Боль в груди при глотании: слева, справа и посередине
Содержание статьи:
В области грудной клетки расположены пищевод, сердце, легкие, а также множество нервных окончаний, хрящей, сосудов. Здесь же находятся ребра. При повреждениях и воспалении любого из этих элементов может появиться боль в груди после еды, ночью, при пробуждении и в других случаях. Иногда симптомы носят выраженный характер и доставляют ощутимый дискомфорт пациенту.
Дополнительные симптомы, при которых болит при глотании
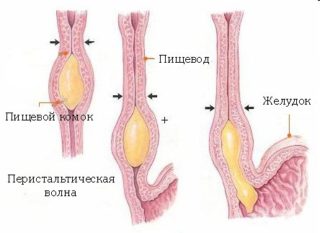
Перистальтика пищевода вызывает боль в груди
У здорового человека боль в груди может появиться из-за переедания, особенностей пищи, но она проходит быстро и не сопровождается дополнительными симптомами. Если же болезненность, расположенная по центру, за грудиной или ближе к поверхности, сопровождается другими признаками, следует задуматься о наличии патологии.
Тревожные признаки:
- боль появляется часто, отдает в зону сердца или лопаток, верхние конечности;
- проблемы с процессом глотания обусловлены деформацией пищевода, появлением язв и воспаления;
- пациента мучает жжение и дискомфорт в загрудинном пространстве, появляется изжога и отрыжка;
- часто першит в горле, возникает кашель;
- боль усиливается в процессе еды;
- часто возникает рвота, тошнота, дискомфорт в эпигастрии;
- нередко развивается лихорадка, повышается температура тела;
- на фоне боли при глотании может развиться отвращение к жирной пище, мясу.
Существуют и другие симптомы, связанные с пищеварением: нарушения стула, газообразование, сильное слюноотделение. Из-за боли и дискомфорта у человека может наблюдаться патологическое покраснение лица, одышка, потливость.
Причины боли в груди при глотании
Болезненность может быть вызвана инфекционными патологиями, симптомы при этом будут классические: температура, боль в горле, насморк. Иначе дела обстоят с заболеваниями пищевода, которые существенно отличаются от вирусов и инфекций.
Травмы пищевода
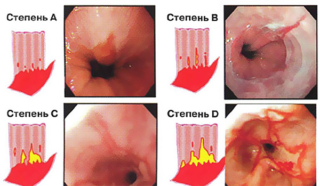
Степени ожога пищевода горячей пищей или химическими веществами, при которых трудно и больно глотать
Травмы могут появиться из-за колотых и резаных ран, огнестрельных ранений и других повреждений. Травмы могут быть вызваны патологическими процессами: новообразованиями, сужениями, расширениями, повреждением крупных сосудов. Также травмировать пищевод могут врачи при хирургическом вмешательстве.
К симптомам травм пищевода относят:
- выраженный запах изо рта;
- кашель и одышка, трудности с дыханием;
- изжога, жжение в грудной клетке;
- резкая боль за грудиной при глотании и в состоянии покоя;
- снижение артериального давления;
- упадок иммунитета, болезни ЖКТ;
- бледность, посинение слизистых оболочек.
Самый выраженный симптом травмы пищевода – невозможность совершить глотательное движение.
Дивертикулит пищевода
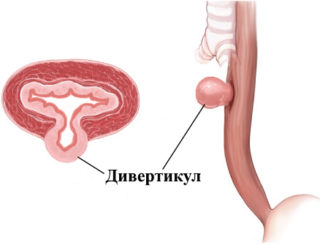
Дефект в мышечной стенке пищевода, через которую выпячивается слизистая оболочка
Дивертикул Ценкера – грыжеобразное растяжение, в котором при глотании может застревать пища. Из-за этого в грудной клетке становится больно, когда глотаешь. Расположен дивертикул Ценкера в зоне сфинктера. Появляется патология преимущественно у пациентов старше 50 лет. Мужчины страдают от нее чаще женщин, особенно при наличии язвы или гастрита.
Первые симптомы дивертикулита проявляются першением, неприятным запахом и постоянным ощущением, будто в горле застряла пища. Постепенно пациент отказывается от еды, из-за чего худеет, у него ухудшается иммунитет.
Лечить дивертикулит можно только хирургическим путем с последующим ограничением питания. Пациенту показывают, как правильно употреблять пищу. Если патология обнаружена на ранней стадии, могут назначить промывание. Если патологию не лечить, она осложняется нагноением, пневмонией, язвенными процессами и прободением.
Эзофагоспазм
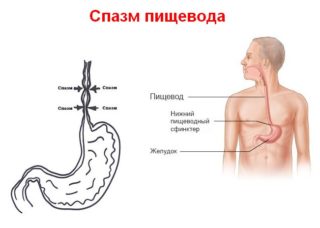
Спазм мышечной ткани пищевода затрудняет глотание и вызывает боль в груди
При этом заболевании нарушается моторика пищевода из-за сильных спазмов, вызванных волнением, питьем или пищей. Выделяют 2 формы:
- первичный эзофагоспазм – появляется из-за болезней нервных окончаний;
- вторичный – развивается при повреждениях слизистых оболочек.
Кардиоспазм
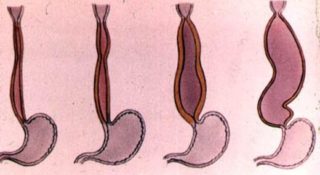
Боль при кардиоспазме проходит, когда пища покидает пищевод
При этом нарушении происходит изменение в нижнем отделе пищевода – сначала он резко сужается, потом расширяется. Провоцируют патологию:
- грубая пища;
- паразитные инвазии;
- анемия;
- авитаминоз.
Боль в груди при кардиоспазме появляется из-за застоя пищи в пищеводе. Болезненность проходит, как только пища продвигается в желудок. Однако без лечения задержка еды становится постоянной, вызывая сильную рвоту и отрыжку. Нередко развивается на фоне опухолей нижнего отдела пищевода.
Эзофагит
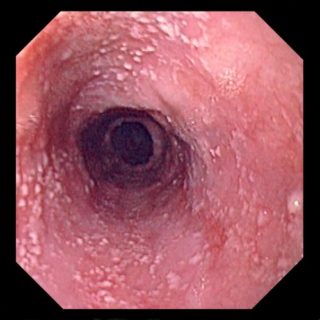
При деструктивном повреждении слизистой пищевода возникает постоянная мучительная боль за грудиной
В отличие от двух предыдущих патологий, эзофагит сопровождается постоянным воспалением слизистой оболочки, как при гастрите. Только страдает не желудок, а пищевод. Бывает хроническим, острым и подострым.
При эзофагите при глотании пищи появляется боль в области грудной клетки, еда застаивается и с трудом продвигается в желудок. Нередко симптомы путают с приступами стенокардии. По мере развития болезнь провоцирует новые признаки, включая сильную изжогу.
У эзофагита много причин:
- снижение иммунитета и поражение грибками;
- пристрастие к горячей, острой пище, алкоголю;
- ожоги химическими веществами;
- рефлюксная болезнь – заброс соляной кислоты в нижний отдел пищевода из желудка;
- аллергия;
- инфекционные поражения;
- травмирование – при хирургических манипуляциях, костями.
У некоторых пациентов эзофагит развивается по невыясненным причинам и считается идиопатическим.
Гастроэзофагеальная рефлюксная болезнь
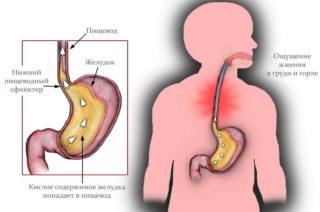
Из-за плохой работы нижнего клапана кислотное содержимое попадает в пищевод, вызывая боль
ГЭРБ относится к хроническим патологиям, которые приводят к забросу соляной кислоты из желудка назад в пищевод. Это приводит к постоянной травматизации, дискомфорту. Кроме изжоги, рвоты и тошноты, пациент страдает от таких симптомов, как: першение, осиплость, кашель. Если изжога держится больше 3 месяцев, можно ставить диагноз ГЭРБ при обнаружении соляной кислоты в пищеводе.
Если не лечить ГЭРБ, пациент может столкнуться с опасными для жизни осложнениями: раком, язвой пищевода, предраковыми поражениями слизистых оболочек.
Цитомегаловирус как причина
Простой герпес I типа, или цитомегаловирус, иногда сохраняется в организме десятилетиями. Активируется при снижении иммунитета. Заразиться герпесом можно при поцелуях и сексе, а также при переливании крови. Нередко вирус мать передает ребенку при рождении и грудном кормлении.
Активация вируса сопровождается такими симптомами:
- острые проявления бронхита и пневмонии;
- боли в дыхательной и глотательной мускулатуре;
- жар, пульсация в висках и озноб;
- сильная слабость, усталость.
Герпес влияет на все системы организма, однако полностью избавиться от него практически невозможно.
Инфекции и воспаления ротовой полости
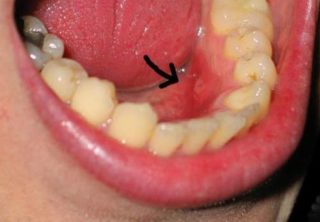
Инфекция из ротовой полости может проникнуть в пищевод и повредить слизистую
Если при глотании болит в грудной клетке посередине, это может быть сложная форма воспаления десен, инфекции зубов и абсцессы. Наиболее распространенная причина воспаления – гингивит. При этой патологии воспаляются десны, ухудшается состояние, возникает риск выпадения зубов.
Провоцируют гингивит такие состояния:
- диабет и проблемы с обменом веществ;
- курение;
- вирусные патологии;
- беременность;
- иммунодепрессия;
- отравление тяжелыми металлами;
- авитаминоз;
- прием неправильно подобранных контрацептивов.
Резкие боли при гингивите отсутствуют, но есть зуд, покраснение, кровоточивость десен. При абсцессе в мягких тканях скапливаются гнойные массы, вызванные кариесом или другой инфекцией.
Язвы ротовой полости, горла и трубки пищевода
Язвы вредят целостности ротовой полости и слизистого эпителия, возникает кровотечение. Они могут находиться и в пищеводе, провоцируя невыносимую боль в грудной клетке из-за ослабления тонуса привратника, а также при мутациях клеток. Спровоцировать язвы могут антибиотики, особенно при длительном употреблении.
Инородные тела в горле и пищеводе
Способствуют симптоматике и такие нарушения, как застрявшие рыбьи или куриные кости. У детей боль часто возникает из-за проглоченных мелких предметов. Чужеродный предмет провоцирует рвоту, удушье, кровотечения.
Другие причины болей
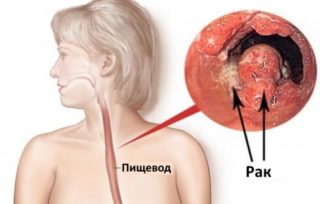
Растущая злокачественная опухоль пищевода начинается слабыми тянущими болями
В остальных случаях причиной болей в грудной клетке до, после или во время приема пищи могут быть:
- разрыв пищевода при сдерживании рвотных позывов;
- ахалазия кардии;
- грыжа диафрагмы;
- дискинезия пищевода;
- рубцевание сфинктера;
- доброкачественные и злокачественные опухоли.
Все эти нарушения требуют диагностики и медицинской помощи.
К какому врачу обратиться для лечения
Чтобы выяснить, почему появляется боль в груди при глотании во время приема пищи, необходимо обратиться к гастроэнтерологу. Однако причина не всегда может заключаться в гастроэнтерологических отклонениях. Если после диагностики врач не найдет причин для симптома, он направит пациента к другим специалистам. Нередко признак развивается на фоне вирусов и инфекций, которые не связаны с ЖКТ.
Болезненные ощущения при глотании, которые появляются часто или сохраняются надолго, должны стать поводом для беспокойства пациента. Почувствовав дискомфорт, следует обратиться к врачу и пройти полную диагностику. В 70-80% случаев причина заключается в патологиях пищевода, которые опасны для жизни и требуют лечения. Остальной процент приходится на инфекции глотки и организма в целом, вирусы, опухоли и новообразования, влияющие на состояние и моторику пищевода.
nogostop.ru
Боль в груди при глотании: причины, симптомы и лечение
Боль в груди при глотании – это типичный гастроэнтерологический признак, поскольку во всех случаях указывает на развитие того или иного патологического процесса, поражающего такой орган ЖКТ, как пищевод. Наиболее частым источником возникновения такого признака считается спазмирование пищевода, однако специалисты из области гастроэнтерологии выделяют намного больше предрасполагающих факторов, имеющих патологическую основу.
Помимо нарушения продвижения пищевого комка по этому органу, основу клинической картины будут составлять характерные для болезней пищеварительного тракта симптомы. Самыми распространёнными из них считаются – невозможность глотать не только твёрдую, но и жидкую пищу, отрыжка и изжога, а также жжение в загрудинной области.
Чтобы выяснить причину появления болезненности в грудине во время потребления пищи, пациентам назначают широкий спектр лабораторно-инструментальных обследований. Тактика терапии полностью диктуется провоцирующим фактором, но в подавляющем большинстве случаев достаточно консервативных способов лечения.
Как было указанно выше боль в грудной клетке в процессе глотания вызывают нарушения, связанные с пищеводом. Из этого следует, что провоцирующими факторами будут выступать следующие патологии этого органа:
- спазмирование пищевода, которое бывает диффузным и сегментарным. В первом случае нарушение функционирования гладких мышц наблюдается на всем его протяжении. Для второй ситуации характерно чрезмерное сокращение мускулатуры пищевода на определённом его участке. Это означает, что в какой-то момент пища не сможет пройти дальше;
- грыжа пищеводного отверстия диафрагмы;
- ахалазия кардии;
- ГЭРБ;
- перфорация стенки этого органа;
- травмирование пищевода попавшим в него посторонним предметом;
- спонтанный разрыв пищевода – это может произойти на фоне сдерживания рвотных позывов или дисфункции сфинктера, вызванной сильным алкогольным опьянением или патологиями ЦНС;
- химические или термические ожоги слизистого слоя пищевода;
- протекание эзофагита пептической формы;
- формирование онкологических, реже доброкачественных новообразований;
- язвенное поражение пищевода;
- образование рубцов на сфинктере;
- дискинезия пищевода;
- поражение слизистого слоя этого органа эрозивным или воспалительным процессом

Дискинезия пищевода
Патогенез возникновения болей в области грудной клетки заключается в том, что пищевой комок продвигается по пищеводу из-за определённого согласования движений пищеводной трубки. Если подобный автоматический процесс, для человеческого организма, по одной из вышеуказанных причин нарушается, то пища будет проходить с некоторыми затруднениями или же скапливаться в одном из отделов этого органа. Это, в свою очередь, приведёт к его растяжению и, как следствие, возникновению болевого синдрома. В тех ситуациях, когда подобное нарушение является следствием того или иного недуга, то для купирования дискомфорта недостаточно будет выпить немного воды. Более того, в некоторых ситуациях это может ещё больше усилить болевые ощущения.
В подавляющем большинстве случаев боли при глотании с локализацией в грудной клетке являются первым клиническим проявлением, указывающим на развитие того или иного заболевания.
Специфика такого признака заключается в его очаге – очень часто болезненность в грудине воспринимается людьми за симптом сердечно-сосудистых патологий. При этом пациенты обращаются за помощью к кардиологу и проходят ненужные диагностические мероприятия. В это время в организме прогрессирует совершенно другое заболевание.
Наиболее распространёнными симптомами, дополняющими клиническую картину того, что человеку больно глотать, выступают:
- отрыжка и изжога;
- жжение и дискомфорт в загрудинной области;
- иррадиация болей в зону между лопаток и сердце. В несколько раз реже наблюдается распространение болевых ощущений в спину и верхние конечности, челюсть и уши;
- нарушение процесса проглатывания ингредиентов блюд – при незначительном поражении пищевода дисфагия связана лишь с твёрдой пищей, но по мере усугубления ситуации по пищеводной трубке не может пройти даже жидкость, что чревато истощением;
- приобретение основным признаком постоянного характера и его значительное усиление в процессе потребления пищи;
- кашель и першение в горле;
- патологическое покраснение лица;
- повышенное газообразование и слюноотделение;
- приступы тошноты и рвоты. Иногда в рвотных массах может наблюдаться присутствие патологических примесей, например, крови;
- расстройство стула – наиболее часто пациенты предъявляют жалобы на запоры, реже на диарею или чередование подобных проявлений;
- повышение температуры тела;
- продолжительная лихорадка;
- дискомфорт в эпигастральной области;
- отвращение к пище – очень часто это происходит в отношении жирных блюд, мяса и молочных продуктов;
- одышка – наравне с болями в области сердца вынуждает людей проходить консультации не у гастроэнтеролога, а у кардиолога.
Указанная выше симптоматика, вовсе не означает, что клиническая картина будет ограничиваться лишь такими признаками. В зависимости от этиологического фактора некоторые из них могут отходить на второй план.
Для выяснения причин, вызвавших боль за грудиной необходимо осуществление целого комплекса диагностических мероприятий. Таким образом, комплексная диагностика представлена:
Только после изучения результатов всех диагностических процедур клиницист составляет индивидуальную тактику терапии недуга, вызвавшей появление болезненности при глотании в грудной клетке посередине.
Несмотря на широкое разнообразие предрасполагающих факторов, терапия боли в груди при глотании пищи может быть купирована при помощи таких основных методик:
- приём лекарственных препаратов – это могут быть обезболивающие вещества, успокоительные средства, антагонисты кальция, антациды, общеукрепляющие препараты и медикаменты, направленные на ликвидацию дополнительных симптомов;
- физиотерапевтические процедуры, в частности, лекарственный электрофорез;
- соблюдение щадящего рациона – показано абсолютно всем пациентам с патологиями ЖКТ;
- расширение пищевода путём бужирования;
- иссечение злокачественных или доброкачественных новообразований;
- химиотерапия;
- использование рецептов народной медицины – проводится под строгим контролем лечащего врача.
В любом случае вопрос о применении той или иной методики терапии решается в индивидуальном порядке с каждым пациентом.
Чтобы не возникали болевые ощущения при глотании, в частности, во время еды, специфических профилактических мероприятий не разработано. Тем не менее людям рекомендуется соблюдать рад несложных общих правил. К ним стоит отнести:
- ведение активного и здорового образа жизни;
- избегание эмоционального и физического переутомления;
- составление правильного, сбалансированного и обогащённого всем необходимыми для организма веществами рациона;
- использование только тех медикаментов, которые выпишет лечащий врач – со строгим соблюдением суточной нормы и продолжительности терапии;
- по возможности не допускать травмирования пищевода извне или инородными предметами;
- несколько раз в год проходить полный профилактический осмотр в медицинском учреждении с обязательным посещением гастроэнтеролога.
Исход болей в груди при глотании напрямую зависит от спровоцировавшего их заболевания. Однако поскольку они являются специфическим симптомом, заставляющим человека обращаться к врачу, то зачастую лечение начинается своевременно, что даёт положительные прогнозы. Тем не менее не следует забывать о том, что каждый этиологический фактор имеет свои осложнения.
okgastro.ru
основные причины и рекомендации по лечению
Боль в груди может сопровождаться жжением, ощущениями удушья или давления в области шее, тяжестью в желудке. Такие симптомы иногда свидетельствуют о сердечных недугах. Однако зачастую боль обусловлена болезнями ЖКТ. Точные данные о причине боли может показать только тщательное обследование. Далеко не все осведомлены, что изжога бывает признаком сердечного приступа.
Рассмотрим основные заболевания желудка и состояния, которые сопровождаются болью в груди после приема пищи.
Гастроэзофагеальная рефлюксная болезнь
Если желудочная кислота попадает обратно в пищевод, это вызывает изжогу. Возникают дискомфортные ощущения в области чуть ниже грудины. Появляются такие проблемы, как отрыжка, вздутие живота, метеоризм. Изжога — распространенный симптом гастроэзофагеальной рефлюксной болезни (ГЭРБ). Заболевание является одним из основных факторов, провоцирующих боль в груди после приема пищи. Жжение в горле, кислый либо горький привкус во рту также являются симптомами ГЭРБ. Когда у человека наблюдается рефлюкс, то есть обратное передвижение содержимого желудка наверх, в пищевод, желудочная кислота достигает задней части горла и вызывает неприятный привкус во рту. Тошнота после еды часто возникает по той же причине.
Язвенная болезнь
Язва желудка может быть еще одним серьезным провокатором боли в груди после еды. Язва – это открытая рана, которая появляется в слизистой оболочке желудка из-за бактериальной инфекции. Пища, которую вы употребляете, усугубляет состояние и вызывает боль. Правильный курс лечения должен назначаться исключительно специалистом.
Несварение желудка
Иногда человек может испытывать трудности при проглатывании пищи. Это происходит, когда еда не проходит через пищевод в желудок. Обычно проблема вызвана несварением желудка. Такое состояние также является причиной боли в груди.
Переедание
Переедание часто приводит к расстройству пищеварения, которое, в свою очередь, провоцирует боль в груди. Переедание вызывает повышенное газообразование и усталость после приема пищи. Зачастую усталость после еды является реакцией на определенные продукты питания, такие, как сладости, хлебобулочные изделия и др.

Гастрит
Воспаление слизистой оболочки желудка также приводит к боли в грудной клетке. Гастрит зачастую возникает вследствие нерегулярного питания, систематического переедания и потребления фастфуда. Основные провокаторы недуга — жирная пища, чай, кофе, алкоголь и стресс. Головокружение после еды также появляется из-за гастрита.
Рекомендации по лечению
- Исключите из рациона шоколад, острую и жирную пищу, кофе и алкогольные напитки.
- Цитрусовые фрукты и соки, томатные продукты раздражают пищевод, поэтому их необходимо строго избегать.
- Очень важно наладить правильный режим питания: кушайте регулярно 3-4 раза в день, но небольшими порциями.
- Обязательно выпивайте 7-8 стаканов воды ежедневно.
- Ужин не позже чем за 2 часа до сна предотвратит ночные боли в груди.
- Небольшая прогулка после еды очень полезна для правильного пищеварения.
Соблюдение здоровой диеты, регулярные приемы пищи помогут на время избавиться от болей в груди после еды. Чтобы установить точную причину обязательно обратитесь к врачу. Игнорирование может привести к серьезным проблемам со здоровьем. Берегите себя!
Автор: Татьяна Егороваmed88.ru
Боль в пищеводе, грудной клетке (посередине) при глотании пищи: что это такое?
Боль в пищеводе при глотании указывает на наличие нарушений в работе ЖКТ. Такая патология может иметь много различных, довольно неприятных симптомов. Например, у пациента возникает болевой синдром сразу после принятия пищи. Это явление называется дисфагией. Во многих случаях болезненность может проявиться за грудной клеткой, а это может означать, что нарушения произошли в каком-либо отделе пищевода. Такой недуг практически невозможно излечить в домашних условиях, поэтому, если начало болеть в том или ином месте и это явно связано с прохождением пищи, необходимо обратиться за помощью к врачу.
Различные симптомы дисфагии
Этот недуг имеет признаки, которые проявляются у человека в процессе глотания. Еда движется через полость рта, пережевывается, но затем получившийся пищевой комок встречает сопротивление на своем пути, ему трудно передвигаться к желудку. Основные причины указанного явления могут быть следующими:
- Пищевод не менялся анатомически или физически, но из-за наличия каких-либо негативных факторов или воздействий может пострадать двигательная функция самого пищевода. Это приводит к задержке пищи и трудностям с ее транспортировкой.
- Может быть сужен сам пищевод из-за повреждения его стенок при механическом воздействии на него различными твердыми предметами. К таким же последствиям приводит химический ожог пищевода различными веществами или горячей жидкостью.
- Может помешать движению пищи и развитие в пищеводе злокачественной опухоли.

Если поражение произошло по 2 или 3 пункту, то пациент будет жаловаться на боль при прохождении твердых фракций пищи. Если не будут вовремя приняты меры медикаментозного или хирургического характера, то у человека к сильной боли может привести проглатывание даже жидкой каши.
При дисфагии может проявиться еще один признак — неприятная боль за грудиной. В этом случае многие больные отказываются от употребления пищи, так как знают, что поглощение даже маленького кусочка еды может привести к сильной боли. При этом организм пациента истощается, поскольку не получает нужных микроэлементов и витаминов.
Дополнительные причины болевого синдрома
У человека может развиться заболевание под названием рефлюкс-эзофагит. Это заброс переваренной пищи из ЖКТ обратно в пищевод вследствие функционального нарушения работы мышечного клапана, который находится между этими 2 органами.

Обычно это происходит при воспалительном процессе на пищеводе, причем воспаление начинается при выбросе пищи из желудка обратно в трубку пищевода при поврежденном клапане. Боль возникает из-за наличия на кусках пищи желудочного сока, который является фактически соляной кислотой.
Если пациент будет долгое время игнорировать болезненность в этом органе, которая возникает во время глотания и движения еды в желудок, то рефлюкс может вызвать серьезное осложнение. Это выразится в подъеме давления внутри желудка, резком падении работоспособности сфинктера в пищеводном канале. Такое положение приводит к развитию грыжи на отверстии диафрагмы пищевода.
Спровоцировать повышение давления в желудке может избыточный вес пациента, наличие у него язвы на желудочном тракте. Такое же явление наблюдается у женщин во время беременности, когда происходит гормональная перестройка организма.

Для устранения некоторых симптомов рефлюкса больному прописывают диету. Для этого из его ежедневного меню должны быть исключены блюда быстрого приготовления, изделия из муки и сладости, различные газированные напитки, алкоголь и кофе. Питание назначается каждому пациенту индивидуально, в зависимости от тяжести болезни и ее симптоматики.
Признаки рефлюкса-эзофагита и его лечение
Для этой болезни характерны патологические симптомы следующего характера:
- Больного мучает постоянная изжога.
- Пациент жалуется на боль в грудной клетке при сильном кашле или наклоне туловища.
- Болезненность проявляется и в самом пищеводе даже в состоянии покоя.
- Грудная клетка болит при прохождении пищи через пищевод. В этот момент человеку трудно глотать. Боль в груди возникает и при процессе переваривания еды в желудке.
- Болевой синдром может проявиться и при подъеме тяжести. Тогда к указанным симптомам может добавиться и боль в спине.

Спровоцировать подобные состояния могут такие продукты, как:
- шоколад;
- различные виды цитрусовых;
- любые напитки, содержащие спирт;
- кофе;
- томатный сок.
При диете рекомендуется употреблять молочный или фруктовый суп -пюре, много овощей.
Обычно для избавления от болевого синдрома в такой период врачи рекомендуют пациентам использовать препараты Фосфалюгель, Альмагель, Маалокс, Ренни.
Лечить рефлюкс-эзофагит можно только применением медикаментозных средств. Его обычно назначает врач-гастроэнтеролог после прохождения больным полного обследования ЖКТ.

Это делается для того, чтобы определить степень повреждения пищеводного канала. Для устранения симптомов болезни чаще всего используют такие лекарства, как Цизаприд, Ранитидин, Метоклопрамид, Фамотидин.
Возможное образование раковой опухоли
Рак пищевода может проявить себя неожиданно. Обычно у человека болит при глотании в этом случае, если в органе образовалась доброкачественная или злокачественная опухоль.
Патология может возникнуть при соприкосновении стенок пищевода с различными токсическими химическими веществами, после облучения радиоизотопами, курения на протяжении длительного срока (10-15 лет). К развитию болевого синдрома из-за образования опухоли может привести злоупотребление спиртными напитками, постоянное питание блюдами быстрого приготовления, употребление острых, кислых или тяжелых пищевых продуктов.
Вначале на пищеводе у пациента развиваются папилломы, затем появляются признаки воспаления органа. Если не принять своевременных мер, то может развиться опухоль.
Симптомы рака пищевода носят следующий характер:
- Пациенту становится больно при глотании в области грудной клетки.
- Часто происходит отрыжка еды сразу после приема пищи.
- Больной жалуется на повышенное слюноотделение, слабость во всем теле.
- У человека происходит быстрая потеря массы тела.
При появлении указанных признаков надо сразу обращаться за помощью к медикам. Лечение раковой опухоли производится с учетом данных, полученных при обследовании больного. Обычно для излечения применяется хирургическая операция в комплексе с химиотерапией и лучевой терапией. Выживаемость больного на протяжении 5 лет после операции зависит от стадии, на которой произошло обнаружение заболевания, возраста пациента, наличия метастаз.
pneumonija.com
Боли в груди после приема пищи — 23 ответа врачей на вопрос на сайте СпросиВрача
Ирина , Лейпциг
1950 просмотров
Добрый день. Вот уже год меня мучают изжога и боли после приема пищи. Вынужден соблюдать строгую диету, есть маленькими порциями. За этот год похудел на 14 кг. Четырежды проходил гастроскопию.
После первой гастроскопии (в апреле 2018) врач сказал: «У тебя все хорошо, можешь есть все, но принимай каждый день утром за пол-часа до еды по 1 таблетке пантопразола 40». Про диету врач не сказал ни слова (я живу в Германии, тут, как я уже потом понял, это обычная практика), сам я не удосужился почитать в интернете, просто начал выполнять назначения врача. Май прошел нормально, я ел все и чувствовал себя нормально, но это было не долго. Вскоре возобновились изжога и боли в области пищевода и пантопразол уже почти не помогал.
В июне была повторная гастроскопия, в результате которой выяснилось, что плюс к рефлюксу у меня гастрит и небольшая язва желудка. Я был вынужден перейти на строгую диету: овсянка на молоке, фруктовый кисель, отварная цветная капуста и морковь, рисовый суп на овощном бульоне с отварными куриными грудками, слабый чай с молоком и сухарик. Порции пищи, которые я принимал, не привышали 150 грамм. Так я продержался 2 месяца, сильно похудел (я еще и работаю, тяжелая физическая работа) и добился небольшого улучшения: боли после еды уже почти не возникали. Я начал увеличивать порции еды до 250 грамм, иногда позволял себе съесть персик, пару сладких слив, маленький свежий огурчик.
В августе была третья гастроскопия, после которой мне снова сообщили: «У Вас все хорошо, язвы больше нет, можно есть все «. Но я по-прежнему придерживался диеты. Буквально через неделю у меня случился ночью заброс содержимого желудка в пищевод, сильное жжение, боли и все началось сначала, как будто не было никакой ремиссии. Врач в недоумении, анализы ему нравятся, а мои жалобы нет.
Уже 2 недели принимаю по 2 таблетки пантопразола, снова перешел на овсянную кашу (уже на безлактозном молоке, решил попробовать, потому что после приема каши на обычном молоке также возникают сильные боли) порциями по 150 грамм, улучшений никаких. Даже после приема таблеток (запиваю их водой) возникают боли.
Да, забыл написать: сильные запоры, помогает только слабительное или клизмы.
К ноябрю месяцу было улучшение, мне бы больше к врачам не ходить, но на 14 ноября мне была назначена очередная гатроскопия, после которой я услышал обычное: «Все хорошо, ешь все!», и после которой началось сразу сильное ухудшение. Снова ем каши, все только вареное, после еды боли за грудиной, хожу по часу после еды, сплю полусидя, принимаю пантопразол 40 и слабительное.
У меня к Вам такой вопрос: есть ли у меня шанс на выздоровление или я уже безнадежен окончательно? Как долго лечится рефлюкс и гастрит с повышенной кислотностью?
Заранее благодарю за ответ.
Вопрос закрыт
sprosivracha.com
После приема пищи боли за грудиной — Сердце
Причины боли за грудиной
Выделяют 6 основных причин неприятных ощущений в области грудной клетки.
Развивается внезапно, чаще после физической нагрузки, из-за спазма коронарных артерий и кислородного голодания миокарда. Ощущения возникают прямо по центру грудины или иррадиируют в любую точку тела по левой стороне. Известны случаи, когда сердечные боли сопровождались покалыванием в пятке, дентальными явлениями, онемением и болезненностью в кисти руки или области желудка. Характер боли сжимающий, давящий, часто пульсирующий.
Результат воспаления крупных нервных стволов (и межрёберных тоже). Неприятные ощущения возникают на фоне переохлаждения, усиливаются постепенно, достигают максимума на 2–3 день болезни. В отдельных случаях начало резкое, боль носит колющий характер. Прострелы дебютируют в момент физической нагрузки, при наклонах тела. Может возникать в грудине справа и слева.
Ощущения слабые или средние, усиливаются при кашле. Физическая нагрузка не влияет на выраженность симптома. Присутствуют другие признаки инфекции ВДП: одышка, повышение температуры тела, общетоксический синдром, отделение мокроты.
В анамнезе пациента имеется поражающее воздействие: удары, застревание инородного тела, падения с высоты на грудь, медицинские манипуляции (бронхоскопия). Боль умеренная, чаще носит тупой характер. Имеются сопутствующие признаки: кровохарканье, рвота «кофейной гущей», безудержный кашель, акроцианоз при повреждении ВДП.
Гипертония
К развитию приступа приводит стресс, отказ от приёма назначенных врачом лекарств, физическая нагрузка. Боль в груди локализуется за грудиной, слева и справа от неё. Характер ощущений сходен с сердечным приступом, боль удаётся частично купировать нитратами. У пациента может возникать тошнота. Патология сопровождается ноющей головной болью в затылке. Иногда развивается прилив, чувство жара.
Изжога
Заброс желудочного сока в пищевод, раздражение слизистых оболочек. Сопровождается отрыжкой, жжением за грудиной, затруднением глотания. Приступ возникает после еды или при лежачем положении больного.
Поставить точный диагноз без соответствующих обследований возможно не всегда. В некоторых случаях симптомы смазанные или напоминают другую болезнь. Если у человека возникает давящая боль в грудине посередине, в первую очередь следует подозревать изменения со стороны сердечно-сосудистой системы.
Дифференциальным тестом, позволяющим исключить сердечный приступ, является медикаментозная проба. Под язык пациенту кладут таблетку Нитроглицерина или брызгают Нитроспрей (Изокет). Если в течение 1–2 минут состояние больного заметно улучшилось, значит, имеет место коронарная патология. Отсутствие эффекта свидетельствует о другом происхождении боли.
Ещё одним признаком, позволяющим заподозрить коронарный приступ, является сохранение боли в покое. При невралгии и травмах симптом усиливается во время движения, однако, частично стихает при нахождении пациента в лежачем положении. При инфекционных болезнях боль возникает в основном во время кашля.
Характерный признак невралгии – усиление неприятных ощущений при постукивании пальцами по краю рёберной дуги. Кроме того, интенсивность боли увеличивается при попытках встать, сесть. Иногда присутствует иррадиация в область лопаток. В другие части тела невралгия не отдаёт.
Стенокардия
Болевой приступ при стенокардии начинается внезапно во время быстрой ходьбы, подъема по лестнице или другой физической нагрузки. Сильная давящая боль в грудине посередине заставляет человека остановиться и схватиться за сердце. Зачастую неприятные симптомы иррадиируют в левую руку или область ключиц. Болезненные ощущения сдавливают грудную клетку, мешают сделать глубокий вдох. Кожные покровы бледнеют, появляется резкая слабость.
Боль исчезает спустя 5-20 минут после отдыха или приема таблеток нитроглицерина. Частота пароксизмов колеблется от пары раз в месяц до нескольких раз в день, все они похожи по длительности и характеру болевого синдрома. Острые пронизывающие боли за грудиной, которым сопутствует холодный пот, предобморочное состояние, более характерны для инфаркта миокарда. В такой ситуации необходимо вызвать скорую помощь.
Поражение сердечной мышцы проявляется умеренным болевым синдромом, который локализуется за грудиной посередине. Ощущения имеют колющий или сжимающий характер, возникают в любое время суток независимо от уровня физической активности. При эндокардите грудина болит довольно часто. Болезненность сочетается с одышкой, сердцебиением. Усиление болей происходит при обострении воспалительного процесса, о чем свидетельствует лихорадка и озноб.
Для миокардита типичны тупые боли в центре грудины и по левой поверхности грудной клетки. Также пациенты жалуются на повышенную утомляемость, чувство нехватки воздуха, головокружения. При перикардите беспокоят сильная боль и ощущение распирания в груди, приводящие к затруднению дыхания. Вследствие неэффективной работы сердца симптомы усиливаются при минимальной физической активности.
Когда болит грудина по центру, это может указывать на поражение воздухоносных путей от трахеи до средних бронхов. Вирусные и бактериальные причины вызывают воспаление эпителиальных оболочек, что сочетается с раздражением нервных окончаний и чувством дискомфорта. При трахеитах и ларинготрахеитах боль в грудной клетке легкая или умеренная, больше беспокоят царапанье и першение в горле.
Для бронхитов характерен болевой синдром посередине груди, возникающий в разгар заболевания. Отмечается тупая давящая боль, которая усиливается во время приступов кашля и значительно ослабевает в покое. Начало неприятных ощущений провоцируется вдыханием холодного воздуха, попаданием пыли в дыхательные пути. Болезненность сохраняется весь период бронхита — в течение 1-2 недель.
https://www.youtube.com/watch?v=g54IcjCq4LA
Существуют и аллергические причины появления болей в грудине. Чаще всего болезненность вызвана приступом бронхиальной астмы, когда на фоне спазма бронхов и удушья ощущаются дискомфорт и чувство сжатия посередине груди. Боли умеренной интенсивности за грудиной сохраняются в течение нескольких часов после перенесенного пароксизма. Подобные клинические проявления также встречаются при хронических обструктивных заболеваниях легких.
При ГЭРБ грудина начинает болеть через 15-20 минут по окончании еды, что обусловлено забросом в пищевод соляной кислоты. Болезненность усиливается при наклонах туловища вперед, ношении тугих поясов, которые способствуют передавливанию желудка и рефлекторному открытию нижнего пищеводного сфинктера. Дискомфорт локализован точно по центру грудной клетки, помимо болевого синдрома отмечаются интенсивное загрудинное жжение и изжога в горле.
Болезненные ощущения провоцируются погрешностями в диете — злоупотреблением газированными напитками, жареной пищей, крепкими мясными бульонами. Для ГЭРБ типичны утренние боли за грудиной сразу после пробуждения, поскольку в горизонтальном положении кислота пассивно затекает в пищевод. Если симптомы сопровождаются многократной рвотой с примесями желчи или крови, необходима экстренная медицинская помощь.
Патология пищевода
Постоянные интенсивные болевые ощущения по центру грудины обычно связаны с эзофагеальными причинами. При острых и хроническихэзофагитах наблюдается умеренная режущая или жгучая боль в средней части груди, которая усиливается после приема пищи. Для дискинезии пищевода и эзофагоспазма типичны приступообразные нестерпимые боли в грудине точно посередине, которые обычно длятся от 10 до 20 минут.
Резкая кинжальная боль в одной точке возникает в случае грозного заболевания — разрыва пищевода. На фоне мучительного болевого приступа открывается рвота содержимым желудка и кровью, которая не приносит облегчения. В дальнейшем боли локализуются не только за грудиной, но и по всей грудной клетке, в эпигастрии.
В средостении расположено несколько органов: лимфатические узлы, вилочковая железа, грудной проток, венозные и артериальные сосуды. Чаще всего грудина болит при увеличении лимфоузлов, которое вызывают опухолевые причины — лимфогранулематоз и неходжкинские лимфомы. Беспокоят умеренная тупая болезненность и чувство стеснения в груди, в дальнейшем симптомы усиливаются из-за компрессии органов дыхания.
Тимома вначале проявляется дискомфортом в области груди, периодическим рефлекторным кашлем. По мере увеличения объемного образования боли становятся сильнее, иррадиируют в область шеи и лопаток. Пациенты также жалуются на боль в горле и осиплость голоса, вызванную сдавлением возвратного нерва. Сходная симптоматика встречается при туберкулезе внутригрудных лимфоузлов.
Боль в области грудины — частый побочный эффект приема натрия гидрокарбоната и других всасывающихся антацидов. Хотя эти препараты применяются для снижения кислотности, спустя 10-20 минут от их употребления желудок расширяется, в пищевод забрасывается новая порция кислоты («эффект рикошета»). К загрудинным болям приводят и другие причины: длительный прием НПВС, кортикостероидов.
Редкие причины
Когда нужно вызвать неотложную помощь
Экстренные меры требуются пациентам с некупирующимся сердечным приступом и подозрении на инфаркт миокарда. Если в анамнезе имеется ишемическая болезнь, а боли носят сжимающий характер, вызывать бригаду СМП необходимо, независимо от тяжести сопутствующей симптоматики. К числу классических признаков ОИМ относят:
- Резкое снижение артериального давления до шоковых цифр (70/40).
- Сжимающую или кинжальную боль за грудиной.
- Бледность.
- Нарушение сознания вплоть до его утраты.
- Холодный пот.
- Отсутствие эффекта от приёма нитроглицерина.
- Набухание яремных вен.
- Тахикардия более 100 ударов в минуту.
25% ОИМ протекает бессимптомно или с нечёткой клинической картиной. Различают гастралгический (боли в желудке), астматический (одышка), ангинозный (напоминающий инфекцию ВДП) вариант течения.
Помощь СМП требуется пациентам с травмами пищевода, дыхательных путей. Признаком тяжёлого поражения является:
- Чёрная или коричневая рвота.
- Кашель с выделением большого количества алой крови.
- Интенсивная боль в области пищевода.
- Снижение артериального давления на 10–20 мм рт. ст. относительно привычных показателей.
- Открытые раны в области грудины.
- Крепитация костных отломков.
- Сильные удары в проблемную зону в недавнем прошлом.
- Одышка, учащение дыхания на 20% от нормы и выше.
- Синий оттенок мочек ушей, губ.
При отсутствии описанных признаков экстренного обращения за медицинской помощью не требуется. Пациенту рекомендуется при первой возможности визит в поликлинику к участковому врачу.
Мероприятия принципиально отличаются при каждом из рассмотренных состояний. Если точно определить заболевание не удалось, рекомендуется обеспечить больному покой, приток свежего воздуха. При пониженном АД уложить человека так, чтобы ноги находились выше уровня головы. Если присутствуют проблемы с дыханием, передний конец кровати должен быть приподнят. Рекомендовано полусидячее положение. После этого требуется вызвать медиков.
Сердечный приступ
Основа экстренных мероприятий – использование быстродействующих нитратов. Если пароксизм развился в момент физической нагрузки, её прекращают. Пациента укладывают в кровать, положение тела свободное. Быстродействующим способом введения нитратов является распыление Изокет-спрея. Одно нажатие высвобождает 1.25 мг Изосорбида динитрата. Наносить раствор лучше на подъязычное пространство (от 1 до 3 доз препарата).
Допустимо использовать таблетированные формы ЛС, нитроглицерин. Назначается по 0.5–1 мг под язык. До приезда врача не следует превышать минимальной дозировки. Если через 5 минут после приёма улучшения не наступило, введение повторяют. Отсутствие эффекта от 3 доз Нитроглицерина свидетельствует о развитии ОИМ.
При выраженном снижении АД Нитроглицерин не используют. Средство резко расширяет сосуды, приводя к усилению гипотонии и развитию синдрома обкрадывания. У 1/3 пациентов с сохранным сознанием возникает сильная кратковременная головная боль.
При ОИМ помощь заключается в скорейшей госпитализации в ОРИТ. На догоспитальном этапе следует дать пациенту разжевать ½ таблетки (150–200 мг) ацетилсалициловой кислоты. Если САД держится на уровне выше 90 мм рт. ст., а пульс чаще 50 ударов в минуту, допустимо дать 1 таблетку Нитроглицерина под язык (рекомендации АСС/АНА от 2002 года).
Диагностика
Жалобы на боли в области грудины служат основанием для посещения врача-терапевта. Специалист занимается первичным обследованием для выяснения причины загрудинной боли: сбором данных о времени появления и динамике развития расстройства, проведением стандартных лабораторных и уточняющих инструментальных методов.
- Электрокардиография. Снятие ЭКГ необходимо для подтверждения или исключения ишемической причины болей в грудине. О нарушениях работы сердца свидетельствует расширение и деформация желудочковых комплексов, изменение длины интервалов, их сдвиг относительно изоэлектрической оси. Для исключения патологии клапанного аппарата сердца назначается эхокардиография.
- Рентгенография. На стандартной рентгенограмме ОГК ищут признаки расширения средостения и смещения органов от центра грудины. Косвенным признаком бронхита является усиление бронхиального рисунка и деформация корней легких. Для детального изучения выявленной опухоли или гранулематозного новообразования прибегают к спиральной КТ грудной полости.
- Гастроскопия. Боли, которые ощущаются в грудине прямо посередине после еды, являются показанием к эндоскопическому исследованию пищевода и желудка. В случае ГЭРБ специалист при осмотре замечает гиперемию и отечность эзофагеальной слизистой, эрозии или язвы пищевода. Метод ЭГДС информативен для диагностики деструктивных процессов и разрывов пищевода.
- Лабораторныеанализы. Для исключения инфаркта миокарда рекомендован тропониновый тест, определяется уровень креатинфосфокиназы. Многократный бактериологический посев мокроты необходим при подозрении на туберкулезное поражение органов средостения. В стандартном клиническом анализе крови можно обнаружить лейкоцитоз и наличие незрелых клеток.
Заболевания по сопутствующим симптомам
При отсутствии характерных признаков диагностику проводят по явлениям, которые отмечаются у больного.
Возникает из-за механического препятствия в дыхательных путях. Если симптом выявляется на фоне полного здоровья, в первую очередь подозревают наличие инородного тела. Постепенное развитие «клиники» даёт основания для онкологической настороженности. В некоторых случаях явление возникает на фоне паралича диафрагмы, однако, боль в области грудины при этом отсутствует.
Крайне неспецифический признак отмечается у пациентов со стенокардией, воспалительными болезнями ВДП, истериков, при сухом кашле (а также у людей, страдающих вегетососудистой дистонией). В сочетании со сжимающей болью является косвенным признаком сердечного приступа, если присутствует кашель – инфекционных процессов.
Встречается преимущественно при невралгии и остеохондрозе. Прострелы свидетельствуют о компрессии нервных стволов межпозвонковой грыжей или спазмированными мышечными слоями.
Сухой кашель
В 90% случаев является свидетельством инфекционных заболеваний, в том числе ОРЗ, ОРВИ, коклюш. Возникает при неполном перекрытии дыхательных путей инородным телом или опухолью. Встречается у 0.5–1% людей с инфарктом.
Является признаком стабильной стенокардии (приступы только при физической нагрузке) или невралгии. Симптом следует оценивать в составе общей клинической картины. Если ощущения возникают при физической нагрузке, в анамнезе имеется ИБС, явление купируется нитратами, то делают вывод о сердечном происхождении. Отсутствие эффекта от нитроглицерина, иррадиация в лопатки, связь с физической нагрузкой, недавнее переохлаждение – свидетельство воспаления нервных стволов.
Методы диагностики, основанные на внешних признаках, не позволяют точно определить заболевание. Пациент нуждается в объективном обследовании, в том числе снятии электрокардиограммы в покое и под нагрузкой, анализе мокроты, рентгенографии грудной клетки.
Лечение
В случае приступа стенокардии человека нужно усадить, расстегнуть ему воротник и освободить от одежды, сдавливающей грудную клетку. Важно обеспечить приток свежего воздуха. Грудина при ИБС прекращает болеть после приема нитроглицерина, который больные должны всегда носить с собой. Если болевой синдром не стихает в течение получаса, следует вызвать неотложную помощь.
Чтобы уменьшить боль при ГЭРБ, рекомендовано есть часто и маленькими порциями, избегать физических нагрузок и наклонов сразу после еды. Спать советуют на высокой подушке. При респираторных заболеваниях нежелательно находиться в пыльных помещениях или комнатах с низкой влажностью воздуха, чтобы не провоцировать кашель и боль за грудиной. При сильных болевых ощущениях по центру груди необходимо обратиться к специалисту для выяснения и устранения причины.
Врачебная тактика зависит от патологии, на фоне которой возник болевой синдром. При болях за грудиной преимущественно назначают этиотропные препараты, специфические анальгетики показаны при нестерпимых ощущениях с угрозой развития болевого шока. Для устранения этиологического фактора неприятных симптомов используются следующие медикаменты:
- Антиангинальные препараты. В комплексной терапии стенокардии применяют антагонисты кальциевых каналов, бета-блокаторы, вазодилататоры. Лекарства расширяют коронарные сосуды и снижают потребность миокарда в кислороде. Их комбинируют с гиполипидемическими препаратами.
- Нестероидные противовоспалительные средства. Резкие боли за грудиной, вызванные невралгией или воспалением хряща, хорошо купируются с помощью селективных ингибиторов ЦОГ-2. Препараты принимаются короткими курсами в остром периоде воспаления, чтобы избежать побочных эффектов.
- Антациды. Средства снижают кислотность желудочного сока и уменьшают его агрессивное действие на слизистую оболочку пищевода. Если грудина сильно болит, дополнительно рекомендуют антисекреторные медикаменты, которые обеспечивают длительный эффект.
- Отхаркивающие препараты. Эффективны при лечении бронхитов и трахеитов. Обеспечивают разжижение мокроты и удаление ее вместе с патогенными микроорганизмами, что уменьшает кашель и болевые ощущения в груди, ускоряет выздоровление.


Для устранения болей за грудиной, вызванных инфарктом, может потребоваться оперативное вмешательство для реваскуляризации сердечной мышцы. Проводят баллонную ангиопластику и стентирование участка пораженного сосуда. Крупные опухоли средостения являются показанием для торакотомии и удаления патологически измененной ткани. При злокачественных образованиях метод дополняют лучевой терапией и химиотерапией.
serdse.top
Боль за грудиной в центре в области пищевода: причины, диагностика и лечение
Пищевод – соединительная мышечная ткань между желудком и кишечником. Нормальное функционирование органа обеспечивает быстрый процесс перемещения пищи. Нарушение естественной работы приводит к болям за грудиной, в центре или другой области пищевода при глотании, после употребления еды, физических упражнений. Сильные спазмы свидетельствуют об опасных патологиях желудочно-кишечного тракта.

Причины возникновения
Боль в пищеводе зависит от характера, степени тяжести заболевания. Спазмы могут сопровождаться нарушением глотания еды, а также ощущением кома в горле. С характером беспокоящего симптома связана форма патологии. Основные причины боли бывают внутренние и внешние:
Внутренние:
- эзофагит;
- рефлюксная болезнь;
- нарушение моторной функции трубки пищевода;
- сужение просвета сфинктера;
- разрыв пищевода;
- эрозия слизистой оболочки пищеводной трубки;
- грыжа пищеводного отверстия диафрагмы;
- нервно-мышечные патологии;
- инфекционные, вирусные заболевания;
- химические, термические ожоги слизистой оболочки;
- травматические повреждения, ушибы в грудной части;
- беременность;
- раковые клетки злокачественного характера.
Внешние:
- попадание инородного тела;
- злоупотребления вредными привычками;
- пассивный образ жизни;
- неподвижность;
- неправильный рацион питания: частое употребление экзотических блюд, жареной, соленой, острой пищи.

Если болит пищевод, то вероятными причинами являются патологии органов желудочно-кишечного тракта. Эзофагит – воспаление слизистой оболочки вследствие травмы грудной клетки, химического ожога, попадания инфекции, аллергической реакции, неправильного питания.
Рефлюксная болезнь связана с активной выработкой большого количества соляной кислоты в желудке, ее самопроизвольным выбросом в пищеводную трубку.
Регулярное чувство жжения вызвано злоупотреблением алкогольными напитками, жирными, острыми, солеными блюдами, провоцирующими активную выработку едких ферментов, желудочного сока, которые раздражают внутренние стенки.
Ощущение боли появляется вследствие нарушения функционирования пищеводной трубки. К часто встречающимся заболеваниям относят наличие эрозий, сбои работы нижнего сфинктера, разрыв соединительной ткани. На снижение моторной функции влияет несоблюдение правил питания (переедание), употребление алкогольной продукции. Линейный разрыв ткани пищевода возникает из-за физических нагрузок, высокого внутрибрюшного давления. Эрозии, рубцовые деформации появляются вследствие воздействия соляной кислоты, химического ожога, снижения моторной функции сфинктера.
Грыжа пищеводного отверстия диафрагмы характеризуется разрывом соединительной связки, в результате чего происходит смещение органов желудочно-кишечного тракта в область грудного отдела. Патология связана с физическим перенапряжением, употреблением большого количества еды, повышением тонуса мышц, заболеваниями легких и бронхов. Травмы могут быть вызваны внутренними повреждениями слизистой оболочки, открытыми ушибами груди, шейного отдела позвоночника. Во время беременности у будущей мамы наблюдается рефлюкс-эзофагит, грыжа пищевода вследствие увеличения матки, которая сдавливает желудок, что приводит к выбросу соляной кислоты, разрыву соединительных тканей.

Нервно-мышечные патологии связаны с эмоциональным перенапряжением, сильным волнением, постоянными стрессами, а также заболеваниями сердца, инфарктом миокарда. Боли в пищеводе наблюдаются на последних стадиях развития онкологии: злокачественная опухоль поражает нижний или средний отдел органа. Внешними факторами, которые оказывают негативное воздействие на функционирование желудочно-кишечного тракта, являются вредные привычки, неправильное питание, отсутствие физической активности.
Признаки патологии
Если болит пищевод, необходимо обратить внимание на сопутствующие симптомы. Характер, регулярность выраженных признаков могут свидетельствовать о серьезном заболевании или единичном случае возникновения неприятных ощущений.
Основными симптоматиками проявления боли в пищеводе являются:
- дисфагия;
- спазмы;
- чувство тяжести;
- изжога;
- отрыжка;
- сдавленность в районе грудной клети;
- рвота с примесью слизи, крови;
- неприятный запах из ротовой полости.
Возникновение симптомов связано с причинами появления боли в области пищеводной трубки. Часто встречающимися признаками являются дисфагия, сильные спазмы, ощущение, что застряло инородное тело. При тяжелой форме нарушения функционирования пищевода наблюдаются проблемы с проглатыванием твердой пищи. Изжога и отрыжка – следствие рефлюксной болезни, эзофагита. Чувство тяжести, сдавленности характерно для злокачественной опухоли, которая оказывает воздействие на стенки пищеводной трубки.
При воспалительном процессе появляются сильные выделения рвотных масс с примесью крови, слизи. Гнилостный запах изо рта наблюдается при нарушении функционирования нижнего сфинктера пищевода.
Характер спазмов
Боль в пищеводе отличается разной степенью интенсивности, продолжительностью, которые зависят от места локализации:
- грудина;
- эпигастральная часть;
- шейный отдел;
- плечи;
- верхние конечности;
- лопатки;
- спина.

Спазмы локализуются, концентрируются в грудном отделе или эпигастральной части. Но болевой синдром отдает в спину, лопатки, правое подреберье, верхние конечности, шейный отдел позвоночника. Спазмы отличаются разной интенсивностью: они бывают жгучие, тупые, ноющие, острые, давящие. Боли в пищеводе возникают после еды, изменения положения тела, физического напряжения.
Периодические спазмы вызваны воздействием на раздраженную слизистую оболочку, сдавливанием органа, которые проходят после рвоты. Постоянные болевые ощущения, отличающиеся сильной интенсивностью, характерны для эрозий, обструкций, рубцовых деформаций, онкологического заболевания.
Диагностика заболевания
При возникновении болей в области пищевода следует немедленно обратиться к врачу для назначения специального обследования.
К обязательным методам диагностики относят:
- рентгенографию;
- ультразвуковое исследование;
- эндоскопию;
- эзофагоскопию;
- pH-метрию;
- биопсию.
Рентген назначается для обследования области грудной клетки, брюшной полости, а также пищевода с использованием красящих средств (сернокислого бария) для визуального осмотра внутренних стенок органа. Исследование проводится в нескольких плоскостях для выявления повреждений, рубцовых деформаций, воспаленных участков. УЗИ назначается для осмотра органов брюшной полости, патологии которых имеют схожую симптоматику, когда начинает болеть пищевод. Неприятные ощущения в области пищевода могут быть вызваны воздействием избыточного желудочного сока. Обязательным методом диагностики является pH-метрия – процедура контроля уровня кислотно-щелочного баланса в организме на протяжении суток.
Эндоскопия предполагает введение через ротовую полость медицинского зонда с оптической камерой для осмотра слизистой оболочки органов желудочно-кишечного тракта. Зондирование проводится для выявления нарушений функционирования пищеводного сфинктера, определения места локализации предполагаемого воспаления, повреждения.
Противопоказаниями к эндоскопическому исследованию являются:
- истончение, растяжение аорты;
- эзофагит острой формы вследствие химического, термического ожога;
- сердечная недостаточность;
- стенокардия;
- гипертония.

Во время исследования происходит забор биологического материала, необходимого для проведения лабораторного анализа на предмет выявления раковых новообразований.
Методы лечения
Снять боль в области пищеводной трубки помогает комплексная терапия, включающая прием медикаментозных препаратов, соблюдение специальной диеты, применение народных средств. Длительность курса лечения зависит от причины возникновения заболевания, характера, степени интенсивности, места локализации спазмов.
Лекарственные препараты
Медикаменты, назначаемые при приступах боли, направлены на обволакивание стенок пищевода, защиту от агрессивного воздействия соляной кислоты, а также для естественной регенерации поврежденных, воспаленных внутренних стенок.
Основными лекарственными препаратами являются:
- прокинетики;
- антациды;
- альгинаты;
- блокаторы протонной помпы;
- спазмолитики, болеутоляющие препараты.

Прокинетики способствуют улучшению процесса пищеварения, нормализации работы желудочно-кишечного тракта. Антацидные препараты нейтрализуют соляную кислоту посредством химической реакции магния и алюминия с едкими ферментами. Альгинаты обладают обволакивающим, защитным действием, способствующим быстрому восстановлению поврежденного эпителия.
Блокаторы протонной помпы уменьшают активную выработку желудочного сока. Болеутоляющие препараты направлены на устранение ощущения, вызванного спазмом. При синдроме сильной интенсивности назначаются внутривенные вливания, внутримышечные уколы. Лечение горла предполагает прием антисептических средств.
Правильное питание
Болезнь пищевода может быть вызвана внешним фактором – несоблюдением здорового, сбалансированного питания. Диета необходима для избавления органа ЖКТ от нагрузок, которые препятствуют скорому восстановлению эпителия слизистой оболочки.
К основным условиям правильного питания, когда болит пищевод, относят:
- употребление еды в умеренных количествах для утоления чувства голода;
- исключение из рациона жирной, острой, соленой, грубой пищи;
- тщательное пережевывание еды;
- отказ от термически не обработанных овощей;
- соблюдение питьевого режима – не менее 2 литров за день;
- включение в ежедневное меню каш, легких супов, бульонов, измельченных продуктов.
Время соблюдения диеты зависит от формы заболевания, причины возникновения боли. Рекомендованный промежуток следования правилам диетического питания составляет от 2-3 недель. После улучшения состояния можно постепенно вводить новые продукты, расширять рацион. Дополнительный метод лечения – фитотерапия: настои, отвары из растений, травяных сборов. Они устраняют неприятные симптоматические признаки (изжогу, сильные боли, рвоту, тошноту).

Эффективными натуральными компонентами являются дягиль, зверобой, подорожник, ромашка, календула, шиповник. Лекарственные растения обладают противовоспалительными, антибактериальными, защитными, успокаивающими свойствами. Одно- или многокомпонентные отвары позволяют нейтрализовать желудочной сок, убрать спазмы, восстановить работу пищевода.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
gastrot.ru
