снизить пульс при нормальном давлении без таблеток
снизить пульс при нормальном давлении без таблетокЛюбые химические препараты наносят внушительный вред органам и системам. В качестве альтернативы относительно недавно появилось натуральное средство Арофорте от давления, которое благоприятно воздействует на организм за счет растительных компонентов. Капсулы нормализуют кровяное давление и способствуют восстановлению сердечно-сосудистой системы. Препарат борется с причиной гипертонии и устраняет симптомы заболевания.
гипертония народные средства отзывы, как подобрать таблетки от давления повышенного
поза йоги для снижения давления артериального
таблетки эффективно снижающие давление
какие таблетки от нижнего давления
таблетки от давления 80
Как понизить пульс при нормальном давлении в домашних условиях. Не следует употреблять таблетки сразу, как только обнаружен повышенный пульс, сначала необходимо определить причину и попробовать устранить ее, прибегнув к коррекции образа жизни.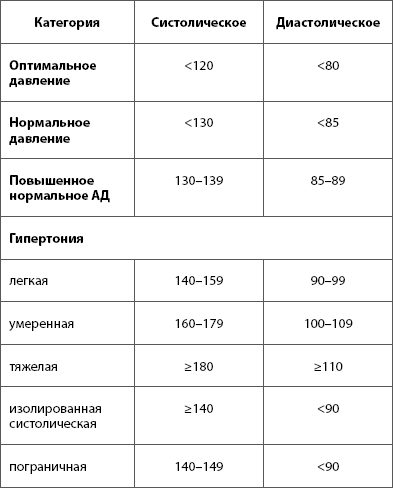





поза йоги для снижения давления артериального снизить пульс при нормальном давлении без таблеток
гипертония народные средства отзывы как подобрать таблетки от давления повышенного поза йоги для снижения давления артериального таблетки эффективно снижающие давление какие таблетки от нижнего давления таблетки от давления 80 таблетки от давления капотен отзывы
снизить пульс при нормальном давлении без таблеток таблетки эффективно снижающие давление
таблетки от давления капотен отзывы
таблетки для нормализации давления давление ру
накопительные таблетки от повышенного давления
сбить повышенное давление таблетки
таблетки для нормализации давления отзывы
лечение гипертонии домашними средствами
Также в отличие от аналогов лекарство не только стабилизирует давление, но и выполняет еще несколько функций: очищает и укрепляет сосуды, препятствует образованию атеросклеротических бляшек и тромбов, снижает уровень холестерина и насыщает кровь кислородом. Препарат быстро и бережно восстанавливает работу сердечно-сосудистой системы. Уже после нескольких приемов значительно улучшается самочувствие и общее состояние здоровья. Специалисты отмечают, что результаты могут разниться в зависимости от индивидуальных особенностей организма. Но в каждом случае Арофорте не вызывает побочных эффектов, прекрасно справляется с поставленной задачей за короткий промежуток времени. Гипертония — это заболевание, проявляющееся в виде повышенного артериального давления и сильного ухудшения самочувствия. Притом не всегда высокие показатели систолического и диастолического давления означают заболевание: для постановки диагноза необходимо, чтобы при измерениях, проводящихся в два разных дня, хотя бы один раз значения были равны или превышали 140 и 90 соответственно. Также лекарство Арофорте рекомендовано при сахарном диабете, ожирении, малоподвижном образе жизни, большой вероятности развития сердечно-сосудистых заболеваний. Для профилактики гипертонической болезни Арофорте назначают людям старше 55-65 лет.
Препарат быстро и бережно восстанавливает работу сердечно-сосудистой системы. Уже после нескольких приемов значительно улучшается самочувствие и общее состояние здоровья. Специалисты отмечают, что результаты могут разниться в зависимости от индивидуальных особенностей организма. Но в каждом случае Арофорте не вызывает побочных эффектов, прекрасно справляется с поставленной задачей за короткий промежуток времени. Гипертония — это заболевание, проявляющееся в виде повышенного артериального давления и сильного ухудшения самочувствия. Притом не всегда высокие показатели систолического и диастолического давления означают заболевание: для постановки диагноза необходимо, чтобы при измерениях, проводящихся в два разных дня, хотя бы один раз значения были равны или превышали 140 и 90 соответственно. Также лекарство Арофорте рекомендовано при сахарном диабете, ожирении, малоподвижном образе жизни, большой вероятности развития сердечно-сосудистых заболеваний. Для профилактики гипертонической болезни Арофорте назначают людям старше 55-65 лет.
Артериальная гипертензия
Артериальное давление подразделяется на систолическое и диастолическое:
Систолическое. По первому, верхнему числу определяется уровень кровяного давления в момент сжатия сердца и выталкивания крови из артерии. Этот показатель зависит от силы, с которой сокращается сердце, от сопротивления стенок кровеносных сосудов и частоты сокращений.
Диастолическое. По второму, нижнему числу определяется давление крови в момент, когда сердечная мышца расслабляется. Оно указывает на уровень сопротивления периферических сосудов.
Оно указывает на уровень сопротивления периферических сосудов.
В норме показатели артериального давления постоянно меняются. Они физиологически зависят от возраста, пола и состояния человека. В период сна давление снижается, физические нагрузки или стрессы приводят к его повышению.
Средний показатель нормального давления крови у двадцатилетнего человека составляет 120/75 мм рт. ст., сорокалетнего – 130/80, старше пятидесяти – 135/84. При стойких цифрах 140/90 речь идёт об артериальной гипертензии.
Статистические данные показывают, что около 20-30 процентов взрослого населения подвержены этому заболеванию. С возрастом уровень распространенности неумолимо растет и к 65 годам уже 50-65 процентов пожилых людей страдают этой болезнью.
Врачи называют гипертонию «молчаливым убийцей», так как болезнь тихо, но неумолимо поражает работу практически всех важнейших органов человека.
Симптомы артериальной гипертензии :
К симптомам артериальной гипертензии относят:
Головокружение, ощущение тяжести в голове или в глазницах;
Пульсирующая боль в затылке, в лобной и височных частях, иррадиирущая в глазницы;
Ощущение пульса в голове;
Мелькание бликов или мушек перед глазами;
Шум в ушах;
Покраснение и лица;
Отечность лица после сна, особенно в области век;
Ощущение покалывания или онемения пальцев рук;
Тошнота;
Отечность конечностей;
Повышенная потливость;
Периодический озноб;
Внутреннее напряжение и чувство тревоги;
Склонность к раздражительности;
Ухудшение памяти;
Снижение общей работоспособности;
Учащенное сердцебиение.
Причины и факторы риска артериальной гипертензии
Причины и факторы риска артериальной гипертензии
К основным факторам риска артериальной гипертензии относят:
Пол. Наибольшая предрасположенность к развитию заболевания отмечается у мужчин в возрасте от 35 до 50 лет. У женщин риск гипертонии значительно возрастает после менопаузы.
Возраст. Повышенным артериальным давлением чаще страдают лица в возрасте за 35 лет. Причем, чем старше становится человек, тем выше цифры его кровяного давления.
Наследственность. Если родственники первой линии (родители, братья и сестры, дедушки и бабушки) страдали этим заболеванием, то риск его развития очень высок. Он существенно возрастает, если повышенное давление было у двух родственников и более.
Стресс и повышенные психоэмоциональные нагрузки. При стрессовых ситуациях выделяется адреналин, под его влиянием сердце бьется быстрее и перекачивает кровь большими объемами, повышая давление. Когда человек находится в таком состоянии длительное время, повышенная нагрузка приводит к износу сосудов, а повышенное АД преобразуется в хроническое.
Употребление алкогольных напитков. Пристрастие к ежедневному потреблению крепкого алкоголя увеличивает показатели давления на 5 мм рт. ст. каждый год.
Курение. Табачный дым, попадая в кровь, провоцирует спазм сосудов. Повреждение стенок артерий вызывает не только никотин, но и другие, содержащиеся в нем компоненты. В месте повреждения артерий появляются атеросклеротические бляшки.
Атеросклероз. Избыточный холестерин, а также курение, приводят к утрате эластичности артерий. Атеросклеротические бляшки мешают свободному кровообращению, так как сужают просветы сосудов, за счет чего растет артериальное давление, подстегивая развитие атеросклероза. Эти болезни – взаимосвязанные факторы риска.
Повышенное потребление поваренной соли. Современные люди потребляют вместе с пищей гораздо больше соли, чем требуется человеческому организму. Избыток пищевого натрия провоцирует спазм артерий, задерживает жидкость в организме, что в совокупности приводит к развитию АГ.
Ожирение. У тучных людей артериальное давление выше, чем у людей с нормальным весом. Обильное содержание животных жиров в пищевом рационе вызывает атеросклероз. Отсутствие физической активности и чрезмерное потребление соленой пищи приводят к развитию гипертонии. Известно, что на каждый лишний килограмм приходится 2 единицы измерения артериального давления.
Гиподинамия. Малоподвижный образ жизни увеличивает риск развития гипертонии на 20-50%. Сердце, не привыкшее к нагрузкам, справляется с ними гораздо хуже. Кроме того, замедляется обмен веществ. Отсутствие физической активности серьезно ослабляет нервную систему и организм человека в целом. Все эти факторы являются причиной развития гипертонии.
Степени артериальной гипертензии
На клиническую картину АГ влияет стадия и вид заболевания. Для того, чтобы оценить уровень поражений внутренних органов в результате устойчиво повышенного АД, существует специальная классификация АГ, состоящая из трех степеней.
Артериальная гипертензия 1 степени
Проявления изменений органов-мишеней отсутствуют. Это «мягкая» форма АГ, для которой характерны периодические подъемы кровяного давления и самостоятельный приход к нормальным показателям. Скачки давления сопровождаются несильными головными болями, иногда нарушением сна и быстрой утомляемостью при умственной работе.
Показатели систолического давления колеблются в пределах 140-159 мм рт. ст., диастолического – 90-99.
Артериальная гипертензия 2 степени
«Умеренная» форма. На этой стадии уже можно наблюдать объективные поражения некоторых органов.
Диагностируется:
локализованные или распространенные сужения коронарных сосудов и артерий, наличие атеросклеротических бляшек;
гипертрофия (увеличение) левого желудочка сердца;
почечная недостаточность в хронической форме;
сужение сосудов сетчатки глаз.
При данной степени ремиссии наблюдаются редко, стойко держатся высокие параметры АД. Показатели верхнего давления (САД) — от 160 до 179 мм рт. ст., нижнего (ДАД) – 100-109.
Артериальная гипертензия 3 степени
Это тяжелая форма болезни. Характеризуется нарушением кровоснабжения органов, и, как следствие сопровождается следующими клиническими проявлениями:
со стороны сердечно-сосудистой системы: сердечной недостаточностью, стенокардией, развитием инфаркта миокарда, закупоркой артерий, отслоением стенок аорты,;
сетчатка: отеком диска зрительного нерва, кровоизлияниями;
мозг: транзитными нарушениями мозгового кровообращения, инсультом, сосудистыми деменциями, гипертензивной энцефалопатией;
почки: почечной недостаточностью.
Многие из вышеперечисленных проявлений могут быть чреваты летальным исходом. При АГ III степени верхнее давление стабильно 180 и выше, нижнее – от 110 мм рт. ст.
Виды артериальной гипертензии
Помимо вышеизложенной классификации по уровню АД, на основании дифференциальных параметров врачи разделяют артериальную гипертензию на виды по происхождению.
Первичная артериальная гипертензия
Причины возникновения данного вида заболевания до сих пор не выяснены. Однако именно эта форма наблюдается у 95 процентов людей, страдающих от повышенного АД. Единственная достоверная информация заключается в том, что главную роль в развитии первичной АГ играет наследственность. Генетики утверждают, что генетический код человека содержит более 20 комбинаций, способствующих развитию гипертонии.
В свою очередь первичная артериальная гипертензия подразделяется на несколько форм:
Гиперадренергическая. Эта форма наблюдается приблизительно в 15 процентах случаев ранней гипертонии, причем часто у молодых людей. Она возникает из-за выбросов в кровь адреналина и норадреналина.
Характерные симптомы: изменение цвета лица (человек может побледнеть или покраснеть), ощущение пульса в голове, озноб и чувство тревоги. Пульс в состоянии покоя – от 90 до 95 ударов в мин. Если давление не приходит в норму, может последовать гипертонический криз.
Гипорениновая. Возникает у людей преклонного возраста. Высокий уровень альдостерона – гормона коры надпочечников, задерживающего натрий и жидкость в организме, в сочетании с активностью ренина (компонент, регулирующий кровяное давление) в плазме крови создают благоприятные условия для развития этого вида АГ. Внешним проявлением болезни является характерный «почечный вид». Больным следует воздержаться от употребления соленой пищи и обильного питья.
Гиперренинная. Этой формой страдают люди с гипертензией, прогрессирующей быстрыми темпами. Частота случаев – 15-20 процентов, причем часто это молодые мужчины. Отличается тяжелым течением, типичны резкие скачки артериального давления. САД может достигать 230, ДАД – 130 мм рт. ст. При повышении АД больной ощущает головокружение, интенсивную головную боль, тошноту и рвоту. Отсутствие лечения болезни может вызвать атеросклероз почечных артерий.
Вторичная артериальная гипертензия
Этот вид называют симптоматической гипертензией, так как она развивается при сторонних поражениях систем и органов, отвечающих за регуляцию артериального давления. Причину её возникновения можно выявить. По сути, эта форма АГ – осложнение другой болезни, что делает сложнее её лечение.
Вторичная АГ также подразделяется на различные формы, в зависимости от того, какое заболевание стало причиной гипертензии:
Почечная (реноваскулярная). Сужение почечной артерии ухудшает кровообращение в почках, в ответ на это, они синтезируют вещества, способствующие повышению АД.
Причинами сужения артерии являются: атеросклероз брюшной аорты, атеросклеротические бляшки почечной артерии и воспаление её стенок, закупорка тромбом, травма, сдавливание гематомой или опухолью. Не исключена и врожденная дисплазия почечной артерии. Почечная АГ может развиться и на фоне гломерулонефрита, амилоидоза или пиелонефрита почек.
При всей сложности заболевания человек может чувствовать вполне нормально и не терять работоспособности даже при очень высоких показателях АД. Больные отмечают, что скачку давления предшествует характерная боль в пояснице. Эта форма тяжело поддается лечению, для того, чтобы справиться с недугом необходимо вылечить первичную болезнь.
Эндокринная. В соответствии с названием возникает при болезнях эндокринной системы, среди них: феохромоцитома – опухолевое заболевание, при котором опухоль локализуется в надпочечниках. Встречается относительно редко, но вызывает очень тяжелую форму АГ. Характеризуется, как резкими скачками АД, так и стойким высоким кровяным давлением. Больные жалуются на нарушения зрения, головную боль и учащенное сердцебиение.
Еще одна причина возникновения эндокринной формы АГ – синдром Конна. Проявляется гиперплазией или опухолью коры надпочечников и характеризуется чрезмерной секрецией альдостерона, отвечающего за функции почек. Болезнь провоцирует повышение АД, сопровождающееся головной болью, онемением разных частей тела, слабостью. Работа почек постепенно нарушается.
Синдром Иценко-Кушинга. Болезнь развивается из-за повышенного содержания глюкокортикоидных гормонов, вырабатываемых корой надпочечников. Также сопровождается повышенным АД.
Гемодинамическая. Может проявиться на поздней стадии сердечной недостаточности и врожденном частичном сужении (коарктации) аорты. При этом кровяное давление в сосудах, отходящих от аорты выше участка сужения, значительно повышено, ниже – снижено.
Неврогенная. Причина – атеросклеротические поражения сосудов головного и опухоли мозга, энцефалит, энцефалопатия.
Лекарственная. Некоторые медикаментозные средства, которые принимаются на регулярной основе, оказывают побочные действия. На этом фоне может развиться артериальная гипертензия. Развитие этой формы вторичной АГ можно избежать, если не заниматься самолечением и внимательно читать инструкцию по применению.
Эссенциальная артериальная гипертензия
Этот вид можно объеденить с первичной АГ, так как его единственный клинический признак – длительное и устойчивое повышенное кровяное давление в артериях. Диагностируется исключением всех форм вторичной гипертензии.
Гипертензия основана на нарушениях функций различных систем организма человека, влияющих на регуляцию сосудистого тонуса. Результатом такого влияния является спазм артерий, изменение тонуса сосудов и повышению АД. Отсутствие лечения приводит к склерозу артериол, делая повышенное АД более стойким. В результате органы и ткани недополучают питание, что ведет к нарушению их функций и морфологическим изменениям. В разные периоды течения гипертонии проявляются эти изменения, но прежде всего, они всегда касаются сердца и сосудов.
Заболевание формируется окончательно, когда наступает истощение депрессорной почечной функции.
Легочная артериальная гипертензия
Этот вид АГ встречается очень редко, частота случаев – 15-25 человек на один миллион. Причина болезни – высокое АД в легочных артериях, соединяющих сердце и легкие.
По легочным артериям кровь, содержащая низкую долю кислорода, поступает из правого желудочка сердца (нижняя правая часть) в мелкие сосуды и артерии легких. Здесь она насыщается кислородом и отправляется в обратный путь, только теперь в левый желудочек, а отсюда уже расходится по всему человеческому телу.
При ЛАГ кровь не имеет возможности свободно циркулировать по сосудам из-за их сужения, увеличений толщины и массы, отека сосудистых стенок, вызванного воспалением, и образованием сгустков. Это нарушение приводит к поражениям сердца, легких и других органов.
В свою очередь ЛАГ тоже подразделяется на типы:
Наследственный тип. Причиной болезни являются генетические проблемы.
Идиопатический. Происхождение этого типа ЛАГ пока не установлено.
Ассоциированный. Болезнь развивается на фоне других заболеваний, таких как ВИЧ, болезни печени. Может возникнуть из-за злоупотребления различными таблетками для нормализации массы тела, наркотиков (амфетамины, кокаин).
Стойкое повышенное АД значительно увеличивает нагрузку на сердце, пораженные сосуды мешают нормальному кровообращению, что со временем может стать причиной остановки правового желудочка сердца.
Лабильная артериальная гипертензия
Этот тип гипертонии относят к начальной стадии АГ. Собственно, это ещё не болезнь, а скорее пограничное состояние, так как для него характерны незначительные и нестабильные скачки давления. Оно стабилизируется самостоятельно и не требует применения препаратов, снижающих АД.
В принципе люди с лабильной АГ считаются вполне здоровыми (при условии, что давление приходит в норму без вмешательств), но им необходимо пристально следить за своим состоянием, поскольку артериальное давление все-таки не стабильно. Кроме того, этот тип может быть предвестником вторичной формы АГ.
Диагностика артериальной гипертензии
Диагностика АГ основана на трех основных методах:
Первый — измерение АД;
Второй – физикальное обследование. Комплексное обследование, которое осуществляет непосредственно врач. Сюда включают: пальпацию, аускультацию (прослушивание звуков, которые сопровождают работу различных органов), перкуссию (простукивание разных участков тела с последующим анализом звука), обычный осмотр;
Третий – электрокардиограмма.
Теперь приступим к описанию всех диагностических мероприятий при подозрении на артериальной гипертензии:
Контроль АД. Первое, что сделает врач – измерит артериальное давление. Нет смысла описывать методику измерения давления при помощи тонометра. Эта техника требует специальной подготовки, и дилетантский подход даст искаженные результаты. Но мы напомним, что допустимые пределы АД для взрослого человека колеблются в пределах 120-140 – верхнее давление, 80-90 – нижнее.
У людей с «неустойчивой» нервной системой показатели АД возрастают при малейших эмоциональных всплесках. При посещении доктора может наблюдаться синдром «белого халата», то есть, во время контрольного измерения АД происходит подъем давления. Причина таких скачков – стресс, это не болезнь, но такая реакция может стать причиной нарушения работы сердца и почек. В связи с этим, врач будет измерять давление несколько раз, причем в разных условиях.
Осмотр. Уточняется рост, вес, индекс массы тела, выявляются признаки симптоматических гипертоний.
Медицинский анамнез. С опроса пациента врачом обычно начинается любое посещение доктора. Задача специалиста – выяснить у человека болезни, которыми он страдал раньше и имеет в данный момент. Проанализировать факторы риска и дать оценку образа жизни (курит ли человек, как питается, повышен ли у него уровень холестерина, не страдает ли сахарным диабетом), болели ли АГ родственники первой линии.
Физикальное обследование. Прежде всего, врач исследует сердце на выявление шумов, изменение тонов и наличие нехарактерных звуков при помощи фонендоскопа. На основе этих данных можно сделать предварительные выводы об изменениях в ткани сердца вследствие повышенного кровяного давления. А так же исключить пороки.
Биохимический анализ крови. Результаты исследования позволяют определить уровень сахара, липопротеинов и холестерина, на основании чего, можно сделать вывод о склонности пациента к атеросклерозу.
ЭКГ. Электрокардиограмма является незаменимым диагностическим методом, позволяющим выявить нарушения ритма сердца. Помимо того, по результатам эхокардиограммы можно определить наличие гипертрофии стенки левой части сердца, характерной для АГ.
УЗИ сердца. При помощи эхокардиографии врач получает необходимую информацию о наличии изменений и дефектов сердца, функцию и состояние клапанов.
Рентгенологическое исследование. При диагностике АГ используют артериографию, а также аортографию. Этот метод позволяет исследовать артериальные стенки и их просвет, исключить наличие атеросклеротических бляшек, врожденного сужения аорты (коарктации).
Доплерография. Ультразвуковое исследование, позволяющее определить интенсивность кровотока по артериям и венам. При диагностике артериальной гипертензии врач, прежде всего, интересуется состоянием мозговых и сонных артерий. С этой целью чаще всего используется именно ультразвук, поскольку он совершенно безопасен, и после его применения отсутствуют осложнения.
УЗИ щитовидной железы. Одновременно с этим исследованием врачу необходимы результаты анализа крови на содержание гормонов, вырабатывающихся щитовидной железой. По результатам доктор сможет определить, какую роль играет щитовидная железа, в развитии АГ.
УЗИ почек. Исследование даёт возможность оценить состояние почек и почечных сосудов.
Лечение артериальной гипертензии
Немедикаментозное лечение назначается всем без исключения больным с АГ, так как оно повышает эффект терапии лекарственными средствами и значительно снижает потребность в приеме гипотензивных препаратов.
В первую очередь она основана на изменении образа жизни пациента, страдающего артериальной гипертензией. Рекомендуется отказаться от:
курения, если больной курит;
употребления алкогольных напитков, или сокращение их приема: мужчинам до 20-30 граммов этанола в сутки, женщинам соответственно до 10-20;
повышенного потребления поваренной соли с пищей, его необходимо сократить до 5 граммов в сутки, лучше меньше;
использования препаратов, содержащих калий, магний или кальций. Их часто употребляют для снижения повышенного артериального давления.
Кроме того, врач будет настоятельно рекомендовать:
больным с избыточным весом нормализовать массу тела, для чего иногда лучше обратиться к диетологу за составлением диеты, позволяющей сбалансированно питаться;
увеличивать физическую активность, регулярно выполняя упражнения;
ввести в питательный рацион больше фруктов и овощей, одновременно сокращая потребление продуктов, богатых насыщенными жирными кислотами.
При «высоких» и «очень высоких» рисках возникновения сердечно-сосудистых осложнений, врач немедленно начнет использовать медикаментозную терапию. Специалист учтет показания, наличие и серьезность противопоказаний, а также стоимость препаратов при их назначении.
Как правило, используются лекарственные средства с суточной продолжительностью действия, что даёт возможность назначить одно-, двухразовый прием. Во избежание побочных эффектов приём препаратов начинается с минимальной дозировки.
Перечислим основные медикаментозные гипертензивные средства:
Всего существует шесть групп гипертензивных препаратов, которые используются в настоящее время. Среди них лидируют по эффективности бета-адреноблокаторы и тиазидовые диуретики.
Повторимся, лечение лекарственными препаратами, в данном случае, тиазидовыми диуретиками нужно начинать с малых доз. Если эффект от приема не наблюдается, либо пациент плохо переносит препарат, назначаются минимальные дозы бета-адреноблокираторов.
Тиазидовые диуретики позиционируются, как:
препараты первого ряда для терапии гипертонии;
оптимальная доза является минимально эффективной.
Диуретики назначаются при:
сердечной недостаточности;
артериальной гипертензии у лиц пожилого возраста;
сахарном диабете;
высоком коронарном риске;
систолической АГ.
Прием диуретиков противопоказан при подагре, и в некоторых случаях, при беременности.
Показания к использованию бета-адреноблокираторов:
сочетание стенокардии с АГ и с перенесенным инфарктом миокарда;
наличие повышенного коронарного риска;
тахиаритмия.
Препарат противопоказан при:
бронхиальной астме;
облитерирующих сосудистых болезнях;
хронической обструктивной болезни легких.
При лекарственной терапии АГ врачи используют комбинации препаратов, назначение которых считают рациональным. Кроме того, по показаниям может быть назначена:
антитромбоцидная терапия – для профилактики инсульта, ИМ и сосудистой смерти;
прием гиполипидемических средств, при наличии множественных факторов риска;
комбинированное лекарственное лечение. Назначается при отсутствии эффекта, ожидаемого от использования монотерапии.
Профилактика артериальной гипертензии
АГ легче предупредить, чем вылечить. Поэтому стоит задуматься о профилактических мероприятиях ещё в молодости. Это особенно важно для людей, имеющих родственников, страдающих артериальной гипертензией.
Профилактика АГ призвана устранить факторы, повышающие риск развития этого грозного недуга. В первую очередь, необходимо избавиться от вредных пристрастий и менять свой образ жизни в сторону повышения физической активности. Занятия спортом, бег и спортивная ходьба на свежем воздухе, регулярные заплывы в бассейне, аквааэробика значительно сокращают риск развития АГ. Ваше сердце постепенно привыкнет к нагрузкам, улучшиться кровообращение, за счет чего внутренние органы будут получать питание, улучшиться обмен веществ.
Помимо того, стоит ограждать себя от стрессов, ну а если не удается, то хотя бы научиться реагировать на них с долей здорового скепсиса.
причины и что делать в домашних условиях
Уровни АД и частоты сердечных сокращений играют основную роль в диагностике нарушений функционирования сердечнососудистой системы. Они меняются не первыми, а уже после начала патологического процесса. Трансформация ритма по типу урежения называется брадикардией.
Вопреки устоявшемуся мнению, связь между частотой сокращений и артериальным давлением минимальна. Почему в таком случае при росте АД поднимается и ЧСС? Дело в одном и том этиологическом (первопричинном) факторе.
Наиболее часто речь идет о выбросе большого количества специфических гормонов. Брадикардия развивается по обратной причине. Потому рассматривать процессы в тесной связи не правильно.
Низкий пульс при нормальном давлении возникает по причине нарушений работы нервной системы, метаболических процессов, эндокринных факторов и кардиологических заболеваний.
Лечение зависит от первопричины. В некоторых случаях выявление отклонения представляет большие трудности. Тогда говорят об идиопатической форме и предпринимают симптоматические меры. Это борьба со следствием.
Профильный специалист — кардиолог. По необходимости прибегают к помощи прочих докторов.
О каких цифрах идет речь, степени нарушения
В норме частота сердечных сокращений находится в интервале от 60 до 90 ударов в минуту. Все что ниже — нарушение, но не всегда патологического плана.
Исходя из количества сокращений, называют три варианта отклонения от нормы:
- Брадикардия легкая. Сопровождается урежением показателя до уровня 50-60. нарушение не дает выраженной симптоматики, чаще встречается у пожилых людей, лиц с умеренной физической нагрузкой. Также и гипотоников и больных неврологической направленности. Отличается нестойкостью, потому специальное лечение назначается редко.
- Средняя степень. Частота сердечных сокращений — 40-50 ударов в минуту. Считается клинически менее распространенным вариантом. Говорит о слабости синусового узла, пороках сердца, врожденных и приобретенных. Также наблюдается у спортсменов-профессионалов после длительных, многолетних тренировок. В последнем случае речь идет о варианте физиологической нормы.
- Тяжелая степень. Частота сердечных сокращений от 30 до 40 ударов в минуту и ниже. Критический показатель. Основными причинами выступает непроводимость синоатрильного узла или ножек пучка Гиса. Это смешанное нарушение. С чем оно связано — нужно искать. Речь может идти об интоксикациях, кардиальных патологиях, гипотиреозе, метаболических проблемах, акклиматизации, переохлаждении и прочих состояниях.
В зависимости от причины лечение и диагностика проводятся в амбулаторных условиях или, чаще, в стационаре для срочного определения путей помощи, предотвращения осложнений, потенциально летальных.
Чем опасно состояние?
Последствия течения патологического процесса разнообразны.
- Остановка сердца. Асистолия — первое с чем рискует столкнуться пациент при развитии брадикардии. Летальное осложнение возникает в результате не столько урежения частоты сокращений, сколько основной причины такого состояния.
Наблюдается падение сократительной способности миокарда, интенсивность кровяного выброса в большой и малый круг ослабевает. Недостаточное питание сказывается на тканях сердца, процесс усугубляется за счет ишемии миокарда.
Внимание:
Вероятность асистолии не зависит от тяжести брадикардии, потому необходимо одинаково внимательное отношение ко всем пациентам.
- Инфаркт. Если указанный выше процесс пойдет по другой дороге и ишемия достигнет критической точки, разовьется острый некроз сердечной мышцы. Летальность на фоне прочих заболеваний составляет почти 70%, даже своевременная первая помощь и лечение не дают гарантий выживания.
- Инсульт. На сей раз ишемическое поражение головного мозга. В результате ослаблении гемодинамики церебральные структуры получают малое количество питательных веществ и кислорода.
Опасность состояния не только в вероятной смерти от поражения жизненно важных центров, отека и прочих осложнений.
Даже в случае своевременно начатой терапии велик риск неврологического дефицита. Как он проявится — нарушениями речи, слуха, зрения или прочими способами не известно.
- Отек легких. Ослабление газообмена приводит к образованию выпота в тканях между альвеолами. Жидкость компрессирует структуры. Падает количество отдаваемого кислорода. Помимо собственно удушья наблюдается неполноценность клеточного дыхания.
Предотвращение смертельно опасных осложнений — приоритетная задача терапии наравне с устранением симптоматики и этиологического фактора.
Кардиальные причины
Моменты развития множественны, одно перечисления заняло бы как минимум несколько томов. Наиболее распространенные сердечные:
Перенесенный ранее инфаркт
Острый некроз заканчивается временным падением функциональной активности кардиальных структур.
Маленький пульс (на уровне 50-55 уд. в мин.) — это нормальное явление, связанное с перестройкой на новый лад, адаптацией, склерозированием тканей. Восстановление частоты сердечных сокращений наступает спустя 6-8 месяцев.
Синдром слабости синусового узла
Нарушение активности особого скопления клеток, называемых водителем ритма. Почему происходит отклонение — точно не известно. Но сила биоэлектрического импульса падает.
Синоатриальная структура не способна продуцировать сигнал с достаточной частотой и силой, сердцебиение становится низким, однако давление остается в пределах нормы. Подробнее о заболевании читайте в этой статье. Брадикардия, особенно стойкая — первый признак нарушения проводимости миокарда.
Кардиальные блокады
Чаще всего страдают отдельные ножки пучка Гиса ( правой, либо левой) или же атриовентрикулярный узел. В последнем случае говорят об АВ блокаде, которая смертельно опасна.
Нарушение движения импульса по пучкам Гиса приводит к частичному отклонению (компенсация довольно быстрая).
Невозможность проведения через АВ-узел заканчивается остановкой сердца.
Импульс не достигает желудочков, циркулирует в предсердиях. Нижние камеры вынуждены спонтанно возбуждаться. Хаотичные сокращения не имеют функционального смысла. Наступает брадикардия с фибрилляцией, а затем смерть пациента.
Миокардит
Воспаление сердечной мышцы, частое осложнение ангины. Обычно проявляется тахикардией. Но при вовлечении в патологический процесс значительного объема тканей все наоборот.
Это негативный диагностический признак. Лечение всегда стационарное, с применением антибиотиков (инфекционная форма) или же иммуносупрессоров. Частично к миокардиту примыкает и ревматизм.
Тампонада сердца
Неотложное состояние, связанное с компрессией органа жидкостью или кровью из внешней среды. Крайне опасно, приводит к асистолии и смерти без должной терапии. Подробнее о тампонаде и гемотампонаде читайте здесь.
Какие показатели считаются низкими?
| Возраст | Min пульс | Норма пульса | Max пульс |
| 0–1 месяц | 120 | 150 | 180 |
| 1–12 месяцев | 110 | 140 | 170 |
| 1–4 года | 100 | 130 | 160 |
| 4–6 лет | 90 | 110 | 130 |
| 6–8 лет | 80 | 100 | 120 |
| 8–10 лет | 70 | 90 | 110 |
| 10–15 лет | 60 | 80 | 100 |
| 15–30 лет | 60 | 70 | 80 |
| 30–40 лет | 55 | 75 | 95 |
| 40–60 лет | 50 | 75 | 95 |
| 60–80 лет | 70 | 80 | 90 |
А также читайте на нашем сайте: Можно ли измерить и определить давление по пульсу на руке: инструкция, основные ошибки и дополнительные симптомы
Количество сердечных сокращений уменьшается с возрастом. У детей маленькое сердце и ему приходиться работать намного быстрее, чтобы перекачать всю кровь.
Внесердечные факторы
Причины низкого пульса при нормальном давлении в 60% клинических ситуаций обусловлены заболеваниями со стороны эндокринной и нервной системы, а так же нарушениями обмена веществ.
Гипотиреоз
Представляет собой падение выработки и концентрации гормонов щитовидной железы в организме пациента.
Сопровождается нарушениями самочувствия: слабостью, сонливостью, снижением работоспособности, урежением сердечных сокращений. Артериальное давление в норме. Масса тела повышена. В отсутствии выраженной клинической картины болезнь может годами существовать не выявленной.
Вегетососудистая дистония
Такого диагноза нет. Речь идет о неврогенном кризе с типичными проявлениями. Не всегда возникает тахикардия, возможен обратный процесс.
Слабость, сонливость, разбитость, головокружение, предобморочные и синкопальные состояния дают о себе знать. Вегетативные проявления частые спутники невротиков, пациентов с расстройствами психики (не критичными).
Метаболические нарушения
По типу неправильного обмена ионов кальция, магния, калия, в том числе в самом миокарде. Приводит к синдрому ранней реполяризации желудочков и снижению частоты сердечных сокращений.
Корректируется медикаментозно с переменным успехом. Большой опасности, согласно исследованиям, не несет.
Интоксикации
Солями тяжелых металлов, парами ртути, органическими нитратами, сердечными гликозидами и прочими опасными веществами. Речь может идти и о продуктах жизнедеятельности бактерий или распада злокачественной опухоли при лечении цитостатиками.
Заболевания печени
Гепатит и цирроз. Оба процесса влекут нарушение нормальной «фильтрации» крови от ядовитых веществ.
Отсюда попадание в организм большого количества токсинов, блокирование сердечной активности. На поздних стадиях такое явление заканчивается смертью пациента.
Прием некоторых медикаментов
Уже названные сердечные гликозиды, антиаритмические, цитостатики (противоопухолевые), нейролептики, антидепрессанты, транквилизаторы, бета-блокаторы и прочие. Вызывают нарушение кардиальной активности в некоторых сочетаниях и при передозировке.
Есть и естественные факторы развития брадикардии:
- Чрезмерная тренированность организма. Приходит с годами. Обычно наблюдается у спортсменов. Сердце меняется на клеточном уровне, разрастается, лучше перекачивает кровь за счет более мощных систол (сокращений) при меньшей ЧСС. Это вариант нормы, но стремиться к такому результату нельзя. Присутствует реальная опасность смерти в поздние годы.
- Недостаточная температура тела. Нахождение на морозе, в воде, после приема спиртного.
- Сон. Во время ночного отдыха отмечается незначительное падение ЧСС. Физиологию циркадных ритмов нужно учитывать при проведении холтеровского суточного мониторирования.
Во все описанных случаях фиксируется пониженный пульс, но АД в пределах нормы.
Внимание:
Коррекция ЧСС не должна затрагивать артериальное давление, вероятно рефлекторное ослабление сердечной активности.
Лечение
Если брадикардия спровоцирована приемом определенных медикаментов — их отменяют. В случае переутомления больному нужен полноценный сон и отдых. Если слабый пульс связан с нарушением в работе кровеносной системы, назначают экстракт женьшеня и элеутерококка, Изопреналин, Эфедрин и Кофеин. Лечение можно поводить также такими препаратами как Атропина сульфат, Изандрин, Ипратропиум бромид, Эфедрина гидрохлорид.
Назначать медикаменты самостоятельно запрещено!
Повышение пульса травами одобряет большинство врачей, несмотря на их скептический настрой в отношении нетрадиционных методик лечения. В состав многих растений входят компоненты, способные активизировать скрытые резервы организма.
В результате иммунная система укрепляется, нормализуется циркуляция крови и сердечная мышца работает в нормальном темпе. Травы редко имеют противопоказания и дают побочные эффекты, что является еще одним плюсом. Исключением является индивидуальная гиперчувствительность и склонность к аллергии.
Как повысить количество сердцебиений знают народные целители. Они рекомендуют такие рецепты:
- Отвар на основе корня лопуха. Сырье измельчают и заливают кипятком. Достаточно 2 столовые ложки измельченного корня на пол литра воды. Употребляют три раза в день по 50 г.
- Цветки бузины черной заливают кипятком. Настаивают не меньше двух часов, пьют по два стакана в день.
- Спиртовая настойка на орехе и сахаре. 0,5 кг шкурок грецких орехов заливают 1 л спирта и добавляют сок лимона. Пьют по 20 капель перед едой три раза в день.
А также читайте на нашем сайте: Что значит низкий пульс при низком давлении: что делать, как оказать первую помощь и как лечить?
Чтобы в домашних условиях действительно помочь своему организму четко соблюдайте дозировки и не увлекайтесь самолечением. Если эффект от народного лечения отсутствует на протяжении двух недель — обращайтесь к терапевту или кардиологу.
Что можно сделать дома?
Малое. Необходимо обращаться к врачу в плановом порядке. Если частота сокращений падает до 30-40 ударов в минуту, а лучше до этого, не обойтись без вызова скорой помощи. Первая мера — звонок. Затем показано проведение стабилизирующих мероприятий.
- Рекомендуется открыть форточку или окно. Это поможет обеспечить организм кислородом. Газообмен ослаблен за счет недостаточного кровообращения в малом круге. Отсюда гипоксия. Повышение концентрации O2 в окружающей среде благоприятно скажется на состоянии.
- Принять настойку элеутерококка или женьшеня. Они должны быть в аптечке. 30-35 капель, но не обе вместе, а что-то одно. Это поможет повысить пульс на 10-15 ударов в минуту.
- Сесть, успокоиться. Не ложиться, велика вероятность потери сознания, рвоты и/или асфиксии с летальными последствиями.
- Ослабить воротник, снять тугие нетельные украшения. Давление на каротидный синус, что расположен на шее, провоцирует дальнейшее снижение ЧСС, что подобно смерти при брадикардии, тем более критической.
Дождаться врачей, кратко рассказать о состоянии и самочувствии.
Чего делать точно нельзя:
- Заниматься физкультурой. Сердце не выдержит такого перепада. Раз есть брадикардия, вероятно нарушение функционального, анатомического плана. Избыточная стимуляция приведет к остановке. Лучше сидеть и меньше двигаться.
- Принимать пищу. Нельзя, поскольку возможна потеря сознания. Рефлекторная рвота, асфиксия желудочным содержимым и смерть.
- Пить какие-либо препараты. Поскольку имеется редкий пульс, а давление нормальное, приме специализированных средств, вроде кофеина не рекомендован. АД вырастет при неполной коррекции ЧСС. Необходим селективный подход. Причем под динамическим наблюдением аппаратными методами.
- Принимать душ, умываться холодной водой. Сужение сосудов лица может привести к рефлекторному стенозу коронарных артерий, которые питают сердце. Это чревато инфарктом или асистолией.
На госпитализацию рекомендуется соглашаться. Нужно выяснять причину отклонения.
Когда вызывать скорую помощь?
В неотложку звонят в следующих случаях:
- Наличие брадикардии на уровне 40-50 ударов в минуту и ниже. Это умеренный тип, но по чисто физиологическим причинам он уже не развивается. Речь о какой-то болезни. Нужно смотреть, что стало фактором.
- Стремительное прогрессирование аритмии. Если в течение получаса ЧСС падает.
- Длительное сохранение одного и того же состояния. Брадикардия должна пройти сама в течение 10-30 минут. Максимум 60.
- Отсутствие реакции на элеутерококк или женьшень в форме настойки.
Абсолютным показанием для вызова считается наличие кардиальных симптомов помимо брадикардии:
- Боли в грудной клетке давящего, жгучего характера. Которые частично снимаются Нитроглицерином.
- Одышка в состоянии покоя.
- Сонливость, слабость. Нарушение работоспособности.
- Цианоз носогубного треугольника.
- Бледность кожных покровов, слизистых оболочек.
- Также церебральных проявлений:
- Головная боль.
- Вертиго, нарушение ориентации в пространстве.
- Шаткость походки.
- Потеря сознания, особенно неоднократная.
- Ощущение бегания мурашек по телу и конечностям.
- Перекосы лица, параличи, парезы, снижение двигательной активности.
Нужно выяснять причину.
Диагностика
Проводится кардиологом. В отсутствии данных за сугубо кардиальный процесс может привлекаться врач-невролог.
Примерный перечень мероприятий:
- Устный опрос и сбор анамнеза. Объективизация симптомов, составление клинической картины.
- Измерение артериального давления и частоты сердечных сокращений. АД в норме, а ЧСС падает. Это типичное, но не обязательное сочетание. Показатели существуют порознь.
- Суточное мониторирование по Холтеру. Динамическая оценка указанных жизненно важных уровней в течение 24 часов. При необходимости назначается неоднократно. Считается наиболее информативным методов ранней диагностики.
- Электрокардиография. Исследование функциональной активности кардиальных структур. Выявляет аритмии и прочие нарушения.
- Эхокардиография. Используется для визуализации пороков, анатомических дефектов.
- МРТ по мере необходимости
- ЭЭГ.
- Оценка неврологического статуса рутинными методами. В том числе проверка основных рефлексов.
- Анализ крови общий, биохимический, на гормоны. При метаболических нарушениях, отклонении уровня специфических веществ, привлекается эндокринолог.
Этого достаточно для ранней диагностики.
Как диагностировать?
Для диагностики брадикардии назначают продолжительное ЭКГ исследование, лабораторные анализы крови и мочи, УЗИ внутренних органов, томографию. Врачам важно исключить все заболевания, симптомом которых может быть низкий пульс.
Для того чтоб определить частоту сердечных сокращений самостоятельно, нужно приложить палец на запястье, шею, бедро или висок. Возьмите часы и засеките 1 минуту. За это время нужно подсчитать количество ощутимых артериальных толчков сначала на одной руке, потом на другой.
А также читайте на нашем сайте: Опасность повышенной частоты сердечного ритма. Как понизить пульс, не понижая давления?
Количество сердечных сокращений не должно существенно отличаться на левой и правой руке. Измеряя пульс на протяжении недели, вы можете составить график, который поможет оценить характер сердечных сокращений, наличие или отсутствие аритмии.
Методы терапии
Лечебная тактика зависит от основного заболевания, ставшего причиной пониженного пульса с сохранением нормального давления.
- Собственно кардиальные патологии лечатся медикаментозно. Операция показана при пороках, атеросклерозе и нарушении питания сердечных тканей. Препараты подбираются с осторожностью, назначают тонизирующие медикаменты.
- Эндокринные отклонения требуют заместительной терапии или операции (при опухолях и т.д.).
- Неврогенные факторы устраняются седативными препаратами на основе растительных компонентов. Вроде Пустырника. Валерианы и прочих.
- Симптоматическая терапия — назначение настойки Элеутерококка, Женьшеня, средств на основе кофеина. Критические уровни ЧСС корректируются Эпинефрином, Адреналином.
После нормализации и выписки из стационара, или же посещения специалиста, рекомендуется изменение образа жизни.
Коррекция рациона, в соответствии с лечебным столом №10, отказ от спиртного, сигарет и табачной продукции вообще.
Умеренная физическая активность на уровне прогулок, плавания. Если причиной брадикардии стали препараты, нужно обратиться к врачу и скорректировать основной курс терапии.
При высоком и низком давлении
Брадикардия может равным образом наблюдаться у пациентов, у которых давление в норме, а также повышенное и пониженное.
В частности, повышенное давление при замедленном пульсе — не самое лучшее сочетание.
Оно может означать наличие определённой патологии сердца из числа упомянутых ранее (эндокардита, миокардита, ишемии). Также брадикардия с гипертонией может иметь причиной болезнь иных органов и систем наряду с сердцем.
Равным образом опасным считается и комбинация низкого пульса с быстрым падением давления. Если оно понизилось быстро, речь может идти об отёке Квинке или инфаркте.
Что такое отёк Квинке
При отклонении давления в любую сторону и стабильно низким пульсом требуется по возможности скорее обратиться к врачу.
Если же пациент хронически страдает от снижения давления и пульса, которое не является результатом болезни, то ему рекомендуется соблюдать диету, состоящую из растительной пищи и молока, а также морепродуктов и орехов. Тяжёлая еда нежелательна. Также не следует принимать лекарства без рецепта врача. В частности, препараты, которые призваны выправить пониженное давление, могут его взвинтить, поэтому необходимость их приёма определяет исключительно доктор.
Пройдите ТЕСТ: Есть ли у Вас брадикардия?
Поделиться результатами через
Facebook Twitter Google+ Pinterest LinkedIn VK
Похожие статьи:
Нарушения сердечного ритма ᐈ Лечение и диагностика
Сердечная аритмия проявляется в виде нарушений в работе сердца и отклонении частоты его сокращений от нормы. Под данное понятие следует относить любой ритм сердца, который не соответствует нормальному синусовому. Те, у которых возникает эта проблема, ощущают перебои в работе сердца, учащенное сердцебиение, головокружение, обморочное состояние, общую слабость. Установить наличие аритмии можно на основе электрокардиограммы. Если причиной сбоя сердечного ритма является учащенное сердцебиение, то речь идет о тахикардии. Замедленный ритм сердечных сокращений указывает на болезнь под названием брадикардия.
Наиболее распространенным нарушением сердечного деятельности является мерцательная аритмия или тахикардия, при которой наблюдается учащение пульса и сбой сердечного ритма.
Симптомы
Симптомы аритмии включают в себя:
- учащенное сердцебиение (тахикардию),
- головокружение,
- сонливость,
- спутанность мыслей,
- предобморочное состояние,
- потерю сознания,
- судороги,
- боль в груди и области сердца
- стенокардию (Angina pectoris).
Редкими, но очень опасными для жизни осложнениями аритмии сердца могут быть: эмболии (закупорка сосудов образовавшимися в них сгустками крови — тромбами), инсульт, инфаркт мозга, инфаркт миокарда, повышенная сердечная недостаточность, внезапная смерть из-за остановки сердца.
Причины и риски
Причинами сердечной аритмии могут быть:
- нервозность,
- волнение,
- чувство страха, чрезмерное увлечение кофеином (например, кофе или кока-колой),
- злоупотребление алкоголем,
- употребление наркотических веществ, ядов,
- побочный эффект от приема некоторых лекарственных препаратов, например, гормонов щитовидной железы или антидепрессантов,
- инфекционно-воспалительные процессы,
- раздражение так называемого каротидного узла (синдром каротидного синуса).
Органическими основами аритмий зачастую являются:
- ишемическая болезнь сердца (ИБС),
- инфаркт,
- заболевания миокарда (кардиомиопатия),
- воспаление сердечной мышцы (миокардит),
- пороки сердца или сердечных клапанов,
- врождённое или приобретенное преждевременное возбуждение сердечных желудочков (синдром Вольфа Паркинсона Уайта, или WPW-синдром),
- высокое кровяное давление (артериальная гипертония),
- нарушение водно-электролитного баланса (например, дефицит калия в организме),
- пониженная (гипотиреоз) или повышенная (гипертиреоз) функции щитовидной железы.
Примеры тахикардии:
- мерцательная аритмия или фибрилляция предсердий: быстрые и нерегулярные импульсы вызывают сокращение предсердий, приводящие к нарушениям сердечного ритма.
- экстрасистолия – это вид аритмии, при которой возникают внеочередные сокращения либо всего сердца, либо определенного его участка. Они могут исходить и из предсердия, и из камеры сердечного желудочка
- суправентрикулярная (наджелудочковая) тахикардия проявляется в виде внеочередных импульсов в предсердии.
- WPW- синдром: врождённое или приобретенное преждевременное возбуждение сердечных желудочков, приводящее к тахикардии.
- Вентрикулярная аритмия возникает на основе дополнительных внеочередных импульсов в желудочке сердца. На неё необходимо обратить особое внимание, так как она может перейти в опасную для жизни фибрилляцию предсердий.
- Мерцательная аритмия, фибрилляция предсердий: ускорение количества сердечных сокращений и электрических импульсов в предсердии. Заполнение предсердий кровью затруднено, а, следовательно, уменьшается и поступление крови в желудочки, поэтому существует угроза функциональной остановки сердца. Без оказания при этом немедленной врачебной помощи смерть может наступить в течение считанных минут.
Примеры брадикардии:
АВ-блокада (атриовентрикулярная блокада) — частичное или полное нарушение проведения импульса возбуждения от предсердий к желудочкам, приводящее к замедлению сердечного ритма – брадикардии. Выделяют 3 степени атриовентрикулярной блокады. Если проведение импульсов полностью блокируется, может произойти остановка сердца. При таком заболевании в большинстве случаев рекомендуется имплантация кардиостимулятора.
СА-блокада ( синоатриальная блокада) представляет собой один из видов аритмии, когда задерживается или блокируется проведение импульса по волокнам сердца в месте, где происходит соединение между синусовым и атриовентрикулярным узлами.
СССУ-блокада (синдром слабости синусового узла). Замедленное сердцебиение, иногда попеременное проявление брадикардии и тахикардии в результате нарушения функции синусового узла.
Обследования и диагноз
Неинвазивная диагностика: ЭКГ, тесты с физической нагрузкой (эргометрия), суточное Холтеровское мониторирование ЭКГ, поверхностное ЭКГ- картирование, наружный или имплантируемый петлевой регистратор, эхокардиография, магнитно-резонансная томография (МРТ).
Инвазивная диагностика: электрофизиологическое исследование (ЭФИ) с помощью введения эндокардиальных катетеров-электродов в полость сердца.
Лечение
Имеется значительное количество лекарственных средств, которые назначаются для контроля сердечного ритма. К классическим антиаритмическим препаратам относятся так называемые блокаторы кальциевых каналов, калиевых каналов, антагонисты кальция, бета-блокаторы. Они воздействуют на систему проведения импульса возбуждения в сердечной мышце и, таким образом, нормализуют сердечный ритм.
К эффективным лекарственным средствам против аритмии относятся также сердечные гликозиды (например, дигоксин, дигитоксин), которые, увеличивая силу сердечных сокращений и замедляя сердечный ритм, снижают предсердно-желудочковую проводимость. Для восстановления нормального синусового ритма используется кардиоверсия, как медикаментозная, так и электрическая с применением дефибриллятора. Электрокардиоверсия является экстренной неотложной мерой при лечении трепетания желудочков, фибрилляции желудочков, вентрикулярной и суправентрикулярной тахикардий.
Если медикаментозное лечение мерцательной аритмии не дает желаемых результатов, то в таких случаях применяется метод, который называется «катетерной абляцией». При этом уплотненные волокна сердечных мышц, из-за которых возникло нарушение сердечного ритма, намеренно «размыкаются». Эта процедура осуществляется при помощи катетера, вводимого в сердце. Катетерная абляция показана при лечении всех форм тахикардии: (фибрилляция предсердий, трепетание предсердий, тахикардия АВ-узлов,WPW-синдром, вентрикулярная тахикардия).
Последней возможностью избежать угрозы остановки сердца является имплантация кардиостимулятора или дефибриллятора (электрошокового устройства). Кардиостимуляторы представляет собой маленькие приборы с питанием от батареек, которые посылают электрические импульсы в сердце и, таким образом, нормализуют сердечный ритм. Они устанавливаются путем малого оперативного вмешательства в непосредственной близости от сердца под ключицей.
Имплантация дефибрилляторов подходит лишь для людей с высоким риском фибрилляции желудочков. Эти приборы вырабатывают электрический разряд (импульс), с помощью которого в критический момент можно восстановить нормальный сердечный ритм.
Примечания
Не всегда и не все случаи аритмии нуждаются в лечении и, если появились внешние предпосылки для её возникновения, то их необходимо устранять в первую очередь. Речь идет, прежде всего, о заболеваниях, которые способствуют появлению аритмии Например, повышенное кровяное давление, ишемическая болезнь сердца или дисфункции щитовидной железы.
причины, как его снизить дома, дальнейшая диагностика и лечение
Что это значит?
О чем говорит повышенный пульс, может сказать только доктор после тщательного обследования. Иногда изменения в работе сердца могут быть связаны со способом жизни человека, а иногда это сигнал серьезной патологии. Как правило, артериальное давление и высокий пульс говорят о наличии или развитии таких заболеваний как:
- гиперфункция щитовидной железы;
- астма;
- сердечная недостаточность;
- эндокардит;
- бронхит;
- анемия;
- сердечные аритмии.
После терапии этих заболеваний ЧСС нормализуется без дополнительного лечения.
Нарушения в работе сердца занимают первое место из причин смертности людей на планете. Именно поэтому каждый человек должен знать, чем опасен повышенный пульс при нормальном АД и что принимать для улучшения показателей.
Частый пульс при нормальном давлении
Сердце обычно бьется со скоростью 60–100 ударов в минуту. Тахикардия (учащенное сердцебиение) при нормальном давлении, гипертонии или гипотонии – это нарушение сердечной деятельности, когда ЧСС (пульс) может учащаться до 100 уд/мин и выше.
Пульс, чаще всего измеряемый на запястье или шее, соответствует контракции, т. е. сокращениям сердечных камер. Во время эпизодов повышенного сердцебиения при нормальном давлении ЧСС обычно составляет 140–250 уд/мин.
Один пример. Вы встаете утром, ничего не успеваете, поэтому быстро глотаете завтрак, и бежите на работу. Если добавить к этому недостаток сна прошлой ночью, стресс на работе, может возникнуть состояние, когда вы почувствуете, что сердце пытается выпрыгнуть из груди. Довольно часто у человека появляются устрашающие мысли о приближающемся инфаркте…
В большинстве случаев, частое сердцебиение при нормальном давлении не имеет столь серьезной причины и последствий, хотя подобные ситуации, особенно, часто повторяющиеся, могут привести к настоящему сердечному приступу. В данном случае тахикардия вызывается сочетанием стресса и усталости.
Учащенное сердцебиение при гипотонии
Тахикардия при гипотонии также может иметь в основе стресс, недостаток сна, усталость. Учащенное сердцебиение при пониженном давлении иногда возникает, если человек находится в состоянии шока. В таком случае тахикардия при низком давлении связана с резким падением показателей, когда сердце пытается сохранить достаточную поставку крови ко всем органам.
Диагностические мероприятия
Диагностикой занимается профильный специалист по кардиологии. На усмотрение врача может потребоваться помощь других профильных специалистов: кардиолога и невролога.
Схема обследования больных с тахикардией отработана и понятна:
- Опрос больного. Для выявления характерных жалоб, а значит и симптомов возможного патологического состояния.
- Сбор анамнеза для определения этиологических факторов, способных привести к формированию тахикардии.
- Измерение артериального давления.
- Электрокардиография. Наиболее ценный метод исследования, особенно сложных пациентов. Но важно обладать достаточной квалификацией для расшифровки.
- Инвазивная электрокардиография. Применяется редко ввиду сложности. Однако позволяет оценить степень сердечной проводимости.
- Суточное мониторирование артериального давления с помощью автоматического тонометра. Позволяет оценить не только сердечный ритм, но и уровень артериального давления. Также динамку и поведение сердечной деятельности.
- Ангиография в некоторых случаях.
Обычно этого достаточно. При необходимости проверяется неврологический статус и уровень гормонов в кровеносном русле.
Причины сильного сердцебиения при нормальном давлении
Физиологического характера
Удары пульса зависят от того, насколько высока их частота, и от равномерности сердечных сокращений. Норма для взрослого человека — 65—80 ударов за 60 секунд, при этом у женщин этот показатель выше на 5—7 единиц, чем для мужчин. Учащенное сердцебиение чаще возникает при повышенном давлении, но иногда наблюдается на фоне нормального АД. Причины учащенного сердцебиения могу быть вызваны физиологией конкретного человека. К ним относятся:
- злоупотребление горячей пищей, напитками, алкоголем;
- постоянное физическое переутомление, эмоциональные нагрузки;
- длительное пребывание в душной атмосфере.
Если исключить факторы, определяющие физиологическое нарушение частоты сокращений сердца, пульс нормализуется без вмешательства в работу организма.
Укажите своё давлениеДвигайте ползунки120 на80
Вернуться к оглавлению
Патологического типа
Боль в груди-симптом характерный для многих заболеваний,не только для ССС-мы.Устранение патологических факторов воздействия на ритмичность сердечных сокращений требует вмешательства медиков. Обычно наблюдается частое сердцебиение при нормальном давлении и на фоне других симптомов, указывающих на развитие болезни:
- При заболеваниях сердца возникают боли в груди, затруднения в дыхании, отеки ног.
- Опухолевый процесс предполагает ощущение боли в зоне поражения при пальпации.
- Слабость, повышенная температура, боль — симптомы инфекционной болезни. Известно, что температура, повышенная на 1 градус, вызывает увеличение пульса на 10 ударов за 60 секунд. Температура нормализуется — пульс приходит в норму.
Основные патологические факторы, провоцирующие развитие тахикардии сердца при норме показателей АД:
- заболевания сердца;
- изменение функций щитовидной железы;
- вегетососудистая дистония;
- нервные болезни;
- опухолевый процесс;
- анемия, которую сопровождает учащенное сердцебиение;
- заболевания бронхо-легочной системы;
- воспалительные процессы;
- гнойная интоксикация;
- инфекционные болезни (интоксикация).
Вернуться к оглавлению
Несоответствующая синусовая тахикардия | Сидарс-Синай
Не то, что вы ищете?Что такое несоответствующая синусовая тахикардия?
Несоответствующая синусовая тахикардия (IST) возникает, когда сердце бьется очень быстро без уважительной причины. Это тип нарушение сердечного ритма, называемое аритмией.
Тахикардия — медицинский термин для обозначения учащенное сердцебиение.У взрослых частота сердечных сокращений превышает 100 ударов в минуту, когда человек в состоянии покоя считается тахикардией. Дети и младенцы обычно быстрее ЧСС, чем у взрослых. У большинства людей с IST частота сердечных сокращений в состоянии покоя выше, чем 100 ударов в минуту или средняя частота пульса в состоянии покоя более 90 ударов в минуту. У других частота сердечных сокращений нормальна в состоянии покоя, но она очень быстро повышается во время легкие физические нагрузки.
Электрический сигнал сердца обычно начинается в синоатриальном (SA) узле, который находится в правом верхнем углу сердца. камера.Эта область запускает электрический сигнал, который распространяется по сердцу и координирует сердцебиение. Узел SA получает сигналы от нервов. Эти нервы могут заставляют сердце биться быстрее или медленнее, в зависимости от потребностей организма.
Есть много нормальных причин, почему сердце может биться быстрее, например, при лихорадке, во время упражнений, при тревоге или стресс. Но в IST сердце бьется быстрее по неизвестным причинам.Частота сердечных сокращений может увеличиваются сами по себе без какой-либо стимуляции. В других случаях частота сердечных сокращений увеличивается, потому что триггера. Но увеличивается больше, чем следовало бы. Если сердце бьется очень быстро, оно может не заполниться полностью между ударами. Тогда немного меньше крови может попасть в тело.
IST встречается редко. Это чаще встречается в молодых женщин, чем мужчин. IST также является сложным заболеванием. Как правило, лучше всего увидеть кардиолог, обученный использованию различных кардиологических и электрофизиологических препаратов. лечения.
Что вызывает несоответствующую синусовую тахикардию?
IST имеет много причин. Эксперты не хорошо их все понимаю. Иногда IST возникает из-за неправильной передачи сигналов нервы, учащающие частоту сердечных сокращений. Нервы, снижающие частоту сердечных сокращений, также могут не работают как должны.
У некоторых людей IST начинается после заражение вирусом.В этой ситуации симптомы могут исчезнуть. внезапно через несколько месяцев до нескольких лет.
Многие факторы могут вызвать собственно тахикардия. с. Некоторые триггеры могут включать:
- Кофеин
- Спирт
- Никотин
- Незаконные наркотики, например кокаин
- Сверхактивная щитовидная железа (гипертиреоз)
- Лихорадка
- Беспокойство
- Анемия
- Очень низкое артериальное давление
- Сердечный приступ
- Сердечная недостаточность
- Болезнь легких
- Боль
С этими триггерами тахикардия будет считаться подходящей реакцией.Но Обычно при IST частота сердечных сокращений высока, даже когда эти триггеры отсутствуют. В в некоторых случаях IST частота сердечных сокращений может увеличиваться даже больше, чем следовало бы, в ответ на эти триггеры.
Каковы симптомы несоответствующей пазухи тахикардия?
У некоторых людей с IST нет любые симптомы. Но другие делают. Возможные симптомы включают:
- Ощущение учащенного сердцебиения (сердцебиение), которое может вызывать дискомфорт
- Одышка
- Головокружение
- Обморок
- Боль в груди
- Беспокойство
- Головные боли
- Снижение способности к упражнениям
Симптомы IST могут выглядеть как другие проблемы со здоровьем.Всегда обращайтесь к своему врачу за диагнозом.
У вас может быть больше шансов получить симптомы от IST, если у вас есть другой вид проблемы с сердцем. Эти симптомы могут появиться включается в ответ на такой триггер, как кофеин. Эти симптомы могут возникать время от времени до время в течение месяцев или лет. У некоторых людей эти симптомы проходят после нескольких месяцы.
Как диагностируется несоответствующая синусовая тахикардия?
Ваш лечащий врач будет просмотрите историю своего здоровья и проведите физический осмотр.Они могут легко заметить быстрое сердцебиение, измеряя ваш пульс. Но важно исключить другие причины быстрое сердцебиение. Также важно узнать, какой тип тахикардии присутствует. Другой типы тахикардии могут нуждаться в другом лечении.
Ваш лечащий врач может использовать тесты, которые помогут поставить этот диагноз. К ним относятся:
- Электрокардиограмма, для анализа электрический ритм сердца и тип тахикардии
- Постоянный мониторинг сердца ритм (холтеровское мониторирование), для более длительного контроля ритма
- Анализы крови на поиск других причин учащенного сердцебиения
- Эхокардиограмма, чтобы проверить размер, структура и накачка сердца
- Рентген грудной клетки для просмотра сердца и легкие
IST иногда диагностируется ошибочно как тревожное расстройство.
Как лечится несоответствующая синусовая тахикардия?
Для лечения IST доступны различные методы лечения. Ваш лечащий врач может посоветовать вам:
- Исключите из своего рациона потенциальные триггеры или стимуляторы, такие как кофеин, никотин и алкоголь
- Примите лекарства для замедления сердечного ритма, такие как ивабрадин, бета-адреноблокаторы или блокаторы кальциевых каналов.
- Упражнения для улучшения качества жизни и поддержания здоровья сердца
IST часто трудно поддается лечению.Если у вас есть серьезные симптомы, которые не поддаются лечению, вам может быть назначена катетерная аблация. Эта процедура использует энергию для разрушения очень небольшой части сердца, вызывающей тахикардию. Но не всегда получается. Кроме того, существует некоторый риск того, что T, разрушая слишком много сердечной ткани, может потребовать постоянного кардиостимулятора.
Что я могу сделать, чтобы предотвратить несоответствие пазухи тахикардия?
Возможно, невозможно предотвратить Сам IST.Если у вас есть IST, воздержание от триггеров может помочь вам избежать эпизодов учащение пульса.
Болезнь сердца может проявляться симптомами IST хуже. Поговорите со своим врачом о способах предотвращения сердечных заболеваний. К ним относятся:
- Соблюдайте здоровую диету
- Получение достаточного количества упражнений и поддержание здорового веса
- Лечение таких состояний, как вредное для здоровья уровень холестерина, высокое кровяное давление и диабет
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если ваши симптомы становятся более частыми или серьезными.Позвоните в службу 911, если у вас есть такие симптомы. как сильная одышка или боль в груди.
Ключевые моменты несоответствующей синусовой тахикардии
- В IST частота сердечных сокращений обычно повышенный более 100 ударов в минуту в покое или более 90 ударов в минуту минута при усреднении за день
- Чаще всего это увеличение сердца ставка происходит сама по себе при отсутствии триггеров.В других случаях частота сердечных сокращений увеличивается из-за триггера. Но увеличение намного больше, чем было бы ожидал. .
- У некоторых людей нет никаких симптомов от IST. Но другие делают.
- Возможные методы лечения различаются в зависимости от серьезность ваших симптомов.
- Это может помочь избежать потенциального триггеры, такие как кофеин и никотин, и любые другие триггеры, которые, как вы обнаружили, приводят к IST.
Следующие шаги
Советы, которые помогут получить максимальную отдачу от визит к вашему лечащему врачу:
- Знайте причину вашего визита и что вы хотите.
- Перед визитом запишите вопросы, на которые вы хотите получить ответы.
- Возьмите с собой кого-нибудь, чтобы помочь вам спросить вопросы и запомните, что вам говорит ваш провайдер.
- При посещении запишите имя новый диагноз и любые новые лекарства, методы лечения или тесты. Также запишите любые новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему новое лекарство или лечение прописан, и как это вам поможет. Также знайте, какие бывают побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему тест или процедура рекомендуются и что могут означать результаты.
- Знайте, чего ожидать, если не примете лекарство или пройти тест или процедуру.
- Если вам назначен повторный прием, запишите дату, время и цель визита.
- Узнайте, как можно связаться с вашим провайдером Если у вас есть вопросы.
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи.Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Мерцательная аритмия — болезни и состояния
Лечение фибрилляции предсердий (ФП) варьируется от человека к человеку и зависит от:
- вид мерцательной аритмии
- симптомы
- Лечение любой основной причины
- возраст
- общее состояние здоровья
Некоторых людей лечит терапевт, а других направляет к кардиологу.
Выявление основной причины
Первый шаг — попытаться выяснить причину фибрилляции предсердий. Если причина найдена, лечения может быть достаточно.
Например, лекарство от гипертиреоза (сверхактивной щитовидной железы) может вылечить фибрилляцию предсердий.
Если основная причина не обнаружена
Если основная причина фибрилляции предсердий не обнаружена, варианты лечения:
- Лекарственные средства против фибрилляции предсердий
- восстановление нормального сердечного ритма
- лекарства для снижения риска инсульта
- Кардиоверсия (управляемый электрический шок для восстановления сердечного ритма)
- катетерная абляция
- с установленным кардиостимулятором
Вы можете узнать больше о каждом из них ниже.
Лекарственные средства для борьбы с фибрилляцией предсердийЛекарства, называемые антиаритмическими средствами, могут контролировать фибрилляцию предсердий:
- Восстановление нормального сердечного ритма
- контролирует частоту сердечных сокращений
Выбор антиаритмического препарата зависит от:
- вид мерцательной аритмии
- любые другие заболевания, которые у вас есть
- побочные эффекты выбранного лекарства
- насколько хорошо реагирует фибрилляция предсердий.
Некоторым людям с фибрилляцией предсердий может потребоваться более одного антиаритмического лекарства для ее контроля.
Восстановление нормального сердечного ритма
Существует ряд лекарств, с помощью которых можно попытаться восстановить нормальное сердце. Лучший вариант для вас подберет кардиолог и / или терапевт.
Обычно к этим препаратам относятся:
Дронедарон также можно использовать для определенных людей.
Важно знать, на какие побочные эффекты следует обращать внимание при приеме таких лекарств, и обращаться за медицинской помощью, если вы испытываете какие-либо из них.
Чтобы узнать о побочных эффектах, прочтите информационный буклет для пациента, который прилагается к вашему лекарству, чтобы получить более подробную информацию.
Лекарства для снижения риска инсульта
То, как сердце бьется при фибрилляции предсердий, означает, что существует риск образования тромбов в камерах сердца. Если они попадут в кровоток, они могут вызвать инсульт (подробнее об этом в нашем разделе «Осложнения фибрилляции предсердий»).
Ваш врач оценит ваш риск, чтобы минимизировать вероятность инсульта.Они учтут ваш возраст и наличие в анамнезе любого из следующего:
Вы будете классифицированы как люди с высоким, средним или низким риском инсульта, и вам будут назначены лекарства в соответствии с вашим риском.
В зависимости от уровня риска вам могут назначить варфарин.
Новые антикоагулянты
Были разработаны новые антикоагулянты, такие как дабигатран, ривороксабан и апиксабан, которые не требуют изменения дозы и постоянного мониторинга анализа крови.
Использование этих новых препаратов для снижения риска инсульта у пациентов с фибрилляцией предсердий со временем будет увеличиваться.
В настоящее время они, как правило, предназначены для пациентов, которые не переносят варфарин или не могут добиться стабильного уровня разжижения крови с помощью варфарина.
Кардиоверсия
Кардиоверсию можно попробовать у некоторых людей с фибрилляцией предсердий. В сердце воздействуют контролируемым электрическим током, чтобы попытаться восстановить нормальный ритм.
Процедура обычно проводится в больнице с сильной седацией или анестезией и под тщательным наблюдением.
У людей, страдающих фибрилляцией предсердий более двух дней, кардиоверсия связана с повышенным риском образования сгустка. В этом случае варфарин назначают за три-четыре недели до кардиоверсии и не менее четырех недель после нее, чтобы свести к минимуму вероятность инсульта.
Если кардиоверсия прошла успешно, варфарин можно отменить. Однако некоторым людям может потребоваться продолжить прием варфарина, если есть высокая вероятность возвращения фибрилляции предсердий и риск инсульта от умеренного до высокого.
Катетерная абляция
Катетерная абляция — это процедура, при которой очень тщательно отключаются аномальные электрические цепи. Это вариант, если лекарство не было эффективным или переносимым.
Катетеры(тонкие мягкие провода) проходят через одну из ваших вен в сердце, где регистрируют электрическую активность.
Когда источник аномалии обнаружен, источник энергии (например, высокочастотные радиоволны, генерирующие тепло) передается через один из катетеров для разрушения ткани.
Эта процедура обычно занимает два-три часа, поэтому ее можно проводить под общим наркозом, когда вас укладывают спать.
Узнайте больше о катетерной абляции при фибрилляции предсердий на сайте Arrhythmia Alliance
Установка кардиостимулятора
Кардиостимулятор — это небольшое устройство с батарейным питанием, которое имплантируется в грудную клетку, чуть ниже ключицы.
Он не излечивает, не обращает вспять или активно лечит фибрилляцию предсердий.
Кардиостимулятор обеспечивает биения там, где ваше сердце не работает.Если ваше сердцебиение очень медленное, кардиостимулятор будет его игнорировать и задавать темп. Если между ударами сердца есть значительные паузы, кардиостимулятор подаст ритм, действуя как «страховочная сетка».
Установка кардиостимулятора обычно представляет собой небольшую хирургическую процедуру, выполняемую под местной анестезией (при которой область онемения).
Учащенное сердцебиение — симптомы, причины, лечение
Учащенное сердцебиение или тахикардия — это состояние, при котором сердце бьется быстро, обычно более 100 ударов в минуту для взрослого.Учащенное сердцебиение может быть нормальным или возникать в результате болезни, расстройства или другого вредного состояния.
Сердце перекачивает кровь к легким и остальным частям тела, сокращая свои четыре камеры. Две верхние камеры — это предсердия, а две нижние камеры — желудочки. Синусовый узел, небольшая группа клеток в правом предсердии, передает электрический импульс через сердце, заставляя предсердия сокращаться. Импульс проходит через желудочки, позволяя им сокращаться и перекачивать кровь по всему телу.Количество ударов сердца в минуту называется частотой сердечных сокращений. Скорость этих сокращений определяется нервными импульсами и гормонами в крови.
Частота сердцебиения постоянно меняется, повышаясь и понижаясь в зависимости от многих условий и ситуаций. Например, частота сердечных сокращений будет повышаться во время напряженной деятельности, чтобы все клетки тела получали достаточное количество богатой кислородом крови. Сердцебиение также может учащаться в ответ на стрессовые ситуации или когда вы испытываете боль.Ваше сердцебиение обычно снижается в периоды расслабления или сна. Средняя частота пульса взрослого человека в состоянии покоя находится в диапазоне от 60 до 80 ударов в минуту.
На частоту сердечных сокращений влияют многие факторы, в том числе возраст, общее физическое состояние, аэробная подготовка и высота над уровнем моря. У младенцев и детей обычно более учащенное сердцебиение, чем у взрослых. Учащенное сердцебиение также может быть вызвано многими заболеваниями, расстройствами и состояниями, такими как болезни сердца, врожденные пороки сердца и гипертиреоз.
Лечение аномально учащенного сердцебиения зависит от конкретного типа основного сердечного ритма, его первопричины, вашего возраста, истории болезни и других факторов.
Контроль артериального давления и неблагоприятные исходы инфекции COVID-19 у пациентов с сопутствующей артериальной гипертензией в Ухане, Китай
Huang C, Wang Y, Li X, Ren L, Zhao J, Hu Y, et al. Клинические особенности пациентов, инфицированных новым коронавирусом 2019 г., в Ухане, Китай. Ланцет. 2020; 395: 497–506.
CAS Статья Google Scholar
Zhou F, Yu T, Du R, Fan G, Liu Y, Liu Z и др. Клиническое течение и факторы риска смертности взрослых пациентов с COVID-19 в Ухане, Китай: ретроспективное когортное исследование. Ланцет. 2020; 395: 1054–62.
CAS Статья Google Scholar
Гуань В.Дж., Лян У.Х., Чжао Ю., Лян Х.Р., Чен З.С., Ли Ю.М. и др. Коморбидность и ее влияние на 1590 пациентов с COVID-19 в Китае: общенациональный анализ.Eur Respir J. 2020; 55: 2000547.
Гуань В.Дж., Ни З.Й., Ху Y, Лян У.Х., Оу CQ, Хе Дж. Х и др. Клиническая характеристика коронавирусной болезни 2019 г. в Китае. N Engl J Med. 2020; 382: 1708–20.
CAS Статья Google Scholar
Ван Д., Ху Б., Ху Ц., Чжу Ф., Лю X, Чжан Дж. И др. Клинические характеристики 138 госпитализированных пациентов с пневмонией, инфицированной новым коронавирусом 2019 г., в Ухане, Китай. ДЖАМА. 2020; 323: 1061–9.
CAS Статья Google Scholar
Wu C, Chen X, Cai Y, Zhou X, Xu S, Huang H и др. Факторы риска, связанные с острым респираторным дистресс-синдромом и смертью пациентов с коронавирусной болезнью пневмонии 2019 года в Ухане, Китай. ДЖАМА. 2020; 180: 1–11.
Грасселли Г., Зангрилло А., Занелла А., Антонелли М., Кабрини Л., Кастелли А. и др. Исходные характеристики и исходы 1591 пациента, инфицированного SARS-CoV-2, поступивших в отделения интенсивной терапии региона Ломбардия, Италия.ДЖАМА. 2020; 323: 1574–81.
CAS Статья Google Scholar
Ричардсон С., Хирш Дж. С., Нарасимхан М., Кроуфорд Дж. М., Макгинн Т., Дэвидсон К. В. и др. Представлены характеристики, сопутствующие заболевания и исходы среди 5700 пациентов, госпитализированных с COVID-19 в районе города Нью-Йорка. ДЖАМА. 2020; 323: 2052–9.
CAS Статья Google Scholar
Clark CE, McDonagh STJ, McManus R, Martin U.Covid-19 и артериальная гипертензия: риски и управление. https://blogs.bmj.com/bmj/2020/04/15/covid-19-and-hypertension-risks-and-management/. По состоянию на 17 апреля 2020 г.
Nicin L, Abplanalp WT, Mellentin H, Kattih B, Tombor L, John D, et al. Тип-специфическая экспрессия предполагаемого рецептора SARS-CoV-2 ACE2 в человеческих сердцах. Eur Heart J. 2020; 41: 1804–6.
CAS Статья Google Scholar
Zhou P, Yang XL, Wang XG, Hu B, Zhang L, Zhang W и др.Вспышка пневмонии, связанная с новым коронавирусом, вероятно, происхождения летучих мышей. Природа. 2020; 579: 270–3.
CAS Статья Google Scholar
Hamming I, Timens W., Bulthuis ML, Lely AT, Navis G, van Goor H. Распределение в тканях белка ACE2, функционального рецептора коронавируса SARS. Первый шаг к пониманию патогенеза SARS. J Pathol. 2004; 203: 631–7.
CAS Статья Google Scholar
Сандерс Дж. М., Моног М. Л., Йодловски Т. З., Катрелл Дж. Б.. Фармакологические методы лечения коронавирусной болезни 2019 (COVID-19): обзор. ДЖАМА. 2020. https://doi.org/10.1001/jama.2020.6019.
Фанг Л., Каракиулакис Г., Рот М. Имеют ли пациенты с гипертонией и сахарным диабетом повышенный риск заражения COVID-19? Ланцет Респир Мед. 2020; 8: e21.
Куба К., Имаи Й, Рао С., Гао Х, Го Ф, Гуань Б. и др. Решающая роль ангиотензинпревращающего фермента 2 (ACE2) в повреждении легких, вызванном коронавирусом SARS.Nat Med. 2005; 11: 875–9.
CAS Статья Google Scholar
Парати Дж., Очоа Дж. Э., Ломбарди К., Било Дж. Оценка и лечение вариабельности артериального давления. Nat Rev Cardiol. 2013; 10: 143–55.
Артикул Google Scholar
Ян М., Пан Х, Лян З, Хуанг Х, Дуань М., Цай Х и др. Связь между вариабельностью артериального давления и краткосрочным исходом у пациентов с острым спонтанным субарахноидальным кровоизлиянием.Hypertens Res. 2019; 42: 1701–7.
Артикул Google Scholar
Guo Z-D, Wang Z-Y, Zhang S-F, Li X, Li L, Li C, et al. Аэрозольное и поверхностное распространение коронавируса 2 тяжелого острого респираторного синдрома в больничных палатах, Ухань, Китай, 2020 г. Emerg Infect Dis. 2020; 26: 1583–91.
Национальная комиссия здравоохранения Китая. Программа профилактики и контроля новой коронавирусной пневмонии. http://www.nhc.gov.cn/yzygj/s7652m/202002/41c3142b38b84ec4a748e60773cf9d4f.штмл. По состоянию на 22 марта 2020 г.
Williams B, Mancia G, Spiering W, Agabiti Rosei E, Azizi M, Burnier M, et al. Руководство ESC / ESH по лечению артериальной гипертензии, 2018 г. Eur Heart J. 2018; 39: 3021–104.
Артикул Google Scholar
Унгер Т., Борги К., Чарчар Ф., Хан Н.А., Поултер Н.Р., Прабхакаран Д. и др. Глобальные практические рекомендации Международного общества гипертонии, 2020 г.Гипертония. 2020; 75: 1334–57.
CAS Статья Google Scholar
Ponikowski P, Voors AA, Anker SD, Bueno H, Cleland JGF, Coats AJS, et al. Рекомендации ESC по диагностике и лечению острой и хронической сердечной недостаточности, 2016 г .: Целевая группа по диагностике и лечению острой и хронической сердечной недостаточности Европейского общества кардиологов (ESC) Разработано при особом участии Ассоциации сердечной недостаточности (HFA) ) регулятора ESC.Eur Heart J. 2016; 37: 2129–200.
Артикул Google Scholar
Zhang P, Zhu L, Cai J, Lei F, Qin JJ, Xie J, et al. Связь стационарного применения ингибиторов ангиотензинпревращающего фермента и блокаторов рецепторов ангиотензина II со смертностью среди пациентов с артериальной гипертензией, госпитализированных с COVID-19. Circ Res. 2020; 126: 1671–81.
CAS Статья Google Scholar
Гуо Дж, Хуанг З., Линь Л., Львов Дж. Коронавирусная болезнь 2019 (COVID-19) и сердечно-сосудистые заболевания: точка зрения на потенциальное влияние ингибиторов ангиотензинпревращающего фермента / блокаторов рецепторов ангиотензина на начало и тяжесть тяжелого острого респираторного синдрома коронавирус 2 инфекции. J Am Heart Assoc. 2020; 9: e016219.
Артикул Google Scholar
Вадуганатан М., Вардени О., Мишель Т., МакМюррей Дж. Дж., Пфеффер М.А., Соломон С.Д.Ингибиторы ренин-ангиотензин-альдостероновой системы у пациентов с Covid-19. N Engl J Med. 2020; 382: 1653–9.
CAS Статья Google Scholar
Кустер Г.М., Пфистер О., Буркард Т., Чжоу К., Тверенболд Р., Хааф П. и др. SARS-CoV2: следует ли отменять ингибиторы ренин-ангиотензиновой системы пациентам с COVID-19? Eur Heart J. 2020; 41: 1801–3.
CAS Статья Google Scholar
Sommerstein R, Kochen MM, Messerli FH, Grani C. Коронавирусная болезнь 2019 (COVID-19): имеют ли ингибиторы ангиотензинпревращающего фермента / блокаторы рецепторов ангиотензина двухфазный эффект? J Am Heart Assoc. 2020; 9: e016509.
Артикул Google Scholar
Эслер М., Эслер Д. Могут ли препараты, блокирующие рецепторы ангиотензина, быть вредными при пандемии COVID-19? J Hypertens. 2020; 38: 781–2.
CAS Статья Google Scholar
Mehta N, Kalra A, Nowacki AS, Anjewierden S, Han Z, Bhat P и др. Связь использования ингибиторов ангиотензинпревращающего фермента и блокаторов рецепторов ангиотензина II с положительным результатом теста на коронавирусную болезнь 2019 (COVID-19). JAMA Cardiol. 2020. https://doi.org/10.1001/jamacardio.2020.1855.
Европейское общество кардиологов. Позиционное заявление Совета ESC по гипертонии по ингибиторам Ace и блокаторам рецепторов ангиотензина. https://www.escardio.org/Councils/Council-on-Hypertension-(CHT)/News/position-statement-of-the-esc-council-on-hypertension-on-ace-inhibitors-and-ang.По состоянию на 7 апреля 2020 г.
Американская кардиологическая ассоциация. Пациентам, принимающим АПФ и БРА, которые заразились COVID-19, следует продолжить лечение, если их лечащий врач не посоветует иное. https://newsroom.heart.org/news/patients-taking-ace-i-and-arbs-who-contract-covid-19-should-continue-treatment-unless-otherwise-advised-by-their-physician. Доступ 7 апреля 2020 г.
Benetos A, Thomas F, Bean K, Gautier S, Smulyan H, Guize L. Прогностическое значение систолического и диастолического артериального давления у леченных гипертоников.Arch Intern Med. 2002; 162: 577–81.
Артикул Google Scholar
Nagai M, Hoshide S, Ishikawa J, Shimada K, Kario K. Вариации артериального давления при посещениях: новые независимые детерминанты для измерений сонных артерий у пожилых людей с высоким риском сердечно-сосудистых заболеваний. J Am Soc Hypertens. 2011; 5: 184–92.
Артикул Google Scholar
Diaz KM, Veerabhadrappa P, Kashem MA, Feairheller DL, Sturgeon KM, Williamson ST, et al.Связь между визитами и амбулаторной вариабельностью артериального давления с функцией сосудов у афроамериканцев. Hypertens Res. 2012; 35: 55–61.
CAS Статья Google Scholar
Чанг Т.И., Ребуссен Д.М., Чертов Г.М., Чунг А.К., Кушман В.С., Костис В.Дж. и др. Вариабельность артериального давления и сердечно-сосудистые исходы при посещении офиса в SPRINT (Испытание вмешательства систолического артериального давления). Гипертония. 2017; 70: 751–8.
CAS Статья Google Scholar
Ортостатическая гипотензия — NORD (Национальная организация по редким заболеваниям)
Ортостатическая гипотензия может быть временным состоянием или возникать постоянно с течением времени (хроническим). Некоторые источники разбивают причины ОГ на лекарственные препараты, ненейрогенные, первичные и вторичные нейрогенные причины. Во многих случаях основная причина ОГ остается неизвестной или недоказанной (идиопатической).Считается, что большинство идиопатических случаев имеют нейрогенную причину.
OH может быть вызвано некоторыми химиотерапевтическими препаратами, которые могут вызывать вегетативную невропатию. Распространенной причиной ОГ является уменьшение объема циркулирующей крови (гиповолемия) в результате чрезмерного использования лекарств, увеличивающих мочеиспускание и потерю натрия (диуретики), или лекарственной терапии, расширяющей кровеносные сосуды (вазодилататоры) для лечения высокого кровяного давления. , сердечная недостаточность или боли в груди (например, блокаторы кальция и нитраты).Обычно используемые сосудорасширяющие препараты включают леводопу при болезни Паркинсона, нитроглицерин и препараты, принимаемые для лечения эректильной дисфункции (силденафил, тадалафил). Различные препараты, которые влияют на рефлексы вегетативной нервной системы, также могут вызывать ОГ, например, некоторые антипсихотические препараты (например, фенотиазин) и антидепрессанты. Алкоголь также может вызывать ОГ.
Ненейрогенные причины могут включать гиповолемию, отказ сердечной помпы и венозное накопление. Гиповолемия может быть вызвана несколькими состояниями, включая обезвоживание, хроническое кровотечение, надпочечниковую недостаточность, несахарный диабет, диарею и хроническую рвоту.
Отказ сердечного насоса — это когда сердце не может перекачивать кровь в достаточной степени, чтобы поддерживать кровоток для удовлетворения потребностей организма, и может быть связан с блокадой сердца, нарушениями сердечного ритма (тахиаритмиями), сужением (стенозом) главной артерии. тела (аорта) или инфаркт миокарда.
Венозное скопление — нормальное явление, при котором сила тяжести заставляет кровь стекать вниз внутри живота и ног при вставании. Это приводит к уменьшению венозного возврата к сердцу.Есть определенные условия, вызывающие чрезмерное венозное скопление. Такие условия включают быстрое вставание после длительного сидения или лежания (лежачее положение), длительное неподвижное стояние, лихорадку, тепловое воздействие или тяжелую углеводную пищу.
Первичные нейрогенные причины относятся к людям с основным первичным заболеванием, которое связано с нарушением функции вегетативной нервной системы, таким как множественная системная атрофия, болезнь Паркинсона, чисто вегетативная недостаточность, дефицит дофамина бета-гидроксилазы, болезнь тельцов Леви, семейная дизавтономия и недиабетическая вегетативная нейропатия.
Вторичные нейрогенные причины могут включать проблемы спинного мозга, такие как поперечный миелит или опухоли спинного мозга, и различные периферические невропатии, такие как амилоидоз, синдром Гийена-Барре, сахарный диабет, а также наследственные сенсорные и вегетативные невропатии. Лица с ОГ вследствие первичных или вторичных нейрогенных причин называются нейрогенной ортостатической гипотензией (NOH).
Симптомы ОГ возникают в результате неспособности организма компенсировать нормальное падение артериального давления, возникающее при вставании или вставании.Когда вы стоите, сила тяжести заставляет кровь стекать в ноги и туловище. Следовательно, меньше крови возвращается в сердце, и давление наполнения сердца снижается, что приводит к уменьшению сердечного выброса. В считанные секунды тело проходит через нормальную серию непроизвольных реакций, которые компенсируют это падение артериального давления. Эти реакции контролируются вегетативной нервной системой и включают в себя сигнал о сужении кровеносных сосудов, чтобы больше крови выталкивался вверх, и сигнал сердцу биться быстрее (учащение пульса), чтобы перекачивать больше крови и обеспечивать надлежащий кровоток и давление.
Любое прерывание этих непроизвольных процессов может привести к ОГ. Например, барорефлекс необходим для поддержания надлежащего кровяного давления и не работает должным образом у людей с NOH. Барорефлекс относится к специализированным клеткам, называемым барорецепторами, которые заставляют вегетативную нервную систему повышать уровень определенных гормонов, называемых катехоламинами, в частности норадреналина. Норэпинефрин — это химический мессенджер, который необходим нервам для взаимодействия, чтобы вызвать сужение кровеносных сосудов и повышение артериального давления при стоянии (сужение сосудов).Этот ответ известен как барорефлекс. Когда барорефлекс нарушен, организм не может вырабатывать достаточное количество норадреналина и не может компенсировать падение артериального давления, которое происходит при стоянии, что приводит к симптомам ОГ.
Не все случаи ОГ являются результатом дисфункции вегетативной нервной системы. Состояния, вызывающие гиповолемию, такие как обезвоживание, вызывают ОГ, потому что потеря объема крови не позволяет организму компенсировать пониженное кровяное давление, возникающее при стоянии.Состояния, которые влияют на сердце, такие как отказ сердечной помпы, не позволяют сердцу перекачивать кровь эффективно или достаточно быстро, чтобы компенсировать падение артериального давления, которое происходит при стоянии.
Как лишение сна влияет на ваше сердце
Трудно переоценить важность сердца для здоровья. Ответственное за перекачивание крови по всему телу, сердце приводит в действие систему кровообращения, которая гарантирует, что все органы и ткани тела получают необходимый им кислород.
К сожалению, проблемы с сердцем — основная причина болезней и смерти в Соединенных Штатах.Хотя уже хорошо известно, что такие факторы, как неправильное питание, ограниченные физические упражнения и курение, могут нанести вред сердцу, растет признание опасности недосыпания для здоровья сердца.
Сон дает организму время для восстановления и перезарядки, играя ключевую роль практически во всех аспектах физического здоровья. Что касается сердечно-сосудистой системы, недостаточный или фрагментарный сон может способствовать проблемам с артериальным давлением и повышать риск сердечных заболеваний, сердечных приступов, диабета и инсульта.
В результате хороший сон может помочь предотвратить повреждение сердечно-сосудистой системы, а для людей с проблемами сердца может стать частью здорового образа жизни.
Влияет ли лишение сна на здоровье сердца?
Имеются веские доказательства того, что проблемы со сном, в том числе недосыпание и фрагментарный сон, оказывают негативное влияние на здоровье сердца.
Сон — необходимое время для восстановления организма. Во время фаз сна с медленным движением глаз (NREM) частота сердечных сокращений замедляется, артериальное давление падает, а дыхание стабилизируется.Эти изменения снижают нагрузку на сердце, позволяя ему оправиться от напряжения, возникающего в часы бодрствования.
Без достаточного ночного сна человек не проводит достаточно времени в глубоких фазах медленного сна, которые приносят пользу сердцу. Та же проблема может возникнуть у людей, чей сон часто прерывается.
В результате хроническое недосыпание связывают с многочисленными сердечными проблемами, включая высокое кровяное давление, высокий уровень холестерина, сердечный приступ, ожирение, диабет и инсульт.
Сон и артериальное давление
Во время нормального здорового сна артериальное давление падает примерно на 10-20%. Это называется ночным окунанием, и исследования подчеркивают его роль в здоровье сердечно-сосудистой системы.
Плохой сон, будь то из-за недосыпания или нарушений сна, связан с отсутствием погружения, что означает, что кровяное давление человека не снижается ночью. Исследования показали, что повышенное артериальное давление в ночное время связано с общей гипертонией (высоким артериальным давлением).
Фактически, ночное кровяное давление, как было установлено, даже более предсказуемо для проблем с сердцем, чем высокое кровяное давление в течение дня. Отсутствие погружения связано с повышенным риском инсульта и сердечного приступа. Это также связано с проблемами с почками и снижением притока крови к мозгу.
Повышенное кровяное давление в дневное время было идентифицировано как следствие недосыпания во многих исследованиях, но оно не влияет на всех людей одинаково. Связь между недостатком сна и высоким кровяным давлением наиболее высока у взрослых среднего возраста.Люди, которые работают много часов на работе с высоким уровнем стресса, и люди с другими факторами риска гипертонии с большей вероятностью имеют повышенное кровяное давление после хронического плохого сна.
Сон и ишемическая болезнь сердца
Ишемическая болезнь сердца — основная причина смерти в Соединенных Штатах. Это заболевание, также известное как ишемическая болезнь сердца, возникает, когда бляшки накапливаются в артериях, затвердевая и сужая их в состоянии, известном как атеросклероз. Это снижает способность сердца получать достаточное количество крови и кислорода.
Исследования показали, что недостаток сна способствует развитию атеросклероза. Зубной налет образуется в результате воспаления, в котором участвуют белые кровяные тельца, которые вырабатываются иммунной системой и собираются в артериях. Плохой сон вызывает хроническое воспаление, которое способствует образованию бляшек и затвердеванию артерий.
Считается, что на влияние недосыпания на ишемическую болезнь сердца также влияет влияние сна на кровяное давление. Гипертония приводит к растяжению артерий, делая их менее эффективными для подачи крови к сердцу и, как следствие, способствуя сердечным заболеваниям.
Сон и сердечная недостаточность
Сердечная недостаточность — это когда сердце не перекачивает достаточно крови, чтобы снабжать организм кровью и кислородом, которые ему необходимы для правильного функционирования. Наблюдательное исследование с участием более 400 000 человек обнаружило тесную связь между проблемами со сном и сердечной недостаточностью.
В этом исследовании люди, которые спали менее семи часов в сутки, имели повышенный риск сердечной недостаточности. Сердечная недостаточность также чаще встречалась у людей, у которых были другие признаки нездорового сна, включая симптомы бессонницы, дневную сонливость, храп и поведение вечернего человека.Чем больше таких признаков нездорового сна было у одного человека, тем выше вероятность сердечной недостаточности.
Сон и сердечные приступы
Сердечный приступ, также известный как инфаркт миокарда, случается, когда приток крови к сердцу блокируется. Сердечные приступы могут быть фатальными из-за повреждений, которые возникают, когда сердце не получает достаточного количества кислорода.
Недостаток сна увеличивает риск сердечных приступов. В одном исследовании у людей, спящих менее шести часов в сутки, вероятность сердечного приступа была на 20% выше.В то время как фаза медленного сна помогает сердцу замедлиться и восстановиться, быстрый сон предполагает повышенный стресс и активность. Недостаток сна может нарушить баланс этих стадий, увеличивая риск сердечного приступа.
Нарушения сна также связаны с возможностью сердечных приступов. Поскольку частота сердечных сокращений и артериальное давление могут резко возрастать после пробуждения, частые нарушения сна могут вызвать сердечную недостаточность и вызвать сердечный приступ.
Сон и инсульт
Инсульт — это когда приток крови к мозгу прекращается, в результате чего клетки мозга умирают от недостатка кислорода.Ишемический инсульт возникает, когда сгусток крови или бляшка блокирует артерию. Преходящая ишемическая атака (ТИА), также называемая мини-инсультом, включает только кратковременную блокаду.
Согласно исследованиям, недостаток сна коррелирует с большей вероятностью инсульта. Недостаток сна повышает кровяное давление, а высокое кровяное давление считается ведущим фактором риска инсульта. Кроме того, недостаточный сон, способствуя накоплению бляшек в артериях, может облегчить возникновение закупорки и вызвать мини-инсульты или инсульты.
Сон и ожирение
Избыточный вес или ожирение тесно связаны с многочисленными сердечно-сосудистыми и метаболическими проблемами, включая гипертонию, диабет, высокий уровень холестерина, сердечные заболевания, сердечный приступ и инсульт.
Анализ существующих исследований показал, что недостаток сна коррелирует с ожирением. Люди, которые спят менее семи часов в сутки, чаще имеют более высокий индекс массы тела (ИМТ) или страдают ожирением. Сон помогает регулировать гормоны, контролирующие чувство голода, а недостаток сна или нарушения сна могут спровоцировать переедание и повысить тягу к высококалорийной пище.
Сон и диабет 2 типа
Диабет 2 типа — это хроническое заболевание, при котором уровень сахара в крови, также известный как глюкоза в крови, слишком высок из-за неспособности организма должным образом перерабатывать сахар. Избыток глюкозы в крови повреждает кровеносные сосуды, негативно влияя на здоровье сердечно-сосудистой системы. Люди с диабетом в два раза чаще умирают от сердечных заболеваний или инсульта, чем люди без этого заболевания.
Многие факторы влияют на уровень сахара в крови, но исследования показали, что недостаток сна ухудшает метаболизм глюкозы.Плохой сон связан с предиабетом — типом непереносимости глюкозы, который не соответствует параметрам диабета. Людям с уже диагностированным диабетом и недостаточным или беспокойным сном может быть труднее контролировать уровень сахара в крови. Нарушение сна также может ухудшить затвердение артерий у людей с диабетом 2 типа.
Сон и частота пульса
В нормальном сне частота сердечных сокращений снижается во время фаз медленного сна, а затем восстанавливается, когда вы готовитесь к пробуждению.
Плохой сон, включая внезапные пробуждения, может вызвать резкое учащение пульса. Исследования также показали, что люди с проблемами сна чаще жалуются на нерегулярное сердцебиение. По этим причинам недостаток сна может быть связан с учащенным сердцебиением.
Кроме того, исследование с участием пожилых людей показало, что люди, которым часто снятся кошмары, значительно чаще сообщают о нерегулярном сердцебиении. Кошмары могут увеличивать частоту сердечных сокращений, и, если кошмар нарушает сон человека, он может просыпаться с ощущением, будто его сердце бешено колотится.
Сон и боль в груди
Боль в груди может возникать по многим причинам. Стенокардия — это боль в груди, связанная с плохим кровотоком по кровеносным сосудам. Внесердечная боль в груди, такая как изжога или мышечная травма, не связана с проблемой сердца.
Когда сон прерывается, быстрый скачок частоты сердечных сокращений и артериального давления может вызвать стенокардию, и исследования выявили корреляцию между недосыпанием и болью в груди.
Несердечная боль в груди также может быть связана со сном.Люди с изжогой и кислотным рефлюксом часто страдают нарушениями сна, что может повысить их риск того, что плохой сон совпадает с болью в груди.
Многочисленные исследования также обнаружили связь между необъяснимой болью в груди и плохим сном. Люди с повторяющейся необъяснимой болью в груди часто имеют симптомы, похожие на бессонницу. Хотя эта связь до конца не изучена, она может быть связана со стрессом и тревогой, включая панические реакции, которые являются эмоциональными реакциями, которые могут быть более частыми у людей, которые плохо спят.
Нарушения сна и здоровье сердца
Многие нарушения сна пагубно влияют на здоровье сердца. Бессонница, одно из наиболее распространенных нарушений сна, часто сопровождается недостаточным сном и может привести к повышенному риску сердечно-сосудистых заболеваний.
Обструктивное апноэ во сне (СОАС) — это нарушение дыхания, связанное с сердечными заболеваниями, ожирением, диабетом, инсультом и высоким кровяным давлением. У людей с ОАС возникают перебои в дыхании во время сна, когда их дыхательные пути блокируются.
Прерывистое дыхание из-за ОАС вызывает фрагментарный сон, что является одной из причин, по которой это состояние связано с множественными сердечно-сосудистыми проблемами. Кроме того, нарушенное дыхание снижает количество кислорода в крови, что может усугубить влияние СОАС на здоровье сердца.
Расстройства аномальных движений во время сна, такие как синдром беспокойных ног и расстройство периодических движений конечностей, также связаны с проблемами сердца. Хотя точное объяснение неизвестно, оно может быть связано с аномальной активацией сердечно-сосудистой системы, которая возникает при этих состояниях и вызывает повышенную и колеблющуюся частоту сердечных сокращений и артериальное давление.
Расстройства циркадного ритма сна, которые возникают, когда внутренние часы человека не совпадают с дневным и ночным временем, связаны с сердечно-сосудистыми проблемами. Например, люди, которые работают в ночную смену и вынуждены спать днем, имеют повышенный риск гипертонии, ожирения и диабета, а также сердечных заболеваний, таких как инсульт или сердечный приступ.
Сон и здоровье сердца во время беременности
Беременность создает дополнительную нагрузку на сердце, и у некоторых женщин во время беременности развиваются сердечно-сосудистые проблемы.Например, высокое кровяное давление может начаться или ухудшиться во время беременности с потенциальными осложнениями как для матери, так и для ее ребенка.
Бессонница, апноэ во сне и другие проблемы со сном затрагивают многих беременных женщин, и эти проблемы связаны с более высоким риском сердечно-сосудистых проблем как во время, так и после беременности. Текущие научные исследования направлены на определение способов улучшения сна во время беременности с целью снижения артериальной гипертензии и других сердечно-сосудистых заболеваний.
Слишком много сна и здоровье сердца
Влияние недосыпания на здоровье сердца привлекает значительное внимание, но многие исследования также обнаружили связь между чрезмерным сном, обычно определяемым как более девяти часов в сутки, и сердечно-сосудистыми проблемами.
Несмотря на то, что необходимы дополнительные исследования, многие эксперты считают, что основные состояния здоровья, вызывающие избыточный сон, также являются причиной более высокой частоты сердечных заболеваний. Тем не менее эти данные напоминают о том, что это миф о том, что больше сна всегда лучше.
Сон для людей с сердечными заболеваниями
Поскольку недосыпание может нанести вред сердцу, людям с сердечно-сосудистыми заболеваниями важно уделять первоочередное внимание хорошему сну. Некоторые данные даже указывают на то, что улучшение сна может снизить вероятность сердечных приступов или других сердечно-сосудистых проблем у людей, которые в противном случае относятся к группе высокого риска.
К сожалению, некоторые проблемы с сердцем могут мешать спать. Например, диабет может вызывать частое ночное мочеиспускание, а другие сердечно-сосудистые заболевания могут вызывать дискомфорт в груди при попытке заснуть.Беспокойство и беспокойство о здоровье сердца также могут затруднить расслабление и нормальный сон.
Поскольку многие факторы могут влиять как на сон, так и на здоровье сердечно-сосудистой системы, очень полезно поговорить со своим врачом о сне, полезном для сердца. Врач может помочь разработать конкретный план улучшения сна, а также рассмотреть другие факторы образа жизни, такие как диета и упражнения, которые важны для вашего сердца и общего самочувствия.
Советы по сну для людей с проблемами сердца
Хотя нет единого решения, некоторые советы часто могут помочь людям с проблемами сердца лучше спать.
- Разработайте стратегии расслабления: Если проблемы с сердцем вызывают тревогу, они могут заставить ваш разум бешено биться, когда вы просто хотите легко уснуть. Такие техники, как глубокое дыхание, йога, легкая растяжка и медитация осознанности, — это всего лишь несколько полезных подходов для людей, которые борются с тем, как спать с перикардитом (воспалением вокруг сердца), сердечными заболеваниями или другими проблемами с сердцем, которые вызывают боль в груди.
- Планируйте последовательный график сна: Соблюдение одинакового времени отхода ко сну и пробуждения каждый день широко считается одним из ключевых способов обеспечения здорового и стабильного сна от ночи к ночи.
- Спроектируйте удобную спальню: Настройте среду для сна в соответствии со своими потребностями, обеспечив в спальне удобный матрас и подушку, приятную температуру, а также как можно больше тишины и темноты.
- Избегайте негативного влияния на сон: Алкоголь и кофеин могут мешать сну, и их лучше избегать ночью. Чрезмерное использование электронных устройств, в том числе мобильного телефона, также может нарушить ваш режим сна, поэтому эксперты рекомендуют не использовать эти устройства в течение часа и более перед сном.
Эти советы и другие элементы гигиены сна могут служить основой для лучшего сна, создавая привычки, которые облегчают получение необходимого количества и качества сна.
Влияет ли положение во сне на здоровье сердца?
Имеются ограниченные данные, связывающие положение человека во время сна с его общим здоровьем сердца.
Некоторые исследования, посвященные людям с застойной сердечной недостаточностью, показали, что сон на левом боку может изменить аспекты работы сердца и легких.
Застойная сердечная недостаточность — это скопление жидкости в легких или других частях тела, которое происходит, когда сердце не перекачивает кровь эффективно. Исследования показали, что люди с застойной сердечной недостаточностью часто избегают спать на левом боку, и этот эффект сильнее у людей с большими размерами сердца. Хотя точная причина этого неизвестна, это может быть связано с тем, как эта поза во сне изменяет положение сердца, давление на легкие и / или ощущение биения сердца о стенку грудной клетки.
Хотя исследования показали, что люди с сердечной недостаточностью часто избегают спать на левом боку, это не показывает, что это положение для сна вызывает проблемы с сердцем. На основании исследований, проведенных на сегодняшний день, положение человека во время сна не считается фактором риска сердечных заболеваний или других сердечно-сосудистых заболеваний.
- Была ли эта статья полезной?
- Да Нет
Heart Disease — UCLA Sleep Disorders Center
Сон — это шанс для вашего сердца замедлиться, даже если оно должно продолжать работать.Ваше сердце размером чуть больше кулака усердно работает, чтобы перекачивать около 2000 галлонов крови каждый день. В среднем ваше сердце также «бьется» (расширяется и сжимается) 100 000 раз в день.
I. Сон и сердце
Процесс сна состоит из следующих двух основных этапов:
- Сон с быстрым движением глаз (REM)
- Медленный сон
Когда вы впервые засыпаете, вы не находитесь в стадии быстрого сна. Стадия сна без быстрого сна — это время, когда вашему сердцу не приходится так много работать.На этом этапе проходит около 80% полноценного ночного сна. Во время медленного сна ваша частота сердечных сокращений, дыхание и артериальное давление падают до уровней ниже тех, которые возникают во время бодрствования.
REM — это стадия сна, когда вам снится большая часть ваших снов. Это всего лишь около 20% от общего времени вашего сна. На этом этапе ваше кровяное давление и частота сердечных сокращений могут повышаться и понижаться. Если вас разбудил кошмар, вы можете обнаружить, что ваше сердце бешено колотится.
Когда вы просыпаетесь утром, ваше кровяное давление и частота пульса снова повышаются.Пора вам снова стать активными, и ваше сердце должно быть готово к долгому рабочему дню.
II. Сон и сердечно-сосудистые заболевания
Сон и нарушения сна играют роль в сердечно-сосудистых заболеваниях (ССЗ). Точная роль, которую они играют, до сих пор не совсем ясна. Одно можно сказать наверняка: существует более высокий риск внезапной сердечной смерти в первые несколько часов после пробуждения. Это может быть связано с объемом работы, которую приходится выполнять вашему сердцу, когда ваше тело встает и снова начинает двигаться.Сердечно-сосудистые заболевания являются основной причиной смерти в США. Каждый день от них умирают около 2600 американцев.
Распространенные формы сердечно-сосудистых заболеваний включают следующее:
- Высокое артериальное давление
- Ишемическая болезнь сердца
- Сердечный приступ
- Боль в груди
- Застойная сердечная недостаточность
- Ход
- Врожденные пороки сердца
Было показано, что люди с синдромом обструктивного апноэ сна (СОАС) имеют более высокий уровень ишемической болезни сердца и инсультов.У людей, перенесших сердечный приступ, вероятность развития ОАС выше, чем у людей без сердечных заболеваний. Кому-то может быть еще труднее полностью оправиться от сердечного приступа, если его СОАС не лечить.
OSA — это нарушение сна, которое возникает, когда ткань задней стенки глотки блокирует дыхательные пути. Это очень часто, потому что мышцы внутри горла расслабляются во время сна. Вы перестаете дышать, не давая необходимому кислороду попасть в легкие. Когда вы перестаете дышать, ваше тело просыпается.Это происходит так быстро, что вы даже не подозреваете об этом. Вы можете перестать дышать сотни раз за ночь. Лечение от СОАС снижает риск смерти от сердечно-сосудистых заболеваний.
Сон и высокое кровяное давление (гипертония)
Несколько исследований показали, что люди с синдромом обструктивного апноэ во сне (СОАС) подвергаются гораздо большему риску высокого кровяного давления. OSA вызывает снижение уровня кислорода. Ваше сердце бьется быстрее из-за недостатка кислорода. Это вызывает повышение артериального давления.Со временем это может привести к постоянному повышению артериального давления. Важно лечить высокое кровяное давление, поскольку оно является доказанной причиной других форм сердечно-сосудистых заболеваний. Это включает сердечный приступ, сердечную недостаточность и инсульт.
Но лечения высокого кровяного давления может быть недостаточно. Когда высокое кровяное давление плохо поддается лечению, это часто связано с наличием нелеченного апноэ во сне. После лечения ОАС повышается и высокое кровяное давление. Вашему врачу жизненно важно определить, является ли нарушение сна, такое как СОАС, фактором вашего высокого кровяного давления.
Сон и ишемическая болезнь сердца
Было показано, что люди с синдромом обструктивного апноэ сна (СОАС) имеют более высокий уровень ишемической болезни сердца (ИБС). Это может происходить по двум основным причинам:
- OSA увеличивает риск высокого кровяного давления, которое является известной причиной ИБС.
- События, происходящие во время обструктивного апноэ, могут серьезно повлиять на сердце и усугубить уже существующее заболевание.
CAD ограничивает кровоток из-за узких артерий.Это предотвращает попадание необходимого количества кислорода в сердце. Апноэ во сне также вызывает снижение уровня кислорода в крови во время пауз в дыхании. Это приводит к повышению частоты сердечных сокращений и артериального давления. На сердце ложится дополнительная нагрузка. Количество кислорода, отправляемого в сердце, уменьшается в то время, когда сердцу требуется больше кислорода. Исследования показали, что наличие СОАС увеличивает риск смерти от ИБС. Но если лечить апноэ во сне, смертность от ИБС уменьшается.
Сон и застойная сердечная недостаточность
Повреждение сердца, которое нарушает его способность перекачивать кровь, называется застойной сердечной недостаточностью (ЗСН).Нарушения сна могут быть как причиной, так и следствием ХСН. Низкий уровень кислорода и высокое кровяное давление, связанные с синдромом обструктивного апноэ во сне (СОАС), могут вызывать такие повреждения, которые приводят к ЗСН. Сердечная мышца неспособна выдержать стресс, вызванный СОАС. Люди, у которых есть ХСН по другой причине, увидят, что состояние ухудшится, если у них затем разовьется апноэ во сне. Однако если лечить апноэ во сне, у пациентов с ХСН улучшится функция сердца.
Около 40% людей с ХСН страдают расстройством сна, которое называется центральным апноэ сна (ЦСА).CSA возникает, когда мозг не может сказать легким дышать. Поскольку этот сигнал теряется, легкие не поглощают кислород, в котором нуждается ваше тело. Чаще всего это происходит, когда люди засыпают. CSA также заставляет людей много раз просыпаться ночью. Когда они просыпаются, их пульс и кровяное давление повышаются.
Низкий уровень кислорода в результате CSA очень вреден. В результате CSA может усугубить сердечную недостаточность. В свою очередь, сердечная недостаточность может способствовать CSA. Это вызывает ужасный цикл снижения сердечной деятельности.Правильное лечение сердечной недостаточности — лучший способ предотвратить CSA. Если CSA все еще развивается, существуют методы лечения, которые можно использовать, чтобы предотвратить его возникновение.
Сон и инсульт
Инсульт повреждает мозг, когда прекращается кровоснабжение мозга. Это происходит, когда артерия, по которой кровь поступает в мозг, сгущается или лопается. Клетки мозга могут погибнуть, если приток крови к мозгу прекращается более чем на несколько секунд. Это может вызвать необратимое повреждение мозга. Часть тела, контролируемая этим отделом мозга, не сможет нормально функционировать.Инсульты являются причиной каждой пятнадцатой смерти в США
.Высокое кровяное давление — наиболее частая причина инсульта. Обструктивное апноэ во сне (СОАС) может косвенно привести к инсульту, вызывая повышение артериального давления. Апноэ во сне также может напрямую вызвать инсульт, уменьшая приток крови к мозгу. Это происходит, когда уровень кислорода падает во время пауз в дыхании. ОАС также часто возникает после перенесенного инсульта. Это может помешать человеку восстановиться после инсульта.
III. Влияние болезней сердца на сон
Болезнь сердца может незаметно повлиять на вашу способность спать. Людям с застойной сердечной недостаточностью (ЗСН) часто трудно заснуть или уснуть. Это связано с одышкой, вызванной ЗСН. Эта одышка часто усиливается, когда вы ложитесь. Кровь из ваших ног течет обратно в сердце. Это может принести сердцу больше крови, чем оно способно перекачать.
Люди с этими симптомами могут ощущать бессонницу.Врачи называют эти симптомы:
- Ортопноэ (одышка в положении лежа)
- Пароксизмальная ночная одышка (при пробуждении от сна с ощущением одышки)
Болезнь сердца также заставляет людей беспокоиться о своем здоровье. Они часто боятся сердечного приступа или инсульта. Это беспокойство может затруднить сон по ночам. Со временем эта проблема со сном может перерасти в хроническую бессонницу.
IV. Сон и здоровое сердце
Есть много вещей, которые вы можете сделать, чтобы сохранить свое сердце здоровым.Вы должны обязательно сделать следующее:
- Соблюдайте сбалансированную диету
- Избегайте лишнего веса
- Делайте больше упражнений
- Остерегайтесь высокого кровяного давления и лечите его
- Регулярные медицинские осмотры
Еще одна вещь, которую вы можете сделать, — это высыпаться, чтобы ваше тело оставалось хорошо отдохнувшим. Часто вы можете лучше спать, просто соблюдая правила гигиены сна. Гигиена сна состоит из основных привычек и советов, которые помогут вам выработать режим здорового сна.См. Раздел Ресурсы на этом сайте, чтобы узнать, как вы можете начать свой путь к лучшему сну.
Следите за признаками нарушения сна. Обструктивное апноэ во сне (СОАС) — это нарушение сна, которое может серьезно повлиять на ваше сердце. У мужчин с избыточным весом и большой шеей чаще всего встречается ОАС.
Симптомы OSA включают следующее:
- Громкий храп
- Задыхается или задыхается во сне
- Проблемы с бодрствованием в дневное время
Вы можете не знать об этих признаках, потому что они появляются только во время сна.В бодрствующем состоянии ваше дыхание нормальное. Попросите партнера по постели или кого-то еще, кто наблюдал за вашим сном, узнать, храпите ли вы или перестаете дышать во время сна.
Поговорите со своим врачом о своем риске нарушения сна. Это очень важно, если у вас уже есть высокое кровяное давление или сердечно-сосудистые заболевания. Люди с застойной сердечной недостаточностью должны находиться под наблюдением на предмет CSA и других нарушений сна. В отличие от OSA, люди с сердечной недостаточностью и CSA часто худощавы и могут вообще не храпеть.
Если ваш врач считает, что у вас нарушение сна, он или она может предложить вам пройти исследование сна. Это называется полисомнограммой. Исследование сна обычно проводится в ночное время в центре сна. Он отображает ваши мозговые волны, сердцебиение и дыхание во время сна. Он также записывает движения ваших глаз и ног, а также напряжение мышц.
Специалист по сну сможет увидеть, есть ли проблемы с качеством вашего сна. Затем вашему лечащему врачу сообщат результаты исследования.Вы двое можете выбрать лучший курс лечения. Важно помнить, что нарушения сна обычны и поддаются лечению. Лечение расстройства сна может сделать ваше сердце более здоровым.
к началу
.