признаки, симптомы и лечение патологии

Реактивный панкреатит является одной из разновидностей воспалительного патологического процесса, поражающего поджелудочную железу на фоне развития заболеваний системы органов ЖКТ. Вызвать такое поражение паренхиматозного органа может неправильный рацион питания, злоупотребление алкоголесодержащей продукцией, а также постоянные стрессы и расстройства на нервной почве. Основной симптоматикой, проявляющейся при реактивном панкреатите, является боль в эпигастральной области, имеющая опоясывающий либо схваткообразный характер, избавиться от которой поможет только квалифицированный специалист. В данном обзоре подробнее рассмотрим, что вообще представляет собой реактивный панкреатит симптомы и лечение данной патологии, в чем заключается ее опасность, а также какие факторы могут спровоцировать ее развитие.
Провоцирующие факторы
То отрицательное влияние на организм человека, которое способствует развитию патологического процесса, имеющего воспалительный характер течения, в области паренхиматозного органа, носит название первичного фактора.
Существует огромное разнообразие таких факторов, вызывающих реактивный панкреатит у взрослых людей, наиболее распространенными из них являются:
- чрезмерное употребление алкоголесодержащих напитков;
- развитие патологических процессов хронического характера течения в области органов пищеварительного тракта, среди которых отмечаются язвенные поражения 12-ти перстной кишки и желудка, колит, гастрит и многие другие патологии;
- частые переедания и наличие большого количества лишних килограммов;
- не сбалансированный рацион питания, включающий в себя частое употребление фаст-фудов, жирную, жареную, острую, соленую и копченую пищу;
- продолжительный и хаотичный прием медикаментозных препаратов;
- регулярное воздействие на организм нервных и стрессовых ситуаций, вызывающих хроническое перенапряжение отделов ЦНС;
- травматизация паренхиматозного органа с повреждением целостности его тканевых структур.

Стоит также отметить, что панкреатит реактивный может получить свое начало развития и на фоне следующих патологий, развивающихся в системе органов пищеварительного тракта:
- хроническая форма холецистита;
- гастрит либо язвенное поражение желудка;
- инвазия гельминтными представителями;
- вирусный гепатит;
- пищевая интоксикация организма;
- цирроз;
- дискинезия ЖП;
- непроходимость желчных протоков.
Негативное воздействие данных факторов вызывает симптомы реактивного панкреатита, терапевтическое лечение которых должно проходить комплексно, устраняя причину развития патологии, восстанавливая нормальный уровень функциональности поврежденного органа и нормализуя общее самочувствие пациента.
Симптоматика
Одним из типичных признаков реактивного панкреатита является боль, имеющая интенсивный характер течения, по месту образования которой, можно судить о том, какая область поджелудочной железы подверглась поражению. Если болезненные ощущения проявляются в большей степени в области правого подреберья, то это указывает на то, что воспалительный процесс локализован преимущественно в головной зоне железы.
Болезненность в области подложечной зоны свидетельствует о поражении тела поджелудочной. Неприятные ощущения в зоне левого подреберья говорят о поражении хвостовой части. А при появлении боли, имеющей опоясывающий характер течения, развивается воспалительный процесс, захвативший всю площадь паренхиматозного органа.
Проявления реактивного панкреатита у взрослого человека могут вызывать наличие следующей симптоматики:
- боли в эпигастральной области;
- ощущение тошноты с характерными приступами икоты;
- отхождение рвотных масс, в составе которых может преобладать содержание слизи и желчи;
- мышечные спазмы желудка;
- подъем температуры тела с чувством озноба;
- развитие отдышки;
- образование метеоризма, что приводит к вздутию живота;
- выделение липкого пота.

Продолжительное течение приступа может сопровождаться частыми актами мочеиспускания и опорожнения кишечника. Симптоматика данной патологии приобретает наиболее острый характер течения при неправильном режиме питания.
Поэтому основное лечение реактивного панкреатита должно заключаться в строгом соблюдении диеты наряду с приемом медикаментозных препаратов.
Если при развитии воспалительной патологии поджелудочной железы начинают обостряться сопутствующие болезни органов ЖКТ, то начинают проявляться и такие симптомы, как:
- образование белесого налета на поверхности языка;
- появление сухости в ротовой полости;
- развитие выраженного болевого синдрома;
- нарушение стула, вплоть до развития поноса;
- повышение температуры тела до субфебрильных границ.
Более того, у людей, страдающих от развития данного заболевания, могут развиваться такие симптомы, как неприязненность к жирным разновидностям блюд, снижение аппетита, вплоть до его полной потери, появление изжоги и тошноты, развитие гиперсаливации.
Проведение диагностического УЗИ не в каждом случае может дать полную клиническую картину развития патологического нарушения функциональности поджелудочной железы, помимо ее диффузного увеличения размеров. Поэтому для постановки точного диагноза пациентам назначаются и другие диагностические методы исследования пораженного органа.
Диагностические процедуры
- лабораторного биохимического и иммунологического изучения состава крови;
- УЗИ;
- КТ;
- эндоскопического исследования всей системы органов ЖКТ.
Если диагностируется острый реактивный панкреатит, то пациента необходимо госпитализировать и немедленно начинать лечение.
Методы устранения патологического процесса
При реактивном панкреатите лечение может включать в себя применение медикаментозной терапии, специального диетического рациона питания и средств народной медицины.
Народные методы помогают лечить панкреатит посредством устранения его симптоматики, восстановления функциональности поджелудочной железы и улучшения общего самочувствия пациента. Народные методы являются наиболее безопасными, не вызывающими побочных реакций организма.
Но не стоит забывать о том, что народное лечение должно быть продолжительным и при этом систематичным. Принимать целебные снадобья необходимо курсами, а для профилактики адаптации организма пациента к тому или иному средству, рекомендуется чередование травяных сборов.
Рецепты приготовления народного снадобья
Как лечить панкреатит, чтобы не навредить еще больше своему здоровью? Таким вопросом задается множество людей, страдающих от хронического реактивного панкреатита. Для того, чтобы вылечить проявления данной патологии, народные целители рекомендуют принимать целебные отвары, включающие в свой состав разнообразные виды растительности, обладающей противовоспалительными, антибактериальными, заживляющими свойствами. Рассмотрим наиболее популярные рецепты таких отваров.
- Необходимо измельчить и смешать по одной части крапивы, зверобоя и хвоща с двумя частями ягод шиповника. Приготовив сбор, необходимо взять две столовые ложки сырья и запарить их в 500 мл кипяченой горячей воды. Настоять в течение часа и процедить. Такой отвар рекомендуется принимать по 100 мл пред каждым приемом пищи.
- Измельчить и смешать в равных пропорциях лопух и девясил. К полученной смеси добавить в тех же пропорциях измельченную полынь, шалфей, зверобой, ромашку, календулу, череду и сушеницу. Взять две ст.л. полученного сбора и запарить в 400 мл вскипяченной воды. Настоять в течение 60 минут и процедить. Остывший отвар рекомендуется принимать по 100 мл трижды в день за 30 минут до еды.
- Измельчить и смешать равные пропорции травы чистотела, птичий горец, анис, трехцветную фиалку, рыльце кукурузы и корень одуванчика. Взять одну ст.л. полученного сбора трав и запарить в одном стакане кипяченой воды. Настаивать на протяжении 25 минут, после чего процедить и можно принимать за полчаса до еды. В день рекомендуется выпивать по три стакана данного отвара.

Но помимо народных средств лечения панкреатической патологии поджелудочной железы, необходима еще и специальная диета.
Диетический режим питания
Питание при поражении поджелудочной железы должно быть дробным, состоящим из пяти-шести приемов пищи в небольших пропорциях. Рекомендуется принимать пищу в одно время. На первой неделе лечения патологии необходимо убрать из своего рациона питания соль.
А также следует полностью исключить употребление:
- жирной пищи, в особенности той, которая состоит из животных жиров;
- высококалорийные и жареные блюда;
- ограничить употребление свежих овощных и фруктовых культур;
- кондитерские сладости и выпечку;
- пшенку, перловку, ячку, пшеничную и кукурузную крупу;
- грибы и бобовые культуры;
- капусту, редьку, редиску, лук и чеснок;
- какао-напиток;
- кофейные напитки;
- алкогольную продукцию.
Разрешается кушать при развитии панкреатической патологии паренхиматозного органа:
- различные супы из овощей либо макарон;
- постные разновидности печенья и сухарей;
- гречневую, овсяную, манную и рисовую каши;
- свежемороженые ягоды и фрукты;
- приготовленные в духовке или на пару овощные культуры в виде картофеля, цветной капусты, моркови и свеклы;
- из жидкости рекомендуется употреблять соки натурального происхождения, не крепкий чайный напиток и отвары из травяных сборов.
Также разрешается к употреблению нежирные разновидности мяса и рыбы.
Если пациенту требуется медикаментозная терапия реактивного панкреатита, то ее проводят в условиях стационара с назначением антибиотикотерапии, приема спазмолитических средств и болеутоляющих препаратов.
Лечение в стационаре является необходимостью в тяжелых случаях и при остром развитии панкреатита. Легкое течение данного патологического процесса можно устранять в домашних условиях, следуя рекомендациям лечащего врача.
Список литературы
- Безруков В.Г. Аутоиммунные реакции при хроническом панкреатите. Хронический панкреатит: этиология, патогенез, клиника, иммунологическая диагностика, лечение. Омск, 1995 г. стр.34–35.
- Буеверов А.О. Медиаторы воспаления и поражение поджелудочной железы. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 1999 г. №4 стр. 15–18.
- Вельбри С.К. Иммунологическая диагностика заболеваний поджелудочной железы. М.: Медицина, 1985 г.
- Мидленко В.И. Клинико-патогенетическое значение иммунологических сдвигов у больных острым панкреатитом. Автореферат диссертации. Барнаул, 1984 г.
симптомы и лечение у взрослых
Для человека, заболевшего однажды, не бывает спокойных дней – больного беспокоит то одно, то другое. Реактивный панкреатит – упомянутый раздражитель. Суть заболевания заключается в локализации и развитии патологии в поджелудочной железе, пока воспаляются прочие органы ЖКТ.
Клиническая картина заболевания
Чтобы разобраться в возникновении инцидента, представим ежедневную работу поджелудочной железы. Главная функция органа – вырабатывать панкреатический сок, предназначенный для переваривания пищи. В состав сока входят ферменты и бикарбонаты, вещества создают щелочную среду, способную до конца нейтрализовать кислый желудочный сок. В кишечник созданный сок «плывёт» по специальным протокам и, попадая в место назначения, взаимодействует с веществами, там находящимися.
Вступая в реакцию с продуктами, случайно оказавшимися в панкреатических протоках, сок начинает негативно влиять на поджелудочную железу. Орган приступает к перевариванию самого себя, начинается воспаление. Ферментные рецепторы, не воспринимая пищеварительные ферменты, начинают усиленную выработку реагентов, так как организм подсказывает: ферментов недостаточно.
Поджелудочная железа
Воспаление связано с тем, что панкреатические протоки попросту не имеют входа в кишечник. Сок не поступает в кишечник, остаётся в месте зарождения, органу становится плохо.
Подобный панкреатит постоянно протекает в острой форме, в хроническую не переходит. Хронический реактивный панкреатит пробуждается самостоятельно, без сторонних раздражителей.
Иногда возможно увеличение хвоста железы – стимулированная работа поджелудочной вызывает интенсивное деление клеток, спешащих заполонить пробитое пространство. На состоянии больного подобное сказывается отрицательно.
На фоне чего развивается панкреатит
Реактивный панкреатит у взрослых вызывается прочими органами пищеварительной системы. Виноваты в заболевании:
- желудок;
- кишечник;
- печень;
- желчевыводящие пути.
Часто больному при нахождении на стационарном лечении прописывают разные лекарства и процедуры, лишь бы реактивный панкреатит не развивался.
Болезни, вызывающие панкреатит, это:
- гепатит;
- гастрит;
- камни в желчном пузыре;
- печёночный цирроз;
- холецистит;
- дискинезия желчных протоков;
- травмирование органов, расположенных в брюшной полости;
- инфекция в кишечнике.
Процесс, нарушающий работу кишечника, способен вызвать реактивный панкреатит. Уже потом устанавливается диагностика болезни и выбирается лечение.
Факторы риска
Известны группы людей, с возможностью получить воспаление поджелудочной железы чаще прочих. Сюда относятся:
- курильщики;
- алкоголики;
- люди, предпочитающие в рационе жирную пищу;
- люди, мало заботящиеся о питании, питающиеся нерегулярно;
- больные, принимающие лекарства, невзирая на противопоказания.
Если больному кажется, что у него открыта генетическая предрасположенность к виду заболевания, лучше избавиться от вредны
причины, симптомы, диагностика и лечение у взрослых
Острый панкреатит – это воспаление поджелудочной железы. Болезнь зачастую развивается стремительно и сопровождается болью, расстройствами пищеварения и признаками интоксикации. Острый панкреатит обычно возникает на фоне хронических патологий органов желудочно-кишечного тракта (ЖКТ) или серьезных погрешностей в питании1,2.
Симптомы острого панкреатита
Первые симптомы острого панкреатита проявляются довольно быстро. Иногда после действия провоцирующего фактора может пройти всего несколько часов, а болезнь уже даст о себе знать. К наиболее характерным признакам относят2:
- боль в верхней части живота, отдающая к ребрам и лопаткам и усиливающаяся после приема пищи;
- повышенное газообразование;
- тошноту, рвоту со следами желчи;
- незначительное повышение температуры тела;
- снижение артериального давления.
При появлении признаков реактивного панкреатита необходимо обратиться к специалисту, чтобы провести профессиональную диагностику и начать лечение на ранней стадии заболевания.
Причины острого панкреатита
Главная причина острого панкреатита — преждевременная активация ферментов, которые вырабатывает поджелудочная железа3. В норме ферменты активизируются только после того, как попадают в кишечник. Но если проток поджелудочной железы сужен, например, из-за хронических болезней или злоупотребления алкоголем, возникает застой панкреатического сока. Скапливаясь, пищеварительные ферменты начинают разрушительно действовать на ткани поджелудочной железы, что приводит к выраженному воспалению и попаданию продуктов распада в кровь.
Наиболее распространенные причины острого панкреатита2,3:
- обострение хронических патологий: язвенной болезни, вирусного гепатита, желчнокаменной болезни;
- употребление жирных, жареных продуктов, алкоголя;
- кишечные инфекции;
- пищевые и промышленные отравления;
- эндоскопические вмешательства на органах желчевыделения;
- травмы живота.
Чтобы определить характер повреждения поджелудочной железы и окружающих тканей, специалисты могут назначить комплексное обследование, которое включает:
- анализ крови, мочи и кала;
- ультразвуковую диагностику органов пищеварительного тракта;
- рентгенографическое исследование;
- Магнитно-резонансную томографию, компьютерную томографию пищеварительной системы;
- эндоскопическую диагностику.
В сложных клинических случаях для уточнения диагноза и выбора правильной врачебной тактики может потребоваться лапароскопия – микрооперация, при которой делаются небольшие (0,5-1,5 см) разрезы на брюшной полости для доступа к поджелудочной железе.
Лечение острого панкреатита
Лечение острого панкреатита включает устранение воспаления поджелудочной железы, снятие интоксикации и восстановление нормальной секреции панкреатического сока. Процесс лечения непременно должен проходить под наблюдением врача.
Способствовать снятию воспаления, особенно в остром периоде, может лечебное голодание. Оно снимает нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта. После того, как острая фаза будет пройдена, разрешается питаться небольшими порциями, употребляя продукты в измельченном виде. Но ни в коем случае не стоит заниматься корректировкой питания самостоятельно. Назначить правильную и полезную диету сможет только врач, исходя из особенностей вашего организма.
Как правило, из рациона больного на несколько месяцев исключают те продукты, которые могут спровоцировать повторную активацию ферментов поджелудочной железы и усилить воспалительную реакцию в тканях.
При остром панкреатите запрещены3:
- алкоголь;
- жирные и жареные блюда;
- бобовые;
- кислые соки;
- свежая сдоба;
- копчености, колбасы;
- кукуруза;
- грибы;
- соусы, приправы, остроты.

Мясо рекомендуется готовить на пару или отваривать. Желательно предпочесть нежирную птицу, говядину или кролика. В лечении панкреатита очень важно в точности соблюдать диету: регулярные нарушения пищевого режима могут спровоцировать обострение заболевания.
Медикаментозная терапия панкреатита включает прием ферментных препаратов и спазмолитиков, устраняющих спазм гладкой мускулатуры и облегчающих боль. Врач также может назначить лекарства, улучшающие микрофлору кишечника и увеличивающие содержание живых бактерий в организме.
Применение ферментных препаратов является первой линией терапии при панкреатите, поскольку при этом заболевании нарушается функция самого органа – поджелудочной железы. Это значит, что она может вырабатывать меньшее количество ферментов, чем необходимо организму, что будет сказываться на качестве переваривания пищи. В итоге это может приводить к тому, что человек будет недополучать полезные вещества из пищи, и могут возникать другие симптомы: ухудшение качества волос, ногтей, костей и др, да и в целом – сколько может просуществовать человек с постоянным дефицитом энергии? Таким образом, без препаратов которые будут компенсировать нехватку собственных ферментов и помогать организму полноценно переваривать пищу, не обойтись.
Креон® – флагман среди ферментных препаратов, широко применяющийся в мире. Немногие знают, что на размер частиц препарата стоит обращать внимание и что ферментные препараты нельзя приравнивать друг другу несмотря на одинаковое действующее вещество (панкреатин). Работа над повышением эффективности ферментных препаратов ведется уже более 100 лет. За это время наука пришла к выводу, что чем мельче частицы препарата, тем он эффективнее4. Креон® – единственный препарат, капсула которого содержит сотни мелких частиц – минимикросфер4,6. Их размер не превышает 2 мм, который зафиксирован как рекомендованный в мировых и российских научных работах4,5.
Что еще важно знать о ферментных препаратах?
1. Сенаторова, А. Поджелудочная железа и энзимология в педиатрии / А.С. Сенаторова, Е.В. Омельченко // Вестник Клуба Панкреотологов – 2014 г. – №1(22) – С. 18-23.
2. Скутова В.А., Данилов А.И., Феоктистова Ж.А. Острый панкреатит: актуальные вопросы диагностики и комплексного лечения // Вестник Смоленской государственной медицинской академии, 2016. – Т. 15, №2. – С. 78-84.
3. Губергриц, Н. Возможности лабораторной диагностики заболеваний поджелудочной железы / Н.Б. Губергриц // Экспериментальная и клиническая гастроэнтерология – 2008 г. – №7 – С.93-101.
4. Lohr Johannes-Matthias, et. al. Properties of different pancreatin preparations used in pancreatic exocrine insufficiency. Eur J Gastroenterol Hepatol.2009;21(9):1024-31.
5. Ивашкин В.Т., Маев И.В., Охлобыстин А.В. с соавт. Рекомендации Российского гастроэнтерологической ассоциации по диагностике и лечению ЭНПЖ. РЭГГК, 2018; 28(2): 72-100.
6. Инструкция по медицинскому применению препарата Креон® 10000, капсулы кишечнорастворимые, от 11.05.2018.
Реактивный панкреатит — что это и как лечить?
Каковы ограничения, и вообще, разумный подход к питанию при заболеваниях поджелудочной железы.
Что же такое панкреатит? Это группа заболеваний, общим для которых является наличие воспаления поджелудочной железы. Панкреатит по течению подразделяют на хронический, острый и реактивный, они отличаются не только по продолжительности течения, но и по клиническим признакам — то есть по жалобам пациента и симптомам. При остром панкреатите пищеварительные ферменты, которые вырабатывает железа, не попадают туда, куда должны, — а именно — в двенадцатиперстную кишку. И ферменты начинают «переваривать» саму поджелудочную железу. Эта болезнь может вызывать тяжелые осложнения, которые обусловлены попаданием в кровь ферментов и продуктов распада тканей.
Острый панкреатит требует экстренной медицинской помощи. Иногда при массивном разрушении тканей поджелудочной железы, бывает необходимо хирургическое вмешательство. Причинами панкреатита чаще всего являются желчнокаменная болезнь, злоупотребление алкоголем и переедание, а особенно — сочетание всех этих трех факторов — недаром на 3-4-й день после праздников в дежурные хирургические отделения и стационары поступают больные с одним и тем же диагнозом — панкреатит.
Реактивный панкреатит — это наименее тяжелая форма заболевания, которая развивается как реакция чаще всего на диетические погрешности — обильную жирную пищу. Конечно, далеко не каждый человек так реагирует на обильное застолье с жареным мясом и майонезными салатами, но жирная, острая и жареная пища (классический пример — пресловутое «мясо по-французски» — свинина, запеченная под жирным сыром и не менее жирным майонезом, которое часто является коронным блюдом заботливой хозяйки) нарушает нормальную работу поджелудочной железы. Негативное воздействие на этот орган также оказывают чрезмерное употребление алкоголя, неправильное питание, переедание и хронический стресс. Все это значительно усиливает выработку пищеварительных ферментов.
Почему же реактивный панкреатит чаще встречается именно у мужчин? Это связано с тем, что мужчины употребляют больше крепкого алкоголя, закусывая его жирной пищей. При этом давление в двенадцатиперстной кишке повышается и отток панкреатического сока становится затруднительным, что приводит к развитию приступа панкреатита. Иногда приступ возникает на фоне язвенной болезни, цирроза печени или закупорки общего для поджелудочной железы и желчного пузыря протока желчным камнем. Также описаны случаи и травматического реактивного панкреатита, когда при ударе ткани железы повреждаются, ферменты не могут выйти в двенадцатиперстную кишку, и запускается тот же патологический процесс, что и при обычном панкреатите — начинается саморазрушение ткани железы.
Если случился приступ панкреатита, то советуем не медлить с обращением к врачу. Шутить с этой болезнью ни в коем случае нельзя — это очень опасно для здоровья. При приступе может наступить омертвение части железы, образование гнойников и кист, что требует немедленного вмешательства хирурга. При тяжелых формах заболевания снижается артериальное давление, наступает обезвоживание, человек может даже потерять сознание. Типичным признаком реактивного панкреатита является возникновение сильной боли, локализация которой зависит от того, какой участок железы поражен. При воспалении головки органа боль сосредотачивается в правом подреберье, при вовлечении в патологический процесс тела — в подложечной области, а хвоста — в левом подреберье. Если воспаляется вся железа, то боль носит опоясывающий характер. Однако боль — не единственный симптом панкреатита. Часто пациенты жалуются на отвращение к жирной пище и потерю аппетита, а при обострении — на отрыжку, усиленное слюноотделение, резкие приступы тошноты и вздутие живота — тоже признаки реактивного панкреатита.
Что же делать, если вам поставили диагноз реактивного панкреатита? Правильное питание при реактивном панкреатите играет существенную роль в лечении и профилактике, и поддержании нормальной работы поджелудочной железы. Желательно сразу же и навсегда исключить из рациона жирную, жареную и острую пищу, копченые продукты, а также крепкий алкоголь. Объяснение этому довольно простое — если у человека хоть раз в жизни был приступ панкреатита, то он не защищен против возвращения заболевания после некоторого затишья. Соблюдать диету при реактивном панкреатите нужно для того, чтобы не попасть на операционный стол с тяжелой формой этого заболевания. Несмотря на достаточно жесткие ограничения, остается доступным обширный перечень продуктов, который могут себе позволить больные панкреатитом: запеченное, тушеное или вареное мясо, курица, рыба, морепродукты, овощи, фрукты (особенно полезны груши), выпечка, сладости и макаронные изделия, а также все крупы. Вне обострения умеренные количества некрепкого алкоголя (например сухое вино) по праздникам также не запрещаются. Питание при реактивном панкреатите должно быть дробным, важно не переедать — переполнение желудка также может способствовать обострению.
Однако диета при реактивном панкреатите — не единственное средство лечения панкреатита. Врач может назначить вам обезболивающие препараты, лекарственные средства, устраняющие спазм гладких мышц и облегчающие отхождение панкреатического сока в двенадцатиперстную кишку, а также ферменты (когда панкреатит становится хроническим, их выработка может снижаться). Главное — не заниматься самолечением, и вовремя обращаться к врачу, а также соблюдать все его рекомендации, тогда и до осложнений дело не дойдет.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Реактивный панкреатит: симптомы и лечение лекарствами
Реактивный панкреатит: лечение лекарствами – такая проблема возникает при появлении заболевания поджелудочной железы, особенно на фоне других пищеварительных патологий. Очень часто виновником этой болезни является сам человек, игнорируя элементарные правила питания и поддаваясь вредным привычкам.
Особенно опасно, что реактивный панкреатит все чаще обнаруживается у детей, что вызвано неправильным питанием. Для того чтобы он не принял угрожающий характер, необходимо своевременное и эффективное лечение.
Сущность патологии
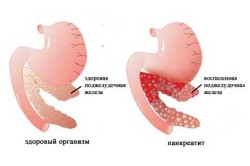 Реактивный панкреатит представляет собой разновидность панкреатического поражения поджелудочной железы в результате воспалительного процесса, являющегося реакцией на воздействие ряда факторов, в большей степени неправильного питания. Заболевание развивается достаточно быстро. Наибольшее распространение этот тип панкреатита находит среди детей, у которых некачественное питание вызывает наибольшую реакцию, в связи с недостаточной организованностью системы пищеварения.
Реактивный панкреатит представляет собой разновидность панкреатического поражения поджелудочной железы в результате воспалительного процесса, являющегося реакцией на воздействие ряда факторов, в большей степени неправильного питания. Заболевание развивается достаточно быстро. Наибольшее распространение этот тип панкреатита находит среди детей, у которых некачественное питание вызывает наибольшую реакцию, в связи с недостаточной организованностью системы пищеварения.
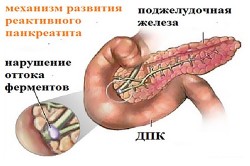
Механизм заболевания основан на том, что панкреатический сок, секретируемый поджелудочной железой, начинает разрушать собственные ткани. В нормальных условиях этот фермент необходим для расщепления пищи и прекрасно справляется со своей задачей. При нарушении поступления пищи в желудок, сок вырабатывается, но не находит нужного содержимого. В этих условиях он начинает воздействовать на ткани самой железы, вызывая воспалительную реакцию и разрушая их. Аналогичный процесс возникает и при закупорке протоки железы из-за спазмов, что заставляет фермент концентрироваться в самом органе, не попадая в желудок.
Вернуться к оглавлению
Причины и симптомы заболевания
тиология болезни основана на двух основных механизмах: закупорка протоков (частичная или полная) и заброс содержимого желудка в поджелудочную железу, что обеспечивает активизацию панкреатического сока. Причинами этих явлений могут стать патологии органов пищеварения: гепатит, холецистит, камни в желчном пузыре, гастрит, цирроз печени, заболевания кишечника инфекционного характера, дискинезия желчевыводящих каналов, травмы.
 Реактивный панкреатит чаще всего провоцируют следующие факторы: курение, чрезмерное потребление алкоголя, излишне жирная и острая пища, питание некачественными продуктами в неправильном режиме, потребление пищи большими дозами, неконтролируемый прием некоторых медикаментозных препаратов. Реактивный панкреатит нередко возникает, как следствие длительного воздействия стрессовой ситуации.
Реактивный панкреатит чаще всего провоцируют следующие факторы: курение, чрезмерное потребление алкоголя, излишне жирная и острая пища, питание некачественными продуктами в неправильном режиме, потребление пищи большими дозами, неконтролируемый прием некоторых медикаментозных препаратов. Реактивный панкреатит нередко возникает, как следствие длительного воздействия стрессовой ситуации.
На начальной стадии реактивный панкреатит почти ничем себя не проявляет. Но быстрое развитие процесса приводит к появлению следующих симптомов: отрыжка, тяжесть в животе и его вздутие, тошнота, изжога, болевое ощущение в области желудка. Последующее прогрессирование болезни приводит к рвоте и явным признакам общей интоксикации организма: головная боль, повышенная температура, слабость, быстрая утомляемость. Если причинами заболевания являются другие патологии, то присоединяются симптомы и этих патологий (например, высокая температура, диарея, отек печени и т.д.).
Реактивная форма панкреатита отличается характерным признаком. После нарушения рациона питания или употребления алкоголя резко проявляются следующие симптомы: неожиданная резкая боль в области немного выше пупка; тошнота и обильная рвота; снижение болевого синдрома при принятии сидячей позы с наклоном тела вперед; болевой синдром имеет жгучий характер; резкое повышение температуры в первые часы после приема пищи или алкоголя.
Вернуться к оглавлению
Диагностика заболевания
 Для того чтобы начать правильно лечить заболевание, реактивный панкреатит необходимо точно диагностировать и дифференцировать от других патологий.
Для того чтобы начать правильно лечить заболевание, реактивный панкреатит необходимо точно диагностировать и дифференцировать от других патологий.
Первичный диагноз ставится после осмотра и проведения анализа крови и мочи. По общему и биохимическому анализу крови определяется уровень лейкоцитов и амилазы.
Достаточный объем информации дает УЗИ брюшной полости. Окончательный диагноз ставится по результатам фиброэзофагогастродуоденоскопии (проводится под анестезией) и рентгеноскопии брюшной полости (с введением бария для контрастности).
Вернуться к оглавлению
Принцип лечения болезни
Лечение реактивного панкреатита направлено на устранение причин, порождающих заболевание; прекращение разрушения поджелудочной железы и восстановление ее функций; стабилизацию работы органов пищеварения; снятие симптомов.
Так как основной причиной этой формы болезни является неправильное питание, то первый этап лечения основывается на обеспечении диеты и оптимизации режима питания, а также ограничении вредных привычек.
 При виновности других патологий принимаются меры по их устранению.
При виновности других патологий принимаются меры по их устранению.
Стабилизация работы поджелудочной железы, снятие спазмов, устранение признаков болезни достигается интенсивной медикаментозной терапией системного и местного характера. Для решения этих задач назначаются спазмалитики, холинолитики, ферментные препараты, обезболивающие средства. В течение 3-5 суток после резкого обострения проводятся такие мероприятия, как промывание желудка, ледяной компресс в область живота, обильное минеральное питье щелочного типа. В критических ситуациях, когда возникает риск полного разрушения железы, принимается решение о хирургическом вмешательстве (только для взрослых).
Вернуться к оглавлению
Медикаментозная терапия
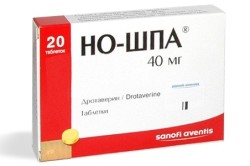
Обычно лечение реактивного панкреатита в достаточной степени обеспечивается лекарствами без оперативного вмешательства. Медикаментозная терапия предусматривает следующие препараты: обезболивающие средства (Диклофенак, Ибупрофен), ветрогонные препараты (Эспумизан), спазмолитические средства (Платифиллин, Но-Шпа, гидрохлорид папаверина), антибиотики (Гентамицин, Ампиокс).
При тяжелом проявлении признаков болезни для облегчения состояния вводятся внутривенно анальгетики, баралгин, наркотические составы (Промедол, Омнопон), назначаются нейролептические средства (Дроперидол). Может проводиться местная новокаиновая блокада – субксифоидальная, паранефральная, симпатического ствола или чревных нервов. Для помощи при сильной рвоте проводится внутримышечная инъекция Диметпролида или Церукала. При значительной общей интоксикации организма применяется капельное внутривенное введение раствора глюкозы – Гемодеза или Полиглюкина.
Вернуться к оглавлению
Ферментные препараты
 Важным элементом медикаментозной терапии является восстановление ферментного баланса. С этой целью эффективно применение ферментных препаратов на основе натуральных компонентов, секретируемых человеком или животным.
Важным элементом медикаментозной терапии является восстановление ферментного баланса. С этой целью эффективно применение ферментных препаратов на основе натуральных компонентов, секретируемых человеком или животным.
К наиболее распространенным средствам можно отнести: Панкреатин, Панзинорм, Креон, Панкурмен, Солизим, Фестал, Дигестал, Котазим-форте, Мезим, Трифермент.
При остром проявлении панкреатита для устранения несвоевременной активации фермента поджелудочной железы и профилактики рецидивов используются ингибиторы ферментов, в частности ингибиторы протеолиза – Пантрипин, Ингитрил, Контрикал, Гордокс.
Вернуться к оглавлению
Растительные препараты
Нормализовать секреторную и моторную функцию холедохо-панкреатической системы с оказанием противовоспалительного воздействия можно с помощью растительных препаратов. Рекомендуется такой сбор: анисовые плоды, чистотел, кукурузные рыльца, корень одуванчика, горец, зверобой, трехцветная фиалка (все в равной пропорции). Из этого сбора готовится отвар. Положительные отзывы имеет настой из следующего сбора: семена укропа, перечная мята, плоды боярышника, цветки бессмертника и аптечной ромашки. Практическое применение находят чаи из зверобоя, фиалки, липового цвета, аптечной ромашки.
Препараты из барбариса обладают хорошими спазмолитическими свойствами, снимают воспаления в желчных протоках, нормализуют работу поджелудочной железы. Рекомендуются следующие готовые лекарственные формы: настойка из листьев барбариса обыкновенного и биосульфат берберина.
Реактивный панкреатит является одним из видов поражения поджелудочной железы, и вопрос, перейдет ли он в хроническую форму с серьезными последствиями, зависит от своевременности и эффективности лечения. Правильная диета и интенсивная терапия способны вылечить человека от этого заболевания.
симптомы и лечение у взрослых, основные методы диагностики и диета
Реактивный панкреатит (код по МКБ-10 — К85) — это воспалительное поражение поджелудочной железы, не связанное с инфекционным процессом. Патология развивается на фоне болезней органов желудочно-кишечного тракта или других систем организма.
Больные жалуются на диспепсические расстройства в виде тошноты, рвоты, изжоги, повышения температуры и метеоризма. Для устранения заболевания используют спазмолитические и обезболивающие препараты, ферментные средства и диету.
Общая информация
Заболевания органов пищеварительной системы влияют на состояние поджелудочной железы. Например, погрешность в диете, аллергические реакции и органические патологии нарушают состояние органа, приводя к его дисфункции и развитию асептического воспаления.
Справка. Реактивные изменения в органе носят вторичный характер. В связи с этим лечение должно быть направлено и на устранение первопричинной патологии.
Симптомы и лечение реактивного панкреатита у взрослых связаны с причинами его возникновения. К ним относят:
- болезни органов пищеварительной системы: желчнокаменная болезнь, гепатит, расстройства моторики желчевыводящих путей;
- травматические повреждения живота;
- длительное злоупотребление алкоголем;
- рацион с большим количеством жирных, соленых и копченых продуктов;
- отравление промышленными и бытовыми ядами;
- неправильно проведенные хирургические вмешательства на желчевыводящих путях.
В результате указанных воздействий в ткани поджелудочной железы начинается воспалительный процесс, который не связан с бактериальной, вирусной или грибковой инфекцией. Из разрушающихся клеток органа выделяются ферменты, которые стимулируют прогрессирование воспаления.

Классификация заболевания
В зависимости от характера течения и морфологических изменений в поджелудочной железе выделяют несколько типов патологии.
На основании объема поражения органа врачи указывают в диагнозе следующие формы реактивного панкреатита:
- мелкоочаговый — небольшие очаги воспаления размером не более 5 мм;
- крупноочаговый — воспалительный инфильтрат от 5 мм до нескольких см;
- субтотально-тотальный — воспаление захватывает всю паренхиму поджелудочной железы.
Согласно международной классификации болезней, реактивный панкреатит имеет код по МКБ-10 К85. Его указывают в диагнозе для сбора медицинской статистики по заболеваемости населения.
В зависимости от степени тяжести течение патологии делится на легкое, среднетяжелое и тяжелое. Указанная классификация определяется признаками реактивного панкреатита у конкретного больного.
Клинические проявления

Первые симптомы при заболевании появляются через 2-3 часа от момента воздействия причинного фактора. Основные проявления следующие:
- боль в левом подреберье, которая может носить опоясывающий характер и переходит на спину. При приеме пищи болевой синдром усиливается;
- вздутие живота с изжогой и отрыжкой;
- диспепсические явления: тошнота и рвота. В рвотных массах могут быть желчь и слизь. После рвоты болевые ощущения усиливаются.
При отсутствии лечения развивается интоксикационный синдром. Больные спрашивают о том, что это такое. Это состояние, развивающееся из-за попадания в кровь ферментов поджелудочной железы и характеризующееся повышением температуры, бледностью кожи, учащением сердцебиения и снижением артериального давления. Пациенты с такими клиническими признаками нуждаются в госпитализации.
Диагностические мероприятия
Подбором основных методов диагностики и лечения реактивного панкреатита занимается лечащий врач. Попытки самостоятельной постановки диагноза и использования лекарственных средств могут привести к прогрессированию воспаления и развитию осложнений.

Диагностика болезни проводится по следующему алгоритму:
- Сбор имеющихся жалоб. Врач обращает внимание на давность их появления, а также возможные причины, предшествующие неприятным симптомам. Необходимо установить сопутствующие заболевания органов ЖКТ.
- Внешний осмотр с исследованием состояния пищеварительной системы.
- Клинические и биохимические анализы крови, включающие в себя определение уровня пищеварительных ферментов. Обязательно определяется концентрация ингибитора трипсина и диастазы в моче и крови.
- Ультразвуковое исследование поджелудочной железы и других органов брюшной полости. Во время УЗИ могут быть выявлены камни в желчных протоках, а также отечность паренхимы.
- Высокой информативностью обладает компьютерная и магнитно-резонансная томография.
- В тяжелых диагностических случаях могут выполняться ангиография чревного ствола и эзофагогастродуоденоскопия. Последний метод проводят всем больным, так как он позволяет в процессе обследования двенадцатиперстной кишки восстановить проходимость дуоденального сосочка.
Интерпретировать результаты обследования должен только специалист. Реактивные изменения в поджелудочной железе требуют комплексного подхода к осмотру и исследованиям, так как для подбора эффективного лечения требуется выявить причину развития воспаления.
Методы лечения
Говоря о том, как лечить реактивный панкреатит, врачи отмечают ряд общих задач: уменьшить отек и воспаление в органе, снять имеющиеся симптомы и восстановить нормальное выделение панкреатического сока.
При этом требуется устранить причину развития заболевания.
В процессе терапии могут использоваться следующие лекарственные средства:
- обезболивающие препараты из группы нестероидных противовоспалительных медикаментов: «Кеторол», «Нимесулид» и др. Их назначают в таблетированной форме для уменьшения выраженности воспалительной реакции и болевых ощущений;
- спазмолитики: «Но-шпа», «Дротаверин» и др.;
- ферментные препараты, улучшающие процессы пищеварения и снимающие нагрузку на железы пищеварительного тракта.
При подборе лекарственных препаратов учитываются имеющиеся у больного противопоказания. Их несоблюдение может привести к развитию побочных эффектов.
Внимание! Использовать гомеопатию и лекарственные травы при реактивном панкреатите можно только после консультации врача. Эти методы не имеют доказанной эффективности и безопасности.
Питание при заболевании

Диета при реактивном панкреатите играет важную роль в лечении, так как воспалительные изменения в органе могут быть связаны с погрешностью в питании. В острый период больному рекомендуется полное голодание. Оно продолжается до двух дней. Пациенту разрешено пить воду и отвары с растительными травами, например, ромашкой.
Если заболевание протекает легко и без признаков интоксикации, то голодание не требуется. Питание при реактивном панкреатите в этом случае должно включать в себя пищу с высоким содержанием углеводов при ограничении потребления жиров и белка. Подобные изменения в рационе позволяют уменьшить нагрузку на поджелудочную железу и обеспечить ее восстановление.
Врачи и диетологи хорошо знают, что можно есть при реактивном панкреатите. К разрешенным продуктам относят постные каши, кисель, некислые фрукты и овощи. Последние готовятся на пару, что обеспечивает их быстрое усвоение из желудочно-кишечного тракта. Обязательно исключаются все жирные, соленые и копченые продукты.
Заключение
Реактивный панкреатит — вторичное заболевание, развивающееся на фоне неправильного питания или имеющихся болезней органов пищеварительной системы. Диспепсические симптомы и интоксикация приводят к выраженному дискомфорту в организме.
При своевременном обращении за медицинской помощью прогноз благоприятный. Лечащий врач проведет необходимое обследование и назначит комплексное лечение с применением лекарственных препаратов и соблюдением диеты.
Реактивный панкреатит у взрослых: признаки, причины и лечение
Для человека, заболевшего однажды, не бывает спокойных дней – больного беспокоит то одно, то другое. Реактивный панкреатит – упомянутый раздражитель. Суть заболевания заключается в локализации и развитии патологии в поджелудочной железе, пока воспаляются прочие органы ЖКТ.
Клиническая картина заболевания
Чтобы разобраться в возникновении инцидента, представим ежедневную работу поджелудочной железы. Главная функция органа – вырабатывать панкреатический сок, предназначенный для переваривания пищи. В состав сока входят ферменты и бикарбонаты, вещества создают щелочную среду, способную до конца нейтрализовать кислый желудочный сок. В кишечник созданный сок «плывёт» по специальным протокам и, попадая в место назначения, взаимодействует с веществами, там находящимися.
Вступая в реакцию с продуктами, случайно оказавшимися в панкреатических протоках, сок начинает негативно влиять на поджелудочную железу. Орган приступает к перевариванию самого себя, начинается воспаление. Ферментные рецепторы, не воспринимая пищеварительные ферменты, начинают усиленную выработку реагентов, так как организм подсказывает: ферментов недостаточно.

Поджелудочная железа
Воспаление связано с тем, что панкреатические протоки попросту не имеют входа в кишечник. Сок не поступает в кишечник, остаётся в месте зарождения, органу становится плохо.
Подобный панкреатит постоянно протекает в острой форме, в хроническую не переходит. Хронический реактивный панкреатит пробуждается самостоятельно, без сторонних раздражителей.
Иногда возможно увеличение хвоста железы – стимулированная работа поджелудочной вызывает интенсивное деление клеток, спешащих заполонить пробитое пространство. На состоянии больного подобное сказывается отрицательно.
На фоне чего развивается панкреатит
Реактивный панкреатит у взрослых вызывается прочими органами пищеварительной системы. Виноваты в заболевании:
- желудок;
- кишечник;
- печень;
- желчевыводящие пути.


Часто больному при нахождении на стационарном лечении прописывают разные лекарства и процедуры, лишь бы реактивный панкреатит не развивался.
Болезни, вызывающие панкреатит, это:
- гепатит;
- гастрит;
- камни в желчном пузыре;
- печёночный цирроз;
- холецистит;
- дискинезия желчных протоков;
- травмирование органов, расположенных в брюшной полости;
- инфекция в кишечнике.
Процесс, нарушающий работу кишечника, способен вызвать реактивный панкреатит. Уже потом устанавливается диагностика болезни и выбирается лечение.
Факторы риска
Известны группы людей, с возможностью получить воспаление поджелудочной железы чаще прочих. Сюда относятся:


- курильщики;
- алкоголики;
- люди, предпочитающие в рационе жирную пищу;
- люди, мало заботящиеся о питании, питающиеся нерегулярно;
- больные, принимающие лекарства, невзирая на противопоказания.
Если больному кажется, что у него открыта генетическая предрасположенность к виду заболевания, лучше избавиться от вредных привычек вовремя, до развития нежелательных событий.
Как распознать реактивный панкреатит
Иногда в организме больного появляются новые ощущения. Чтобы определить риск заболеть, взгляните на симптомы реактивного панкреатита:
- вздутие живота;
- появление обильной отрыжки;
- чувство тошноты;
- чувство тяжести в животе;
- изжога;
- болевые ощущения в кишечнике.


В списке перечислены ранние симптомы болезни. Избавиться от указанных признаков самостоятельно, в домашних условиях, несложно. Профессиональное лечение реактивного панкреатита начинается со времени проявления вторичных симптомов:
- человека рвёт;
- повышается температура тела;
- ощущается явная интоксикация организма.
Известны случаи, когда из-за приступа острого панкреатита, притом реактивного, диагностировались прочие заболевания – те, которые и стали первоначальной причиной. Отражаются исходные болезни в выраженных симптомах:
- болевые ощущения в правом подреберье говорят о камнях в желчном пузыре;
- повышение температуры тела и диарея характерны для инфекции в кишечнике;
- если печень отекает и увеличивается в размерах, речь идёт о циррозе печени.
Поэтому важно наблюдать за возникновением болевых ощущений и за характером проявления симптомов. Подобная наблюдательность окажет врачу незаменимую услугу, а больного избавит от двух болезней одновременно.
Лечение
Лечение реактивного панкреатита направлено не на проявление воспаления поджелудочной железы, а наоборот – на заболевание, предшествующее заболеванию. Справиться с панкреатитом помогают различные медикаменты, особенно восполняющие недостачу полезных веществ в организме. Уходит первоначальное заболевание, уходит и острый панкреатит.
При официальном диагностировании заболевания начинается усиленное лечение.
Лечебная диета при панкреатите: общие принципы
Важным компонентом лечения считается диета – если больной уже придерживается аскетичной диеты в связи с болезнью кишечника, режим усиливается. Некоторое время придётся выдерживать голодовку и пить исключительно воду. Если проявления болезни не настолько серьёзны, допустимо просто ограничить употребление жирной пищи.
Употреблять пищу полагается маленькими порциями. К примеру, блюдо разбить на несколько порций и полностью съесть в течение дня. Помните, чем меньше нагрузка на поджелудочную, тем проще органу справиться с пищей для переваривания. Потребуется пить много воды. Запрещены: алкоголь, продукты с сильным вкусом – кислые либо чересчур горькие.
Определение диеты производится индивидуально, это решает врач, исходя из состояния больного. Рекомендованные продукты по-разному воспринимаются отдельными организмами. К примеру, больной №1 без проблем поедает бананы, а у больного №2 от фруктов развивается несварение желудка. Зато у больного №2 присутствует возможность пить обезжиренное молоко с чаем, а больной №1 обходится прочим напитком.
Если у больного нет возможности принимать пищу, диету не назначают. Питается пациент парентерально: полезные вещества, необходимые для здорового функционирования организма, вводятся через вену в адаптированном виде для последующего расщепления в желудке.
Хирургическое лечение
Если острый приступ панкреатита развивается настолько стремительно, что начинает быстро поглощать соединительные ткани железы, выделяя гной, нельзя обойтись без оперативного вмешательства. Помимо гнойных образований появляются ложные кисты, удаление которых обязательно.
От приступа реактивного панкреатита легко избавиться, просто однажды сказав врачу правду, не допустив перехода болезни в запущенное состояние. Больной избежит хронической формы, когда соблюдение диеты становится обязательным пожизненно.
