Реактивный панкреатит у детей: симптомы и лечение патологии ????????

Термин реактивный панкреатит у детей на практике часто применяется вместо рецидивирующего (код по МКБ – К86) или хронического панкреатита (по МКБ – К87), имея в виду его развитие на фоне любого заболевания органов пищеварительного тракта. Обычно он носит вторичный характер при хроническом гастродуодените, хроническом холецистите или другой патологии. При этом такое название не отражает патогенеза и возникших тканевых и функциональных изменений в поджелудочной железе.
Что такое реактивный панкреатит?
Реактивный панкреатит (реактивная панкреатопатия) – это поражение поджелудочной железы при наличии других болезней пищеварительных органов воспалительного характера. Когда впервые ввели этот диагноз, считалось, что реактивный панкреатит протекает не тяжело, с кратковременными симптомами, которые проходят намного раньше проявлений основного заболевания.
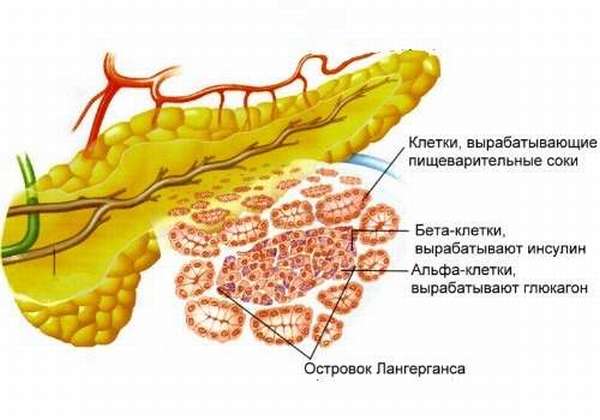
Расстройства, возникающие при панкреатопатии, расцениваются как диспанкреатизм — диссоциация между выделением отдельных ферментов. Это ведет к отсутствию:
- выраженных клинических проявлений,
- изменений железы при сонографии,
- изменения уровня ферментов в крови при обследовании.
Панкреатит — полиэтиологическое заболевание. К факторам, которые провоцируют его развитие, относится патология органов пищеварения, которая сопровождается вторичными изменениями поджелудочной железы:
- дуодениты, язвы, эрозии,
- холецистит,
- колиты.
Это происходит из-за тесных анатомических и функциональных связей органов пищеварения. Несмотря на то что поджелудочная железа располагается забрюшинно, все воспалительные процессы в них протекают параллельно с другой патологией.
Доктор Е.О. Комаровский, известный диагностик, изучая истории болезни, провел статистическое исследование причин, которые приводят к развитию реактивного процесса в железе:
- инфекционные заболевания — 21%,
- патология пищеварительных органов — 8%,
- травмы живота — 3%,
- неправильное питание — 68%.
К причинам относят также тяжелые дерматозы, аллергии.
Основные симптомы реактивного панкреатита у ребенка
Медицина не считает реактивный панкреатит самостоятельной болезнью. Это следствие воздействия какого-либо неблагоприятного фактора на поджелудочную железу ребенка. Поэтому симптоматика на фоне основного заболевания не выражена, проявления скудные. Если лечение назначено вовремя, прогноз благоприятный.
Но патология опасна тем, что при поздней диагностике и несвоевременном лечении она переходит в хроническую форму панкреатита. Тогда течение болезни протекает с обострениями и ремиссиями и требует постоянного лечения и контроля.
Многочисленные изменения в воспаленной ткани приводят к увеличению размеров органа и гиперферментемии. Соответственно, отек и ишемия, большое количество ферментов, которые начинают переваривать саму железу, вызывают появление болевого симптома. Из-за нарушения микроциркуляции и проницаемости клеточных мембран ферменты и биологически активные вещества выходят в системный кровоток и вызывают поражения других органов. Патологический процесс приобретает замкнутый круг, а клинические проявления становятся многочисленными и разнообразными.
Для детей более характерно малосимптомное течение с высокой степенью компенсации.
Поэтому, помимо внезапно возникшей боли в верхней части живота, развивается:
- диспепсия: тошнота, рвота, понос,
- интоксикация — гипертермия, тахикардия, слабость, головные боли, головокружения.
Боли опоясывающего характера не являются для ребенка патогномоничным признаком панкреатита: чаще они появляются в эпигастрии, в подреберьях, иногда бывают не после погрешностей в диете, а «голодные», ночные. Продолжительность от 1 часа до нескольких суток, но бывают кратковременными и исчезают после приема спазмолитиков. Иногда они уменьшаются в положении сидя с наклоном вперед или лежа в коленно-локтевом положении.
Среди диспепсических проявлений чаще наблюдается снижение аппетита, отрыжки, ребенка может постоянно тошнить.

Не всегда реактивный панкреатит у ребенка сопровождается стеатореей (жирный стул) и не всегда наблюдается полифекалия – аномально увеличенное выделение кала. Чаще бывает неустойчивый стул, 2–3 раза в день, запоры чередуются поносом.
Больше выражены астеновегетативные симптомы и интоксикация: малыш вялый, подавленный, со сниженным фоном настроения, раздражительный. Может быть быстрая утомляемость, слабость. Болевой симптом может сопровождаться повышением температуры.
Грудной и даже годовалый ребенок не может пожаловаться на боли. Реактивный панкреатит в этом возрасте проявляется плаксивостью, раздражительностью, плохим сном, отказом от еды. Малыш постоянно плачет, наблюдается выраженный метеоризм, ребенок рвет или срыгивает пищу.
Как необходимо действовать родителям
Родители при первых признаках нарушения пищеварения должны вызвать скорую помощь. До ее приезда необходимо обеспечить ребенку голод, холод и покой:
- никакой еды давать нельзя,
- разрешается только пить чистую негазированную воду в теплом виде, некрепкий чай, компот небольшими порциями часто,
- поскольку болевой симптом может быть интенсивным, в положении на спине он усиливается из-за давления отечного органа на солнечное сплетение, поэтому ребенку рекомендуется лечь набок с подогнутыми к груди коленями — в таком положении боль уменьшается,
- к животу (в область левого подреберья) нужно приложить грелку со льдом.
Обезболивающие препараты категорически противопоказаны. При интенсивной боли разрешается прием спазмолитиков.
Диагностика реактивного панкреатита
В диагностике играют роль лабораторные и функциональные методы исследования.
Лабораторные:
- общеклинический анализ крови, мочи,
- копрограмма,
- биохимические анализы (повышение ферментов в крови и моче).
Функциональные:
- УЗИ органов брюшной полости и забрюшинного пространства (поджелудочной железы),
- эндоскопическая ретроградная холангиопанкреатография,
- ЭФГДС,
- ангиография,
- КТ, МРТ.
Лечение заболевания у детей
Лечение реактивного панкреатита у ребенка проводится в стационаре. Заключается в проведении лечения:
- основного заболевания,
- панкреатита,
- диетотерапии.
Полное выздоровление без комплексного применения этих методов невозможно.
Первые три дня разрешается только пить (щелочное питье) — этим обеспечивается функциональный покой поджелудочной железе. Объем необходимой для употребления жидкости назначает врач в зависимости от возраста и тяжести состояния ребенка.
В дальнейшем разрешается кормить в пределах стола № 5 по Певзнеру. Еда должна подаваться в протертом виде, подогретой. Питание должно быть дробным (маленькими порциями) и частым. Через 3 недели рацион расширяется. Противопоказаны блюда:
- жирные,
- острые,
- жареные,
- соленые,
- острые,
- шоколад,
- газированные напитки.
Из медикаментов применяются симптоматические средства. При тяжелом состоянии лекарственные препараты вводятся парентерально, затем переходят на таблетированный прием.
Какие препараты может назначить врач?
Лекарственная терапия направлена:
- на купирование боли,
- снятие интоксикации,
- улучшение состояния пищеварительной системы — лечение заболевания, вызвавшего реактивный панкреатит,
- уменьшение аллергического компонента, если он есть,
- повышение иммунного статуса — витаминотерапия.
С этой целью назначаются следующие группы препаратов:
- спазмолитики (Дротаверин, Дюспаталин),
- обезболивающие (Спазган),
- ферментные (Креон),
- пеногасители (Эспумизан),
- антибиотики при необходимости,
- пробиотики,
- антигистаминные средства.

Лечение народными средствами
Вылечить панкреатит с помощью народных средств невозможно. Детям их применение может навредить: если ребенок склонен к аллергическим реакциям, то любая трава, о лечебных свойствах которой есть самый лучший отзыв, способна вызвать непредсказуемые реакции. Поэтому в период болезни лучше воздержаться от средств народной медицины и четко следовать указаниям врача. Реактивный панкреатит требует профессионального лечения.
Возможные осложнения, возникающие при заболевании
Несвоевременно начатая терапия или самолечение может привести к хронизации процесса. В этом случае болезнь будет обостряться, требовать постоянного терапевтического и диетического контроля. Диета может продолжаться годами. Поджелудочная железа с каждым обострением воспалительного процесса будет разрушаться больше.
Реактивный панкреатит может вызвать осложнение основного заболевания, которое привело к его развитию. При отсутствии лечения патология приводит к образованию:
- эрозий,
- язвы,
- абсцесса.
Диета при реактивном панкреатите у детей
Диета подразумевает только измельченную и приготовленную на пару пищу. Для малышей, возраст которых до 3 лет, допустима еда в виде пюре. Детям постарше можно давать каши. Это обеспечивает функциональный покой поджелудочной железе. Крупные куски провоцируют выделение большого количества желудочного и панкреатического сока, что вызывает болевой симптом.
Дробное питание предусматривает 6–8 кормлений маленькими порциями. Тогда пищевая нагрузка небольшая, поджелудочная железа вырабатывает небольшое количество ферментов, состояние существенно не нарушается.
Примерное меню
Завтрак:
- 2 яичных отварных белка, шпинат,
- ломтик тоста из пшеничного хлеба,
- некрепкий чай.
2 завтрак:
- фруктовый кисель,
- яблоко.
Обед:
- овощной суп,
- белое куриное мясо (100 г),
- компот.
Полдник:
- банан,
- крекеры,
- вода.
Второй полдник:
- слизистая овсяная каша,
- зеленый салат без масла (можно добавить обезжиренный соус),
- кисель.
Ужин:

Запрещенные продукты
При патологии поджелудочной железы должны быть исключены все раздражители. К продуктам, способным спровоцировать развитие реактивного панкреатита, относятся:
- жареная пища (на растительном или сливочном масле),
- жирная еда,
- копчености,
- консервы,
- приправы,
- фастфуд,
- яичный желток,
- шоколад, сладости с искусственными добавками и красителями,
- газированные напитки,
- крепкий чай, кофе,
- пакетированные соки.
Профилактика реактивного панкреатита
Основные меры профилактики:
- Формирование у ребенка правильных вкусовых привычек. Питание должно быть здоровым, рациональным, с соблюдением правильного режима, соответствовать возрасту.
- Обязательное обращение к педиатру при признаках нарушения пищеварения и лечить выявленную патологию.
- Своевременное выявление и излечивание глистных инвазий или инфекций.
- Строгое соблюдение рекомендаций врача, недопустимость назначения ребенку лекарственных препаратов самостоятельно.
Только при строгом соблюдении этих правил можно сохранить на долгие годы детское здоровье.
Список литературы
- Гудзенко Ж. П. Панкреатит у детей. Медицина.1980 г.
- Богер М.М. Панкреатиты у детей (физиологический и патофизиологический аспекты). — Новосибирск Наука, 1984 г.
- Минушкин О.Н. Хронический панкреатит у детей. Терапевтический архив. 2001 г. № 1 стр. 62–65.
- Охлобыстин А.В. Современная тактика лечения хронического панкреатита у детей Consilium medicum, 2002 г. № 6.
- Справочник по хирургии под редакцией С. Шварца, Дж. Шатерса, Ф. Спенсера. СПб, Питер, 1999 г. стр. 630–637.
Реактивный панкреатит у ребенка: признаки, лечение и диета
Воспалительные и инфекционные заболевания редко проходят бесследно для организма. После них врачи часто диагностируют реактивный панкреатит. У детей симптомы этого заболевания свидетельствуют о поражении главного органа пищеварительной системы — поджелудочной железы. Однако дискомфорт в животе, отрыжка и изжога не всегда указывают на воспалительный процесс. Если ребенок жалуется на боли, нужно незамедлительно вызвать врача. Самостоятельное лечение может закончиться осложнением патологического процесса.
Что необходимо знать о болезни?
Панкреатит является одним из самых распространенных заболеваний поджелудочной железы. Он бывает как у взрослых, так и у детей. Клиническая картина и характер течения патологического процесса определяют его форму — острую или хроническую. Такое состояние очень опасно. Если своевременно не предпринять шаги по устранению причины заболевания, придется соблюдать строгую диету на протяжении всей жизни.
Реактивный панкреатит у ребенка несколько отличается от основной формы заболевания. Его развитие начинается с воспаления поджелудочной железы. В результате нарушается работа органа, а возложенные на него функции не выполняются в полном объеме. Ферменты, которые принимают участие в процессе расщепления пищи, не могут пройти через воспаленные протоки. Они остаются в поджелудочной железе и начинают буквально переваривать ее изнутри.
Причины воспалительного процесса
В последнее время реактивный панкреатит у детей диагностируется все чаще. Врачи объясняют данную тенденцию изменением вкусовых пристрастий населения. Сегодня рацион ребенка состоит преимущественно из продуктов, в составе которых присутствует большое количество консервантов, красителей и ароматизаторов. Эти вещества негативно отражаются на работе поджелудочной железы. Они провоцируют спазм протоков органа, в результате чего ферменты не попадают в пищеварительный тракт. Постепенно развивается воспалительный процесс.
Реактивный панкреатит у ребенка может возникнуть вследствие перенесенных недавно инфекционных заболеваний. Например, ОРВИ или ОРЗ часто выступают в роли пускового механизма патологического процесса. Другой причиной заболевания является антибиотикотерапия. Использование «Метронидазола» или «Фуросемида» при лечении повышает риск развития недуга.
В редких случаях реактивный панкреатит развивается на фоне врожденных заболеваний поджелудочной железы. К ним относится лактазная недостаточность, муковисцидоз, аномальное изменение проходов двенадцатиперстной кишки. Такие пациенты с ранних лет знают о проблемах со здоровьем, поэтому соблюдают специальную диету и принимают лекарства. Вероятность возникновения воспаления в поджелудочной железе у них ничтожно мала, но все же существует.

Первые проявления недуга
Признаки реактивного панкреатита у детей практически не отличаются от симптомов заболевания у взрослых. Развитие патологического процесса сопровождается сильной болью в эпигастральной области. Клиническая картина дополняется тошнотой, нарушением стула. Приступы диареи сменяются запором. При поносе стул жидкий, а каловые массы покрыты блестящим налетом. Дети часто жалуются на сухость во рту, сильную жажду. Аппетит ухудшается, а некоторые малыши вовсе отказываются от еды.
Заболевание часто сопровождается симптомами общего недомогания. Ребенок становится вялым и апатичным, теряет интерес ко всему происходящему. Ему постоянно хочется спать, а высокая температура не позволяет заниматься привычными делами.

Выраженность симптомов заболевания зависит от возраста пациента. Чем старше ребенок, тем сильнее проявляются признаки недуга. У новорожденных боль в животе выражается капризностью и усилением двигательной активности. Реактивный панкреатит у детей младшего возраста также сопровождается сильным дискомфортом в области пупка. Однако они не могут показать точное место локализации боли. Дети старшего возраста обычно жалуются на сильную тошноту и рвоту. Все перечисленные симптомы могут служить основанием для незамедлительного обращения к врачу.
Первая помощь при приступе панкреатита
При появлении симптомов реактивного панкреатита необходимо сразу вызвать бригаду медицинских работников. До приезда помощи нужно аккуратно уложить ребенка на диван или кровать, обеспечить ему полный покой. На область живота можно положить холодную грелку. Не рекомендуется давать больному анальгетики или другие лекарственные препараты, поскольку они могут смазать общую клиническую картину. Реактивный панкреатит у детей, симптомы которого часто застают врасплох родителей, является скоротечным заболеванием. Поэтому к его лечению следует относиться со всей серьезностью и ответственностью.

Методы диагностики
Прежде чем приступать к лечению заболевания, юному пациенту необходимо пройти полное медицинское обследование.
- Общий анализ крови требуется для подсчета лейкоцитов. Количество этих элементов увеличивается при панкреатите.
- УЗИ органов брюшной полости показывает уплотнения в железе, а также иные патологические изменения в органе.
- Биохимический анализ крови позволяет оценить уровень содержания ферментов, вырабатываемых поджелудочной железой.
- С помощью гастроскопии доктор может взять материал для цитологического исследования в лабораторных условиях.
Если анализы подтверждают реактивный панкреатит у ребенка, лечение заболевания начинают незамедлительно.
Основные принципы терапии
Лечение воспаления в поджелудочной железе требует комплексного подхода. Обычно оно включает прием лекарственных средств и соблюдение строгой диеты. Выбор конкретных медикаментов для лечения зависит от состояния пациента и особенностей его организма. Больного обязательно помещают в стационар. В течение первых нескольких дней ему следует обеспечить полный покой. Больничный режим в период обострения недуга позволяет не мучиться вопросом о том, каким должно быть меню при реактивном панкреатите у детей.
Родителям нужно строго придерживаться рекомендаций врача, ведь он желает ребенку только скорейшего выздоровления. Поэтому все ограничения в питании нельзя считать капризом доктора, как может показаться многим. Если у маленького пациента уже случился приступ реактивного панкреатита, проявились его симптомы, соблюдение строгой диеты является неотъемлемой частью терапии. В противном случае может произойти рецидив.
Диета при воспалении поджелудочной железы
Что необходимо изменить в рационе при диагнозе «реактивный панкреатит»? Ребенка диета не должна смущать. Он должен считать ее частью привычного образа жизни, ведь основные ограничения распространяются только на вредные продукты. В этот список входят жирные и острые блюда, копчености и фаст-фуд. Также рекомендуется исключить шоколад, какао и концентрированные соки. Остальные правила диетического питания перечислены ниже.
- Необходимо обеспечить поджелудочной железе функциональный покой. Из рациона маленького пациента в первую очередь нужно исключить все раздражители. Продукты, сваренные или приготовленные на пару, следует подавать в измельченном виде комнатной температуры.
- Важно позаботиться о сохранении энергетической и пищевой ценности рациона. Нет необходимости кормить малыша исключительно белковой пищей. Рацион должен быть максимально разнообразным и также включать углеводные продукты.
- Кушать следует небольшими порциями, но часто. Рекомендуется вспомнить о принципах дробного питания. Промежуток между приемами пищи не должен превышать четырех часов.
Чтобы предупредить новые вспышки болезни, нужно постоянно следить за питанием. Любые эксперименты с едой могут привести к новому приступу и необходимости принимать лекарства.

Каким должно быть питание при реактивном панкреатите?
Детей с признаками воспалительного процесса в первую очередь сажают на голодную диету. В течение двух суток больным разрешается пить только обычную минеральную воду. С третьего дня лечения рацион дополняют домашними сухариками и чаем без сахара, овсяной кашей на воде. Затем можно включать кисель, кисломолочные продукты, черствый белый хлеб. На пятый день терапии разрешаются несложные овощные бульоны или пюре. Еще через пять суток, при условии положительной динамики, больные могут есть постное мясо, паровые котлеты. Свежие овощи и фрукты следует вводить в рацион постепенно, лучше самыми последними. Полный перечень разрешенных блюд на каждом этапе диеты должен определить лечащий врач.
Лечение реактивного панкреатита медикаментами
Использование при этом заболевании лекарственных препаратов позволяет остановить его прогрессирование и купировать симптоматику. Все медикаменты, входящие в стандартный курс терапии, можно разделить на две условные группы:
- Спазмолитики. К этой группе относятся «чистые» медикаменты («Но-шпа») и препараты, имеющие в своем составе обезболивающие компоненты («Анальгин», «Парацетамол»).
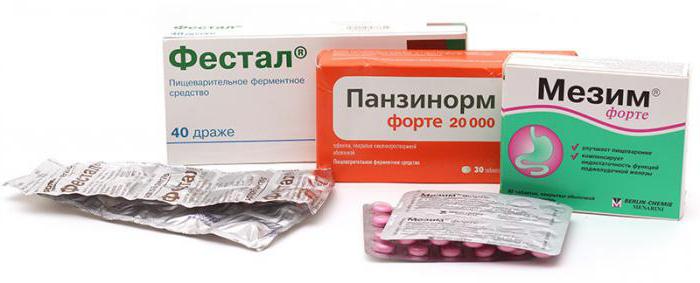
- Ферментные средства. Их действие направлено на улучшение процесса пищеварения. В этой группе препараты делятся на две категории: имеющие в своем составе ферменты («Мезим», «Панкреатин») и содержащие желчь («Фестал», «Ферестал»). Злоупотреблять лекарствами не нужно, ведь организм может привыкнуть к такой искусственной помощи. Препараты из второй группы дают хороший терапевтический эффект, но их применение противопоказано при желчекаменной болезни и обострении гастрита.
Чтобы усилить лечебное воздействие медикаментов, врачи рекомендуют дополнительно принимать антацидные средства. Они способствуют снижению кислотности желудка, увеличивая тем самым полезный эффект от лекарств.
Лечение народными средствами
Реактивный панкреатит у ребенка нельзя вылечить без использования лекарственных препаратов. Однако для купирования симптоматики можно прибегнуть к помощи рецептов народных лекарей. Перед началом курса терапии следует проконсультироваться с врачом.
Одним из популярных продуктов в лечении панкреатита является маточное молочко. Применять его можно только в том случае, если у ребенка нет аллергии на мед. Продолжительность курса терапии составляет 2-3 месяца. Затем необходимо сделать короткий перерыв на несколько дней. Принимать маточное молочко рекомендуется по чайной ложке трижды в день. Лучше медленно рассасывать сладкое лакомство, а не глотать его целиком.
Также можно сделать домашний квас из чистотела. Для его приготовления потребуется 3 л молочной сыворотки. Если ее найти не удается, можно заменить обычной водой. Жидкость необходимо налить в сосуд, добавить по чайной ложке сметаны и сахара. В марлевый мешочек следует насыпать полстакана травы чистотела, опустить в банку с водой или молочной сывороткой. В течение двух недель нужно ежедневно помешивать квас. Если четко следовать представленной инструкции, на 10 сутки напиток должен начать пениться. Принимают квас на протяжении недели по столовой ложке трижды в день.

Меры профилактики
Не всегда родители могут уберечь свое чадо от факторов, способствующих возникновению реактивного панкреатита. Именно поэтому они должны объяснить ребенку всю серьезность заболевания, рассказать о необходимости соблюдения специальной диеты.
Многие дети являются сладкоежками. Именно торты и пирожные наносят самый сильный удар по поджелудочной железе. Одной из мер профилактики заболевания является ограничение потребления сладостей. В роли их заменителя может выступать самый обычный мед. Однако и с этим лакомством важно не переусердствовать. Малышу достаточно двух столовых ложек данного продукта, при условии отсутствия аллергии. Еще одно важное правило — не переедать. Ребенок должен вставать из-за стола с легким чувством голода.
Другим способом профилактики недуга является своевременное лечение инфекционных и воспалительных патологий, болезней ЖКТ. Очень часто на фоне подобных проблем и развивается реактивный панкреатит у ребенка. Только благодаря грамотной терапии можно избежать саморазрушения поджелудочной железы. Следует заметить, что любые препараты для лечения должен назначать врач. Самостоятельный подбор медикаментов категорически запрещен.
Подведем итоги
Реактивный панкреатит у детей, симптомы и лечение которого описаны в этой статье, считается опасным состоянием. При появлении первых симптомов заболевания необходимо срочно обратиться за медицинской помощью. Игнорирование патологии может привести к неприятным последствиям. Среди них самым тревожным является саморазрушение поджелудочной железы. По причине несвоевременного обращения к врачу в будущем у ребенка может развиться сахарный диабет.
Реактивный панкреатит у детей: симптомы, лечение и диета
Реактивный панкреатит у детей – патологический процесс, который приводит к развитию спазма поджелудочной железы. Следует отметить, что реактивный панкреатит — это не самостоятельное заболевание, а следствие уже имеющихся воспалительных процессов в области ЖКТ. Чаще всего, данный недуг воспаляется остро, сразу же после того, как в организм попадает продукт, раздражающий слизистую оболочку желудка.
Этиология данного заболевания хорошо изучена. Клиницисты отмечают, что наиболее часто реактивный панкреатит развивается вследствие ОРВИ, острых воспалительных и инфекционных процессов. Кроме этого, следует принять во внимание такие предрасполагающие факторы:
- длительное лечение тяжёлыми медикаментами;
- врождённые аномалии в развитии поджелудочной железы;
- неправильно составленный рацион питания для ребёнка;
- потребление противомикробных медикаментов;
- патологические процессы в области ЖКТ, в том числе врождённые нарушения;
- травмы живота;
- последствия после операбельного вмешательства;
- ослабленная иммунная система.
Наиболее часто панкреатит у ребёнка развивается из-за неправильного питания, вспышек ОРВИ и других подобных по этиологии недугов. Кроме этого, нужно понимать, что развитие реактивного панкреатита наиболее вероятно при наличии этиологических факторов только в том случае, если у ребёнка будет ослаблена иммунная система.
Следует отметить, что у детей до года реактивный панкреатит чаще всего развивается из-за неправильного введения прикорма.
Различают такие формы реактивного панкреатита у детей согласно характеру течения:
- острая;
- хроническая.
Наиболее хорошо поддаётся лечению острая форма данного патологического процесса. Если своевременно не будут проведены медицинские мероприятия, то острая форма недуга перетекает в хроническую.

Симптомы реактивного панкреатита у детей
Следует отметить, что такое расстройство в работе ЖКТ имеет довольно неоднозначную картину. На начальном этапе развития признаки указывают на пищевое отравление лёгкой степени, поэтому в большинстве случаев родители не обращаются своевременно за медицинской помощью, что существенно усложняет дальнейшее лечение.
По мере развития заболевания, можно наблюдать такие симптомы недуга:
- острая режущая боль в области живота, которая переходит в тупую;
- ощущение дискомфорта после приёма пищи;
- по мере развития недуга боль может носить опоясывающий характер, нередко отдаёт под рёбра;
- сухость в ротовой полости;
- привкус желчи во рту;
- постоянная тошнота, приступы рвоты;
- слабость, практически полное отсутствие аппетита.
При более сложной форме недуга клиническая картина может дополняться такими признаками:
- нестабильное артериальное давление;
- вздутый живот;
- липкий пот;
- частая одышка.
Также следует отметить, что ребёнок становится капризным, постоянно плачет, плохо спит. При первых же симптомах следует обращаться за медицинской помощью. В противном случае возможно развитие серьёзных осложнений.
В первую очередь производится физикальный осмотр больного и выяснение общего анамнеза. После этого проводятся инструментальные и лабораторные методы исследования:
- общее и биохимическое исследование крови;
- общее исследование урины;
- клиническое исследование крови;
- УЗИ органов брюшной полости;
- анализ кала.

УЗИ органов брюшной полости
По результатам данного исследования врач выберет тот тип терапии, который позволит лечить патологический процесс наиболее эффективно. Использование средств народной медицины или самовольный приём медикаментов, в этом случае, недопустимо.
Лечение реактивного панкреатита у детей, в большинстве случаев, проводится в условиях стационара. Основная терапия включает в себя следующие клинические мероприятия:
- диета;
- лечебное голодание;
- приём медикаментов.
Медикаментозная терапия включает в себя приём таких препаратов:
- спазмолитики;
- ферменты;
- витаминные комплексы;
- антигистаминные (если заболевание диагностируется у грудничков).
Лечение обязательно подразумевает соблюдение специального диетического питания. Диета при реактивном панкреатите у детей строго запрещает употребление такого типа продуктов:
- жирные бульоны;
- густые овощные супы;
- сладости;
- жирное, солёное, копчёное;
- сырые овощи и фрукты.
Вместо этого, рацион должен основываться на следующих рекомендациях:
- потребление пищи часто небольшими порциями, не менее 4 раз в день;
- предпочтение отдаётся перетёртой пище, приготовленной на пару;
- продукты должны быть богаты на белок.
Если у больного диагностируется хроническая форма недуга, то диетического питания следует придерживаться все время.
Следует отметить, что если реактивный панкреатит является следствием другого недуга, то лечение изначально должно быть направлено на устранение первопричинной болезни. Народные средства можно использовать только после согласования с лечащим врачом.
Как правило, реактивный панкреатит у детей не вызывает каких-либо серьёзных осложнений, если лечение будет начато своевременно. В противном случае возможно развитие таких осложнений:
- переход из острой стадии в хроническую;
- развитие сопутствующих заболеваний ЖКТ.
Поэтому при первых же симптомах следует незамедлительно обращаться за медицинской помощью, а не заниматься самолечением.
Предотвратить этот вид недуга можно в том случае, если применять на практике такие правила:
- правильное питание ребёнка — в рационе малыша не должно быть вредной пищи, с большим количеством красителей;
- своевременное и постепенное введение прикорма грудничкам;
- правильное и полное лечение всех заболеваний, особенно, что касается ЖКТ.
Кроме этого, не следует забывать о своевременном медицинском обследовании ребёнка, составлении правильного рациона питания и своевременном приёме пищи. Предотвратить недуг значительно проще, чем лечить и устранять его последствия.
Реактивный панкреатит у детей, симптомы и лечение
Реактивный панкреатит у детей характеризуется воспалительными изменениями в паренхиме железы, которые являются ответом организма на другие заболевания, чье развитие сопровождается воспалением.
Причины
Развитие патологии у детей обуславливается следующими факторами:
- Повышенная чувствительность всего организма к ограниченному патологическому процессу любой локализации. При этом поджелудочная железа достаточно быстро реагирует на любое заболевание воспалительной и инфекционной этиологии.
- Прием в пищу продуктов, содержащих в больших количествах усилители вкуса и консерванты.
- Чувствительность к нерегулярному режиму питания, в результате которой большие перерывы между едой могут привести реактивному панкреатиту.

 Несовершенство ферментов пищеварительной системы, анатомо-физиологические особенности детского организма. Введение в пищу продуктов, к которым пищеварительный тракт не адаптировался, особенно опасно для детей младенческого возраста. Новые продукты оказывают повышенную нагрузку на поджелудочную и провоцируют газообразование. При этом у младенцев высока частота тяжелого течения реактивного панкреатита. В сочетании с осложнениями отсутствие своевременно оказанной помощи может привести к летальному исходу.
Несовершенство ферментов пищеварительной системы, анатомо-физиологические особенности детского организма. Введение в пищу продуктов, к которым пищеварительный тракт не адаптировался, особенно опасно для детей младенческого возраста. Новые продукты оказывают повышенную нагрузку на поджелудочную и провоцируют газообразование. При этом у младенцев высока частота тяжелого течения реактивного панкреатита. В сочетании с осложнениями отсутствие своевременно оказанной помощи может привести к летальному исходу.- Наличие аллергии на некоторые продукты, которые и дальше присутствуют в рационе ребенка, обуславливает развитие воспаления в железе.
- Прием некоторых лекарственных средств, которые назначены не по возрасту. Есть препараты, имеющие ограничения для назначения, при приеме они могут спровоцировать развитие патологии. Например, метронидазол и фуросемид.
- Наличие у ребенка аномалий развития протоковой системы железы и печени или других отделов желудочно-кишечного тракта (двенадцатиперстной кишки).
- Из-за повышенной склонности к развитию паразитарных заболеваний при массивной инвазии может быть обтурация выводного протока поджелудочной железы аскаридами или острицами. Это приводит к нарушению оттока панкреатического секрета, то есть застою. Как следствие, развиваются реактивные изменения в органе.
- Любая травма в области живота может спровоцировать воспаление.
- Наследственные заболевания, сопровождающиеся нарушением обмена веществ, оказывают негативное влияние на функционирование поджелудочной железы: муковисцидоз, гипотиреоз, системная красная волчанка, лактазная недостаточность и другие. А если при этом ребенок заболевает банальной простудой, то нагрузка на организм возрастает, что также может спровоцировать реактивные изменения в железе.
- Привести к развитию патологии могут и сильные эмоциональные потрясения.
Симптомы

 Клинические проявления развития острого реактивного панкреатита у детей не обладают специфичностью, что приводит к запоздалому обращению за квалифицированной медицинской помощью.
Клинические проявления развития острого реактивного панкреатита у детей не обладают специфичностью, что приводит к запоздалому обращению за квалифицированной медицинской помощью.
Признаки развития заболевания:
- отмечается появление острой, жгучей боли в верхней половине живота, которая может иметь опоясывающий характер;
- повышение температуры тела;
- сухость в ротовой полости и обложенность языка;
- общая слабость;
- снижение аппетита, вплоть до полного отказа от приема пищи;
- диспепсические явления – чувство тошноты и рвоты, не приносящей облегчения самочувствия ребенка, нарушения стула в виде диареи;
- больной ребенок становится раздражительным и плаксивым.
Отсутствие адекватного лечения на начальных этапах развития патологии приводит к ухудшению общего состояния заболевшего. А также повышает риск развития необратимых изменений в паренхиме органа, что в итоге может привести к переходу острого панкреатита в хронический.
Течение хронической формы малосимптомно, из-за этого на протяжении длительного времени ее прогрессирование остается незамеченным. Проявиться недуг может только под действием провоцирующих факторов.
Диагностика
Диагностирование реактивного панкреатита затруднительно, потому что клиника неспецифична. Для постановки диагноза учитываются жалобы больного ребенка или родителей, проведенное объективное обследование и данные дополнительных лабораторных и инструментальных методов диагностики.

 Лабораторные методы:
Лабораторные методы:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови.
Инструментальные методы:
- УЗИ органов брюшной полости;
- ангиография;
- рентгенологическое исследование органов брюшной полости;
- фиброгастродуоденоскопия;
- КТ;
- МРТ.
В общем анализе крови информативно количество лейкоцитов, так как при воспалении оно повышается. При биохимическом исследовании крови определяется уровень амилазы, который повышается при патологии железы.
Во время проведения фиброгастродуоденокопии устанавливается выраженность воспалительных процессов в желудке и двенадцатиперстной кишке, при этом есть возможность взятия биопсии.
Меры первой помощи
При появлении признаков развития заболевания рекомендуется вызвать бригаду скорой помощи. А до ее приезда:
- постараться создать покой больному;
- поместить на верхнюю половину живота холод;
- не пытаться кормить ребенка.
Если врач рекомендует госпитализацию, не отказываться, потому что при воспалении любого органа происходит разрушение клеток, не исключение и паренхима поджелудочной железы. Только в условиях стационара ребенок получит полный объем медицинской помощи.
Лечение

 Для достижения терапевтического эффекта в кратчайшие сроки лечение должно проводиться комплексно. Сначала выявляется причина, проводятся мероприятия по ее устранению. При этом обязательно необходимо соблюдение диеты и режима кормления, обеспечение психологического и физического покоя ребенка. Одновременно проводится медикаментозное лечение основного заболевания, спровоцировавшего панкреатит.
Для достижения терапевтического эффекта в кратчайшие сроки лечение должно проводиться комплексно. Сначала выявляется причина, проводятся мероприятия по ее устранению. При этом обязательно необходимо соблюдение диеты и режима кормления, обеспечение психологического и физического покоя ребенка. Одновременно проводится медикаментозное лечение основного заболевания, спровоцировавшего панкреатит.
Медикаментозное лечение:
- Октреотид необходим для торможения выработки ферментов железы, что создает покой, необходимый для восстановления нормального функционирования.
- Пирензепин тормозит экскрецию соляной кислоты в желудке, что уменьшает стимуляцию выработки панкреатического секрета.
- Панкреатин, Фестал – ферментные препараты, содержащие ферменты поджелудочной железы, назначаются с целью улучшения процесса пищеварения, всасывания питательных веществ в тонком кишечнике, а также уменьшения выраженности вздутия кишечника и диспепсических явлений.
- Дюспаталин применяется с целью устранения спазма гладкой мускулатуры в области сфинктера Одди, что позволяет панкреатическому секрету беспрепятственно попадать в двенадцатиперстную кишку.
- При выявлении инфекционной природы заболевания обязательно назначение антибактериальных препаратов.
Правильное питание ребенка при реактивном панкреатите
В первые дни развития панкреатита врачи рекомендуют исключить любую пищу с целью обеспечения покоя железы. Это способствует уменьшению выраженности болевого синдрома и созданию благоприятных условий для восстановления органа.

 В большинстве случаев дети сами отказываются от приема пищи, поэтому не стоит настаивать на нем. В этот период рекомендуется давать пить щелочные минеральные воды без газа, например Боржоми. Объем жидкости в сутки рассчитывается так: 5 миллилитров на килограмм веса ребенка. Пить рекомендуется дробно и небольшим объемом.
В большинстве случаев дети сами отказываются от приема пищи, поэтому не стоит настаивать на нем. В этот период рекомендуется давать пить щелочные минеральные воды без газа, например Боржоми. Объем жидкости в сутки рассчитывается так: 5 миллилитров на килограмм веса ребенка. Пить рекомендуется дробно и небольшим объемом.
Голодание полезно для восстановления функционирования поджелудочной на протяжении первых 3 суток. Потом в рацион постепенно вводятся щадящие блюда, приготовленные на пару, стол №5п по Певзнеру:
- протертое пюре из овощей;
- каши;
- перетертое постное мясо;
- обезжиренный творог;
- протертый овощной суп.
Кратность питания — до 6 раз в сутки, небольшими порциями. Если после приема пищи болевой синдром не усиливается, нет тошноты и рвоты, то режим питания сохраняется. С каждым днем объем каждой порции увеличивается. Продолжительность соблюдения этой диеты — до 14 суток. Потом постепенно ребенок переводится на стол 5 по Певзнеру. Но продолжительность стола 5п врачом может продлеваться до нескольких месяцев, все зависит от состояния ребенка.
Из рациона полностью исключаются продукты, способные ухудшить состояние ребенка:
- жирное;
- сладкое;
- острое;
- мучное;
- соленое;
- концентрированные соки;

 шоколад;
шоколад;- какао.
При этом за состоянием ребенка наблюдает лечащий педиатр, который может назначить обезболивающие при выраженном болевом синдроме, противорвотные для предотвращения развития обезвоживания организма ребенка.
Профилактика
Для сохранения здоровья ребенка обязательно надо следить за продуктами, которые он употребляет. При соблюдении правил питания соответственно возрасту ребенка риск появления реактивных изменений в поджелудочной железе нулевой.
При выявлении патологии органа с острым течением важно следовать рекомендациям по питанию для предотвращения перехода недуга в хроническую форму.
Несмотря на высокую частоту реактивного панкреатита у детей при самых различных заболеваниях, его редко диагностируют на начальных этапах развития.
Для сохранения здоровья рекомендуется не игнорировать изменения в поведении ребенка и пытаться самостоятельно его лечить, нужно обратиться к врачу. Только специалист может назначить адекватное лечение и диету.
Проводимая терапия направлена на:
- уменьшение выраженности боли;
- создание «покоя» воспаленной железе;
- проведение заместительной терапии, препаратами, содержащими ферменты.
Вовремя проведенное лечение этой патологи помогает избежать возникновения проблем с ее функционированием в будущем.
Реактивный панкреатит у детей: симптомы и лечение
Панкреатит – это заболевание, при котором происходит воспаление поджелудочной железы. Ему подвержен любой человек, вне зависимости от пола и возраста. Реактивный панкреатит служит ответной реакцией воспаленной поджелудочной железы на медикаменты, определенные продукты питания, стрессовые ситуации.
Реактивный панкреатит у детей достаточно частое явление. Само название говорит о том, что реактивный панкреатит возникает мгновенно, в результате употребления провоцирующих продуктов или лекарств, когда существует воспалительный процесс поджелудочной железы.
От чего возникает реактивный панкреатит у детей
Реактивный панкреатит не является самостоятельным заболеванием, по ряду причин он возникает, как осложнение хронических болезней органов пищеварения.
К таким причинам можно отнести:
- Неправильное питание ребенка. Это связано с тем, что сегодня в его рационе часто используются консерванты и различные добавки из вредных компонентов, начиная с прикорма в младенческом возрасте. Сюда же можно отнести и употребление газированных напитков, жвачки, чипсов, жирной пищи фаст — фуда. Отсутствие регулярного режима питания;
- Врожденная аномалия органов ЖКТ;
- Механические травмы;
- Осложнения после перенесенных вирусных и инфекционных заболеваний;
- Аллергия на лекарственные препараты и продукты питания;
- Бесконтрольный прием антибиотиков;
- Наследственный фактор.
Основные симптомы реактивного панкреатита у детей
Говоря про симптомы, следует учитывать, что у малышей они обычно менее выражены, чем у взрослого ребенка, а некоторые симптомы, характерные для подростков и взрослых людей, у маленьких детей могут вообще отсутствовать.
О наличии у ребенка реактивного панкреатита могут свидетельствовать следующие симптомы:
- острая боль в животе, уменьшающаяся при наклоне вперед;
- опоясывающая боль выше пупка;
- нарастающая боль после приема пищи;
- нарушение стула;
- тошнота и частая рвота;
- озноб и резкое повышение температуры до 37, 5º;
- появление сухости во рту;
- появление белесого налета на языке;
- чувство тяжести и вздутия живота;
- отсутствие аппетита;
- беспричинный плач, усиленная двигательная активность и отказ от приема пищи у грудного ребенка.
Малыши не могут описать свои симптомы и сказать где у них появилась боль, поскольку болевые ощущения они испытывают в области всего живота или в районе пупка. В таких случаях для маленьких детей можно использовать полоски тест для определения панкреатита.
загрузка…
Лечение реактивного панкреатита у детей
Своевременная диагностика и лечение такого заболевания, как реактивный панкреатит поможет избавиться навсегда и избежать осложнений, одним из которых является развитие сахарного диабета. Очень важно не проводить лечение самостоятельно, а обратиться к специалисту.
При выявлении первых симптомов панкреатита родители должны немедленно обратиться к врачу, который назначит необходимые исследования, на основании чего будет назначено лечение.
Основными исследованиями являются:
- общий анализ крови, который выявляет воспалительный процесс;
- биохимический анализ крови, определяющий уровень ферментов в крови;
- УЗИ органов брюшной полости, для выявления пораженных мест поджелудочной железы;
- лапароскопия, уточняющая диагноз и определяющая стадию и разновидность болезни.
Лечение является консервативным, без хирургического вмешательства, поэтому госпитализация ребенка требуется только в тяжелых случаях.Лечение заболевания заключается в снятии болевого синдрома, обеспечении покоя поджелудочной железы и использовании ферментов, аналогичных тем, которые она вырабатывает, и строгое соблюдение диеты.
По назначению врача, для снятия болевых симптомов обычно назначаются Но-шпа, Платифиллин, Баралгин, Парацетамол. Для улучшения пищеварительной системы и выработки ферментов, как правило, назначаются Фестал, Мезим, Панкреатин, Дюспаталин. Использование каждого конкретного препарата при лечении ребенка должно быть назначено врачом, поскольку некоторые из них противопоказаны при ряде других заболеваний.
Лечение реактивного панкреатита, как у взрослых, так и детей заключается в строгой диете и постельный режим.
В зависимости от возраста и состояния ребенка, только доктор сможет подобрать правильно диету и ее пропорции. В первую очередь, из рациона ребенка необходимо убрать всю жирную, жареную и копченую пищу, маринады, соленья, сдобу, черный хлеб, шоколад, кофе, крепкий чай, газированные напитки, цитрусовые.
В начале диеты ребенку необходимо давать обильное теплое питье и овощную перетертую пищу. В дальнейшем можно добавить диетическое мясо курицы или кролика, обезжиренный творог, не зажаренный омлет. Приготовленные салаты можно заправлять только растительным маслом. Каши из диетических круп овсянки, риса, гречки должны вариться на воде или молоке, важно, чтобы они по консистенции были жидкими. Первые блюда допускается готовить только на овощных бульонах.
Важным моментом во время лечения реактивного панкреатита у детей, при соблюдении диеты, является дробное питание, т.е. прием пищи должен осуществляться через каждые 3-4 часа, приготовленная еда должна быть только теплой.
Для того, чтобы избежать обострения, такого заболевания, как реактивный панкреатит у детей, необходимо в период улучшения не включать в его рацион продукты, которые запрещены диетой.
Если у ребенка уже диагностировались проблемы с поджелудочной железой, то для профилактики следует ограничивать его в сладостях, газированных напитках, сухариках, чипсах. Ребенку нельзя переедать, чтобы не перегружать пищеварительную систему. Также для профилактики очень важно своевременное лечение любых воспалительных и инфекционных заболеваний, в том числе и желудочно-кишечного тракта. В течение 3 лет после выявленного заболевания, необходимо регулярно проходить осмотр у врача.
При соблюдении и выполнении всех назначений врача возможно полное выздоровление ребенка.
Видео по теме «Реактивный панкреатит у детей»
Реактивный панкреатит у детей: симптомы и лечение
Тяжелые инфекционные заболевания могут отрицательно влиять на организм детей, вследствие чего может появиться такое заболевание, как реактивный панкреатит. Его влияние распространяется на поджелудочную железу.
Первый дискомфорт, который начинает ощущать ребенок — это сильные боли в области живота. Они могут свидетельствовать не только о воспалении поджелудочной, но и других болезнях. Поэтому, при появлении таких ощущений, необходимо срочно обратиться к врачу, чтобы правильно поставить диагноз.
Причины реактивного панкреатита у детей
При данном заболевании происходит сбой в работе пищеварительной системы.
- Это происходит из-за того, что ферменты, вырабатываемые в железе, не поступают в двенадцатиперстную кишку и остаются в органе, вследствие чего происходит разрушение поджелудочной железы.
- Такой сбой случается из-за попадания в организм детских инфекций. Воспалительные процессы могут начаться даже из-за обычного ОРВИ, а также при врожденных патологиях.
- Если ребенок принимает сильные антибиотики, то панкреатит тоже может развиться.
- Большую роль играет питание. Не следует принимать в пищу фаст-фуд и газированную воду, которые так любят многие дети. Также следует придерживаться правильного промежутка времени между приемами пищи.
Симптомы панкреатита
При развитии реактивного панкреатита отмечаются следующие признаки:
- высокая температура;
- ухудшение аппетита;
- желтый цвет кожи;
- моча темного, а кал светлого цветов;
- рвота, не приносящая облегчения;
- расстройство кишечника;
- нервозность, раздражительность;
- сухость во рту;
- наличие плотного белого налета на языке;
- головная боль;
- слабость.
Главный признак реактивного панкреатита – это сильные периодичные боли, которые возникают в верхней части живота. Так как боли распространяются по всей области живота, маленький ребенок не может точно показать место неприятных ощущений.
Лечение панкреатита у детей
Если появились первые симптомы, нужно срочно обратиться к врачу. Ему следует рассказать, в каком состоянии находился ребенок. Перед тем, как начинать лечение реактивного панкреатита, необходимо пройти специальные исследования:
- сдать общий анализ крови;
- пройти биохимию крови для определения уровня ферментов;
- сделать ультразвуковое исследование;
- сделать лапароскопию.
Если состояние малыша оценивается как тяжелое, его госпитализируют. Лечение реактивного панкреатита у детей проходит без проведения операции. Как правило, используют различные лекарства, благодаря которым все симптомы недуга отступают. К таким препаратам относятся:
- пирензепин – благодаря нему вырабатывается меньше желудочного сока, таким образом, замедляется функционирование железы;
- фестал, панкреатин – препараты, восстанавливающие пищеварительный процесс, уменьшающие болевые ощущения;
- но-шпа – назначается для уменьшения боли и снятия спазмов, а также для нормализации оттока сока поджелудочной железы;
- глюкоза – для поддерживания организма питательными веществами.
При необходимости подбираются дополнительные лекарственные средства. Методы терапии зависят от состояния ребенка и развития заболевания.
Диета во время лечения
При воспалительных процессах необходимо придерживаться определенного питания. Для этих целей есть много видов диет, требования которых следует выполнять:
- Поджелудочная железа должна находиться в состоянии покоя. Для этого из питания ребенка убирают те продукты, которые являются раздражителями.
- Употреблять только варенную или приготовленную на пару пищу.
- Каждый продукт должен обладать своими энергетическими показателями. При обнаружении симптомов данной болезни не нужно ребенку давать в употребление продукты с высоким содержанием белка. Питание должно быть тщательно сбалансировано.
- Принимать пищу нужно будет маленькими порциями несколько раз в день.
Можно придерживаться следующей системы:
| Дни лечения | Можно употреблять | Запрещено употреблять |
| 1 | Минеральная негазированная вода | Блюда из капусты, мясные |
| 2 | Чай без сахара с сухариками, овсяная или | бульоны, жирное мясо и |
| 3 | гречневая каша в перетертом виде, | рыбу, жареные блюда, |
| 4 | йогурт, кефир, ряженка, творог, кисель, | колбасы, мороженное, |
| 5 | вчерашний хлеб | жевательная резинка, |
| 6 | Овощные пюре и супы | торты и пироженные, |
| 7 | чипсы, фаст-фуд, | |
| На следующей неделе можно кушать свежие овощи, легкие супы, паровые котлеты. | специи, копчености, | |
| грибной суп. | ||
Очень важно придерживаться диеты, чтобы не появились новые симптомы болезни.
Профилактика
Если малышу уже один раз поставили диагноз, то симптомы могут появиться спустя некоторое время. Чтобы этого не случилось, родителям следует проводить такую профилактику:
- тщательно следить за тем, какие продукты употребляет малыш;
- нужно понимать, что питание в учебных учреждениях хоть и диетическое, но оно не подходит для реактивного панкреатита;
- нужно проследить, чтобы в медицинской карте ребенка был отмечен диагноз, и только после этого можно потребовать у школы или детского сада особое питание;
- если в школе или других учреждениях нет медицинского работника, необходимо побеседовать с руководителем группы, и предоставить список продуктов, которые нельзя кушать малышу.
Не всегда бывают такие ситуации, когда родители не способны предотвратить возникновения симптомов болезни, так как уследить за этим очень тяжело. Все ровно на каком-нибудь дне рождения будет употреблен запрещенный продукт. Поэтому нужно серьезно поговорить со своими детьми о соблюдении диеты.
Все дети — любители сладкого, но именно торты наносят огромный вред организму, а именно поджелудочной железе. Это происходит из-за большого количества сахара и жира. Поэтому потреблять сладкую пищу необходимо в малых количествах.
Хорошим заменителем является мед, но главное не использовать его много. В неделю будет достаточно пару столовых ложек. Дети не должны уходить из-за стола голодными, но и не переедать им нельзя.
Очень важно следить за развитием воспалительных процессов в желудке и стараться их вовремя предотвратить. Именно из-за развития инфекции появляется такое заболевание, как реактивный панкреатит. Если хорошо следить за состоянием желудочного тракта, то можно предотвратить этот недуг. Современные методы лечения не допустят разрушения поджелудочной железы. Все препараты должны быть выписаны врачом, самостоятельное вмешательство не приветствуется.
Похожие записи
Реактивный панкреатит у детей: симптомы, лечение, признаки, острый
Реактивный панкреатит у детей, симптомы и лечение которого определяет врач, может начаться как осложнение после заболеваний, вызванных инфекцией ✔. Панкреатитом называется воспаление поджелудочной железы. Первыми тревожными симптомами становятся болевые ощущения в районе живота. Начинать самостоятельный прием лекарственных препаратов нельзя, так как подобное лечение может нанести вред.

Почему возникает реактивный панкреатит у детей
Реактивный панкреатит у ребенка приводит к нарушениям в работе поджелудочной железы. Такое состояние вызвано воспалительным процессом, из-за которого ферменты, синтезированные поджелудочной железой, не попадают в 12-перстную кишку и не могут участвовать в процессе пищеварения. Они остаются в самой железе. Ферменты начинают разрушать орган.
Чаще всего реактивный панкреатит у детей развивается как осложнение после инфекционных заболеваний, которые часто встречаются у детей. Обычно реактивному панкреатиту у малышей предшествует такое заболевание, как ОРВИ. Причиной данного заболевания могут стать различные врожденные патологии.
Часто у детей, болеющих реактивным панкреатитом, выявляют неправильное строение как самой поджелудочной железы, так и других органов, входящих в состав желудочно-кишечного тракта. Прием сильных антибиотиков может привести к воспалению железы. Это может развиться в результате травмы живота.
Причиной проблем с органами пищеварительного тракта может быть неправильное питание.
Рацион ребенка не должен включать в себя фаст-фуд, чипсы, газированную воду. Все эти продукты очень любимы детьми, но наносят большой вред организму. Для того чтобы не развился реактивный панкреатит, необходимо придерживаться определенного режима питания, который не подразумевает длительных временных промежутков между завтраком, обедом и ужином, стоит также избегать пищевых отравлений, которые могут спровоцировать появление многих заболеваний, связанных с органами пищеварения.
Симптомы патологии
Симптомы воспаления поджелудочной железы у маленьких детей значительно отличаются от тех, что можно увидеть у детей постарше.
Симптомами реактивного панкреатита могут стать такие признаки, как частые приступы рвоты, не приносящие облегчения. Одним из признаков может стать желтушность кожных покровов, потемнение мочи и более светлый цвет кала. Воспаление поджелудочной железы может сопровождаться повышением температуры. При этом у новорожденного ребенка может пропасть аппетит, малыш будет часто кричать и плакать.
Уделите время для прохождения онлайн тестов:
Сильная боль при реактивном панкреатите в верхней части живота всегда возникает внезапно. Если ребенок очень маленький, он не может точно показать и объяснить, где и как у него болит. К тому же боль может распространяться по всему животу.
Если боль в животе возникла внезапно, необходимо вызвать врача. До его прихода ребенку лучше всего находиться в постели. Врач решит по результатам осмотра, нуждается ребенок в госпитализации или нет.
Если боли в области живота очень сильные, необходимо сразу вызывать скорую помощь.
Для того чтобы определить, есть ли воспалительный процесс, необходимо провести ряд лабораторных обследований, в число которых входят:
- общий анализ крови;
- биохимический анализ крови.
По общему анализу крови судят о наличии в организме воспалительных процессов. Биохимический анализ необходим для определения уровня ферментов, вырабатываемых поджелудочной железой. УЗИ и компьютерная томография позволяют выявить состояние поджелудочной железы, определить, где расположены уплотнения, а где ткани поджелудочной железы претерпели изменения и были заменены соединительной тканью. При необходимости маленьким пациентам проводится лапароскопия, которая позволяет более точно установить заболевание.
Как лечить заболевание у детей
Лечение панкреатита в любой его форме и у взрослых и у детей проводится только в условиях стационара, не требует оперативного вмешательства. Оно проводится главным образом консервативно. В первую очередь лечение реактивного панкреатита у детей направлено на ликвидацию наиболее выраженных симптомов, в число которых, могут входить сильные боли и рвота.
Из лекарственных препаратов детям часто назначают:
- Пирензепин и его аналоги;
- Фестал;
- Панкреатин;
- Но-шпу;
- Платифиллин;
- раствор глюкозы.
Пирензепин позволяет снизить объем вырабатываемого желудочного сока и одновременно замедляет работу поджелудочной железы. Фестал и Панкреатин позволяют уменьшить боль и улучшают пищеварение. Но-шпа и Платифиллин оказывают спазмолитическое действие и снимают боль. Раствор глюкозы является источником питательных веществ и позволяет немного уменьшить нагрузку на систему пищеварения. Данный перечень препаратов не является обязательным, и в зависимости от состояния больного, в него могут быть внесены корректировки. Список препаратов и схема их приема определяется лечащим врачом.
Немаловажное место при лечении реактивного панкреатита отводиться диете. При ее несоблюдении все препараты, назначенные ребенку, не дадут необходимого эффекта. При лечении патологии необходимо полностью исключить продукты, раздражающие слизистую желудка и отрицательно влияющие на поджелудочную железу. Все блюда должны быть приготовлены на пару, и все продукты желательно нарезать небольшими кусочками. Это делается для того чтобы ребенку было легче пережевывать пищу, и он не заглатывал ее большими кусками.


