отличия, описание операции, различия в алгоритмах проведения, показания
Сегодня применяются современные методики в ходе проведения резекции желудка. Одной из самых известных техник является Бильрот. Существует два варианта проведения подобной операции. Они имеют определенные отличия. Тем, кто столкнулся с серьезными заболеваниями желудка, следует знать отличия Бильрот-1 и 2. Об особенностях этих методик пойдет речь далее.
Общее определение
Методики Бильрот-1 и 2 являются разновидностями резекции желудка. Это хирургическая операция, которая применяется при лечении серьезных заболеваний. В их число входят патологии желудка, а также двенадцатиперстной кишки. Методика подразумевает удаление части желудка. При этом восстанавливается целостность пищеварительного тракта. Для этого создается желудочно-кишечный анастомоз. Это соединение тканей по определенной технологии.
Бильрот является достаточно серьезной операцией. Она стала первым успешным хирургическим вмешательством подобного типа. Ныне методика совершенствуется. Появляются иные способы успешного удаления части желудка. Однако Бильрот до сих пор активно применяется в клиниках с мировым именем. Особенно известны высоким качеством хирургические операции, проведенные по представленной методике в Израиле.
Стоит отметить, что способ резекции во многом зависит от места расположения патологического процесса. Также на это влияет вид заболевания. Чаще всего Бильрот-1 и 2 назначают при язве желудка или раке. Перед проведением операции оценивается размер иссекаемого участка. Далее принимается решение о способе проведения резекции.
Методика Бильрот является одной из самых часто применяемых в ходе выполнения резекции желудка. Между этими техниками существует ряд отличий. Они появились в разное время. Однако Бильрот-1, хоть и является первой в своем роде методикой, и сегодня довольно эффективна.
Историческая справка
Резекция желудка по Бильрот была впервые успешно проведена 29.01.1881. Автором и исполнителем этой методики является Теодор Бильрот. Это немецкий хирург, ученый, который смог восстановить проходимость ЖКТ, проведя анастомоз малой кривизны желудка с двенадцатиперстной кишкой. Операция была проведена женщине 43 лет, которая страдала раком стенозирующего типа. Патология развивалась в пилорическом отделе желудка.

В этом же году в ноябре по этой же методике была проведена первая успешная резекция при пептической язве привратника. Больной после такого хирургического вмешательства выжил. Эта методика получила название Бильрот-1. После первой операции сам немецкий хирург стал создавать соединение не в малой, а большой кривизне желудка.
Конечно, техника того времени не могла называться безупречной. В конце 19 — начале 20 века много неприятностей при использовании представленной методики доставляла хирургам гастродуоденальная линия швов. Часто они оказывались несостоятельными. За это время было оперировано 34 пациента по Бильрот-1. 50% больных умерли.
Чтобы снизить смертность из-за несостоятельности швов, в 1891 году было предложено ушивать конец желудка, создавая соединение с двенадцатиперстной кишкой и задней стенкой желудка. Чуть позже анастомоз начали создавать с передней стенкой желудка. Также было предложено мобилизовать двенадцатиперстную кишку (в 1903 году). Этот маневр придумал ученый, хирург Кохер.
В результате в 1898 году на конгрессе немецких хирургов было установлено 2 основных метода резекции желудка по Бильрот-1 и 2.
Особенности и преимущества Бильрот-1
Чтобы понять, чем отличается Бильрот-1 от Бильрот-2, нужно рассмотреть особенности проведения каждой из этих операций. Они применяются при разных заболеваниях желудка. Первая методика отличается циркулярным типом иссечения отделов ЖКТ, которые поражены патологией. Впоследствии при этой операции накладывается анастомоз. Он находится между двенадцатиперстной кишкой и оставшейся частью желудка и создается по принципу «кольцо в кольцо».

При этом анатомия пищевода остается неизменной. Сохранившаяся часть желудка выполняет резервуарную функцию. В ходе резекции желудка по Бильрот-1 исключается контакт слизистых оболочек кишки и желудка. Преимуществами этой методики являются:
- Анатомическая структура не меняется. Сохраняется работа ЖКТ и его пищеварительного тракта.
- Технически выполнить такое хирургическое вмешательство гораздо легче. В этом случае операция проводится в верхней части брюшины.
- По статистике демпинг-синдром (нарушение функции кишечника) после проведения представленного вмешательства встречается очень редко.
- Отсутствует синдром образования приводящих петель.
- Метод не приводит к последующему развитию грыж.
Стоит также отметить, что путь, который проходит пища после операции, становится укороченным, но при этом двенадцатиперстная кишка из него не исключается. Если удается оставить некоторую часть желудка, он сможет выполнять свою природную функцию – быть резервуаром для пищи.
Эта операция проводится довольно быстро. Последствия гораздо лучше переносятся организмом. Также исключается риск появления пептических язв в месте анастомоза.
Бильрот-1: недостатки
Операции по Бильрот-1 и 2 имеют и определенные недостатки. Их обязательно учитывают при выборе методики проведения хирургического вмешательства. При проведении операции по Бильрот-1 могут наблюдаться язвы двенадцатиперстной кишки.

При этом способе хирургического вмешательства не во всех случаях получается качественно мобилизовать кишку. Это необходимо для создания анастомоза без натяжения шва. Особенно часто подобная проблема возникает при наличии дуоденальных язв, которые пенетрируют в поджелудочную железу. Также выраженное рубцевание, сужение просвета прохода кишки может приводить к невозможности правильно мобилизовать двенадцатиперстную кишку. Такая же проблема возникает и при развитии язв в проксимальном отделе желудка.
Некоторые хирурги с большим энтузиазмом настаивают на выполнении резекция по Бильрот-1, даже если для ее проведения существует ряд неблагоприятных условий. Это значительно повышает вероятность развития несостоятельности швов. Поэтому в некоторых случаях требуется отказаться от операции по Бильрот-1. При наличии существенных трудностей лучше отдать предпочтение хирургическому вмешательству по второй методике.
Крайне важно, чтобы техника хирурга, который будет проводить операцию, была тщательно отточена, максимально отработана. Хоть Бильрот-1 считается более легкой, быстрой методикой, она выполняется исключительно по строгим показаниям. Решение о ее проведении принимается только при наличии определенных факторов и отсутствия определенных препятствий.
В некоторых случаях для проведения этой операции требуется мобилизовать не только двенадцатиперстную кишку, но и селезенку и культю кишечника. В этом случае удается создать шов без натяжения. Обширная мобилизация значительно усложняет операцию. Это неоправданно повышает риск при ее проведении.
Также стоит отметить, что резекция по методике Бильрот-1 не проводят в ходе лечения рака желудка.
Методика Бильрот-2
Рассматривая кратко Бильрот-1 и 2, стоит уделить внимание второй разновидности техники проведения резекции. В ходе проведения этой операции оставшуюся после иссечения часть желудка зашивают по методике наложения с заднего или переднего гастроэнтероанастомоза. Бильрот-2 имеет множество модификаций.

Анастомоз в этом случае накладывается по принципу «бок в бок». Оставшаяся часть органа подшивается к тощей кишке. Часто применяемыми модификациями Бильрот-2 являются методики закрытия культи желудка, подшивание его оставшейся части с тощей кишкой и т. д. Эта методика применяется в том случае. Если есть противопоказания к проведению Бильрот-1.
Стоит отметить что Бильрот-2 назначают при язвах и раке желудка, прочих болезнях органа. В этом случае проводится резекция органа в объеме, который обозначен состоянием желудка, типом заболевания. Пришивается орган после иссечения особым способом. При некоторых диагнозах эта операция является единственным выходом. Бильрот-2 позволяет сделать ЖКТ проходимым.
Бильрот-2: положительные и отрицательные стороны
Резекция по Бильрот-1 и 2 имеет ряд положительных и отрицательных качеств. У второй методики выделяется ряд преимуществ. При выполнении Бильрот-2 возможно провести обширную резекцию без натяжения гастроеюнальных швов. Если у пациента диагностирована язва двенадцатиперстной кишки, при проведении операции по это методике возникновение пептической язвы на месте соединения случается гораздо реже.

Также при обнаружении у пациента дуоденальной язвы, которая сопровождается наличием грубых патологических дефектов в двенадцатиперстной кишке, провести ушивание культи органа гораздо проще, чем создать анастомоз с желудком.
При обнаружении у пациента дуоденальной язвы, которая не подлежит резекции, восстановить проходимость ЖКТ становится возможным только при помощи Бильрот-2. Это основные преимущества представленного метода.
Недостатками же методики является следующее:
- увеличение риска развития демпинг-синдрома;
- проведение операции сопровождается сложностями, требует больше времени;
- возникает вероятность возникновения синдрома приводящей петли;
- в некоторых случаях после Бильрот-2 возникает внутренняя грыжа.
Однако эта методика имеет место быть. Бильрот-2 порой является единственно возможным решением при развитии определенных патологий. Поэтому врачи тщательно изучают особенности протекания болезни прежде, чем назначить тот или иной тип операции.
Отличия методик
Следует отметить, что техники Бильрот-1 и 2 значительно отличается. Место соединения в первом случае называется «кольцо в кольца». При Бильрот-2 анастомоз имеет вид «бок в бок». Соответственно из-за подобного вмешательства в обоих случаях могут развиваться осложнения. Однако в обоих случаях они не похожи.

Стоит отметить, что степень выражения демпинг-синдрома при Бильрот-2 более выражена. Также отличается и работа самого желудка и всего ЖКТ после проведения этих операций. При Бильрот-1 сохраняется проходимость кишечного тракта. Однако эта операция не проводится при раке желудка, обширных язвах и грубых изменениях тканей желудка. В этих случаях показана методика Бильрот-2.
Показаниями к проведению Бильрот-1 являются следующие состояния:
- Пептические язвы желудка. Это наименее спорное показание. В этом случае хороший результат дает резекция 50-70% желудка. В этом случае не требуется дополнение в виде стволовой ваготомии. Исключением является только операция при препилорических язвах и патологиях в области превратника в случае наличия повышенной секреции желудка.
- Язвы двенадцатиперстной кишки резекция 50-70% желудка показана, но только при использовании стволовой ваготомии.
Показаниями к проведению Бильрот-2 могут стать язвы желудка, которые имеют практически любую локализацию. Если иссекается половина желудка, применяется стволовая ваготомия.
Также при раке желудка единственным возможным вариантом иссечения пораженной ткани является Бильрот-2. Это объясняется возможностью выполнить обширную резекцию не только желудка, но и региональных лимфоузлов, двенадцатиперстной кишки. В этом случае возникновение непроходимости анастомоза менее вероятно, чем в случае применения первой техники.
Модификации первой методики
Отличия Бильрот-1 и 2 существенны. У этих методик существуют современные модификации. У второй методики их больше. При Бильрот-1 модификации отличаются только способом создания анастомоза. Дело в том, что размер диаметров, которые соединяются между собой, разный. Это приводит к возникновению ряда трудностей. Только при очень ограниченной резекции в пилорическом отделе желудка, которая проводится по методике Пеана, можно соединить его с двенадцатиперстной кишкой «конец в конец» без предварительного ушивания или сужения.
Одной из основных модификаций Бильрот-1 является техника Габерера. Она позволяет устранить несоответствие диаметров органов после резекции без ушивания части просвета культи желудка. В этом случае накладывается гофрирующий шов. После этого можно наложить анастомоз «конец в конец». Метод Габерера сегодня значительно доработан. Ранее он часто приводил к сужению анастомоза и его непроходимости.
Существуют и другие способы сужения просвета. Они отличаются от метода Габерера способом создания гофрирующих швов.
Модификации второй методики
В ходе операции Бильрот-2 применяется множество модификаций. Основной из них является методика, предложенная Гофмейстером-Финстерером. Суть ее заключается в следующем. Часть желудка после иссечения поврежденных тканей соединяется по принципу «конец в бок». В этом случае ширина анастомоза должна быть 1/3 от общего просвета культи желудка.
Соединение при этом фиксируется в искусственно созданном просвете поперечно. Приводящая петля тощей кишки в этом случае подшивается двумя или тремя швами. Они выполняются по типу узелков в культе. Такая особенность позволяет предупредить попадание пищи в урезанный участок ЖКТ.
Другие усовершенствования резекции
Рассмотрев отличия Бильрот-1 и 2, следует отметить, что хоть существует большая разница между этими методиками, они значительно совершенствовались с момента их открытия. Поэтому сегодня процедура резекции проводится с меньшим риском для пациента. В конкретных условиях применяются те или иные приемы.
Так, хирурги могут провести дистальное иссечение больного участка органа с формированием искусственного пилорического сфинктера. В некоторых случаях помимо этого проводится установка инвагинационного клапана. Он формируется из тканей слизистой оболочки.
Резекция может проводиться с созданием пилорического жома, клапана створчатого типа. У входа в двенадцатиперстную кишку может формироваться искусственный клапан. При этом пилорический сфинктер сохраняется.
Иногда дистальная резекция может быть субтотальной. В этом случае проводится еюногастропластика первичного типа. Некоторым пациентам показана субтотальная, полная резекция желудка. В этом случае формируется на отводящем участке тощей кишки инвагинационный клапан.
Если пациенту показана резекция проксимального типа, устанавливается эзофагогастроанастомоз и инвагинационный клапан. Существующие методики позволяют максимально точно выполнить резекцию больного участка органа. При этом риск развития осложнений будет минимальным.
Рассмотрев отличия Бильрот-1 и 2, можно понять основные принципы подобных хирургических вмешательств. Оба метода были значительно усовершенствованы. Сегодня они применяются в модифицированном виде.
Бильрот 1 и 2 отличия — Про изжогу
Сегодня применяются современные методики в ходе проведения резекции желудка. Одной из самых известных техник является Бильрот. Существует два варианта проведения подобной операции. Они имеют определенные отличия. Тем, кто столкнулся с серьезными заболеваниями желудка, следует знать отличия Бильрот-1 и 2. Об особенностях этих методик пойдет речь далее.
Общее определение
Методики Бильрот-1 и 2 являются разновидностями резекции желудка. Это хирургическая операция, которая применяется при лечении серьезных заболеваний. В их число входят патологии желудка, а также двенадцатиперстной кишки. Методика подразумевает удаление части желудка. При этом восстанавливается целостность пищеварительного тракта. Для этого создается желудочно-кишечный анастомоз. Это соединение тканей по определенной технологии.
Бильрот является достаточно серьезной операцией. Она стала первым успешным хирургическим вмешательством подобного типа. Ныне методика совершенствуется. Появляются иные способы успешного удаления части желудка. Однако Бильрот до сих пор активно применяется в клиниках с мировым именем. Особенно известны высоким качеством хирургические операции, проведенные по представленной методике в Израиле.
Стоит отметить, что способ резекции во многом зависит от места расположения патологического процесса. Также на это влияет вид заболевания. Чаще всего Бильрот-1 и 2 назначают при язве желудка или раке. Перед проведением операции оценивается размер иссекаемого участка. Далее принимается решение о способе проведения резекции.
Методика Бильрот является одной из самых часто применяемых в ходе выполнения резекции желудка. Между этими техниками существует ряд отличий. Они появились в разное время. Однако Бильрот-1, хоть и является первой в своем роде методикой, и сегодня довольно эффективна.
Историческая справка
Резекция желудка по Бильрот была впервые успешно проведена 29.01.1881. Автором и исполнителем этой методики является Теодор Бильрот. Это немецкий хирург, ученый, который смог восстановить проходимость ЖКТ, проведя анастомоз малой кривизны желудка с двенадцатиперстной кишкой. Операция была проведена женщине 43 лет, которая страдала раком стенозирующего типа. Патология развивалась в пилорическом отделе желудка.
В этом же году в ноябре по этой же методике была проведена первая успешная резекция при пептической язве привратника. Больной после такого хирургического вмешательства выжил. Эта методика получила название Бильрот-1. После первой операции сам немецкий хирург стал создавать соединение не в малой, а большой кривизне желудка.
Конечно, техника того времени не могла называться безупречной. В конце 19 — начале 20 века много неприятностей при использовании представленной методики доставляла хирургам гастродуоденальная линия швов. Часто они оказывались несостоятельными. За это время было оперировано 34 пациента по Бильрот-1. 50% больных умерли.
Чтобы снизить смертность из-за несостоятельности швов, в 1891 году было предложено ушивать конец желудка, создавая соединение с двенадцатиперстной кишкой и задней стенкой желудка. Чуть позже анастомоз начали создавать с передней стенкой желудка. Также было предложено мобилизовать двенадцатиперстную кишку (в 1903 году). Этот маневр придумал ученый, хирург Кохер.
В результате в 1898 году на конгрессе немецких хирургов было установлено 2 основных метода резекции желудка по Бильрот-1 и 2.
Особенности и преимущества Бильрот-1
Чтобы понять, чем отличается Бильрот-1 от Бильрот-2, нужно рассмотреть особенности проведения каждой из этих операций. Они применяются при разных заболеваниях желудка. Первая методика отличается циркулярным типом иссечения отделов ЖКТ, которые поражены патологией. Впоследствии при этой операции накладывается анастомоз. Он находится между двенадцатиперстной кишкой и оставшейся частью желудка и создается по принципу «кольцо в кольцо».
При этом анатомия пищевода остается неизменной. Сохранившаяся часть желудка выполняет резервуарную функцию. В ходе резекции желудка по Бильрот-1 исключается контакт слизистых оболочек кишки и желудка. Преимуществами этой методики являются:
- Анатомическая структура не меняется. Сохраняется работа ЖКТ и его пищеварительного тракта.
- Технически выполнить такое хирургическое вмешательство гораздо легче. В этом случае операция проводится в верхней части брюшины.
- По статистике демпинг-синдром (нарушение функции кишечника) после проведения представленного вмешательства встречается очень редко.
- Отсутствует синдром образования приводящих петель.
- Метод не приводит к последующему развитию грыж.
Стоит также отметить, что путь, который проходит пища после операции, становится укороченным, но при этом двенадцатиперстная кишка из него не исключается. Если удается оставить некоторую часть желудка, он сможет выполнять свою природную функцию – быть резервуаром для пищи.
Эта операция проводится довольно быстро. Последствия гораздо лучше переносятся организмом. Также исключается риск появления пептических язв в месте анастомоза.
Бильрот-1: недостатки
Операции по Бильрот-1 и 2 имеют и определенные недостатки. Их обязательно учитывают при выборе методики проведения хирургического вмешательства. При проведении операции по Бильрот-1 могут наблюдаться язвы двенадцатиперстной кишки.
При этом способе хирургического вмешательства не во всех случаях получается качественно мобилизовать кишку. Это необходимо для создания анастомоза без натяжения шва. Особенно часто подобная проблема возникает при наличии дуоденальных язв, которые пенетрируют в поджелудочную железу. Также выраженное рубцевание, сужение просвета прохода кишки может приводить к невозможности правильно мобилизовать двенадцатиперстную кишку. Такая же проблема возникает и при развитии язв в проксимальном отделе желудка.
Некоторые хирурги с большим энтузиазмом настаивают на выполнении резекция по Бильрот-1, даже если для ее проведения существует ряд неблагоприятных условий. Это значительно повышает вероятность развития несостоятельности швов. Поэтому в некоторых случаях требуется отказаться от операции по Бильрот-1. При наличии существенных трудностей лучше отдать предпочтение хирургическому вмешательству по второй методике.
Крайне важно, чтобы техника хирурга, который будет проводить операцию, была тщательно отточена, максимально отработана. Хоть Бильрот-1 считается более легкой, быстрой методикой, она выполняется исключительно по строгим показаниям. Решение о ее проведении принимается только при наличии определенных факторов и отсутствия определенных препятствий.
В некоторых случаях для проведения этой операции требуется мобилизовать не только двенадцатиперстную кишку, но и селезенку и культю кишечника. В этом случае удается создать шов без натяжения. Обширная мобилизация значительно усложняет операцию. Это неоправданно повышает риск при ее проведении.
Также стоит отметить, что резекция по методике Бильрот-1 не проводят в ходе лечения рака желудка.
Методика Бильрот-2
Рассматривая кратко Бильрот-1 и 2, стоит уделить внимание второй разновидности техники проведения резекции. В ходе проведения этой операции оставшуюся после иссечения часть желудка зашивают по методике наложения с заднего или переднего гастроэнтероанастомоза. Бильрот-2 имеет множество модификаций.
Анастомоз в этом случае накладывается по принципу «бок в бок». Оставшаяся часть органа подшивается к тощей кишке. Часто применяемыми модификациями Бильрот-2 являются методики закрытия культи желудка, подшивание его оставшейся части с тощей кишкой и т. д. Эта методика применяется в том случае. Если есть противопоказания к проведению Бильрот-1.
Стоит отметить что Бильрот-2 назначают при язвах и раке желудка, прочих болезнях органа. В этом случае проводится резекция органа в объеме, который обозначен состоянием желудка, типом заболевания. Пришивается орган после иссечения особым способом. При некоторых диагнозах эта операция является единственным выходом. Бильрот-2 позволяет сделать ЖКТ проходимым.
Бильрот-2: положительные и отрицательные стороны
Резекция по Бильрот-1 и 2 имеет ряд положительных и отрицательных качеств. У второй методики выделяется ряд преимуществ. При выполнении Бильрот-2 возможно провести обширную резекцию без натяжения гастроеюнальных швов. Если у пациента диагностирована язва двенадцатиперстной кишки, при проведении операции по это методике возникновение пептической язвы на месте соединения случается гораздо реже.
Также при обнаружении у пациента дуоденальной язвы, которая сопровождается наличием грубых патологических дефектов в двенадцатиперстной кишке, провести ушивание культи органа гораздо проще, чем создать анастомоз с желудком.
При обнаружении у пациента дуоденальной язвы, которая не подлежит резекции, восстановить проходимость ЖКТ становится возможным только при помощи Бильрот-2. Это основные преимущества представленного метода.
Недостатками же методики является следующее:
- увеличение риска развития демпинг-синдрома;
- проведение операции сопровождается сложностями, требует больше времени;
- возникает вероятность возникновения синдрома приводящей петли;
- в некоторых случаях после Бильрот-2 возникает внутренняя грыжа.
Однако эта методика имеет место быть. Бильрот-2 порой является единственно возможным решением при развитии определенных патологий. Поэтому врачи тщательно изучают особенности протекания болезни прежде, чем назначить тот или иной тип операции.
Отличия методик
Следует отметить, что техники Бильрот-1 и 2 значительно отличается. Место соединения в первом случае называется «кольцо в кольца». При Бильрот-2 анастомоз имеет вид «бок в бок». Соответственно из-за подобного вмешательства в обоих случаях могут развиваться осложнения. Однако в обоих случаях они не похожи.
Стоит отметить, что степень выражения демпинг-синдрома при Бильрот-2 более выражена. Также отличается и работа самого желудка и всего ЖКТ после проведения этих операций. При Бильрот-1 сохраняется проходимость кишечного тракта. Однако эта операция не проводится при раке желудка, обширных язвах и грубых изменениях тканей желудка. В этих случаях показана методика Бильрот-2.
Показаниями к проведению Бильрот-1 являются следующие состояния:
- Пептические язвы желудка. Это наименее спорное показание. В этом случае хороший результат дает резекция 50-70% желудка. В этом случае не требуется дополнение в виде стволовой ваготомии. Исключением является только операция при препилорических язвах и патологиях в области превратника в случае наличия повышенной секреции желудка.
- Язвы двенадцатиперстной кишки резекция 50-70% желудка показана, но только при использовании стволовой ваготомии.
Показаниями к проведению Бильрот-2 могут стать язвы желудка, которые имеют практически любую локализацию. Если иссекается половина желудка, применяется стволовая ваготомия.
Также при раке желудка единственным возможным вариантом иссечения пораженной ткани является Бильрот-2. Это объясняется возможностью выполнить обширную резекцию не только желудка, но и региональных лимфоузлов, двенадцатиперстной кишки. В этом случае возникновение непроходимости анастомоза менее вероятно, чем в случае применения первой техники.
Модификации первой методики
Отличия Бильрот-1 и 2 существенны. У этих методик существуют современные модификации. У второй методики их больше. При Бильрот-1 модификации отличаются только способом создания анастомоза. Дело в том, что размер диаметров, которые соединяются между собой, разный. Это приводит к возникновению ряда трудностей. Только при очень ограниченной резекции в пилорическом отделе желудка, которая проводится по методике Пеана, можно соединить его с двенадцатиперстной кишкой «конец в конец» без предварительного ушивания или сужения.
Одной из основных модификаций Бильрот-1 является техника Габерера. Она позволяет устранить несоответствие диаметров органов после резекции без ушивания части просвета культи желудка. В этом случае накладывается гофрирующий шов. После этого можно наложить анастомоз «конец в конец». Метод Габерера сегодня значительно доработан. Ранее он часто приводил к сужению анастомоза и его непроходимости.
Существуют и другие способы сужения просвета. Они отличаются от метода Габерера способом создания гофрирующих швов.
Модификации второй методики
В ходе операции Бильрот-2 применяется множество модификаций. Основной из них является методика, предложенная Гофмейстером-Финстерером. Суть ее заключается в следующем. Часть желудка после иссечения поврежденных тканей соединяется по принципу «конец в бок». В этом случае ширина анастомоза должна быть 1/3 от общего просвета культи желудка.
Соединение при этом фиксируется в искусственно созданном просвете поперечно. Приводящая петля тощей кишки в этом случае подшивается двумя или тремя швами. Они выполняются по типу узелков в культе. Такая особенность позволяет предупредить попадание пищи в урезанный участок ЖКТ.
Другие усовершенствования резекции
Рассмотрев отличия Бильрот-1 и 2, следует отметить, что хоть существует большая разница между этими методиками, они значительно совершенствовались с момента их открытия. Поэтому сегодня процедура резекции проводится с меньшим риском для пациента. В конкретных условиях применяются те или иные приемы.
Так, хирурги могут провести дистальное иссечение больного участка органа с формированием искусственного пилорического сфинктера. В некоторых случаях помимо этого проводится установка инвагинационного клапана. Он формируется из тканей слизистой оболочки.
Резекция может проводиться с созданием пилорического жома, клапана створчатого типа. У входа в двенадцатиперстную кишку может формироваться искусственный клапан. При этом пилорический сфинктер сохраняется.
Иногда дистальная резекция может быть субтотальной. В этом случае проводится еюногастропластика первичного типа. Некоторым пациентам показана субтотальная, полная резекция желудка. В этом случае формируется на отводящем участке тощей кишки инвагинационный клапан.
Если пациенту показана резекция проксимального типа, устанавливается эзофагогастроанастомоз и инвагинационный клапан. Существующие методики позволяют максимально точно выполнить резекцию больного участка органа. При этом риск развития осложнений будет минимальным.
Рассмотрев отличия Бильрот-1 и 2, можно понять основные принципы подобных хирургических вмешательств. Оба метода были значительно усовершенствованы. Сегодня они применяются в модифицированном виде.
Source: fb.ru
Бильрот 1 и 2 — Про изжогу
Автор На чтение 15 мин. Опубликовано
Общее определение
Методики Бильрот-1 и 2 являются разновидностями резекции желудка. Это хирургическая операция, которая применяется при лечении серьезных заболеваний. В их число входят патологии желудка, а также двенадцатиперстной кишки. Методика подразумевает удаление части желудка. При этом восстанавливается целостность пищеварительного тракта. Для этого создается желудочно-кишечный анастомоз. Это соединение тканей по определенной технологии.
Бильрот является достаточно серьезной операцией. Она стала первым успешным хирургическим вмешательством подобного типа. Ныне методика совершенствуется. Появляются иные способы успешного удаления части желудка. Однако Бильрот до сих пор активно применяется в клиниках с мировым именем. Особенно известны высоким качеством хирургические операции, проведенные по представленной методике в Израиле.
Стоит отметить, что способ резекции во многом зависит от места расположения патологического процесса. Также на это влияет вид заболевания. Чаще всего Бильрот-1 и 2 назначают при язве желудка или раке. Перед проведением операции оценивается размер иссекаемого участка. Далее принимается решение о способе проведения резекции.
Методика Бильрот является одной из самых часто применяемых в ходе выполнения резекции желудка. Между этими техниками существует ряд отличий. Они появились в разное время. Однако Бильрот-1, хоть и является первой в своем роде методикой, и сегодня довольно эффективна.
Показания к хирургическому вмешательству
Абсолютными показателями к резекции являются злокачественные опухоли желудка, когда операция дает шанс больному на продление жизни. Врачи назначают хирургическое вмешательство, когда длительно не заживают язвы, понижена кислотность желудочного сока или происходят тяжелые рубцовые изменения, которые дают ярко выраженную клиническую картину.
Рак желудка
Все органы человеческого тела состоят из клеток, которые растут и делятся, когда нужны новые клетки. Но иногда этот процесс нарушается и начинает протекать по-другому: клетки начинают делиться, когда организм в этом не нуждается, а старые клетки не умирают. Происходит накопление дополнительных клеток, образующих ткань, которую врачи называют опухолью или новообразованием. Они могут быть доброкачественными или злокачественными (раковыми).


Рак желудка начинается во внутренних клетках, но со временем вторгается в более глубокие слои. В этом случае опухоль может прорастать в соседние органы: пищевод, кишечник, поджелудочную железу, печень. Причины злокачественного новообразования желудка разделяют на несколько видов:
- плохое питание, особенно связанное со злоупотреблением жареной, консервированной, жирной и острой пищей;
- курение и алкоголь;
- хронические заболевания желудочно-кишечного тракта: язва, гастриты;
- наследственная предрасположенность;
- гормональная активность.
Язвой называют дефект слизистой оболочки желудка. Язвенная болезнь характеризуется периодическими обострениями, особенно в весенне-осенний период. Главной причиной развития заболевания являются частые стрессы, напрягающие работу нервной системы, которая вызывает мышечные спазмы в желудочно-кишечном тракте.
- нарушенный режим питания;
- хронический гастрит;
- генетическая предрасположенность;
- длительный прием медикаментов.
При хронической язве желудка происходит на слизистой оболочке органа образование язвенных дефектов. Резекция этих патологий выполняется при развитии осложнений заболевания, когда отсутствует эффект от консервативной терапии, возникает кровотечение, развитие стеноза. Это самый травматический вид хирургического вмешательства при язве желудка, но и самый эффективный.
Лапароскопическая хирургия – это эндоскопический способ операции на желудке, который выполняется через проколы в брюшной полости специальным инструментом без широкого разреза. Такая резекция проводится с наименьшей травматичностью для пациента, а косметический послеоперационный результат намного лучше. Показанием к лапароскопической резекции желудка является крайняя стадия ожирения, когда ни лекарства, ни строгая диета пациенту уже не помогает.
Историческая справка
Резекция желудка по Бильрот была впервые успешно проведена 29.01.1881. Автором и исполнителем этой методики является Теодор Бильрот. Это немецкий хирург, ученый, который смог восстановить проходимость ЖКТ, проведя анастомоз малой кривизны желудка с двенадцатиперстной кишкой. Операция была проведена женщине 43 лет, которая страдала раком стенозирующего типа. Патология развивалась в пилорическом отделе желудка.
В этом же году в ноябре по этой же методике была проведена первая успешная резекция при пептической язве привратника. Больной после такого хирургического вмешательства выжил. Эта методика получила название Бильрот-1. После первой операции сам немецкий хирург стал создавать соединение не в малой, а большой кривизне желудка.
Конечно, техника того времени не могла называться безупречной. В конце 19 — начале 20 века много неприятностей при использовании представленной методики доставляла хирургам гастродуоденальная линия швов. Часто они оказывались несостоятельными. За это время было оперировано 34 пациента по Бильрот-1. 50% больных умерли.
Чтобы снизить смертность из-за несостоятельности швов, в 1891 году было предложено ушивать конец желудка, создавая соединение с двенадцатиперстной кишкой и задней стенкой желудка. Чуть позже анастомоз начали создавать с передней стенкой желудка. Также было предложено мобилизовать двенадцатиперстную кишку (в 1903 году). Этот маневр придумал ученый, хирург Кохер.
В результате в 1898 году на конгрессе немецких хирургов было установлено 2 основных метода резекции желудка по Бильрот-1 и 2.
Техника операции
Проведение резекции желудка – это технически сложный процесс, а чтобы не столкнуться с послеоперационными воспалениями, появлением рубцов и других осложнений, следует относиться серьезно к выбору медицинского учреждения и к квалификации хирургов. Выбор техники операции зависит от степени поражения органа, состояния больного, его возрастных, анатомических и других особенностей. Все виды резекции проводятся под общим наркозом, а продолжительность оперативного вмешательства на желудке не превышает трех часов.
Особенности и преимущества Бильрот-1
Чтобы понять, чем отличается Бильрот-1 от Бильрот-2, нужно рассмотреть особенности проведения каждой из этих операций. Они применяются при разных заболеваниях желудка. Первая методика отличается циркулярным типом иссечения отделов ЖКТ, которые поражены патологией. Впоследствии при этой операции накладывается анастомоз. Он находится между двенадцатиперстной кишкой и оставшейся частью желудка и создается по принципу «кольцо в кольцо».
При этом анатомия пищевода остается неизменной. Сохранившаяся часть желудка выполняет резервуарную функцию. В ходе резекции желудка по Бильрот-1 исключается контакт слизистых оболочек кишки и желудка. Преимуществами этой методики являются:
- Анатомическая структура не меняется. Сохраняется работа ЖКТ и его пищеварительного тракта.
- Технически выполнить такое хирургическое вмешательство гораздо легче. В этом случае операция проводится в верхней части брюшины.
- По статистике демпинг-синдром (нарушение функции кишечника) после проведения представленного вмешательства встречается очень редко.
- Отсутствует синдром образования приводящих петель.
- Метод не приводит к последующему развитию грыж.
Стоит также отметить, что путь, который проходит пища после операции, становится укороченным, но при этом двенадцатиперстная кишка из него не исключается. Если удается оставить некоторую часть желудка, он сможет выполнять свою природную функцию – быть резервуаром для пищи.
Эта операция проводится довольно быстро. Последствия гораздо лучше переносятся организмом. Также исключается риск появления пептических язв в месте анастомоза.
Основные способы проведения операции
Существует множество разных вариантов резекции и восстановления желудка. Впервые провел подобную операцию Теодор Бильрот еще в 1881 году, а 1885 он же предложил еще один способ восстановления работы желудочно-кишечного тракта. Эти операции на желудке применяются до сих пор, но на сегодняшний день они модернизированы и упрощены, поэтому доступны для большого круга практикующих хирургов. Вид операции врач подбирает индивидуально в каждом случае, но чаще применяют:
- Субтотальную дистальную резекцию, когда очаг поражения расположен в пилороантральной части нижней трети желудка (вся малая кривизна).
- Субтотальную проксимальную резекцию, проводимую при раке желудка 1 и 2 степени, когда удаляется малый сальник, лимфоузлы, малая кривизна и участок большого сальника.
- Гастрэктомию, которая проводится при наличии первично-множественной опухоли или при инфильтративном раке, расположенным в среднем отделе желудка. Удалению подлежит весь орган, а между пищеводом и тонкой кишкой накладывается анастомоз.
По Бильрот 1
Резекция желудка по Бильрот 1 – это иссечение 2/3 органа, когда сохраняется физиологический путь движения пищи с участием экскрета поджелудочной железы и желчи. Во время хирургического вмешательства соединяется соустье двенадцатиперстной кишки и желудка конец в конец. Применяют этот способ при полипах, малигнизированных язвах, небольших раковых опухолях желудочного антрального отдела.
По Бильрот 2
При резекции по Бильрот 2 удаляется обширная часть глухой культи двенадцатиперстной кишки и желудка, передний и задний анастомоз (соединение двух органов). После этой операции нарушается физиологический путь движения пищи – она поступает сразу в тощую кишку, возможно забрасывание желчи и нарушение анастомоза.
Методика Гофмейстера-Финстерера – это модифицированный вариант Бильрот 2, который предусматривает резекцию не менее 2/3 органа при язвенной болезни. Во время операции удаляют всю секреторную зону, после чего двигательная функция желудка претерпевает значительные изменения: ослабевает перистальтика, функция привратника, который обеспечивает постепенную эвакуацию пищи, вообще выпадает.
Метод Ру – это удаление части органа с У-образным гастроэнтероанастомозом. В этом случае пересекается тощая кишка, а ее дистальный конец ушивают и соединяют с нижней третью желудочной культи. Это тоже модификация Бильрот 2, которая показана при дуоденогастральном рефлюксе эзофагите, который характеризуется забросом содержимого двенадцатиперстной кишки в желудок.
По Бальфуру
Способ Бальфура – это накладывание желудочно-кишечного соединения на длинной петле тощей кишки. Этот метод предотвращает патологические изменения в органах желудочно-кишечного тракта, а также применяется при очень высокой резекции по поводу язвенной болезни или невозможности подшивания другим способом из-за анатомических особенностей культи желудка. Резекция по Бальфуру ликвидирует промежуток между коленами тощей кишки, что исключает в дальнейшем возникновение кишечной непроходимости.
Бильрот-1: недостатки
Операции по Бильрот-1 и 2 имеют и определенные недостатки. Их обязательно учитывают при выборе методики проведения хирургического вмешательства. При проведении операции по Бильрот-1 могут наблюдаться язвы двенадцатиперстной кишки.


При этом способе хирургического вмешательства не во всех случаях получается качественно мобилизовать кишку. Это необходимо для создания анастомоза без натяжения шва. Особенно часто подобная проблема возникает при наличии дуоденальных язв, которые пенетрируют в поджелудочную железу. Также выраженное рубцевание, сужение просвета прохода кишки может приводить к невозможности правильно мобилизовать двенадцатиперстную кишку. Такая же проблема возникает и при развитии язв в проксимальном отделе желудка.
Некоторые хирурги с большим энтузиазмом настаивают на выполнении резекция по Бильрот-1, даже если для ее проведения существует ряд неблагоприятных условий. Это значительно повышает вероятность развития несостоятельности швов. Поэтому в некоторых случаях требуется отказаться от операции по Бильрот-1.
Крайне важно, чтобы техника хирурга, который будет проводить операцию, была тщательно отточена, максимально отработана. Хоть Бильрот-1 считается более легкой, быстрой методикой, она выполняется исключительно по строгим показаниям. Решение о ее проведении принимается только при наличии определенных факторов и отсутствия определенных препятствий.
В некоторых случаях для проведения этой операции требуется мобилизовать не только двенадцатиперстную кишку, но и селезенку и культю кишечника. В этом случае удается создать шов без натяжения. Обширная мобилизация значительно усложняет операцию. Это неоправданно повышает риск при ее проведении.
Также стоит отметить, что резекция по методике Бильрот-1 не проводят в ходе лечения рака желудка.
Отзывы о самочувствии после резекции
Как после любого хирургического вмешательства, так и после резекции желудка возникают всяческие осложнения и риски развития негативных симптомов: перитонит, кровотечение, анемия, рефлюкс-эзофагит, демпинг-синдром. Средняя продолжительность нахождения пациента в стационаре после операции составляет от 2 до 3 недель, а сидеть больной может уже на 5-6 день после резекции.
После удаления части желудка питание должно быть откорректировано, ведь пища очень быстро после резекции поступает из пищевода в тонкий кишечник, поэтому во время еды не всегда будет происходить полноценное всасывание полезных веществ. Избежать осложнений после операции на желудке помогут следующие правила питания:
- принимать пищу до 6 раз в день;
- кушать не спеша, тщательно пережевывая пищу;
- ограничить блюда, содержащие легкоусвояемые углеводы: мед, сахар, варенье;
- чай, молоко, кефир и другие напитки следует употреблять не ранее, чем через 30 минут после еды, чтобы не перегружать желудок;
- особое значение следует придавать животным белкам, которые содержатся в курице, яйцах, рыбе, сыре, твороге и витаминам, содержащимся в овощах, фруктах, ягодах, травяных отварах.
Примерное меню
В первые дни после резекции рекомендуется:
- 1 й день: полное голодание;
- 2 й день: фруктовый кисель, несладкий чай, минеральная вода без газа каждые 3 часа по 30 мл;
- 3 и 4 дни: яйцо всмятку, 100 мл несладкого чая, рисовая каша, мясной крем-суп, отвар шиповника, творожное суфле;
- 5 и 6 дни: паровой омлет, чай с молоком, протертая гречневая каша, протертый рисовый суп, мясные кнели на пару, морковное пюре, фруктовый кисель;
- 7 й день: жидкая рисовая каша, 2 яйца всмятку, творожное суфле без сахара, протертый овощной суп, мясные паровые котлеты, рыбное филе на пару, картофельное пюре, кисель, сухари из белого хлеба.
Бильрот-2: положительные и отрицательные стороны
Резекция по Бильрот-1 и 2 имеет ряд положительных и отрицательных качеств. У второй методики выделяется ряд преимуществ. При выполнении Бильрот-2 возможно провести обширную резекцию без натяжения гастроеюнальных швов. Если у пациента диагностирована язва двенадцатиперстной кишки, при проведении операции по это методике возникновение пептической язвы на месте соединения случается гораздо реже.
Также при обнаружении у пациента дуоденальной язвы, которая сопровождается наличием грубых патологических дефектов в двенадцатиперстной кишке, провести ушивание культи органа гораздо проще, чем создать анастомоз с желудком.
При обнаружении у пациента дуоденальной язвы, которая не подлежит резекции, восстановить проходимость ЖКТ становится возможным только при помощи Бильрот-2. Это основные преимущества представленного метода.
Недостатками же методики является следующее:
- увеличение риска развития демпинг-синдрома;
- проведение операции сопровождается сложностями, требует больше времени;
- возникает вероятность возникновения синдрома приводящей петли;
- в некоторых случаях после Бильрот-2 возникает внутренняя грыжа.
Однако эта методика имеет место быть. Бильрот-2 порой является единственно возможным решением при развитии определенных патологий. Поэтому врачи тщательно изучают особенности протекания болезни прежде, чем назначить тот или иной тип операции.
Отличия методик
Следует отметить, что техники Бильрот-1 и 2 значительно отличается. Место соединения в первом случае называется «кольцо в кольца». При Бильрот-2 анастомоз имеет вид «бок в бок». Соответственно из-за подобного вмешательства в обоих случаях могут развиваться осложнения. Однако в обоих случаях они не похожи.
Стоит отметить, что степень выражения демпинг-синдрома при Бильрот-2 более выражена. Также отличается и работа самого желудка и всего ЖКТ после проведения этих операций. При Бильрот-1 сохраняется проходимость кишечного тракта. Однако эта операция не проводится при раке желудка, обширных язвах и грубых изменениях тканей желудка. В этих случаях показана методика Бильрот-2.


Показаниями к проведению Бильрот-1 являются следующие состояния:
- Пептические язвы желудка. Это наименее спорное показание. В этом случае хороший результат дает резекция 50-70% желудка. В этом случае не требуется дополнение в виде стволовой ваготомии. Исключением является только операция при препилорических язвах и патологиях в области превратника в случае наличия повышенной секреции желудка.
- Язвы двенадцатиперстной кишки резекция 50-70% желудка показана, но только при использовании стволовой ваготомии.
Показаниями к проведению Бильрот-2 могут стать язвы желудка, которые имеют практически любую локализацию. Если иссекается половина желудка, применяется стволовая ваготомия.
Также при раке желудка единственным возможным вариантом иссечения пораженной ткани является Бильрот-2. Это объясняется возможностью выполнить обширную резекцию не только желудка, но и региональных лимфоузлов, двенадцатиперстной кишки. В этом случае возникновение непроходимости анастомоза менее вероятно, чем в случае применения первой техники.
Модификации второй методики
Отличия Бильрот-1 и 2 существенны. У этих методик существуют современные модификации. У второй методики их больше. При Бильрот-1 модификации отличаются только способом создания анастомоза. Дело в том, что размер диаметров, которые соединяются между собой, разный. Это приводит к возникновению ряда трудностей.
Одной из основных модификаций Бильрот-1 является техника Габерера. Она позволяет устранить несоответствие диаметров органов после резекции без ушивания части просвета культи желудка. В этом случае накладывается гофрирующий шов. После этого можно наложить анастомоз «конец в конец». Метод Габерера сегодня значительно доработан. Ранее он часто приводил к сужению анастомоза и его непроходимости.
Существуют и другие способы сужения просвета. Они отличаются от метода Габерера способом создания гофрирующих швов.
В ходе операции Бильрот-2 применяется множество модификаций. Основной из них является методика, предложенная Гофмейстером-Финстерером. Суть ее заключается в следующем. Часть желудка после иссечения поврежденных тканей соединяется по принципу «конец в бок». В этом случае ширина анастомоза должна быть 1/3 от общего просвета культи желудка.
Соединение при этом фиксируется в искусственно созданном просвете поперечно. Приводящая петля тощей кишки в этом случае подшивается двумя или тремя швами. Они выполняются по типу узелков в культе. Такая особенность позволяет предупредить попадание пищи в урезанный участок ЖКТ.
Другие усовершенствования резекции
Рассмотрев отличия Бильрот-1 и 2, следует отметить, что хоть существует большая разница между этими методиками, они значительно совершенствовались с момента их открытия. Поэтому сегодня процедура резекции проводится с меньшим риском для пациента. В конкретных условиях применяются те или иные приемы.
Так, хирурги могут провести дистальное иссечение больного участка органа с формированием искусственного пилорического сфинктера. В некоторых случаях помимо этого проводится установка инвагинационного клапана. Он формируется из тканей слизистой оболочки.
Резекция может проводиться с созданием пилорического жома, клапана створчатого типа. У входа в двенадцатиперстную кишку может формироваться искусственный клапан. При этом пилорический сфинктер сохраняется.
Иногда дистальная резекция может быть субтотальной. В этом случае проводится еюногастропластика первичного типа. Некоторым пациентам показана субтотальная, полная резекция желудка. В этом случае формируется на отводящем участке тощей кишки инвагинационный клапан.
Если пациенту показана резекция проксимального типа, устанавливается эзофагогастроанастомоз и инвагинационный клапан. Существующие методики позволяют максимально точно выполнить резекцию больного участка органа. При этом риск развития осложнений будет минимальным.
Рассмотрев отличия Бильрот-1 и 2, можно понять основные принципы подобных хирургических вмешательств. Оба метода были значительно усовершенствованы. Сегодня они применяются в модифицированном виде.
Вопрос № 51 Топография брюшного отдела пищевода и желудка. Резекция желудка по Бильрот-1,Бильрот-2 в модификации Гофмейстера-Финстерера.
Брюшной отдел пищевода от пищеводного отверстия диафрагмы до перехода в желудок имеет длину 1—3 см. Пищеводное отверстие диафрагмы ограничено ее медиальными ножками. Пищевод связан с диафрагмой посредством фиброзно-волокнистого слоя, являющегося переходом адвентиции пищевода на мышцы диафрагмы. Мышечный слой кардиального отдела пищевода значительно утолщен, образуя поджелудочный сфинктер. Правый край пищевода без заметной границы переходит в малую кривизну желудка, а левый край образует с дном желудка углубление, называемое кардиальной вырезкой, или углом Гиса. Совокупность функций всех перечисленных образований создает специальный замыкающий аппарат — пищеводно-кардиальный сфинктер. Передняя поверхность брюшного отдела пищевода диафрагмально-пищеводной связкой. Под ней на передней поверхности пищевода располагается передний ствол, образованный левым блуждающим нервом или его ветвями, а на задней — задний блуждающий ствол.
Желудок большей своей частью располагается в левом подреберье, меньшей — в надчревной области. Начальная часть желудка называется кардиальной, конечная — пилорической; большая, средняя часть желудка, расположенная между кардиальной и пилорической, называется телом желудка, и самая верхняя часть тела желудка, находящаяся вверху и слева от кардии, — дном желудка. В желудке различают переднюю стенку, и заднюю. Обе стенки при переходе одна в другую образуют верхний и нижний края желудка. Верхний край, более короткий и слегка вогнутый, называется малой кривизной желудка; нижний край выпуклый — большая кривизна желудка. При умеренном наполнении желудок проецируется на переднюю стенку в эпигастральной области и большей частью в левом подреберье. Вход в желудок, cardia, соответствует прикреплению к грудине хрящей левых VI—VII ребер. Выход желудка (пилорус) проецируется на 2,0—2,5 см вправо от средней линии на уровне хряща VIII ребра. Малая кривизна желудка, прикрытая печенью, соответствует дугообразной линии, окружающей мечевидный отросток слева и снизу.
Желудок расположен по отношению к брюшине интраперитонеально, не покрыты брюшиной лишь участки большой и малой кривизны в месте прикрепления к ним большого и малого сальников, где проходят сосуды и нервы желудка. Желудок удерживается в своем положении за счет фиксации пищеводно-желудочного перехода в пищеводном отверстии диафрагмы, привратника — к задней брюшной стенке, окружающими органами, тонусом брюшной стенки, а также связочным аппаратом, образованным за счет перехода брюшины с желудка на стенки брюшной полости, а также из остатков первичных дорсальной и вентральной брыжеек его.
Различают поверхностные и глубокие связки желудка. Поверхностные связки желудка лежат во фронтальной плоскости, глубокие — в горизонтальной. Желудочно-ободочная связка, lig. gastrocolicum, связывает большую кривизну желудка с поперечной ободочной кишкой на протяжении от привратника до нижнего полюса селезенки, являясь верхней частью большого сальника. Между листками связки идут навстречу друг другу справа — правая желудочно-сальниковая артерия, слева — левая желудочно-сальниковая артерия, которые анастомозируют между собой. Желудочно-селезеночная связка, lig. gastrolienale, соединяет верхнюю часть большой кривизны желудка с воротами селезенки, прикрывая сосудистую ножку ее. В толще связки проходят a. et vv. gastricae breves. Желудочно-диафрагмальная связка, lig. gastrophrenicum. Диафрагмально-пищеводная связка, lig. phrenicoesophageum. В основании ее в рыхлой клетчатке по передней поверхности пищевода идут r. esophageus из a. gastrica sinistra и ствол левого блуждающего нерва.
^ Печеночно-желудочная связка, lig. hepatogastricum, связывает нижнюю поверхность печени с малой кривизной желудка. В клетчатке вдоль малой кривизны желудка проходят анастомозирующие между собой левая и правая желудочные артерии, лимфатические сосуды, здесь находятся левые желудочные лимфатические узлы. Глубокие связки желудка. Желудочно-поджелудочная связка, lig. gastropancreaticum. В связке проходят левые желудочные сосуды, a. et v. Gastricae sinistra и чревная ветвь n. vagus. Привратниково-поджелудочная связка, lig. pyloropancreaticum, расположена между пилорическим отделом желудка и правой частью тела поджелудочной железы. Она содержит между листками жировую клетчатку и лимфатические узлы.
^ Артериальное кровоснабжение желудка осуществляется из системы truncus celiacus через аа. gastricae sinistra et dextra, gastroepiploicae sinistra et dextra, а также аа. gastricae breves. На малой кривизне желудка образуется мощная анастомотическая артериальная дуга, от которой к стенке желудка идут многочисленные ветви. На большой кривизне желудка благодаря анастомозам правой и левой желудочно-сальниковых артерий образуется артериальная дуга, от которой отходят многочисленные ветви к передней и задней стенкам желудка. Вены желудка, как и артерии, разделяют на внеорганные и внутриорганные. Крупные вены подслизистого слоя располагаются поперечно к оси органа, идут к большой и малой кривизне, где формируют соответственно левую и правую желудочные, левую и правую желудочно-сальниковые и короткие вены желудка. Анастомоз между правой желудочно-сальниковой и правой желудочной венами на передней поверхности pylorus носит название пилорической вены.
^ Лимфатическая система желудка
Группы лимфатических узлов желудка описываются следующим образом:
I. Венечные, или левые желудочные, лимфатические узлы.
Собирают лимфу от медиальных двух третей вертикальной части и сегмента горизонтальной части желудка.
II. Селезеночные лимфатические узлы. Собирают лимфу слева и выше от упоминавшейся области, от дна до середины большой кривизны желудка.
III. Печеночные лимфатические узлы.
Отводят лимфу от оставшейся поверхности желудка.
A. Лимфатические узлы в области венечной, или левой желудочной, артерии включают следующие группы:
1. Париетальные лимфатические узлы, расположенные против стенки желудка.
2. Лимфатические узлы, размещенные вокруг кардиальной части желудка: внутренние. наружные и задние кардпальные.
3. Лимфатические узлы малой кривизны желудка, к которым относятся от 3 до 5 узлов расположенных по ходу венечной артерии.
4. Лимфатические узлы серпа венечной артерии, к которым относятся от 2 до 6 узлов вблизи венечной аркады.
5. Чревные лимфатические узлы, расположенные вокруг чревного ствола. Хотя они собирают лимфу не только из венечной области, тем не менее, имеют в ней большое значение.
B. Лимфатические узлы в области селезеночной артерии включают следующие группы:
6. Лимфатические узлы желудочно-селезеночной связки.
7. Лимфатические узлы поджелудочно-селезеночной связки.
8. Лимфатические узлы ворот селезенки.
9. Лимфатические узлы левой желудочно-салниковой артерии.
10. Надподжелудочные (супрапанкреатические) лимфатические узлы, окружающие переднюю поверхность поджелудочной железы выше чревной области.
C. Лимфатические узлы в области печеночной артерии включают следующие группы:
11. Лимфатические узлы, расположенные вокруг правой желудочно-сальниковой артерии над большой кривизной желудка (обычно 5—6 узлов).
12 Интрапилорические лимфатические узлы в количестве от 3 до 6.
13. Позадипилорические лимфатические узлы в количестве 2—3, расположенные по ходу гастродуоденальной артерии.
14. Лимфатические узлы вдоль горизонтальной порции общей печеночной артерии.
15. Лимфатические узлы около вертикальной части собственно печеночной артерии.
16. Надпилорические лимфатические узлы (непостоянны).
17. Передняя панкреатодуоденальная группа лимфатических узлов на передней поверхности поджелудочной железы около передней панкреатодуоденальной аркады.
18. Позадпдуоденальная группа лимфатических узлов по ходу задней панкреатодуоденальной аркады. Передние панкреатодуоденальные лимфатические узлы и узлы, залегающие по ходу правой желудочно-сальнпковой вены, прилегают к верхним брыжеечным сосудам.
Резекция желудка по способу Бильрот-1, Бильрот-2 (модификация по Спасокукоцкому и Гофмейстеру-Финстереру).
Показания к резекции желудка
Абсолютные: злокачественные новообразования желудка, подозрение на злокачественное перерождение язвы, повторные язвенные кровотечения, стеноз привратника. Относительные показания: длительно незаживающие язвы желудка и двенадцатиперстной кишки (особенно у пожилых людей), перфоративные язвы при хорошем состоянии больного, поступившего в первые 6 ч после прободения.
Если резекция производится по поводу язвенной болезни, то во избежание рецидива стремятся резецировать 2/3—3/4 тела желудка вместе с пилорическим отделом. При меньшем объёме резекции не достигается основная цель — снижение секреторной активности культи желудка, что может привести к рецидиву язвы или образованию пептической язвы тощей кишки. При раке желудка подлежит удалению 3/4—4/5 желудка, иногда орган удаляют субтотально или даже производят гастрэктомию с малым и большим сальником. Объём резекции расширяется не только за счёт самого желудка, но и за счёт регионарных лимфатических коллекторов, куда возможно метастазирование опухоли.
Операция включает два основных этапа.
1. Иссечение поражённой части желудка (собственно резекция желука), причём желательно удалить зону желудка, в которой секретируется гастрин, для уменьшения кислотности и количества желудочного сока.
2. Восстановление непрерывности желудочно-кишечного тракта путём наложения анастомоза между культей желудка и двенадцатиперстной или тощей кишкой.
Виды резекций желудка
• По объёму вмешательства: экономные — удаление 1/3—1/2 объёма желудка, обширные – удаление2/3 объёма желудка, субтотальные — удаление 4/5 объёма желудка, тотальные — удаление 90% объёма желудка.
• По иссекаемым отделам: дистальные резекции (удаление дистального отдела желудка), проксимальные резекции (удаление проксимального отдела желудка вместе с кардией), пилорэктомии, антрумэктомии, кардиоэктмии, фундэктомии.
При обширной резекции желудка уровень рассечения малой кривизны находится на 2,5-3 см дистальнее пищевода, у места вхождения в желудок первой ветви левой желудочной артерии; на большой кривизне линия проходит к нижнему полюсу селезёнки, на уровне отхождения первой короткой желудочной артерии, идущей к желудочной стенке в составе желудочно-селезёночной связки. При резекции 1/2 желудка рассечение малой кривизны производят на уровне вхождения в желудок второй ветви левой желудочной артерии; большую кривизну рассекают у места, где анастомозируют между собой обе желудочно-сальниковые артерии. Антрумэктомия по ломаной линии позволяет уменьшить размеры удаляемой части органа при желудочной язве, расположенной высоко. В зависимости от метода восстановления непрерывности ЖКТ всё многообразие вариантов резекции желудка может быть представлено двумя типами:
-операции резекции желудка, основанные на принципе восстановления прямого гастродуоденального анастомоза по типу Бильрот I.
-операции резекции желудка, основанные на принципе создания обходного гастроэнтероанастомоза с односторонним выключением двенадцатиперстной кишки по типу Бильрот II.
Мобилизация желудка. Брюшную полость вскрывают верхним срединным разрезом. Мобилизация желудка по большой кривизне путём рассечения желудочно-ободочной связки. Начинают со средней трети большой кривизны в относительно бессосудистом месте между ветвями желудочно-сальниковых артерий. В проделанное отверстие вводят изогнутый зажим и пережимают лежащий рядом участок связки. Дистальнее от первого зажима накладывают второй и пережатую часть желудочно-ободочной связки рассекают. Так небольшими порциями вначале мобилизуют большую кривизну влево и вверх до верхней трети желудка, освобождая бессосудистый участок большой кривизны в проксимальном направлении.Особенно внимательным нужно быть при мобилизации привратниковой части желудка, так как в этой области непосредственно к желудочно-ободочной связке прилежит брыжейка поперечной ободочной кишки с питающими её сосудами. У привратника отдельно перевязывают правые желудочно-сальниковые артерию и вену.Закончив мобилизацию большой кривизны, приступают к мобилизации малой кривизны желудка.Изогнутым зажимом, проведённым позади желудка, делают отверстие в бессосудистом месте малого сальника, а затем, захватывая отдельными участками малый сальник, рассекают его вверх и влево. При мобилизации малой кривизны желудка следует остерегаться повреждения добавочной печеночной артерии, которая нередко отходит от левой желудочной артерии (a. gastrica sinistra) и направляется к левой доли печени.Основным моментом данного этапа считается перевязка левой желудочной артерии в желудочно-поджелудочной связке. После пересечения левой желудочной артерии желудок приобретает значительную подвижность, оставаясь фиксированным только правой частью малого сальника с проходящими в ней ветвями правой желудочной артерии. Затем продолжают мобилизацию малой кривизны в области привратника, где перевязывают и пересекают правые желудочные артерию и вену. Если резекцию желудка предполагается выполнить по типу Билърот I, в ряде случаев необходима мобилизация двенадцатиперстной кишки по Кохеру. Мобилизация двенадцатиперстной кишки. Для этого рассекают передний и задний листки желудочно-ободочной связки и, оттянув пилорический отдел желудка вверх, обнажают ветви правой желудочно-сальниковой артерии и вены, идущие к начальной части двенадцатиперстной кишки. Их пересекают между зажимами и перевязывают. Пересечение желудочно-ободочной связки производят обычно ниже желудочно-сальниковых артерий с перевязкой сальниковых ветвей этих артерий. Поперечную ободочную кишку вместе с большим сальником опускают в брюшную полость и, оттянув желудок вверх, перевязывают несколько мелких ветвей у задней стенки двенадцатиперстной кишки, идущих от желудочно-дуоденальной артерии. Резекция желудка по типу Бильрот I
После мобилизации желудка определяют дистальную границу отсечения желудка. Она во всех случаях должна проходить ниже привратника, который определяется по характерному утолщению стенки в виде валика и соответствующей ему предпривратниковой вене Мейо, проходящей в поперечном направлении относительно оси желудка. На двенадцатиперстную кишку ниже привратника накладывают кишечный жом. Раздавливающий жом накладывают выше привратника и скальпелем пересекают двенадцатиперстную кишку по верхнему краю зажима. На среднюю треть желудка накладывают жом Пайра и параллельно ему два зажима. После этого желудок подводят к двенадцатиперстной кишке и, отступив на 0,7—0,8 см от жомов, сшивают серозно-мышечными швами заднюю стенку желудка с задней стенкой двенадцатиперстной кишки. Нити наложенных швов срезают, за исключением крайних, которые в дальнейшем при наложении анастомоза служат держалками. Затем желудок пересекают между жомами и препарат удаляют. На малую кривизну выше оставшегося жома накладывают шов-держалку и отсекают край желудочной стенки вместе с верхним жомом. На культю желудка накладывают вначале непрерывный кетгутовый шов, который проходит через все слои стенки желудка, а затем узловой серозно-мышечный шов. Закончив ушивание верхней части культи, срезают края стенки желудка и двенадцатиперстной кишки под жомами. На задние губы анастомоза накладывают непрерывный кетгутовый шов, начиная шить снизу вверх. У верхнего края анастомоза нить захлестывают и продолжают накладывать шов на передние губы. Поверх первого ряда швов на переднюю стенку анастомоза накладывают второй ряд серозно-мышеч- ных швов. При этом следует уделять особое внимание ушиванию анастомоза в верхнем углу на стыке 3 швов, где целесообразно наложить несколько дополнительных швов. После наложения анастомоза нити-держалки срезают и зашивают дефекты в желудочно-ободочной и печеночно-желудочной связках. Прямой гастродуоденальный анастомоз. В зависимости от методики формирования соустья между культей желудка и двенадцатиперстной кишкой варианты типа Бильрот I могут быть разделены на четыре группы
1.Гастродуоденальный анастомоз по типу конец в конец:
-у большой кривизны желудка;
-у малой кривизны желудка;
-с сужением просвета культи желудка.
2.Гастродуоденальный анастомоз по типу конец в бок со всем просветом желудка.
3.Гастродуоденальный анастомоз по типу бок в конец.
4.Гастродуоденальный анастомоз по типу бок в бок не получил распространения из-за технической сложности.
Преимущества и недостатки. В функциональном отношении операция наиболее полноценна. Большим преимуществом операции по типу Бильрот I является то, что всё вмешательство происходит над брыжейкой поперечной ободочной кишки. Однако резекцию по типу Бильрот I в классическом виде производят редко, главным образом из-за трудности мобилизации двенадцатиперстной кишки и несоответствия просветов желудка и двенадцатиперстной кишки.
Резекция желудка по типу Бильрот II
Различия между резекцией по типу Бильрот I и Бильрот II заключаются:
-в методике закрытия культи желудка,
-подшивания петли тощей кишки к желудку (передняя или задняя гастроэнтеростомия),
-в способе расположения её по отношению к поперечной ободочной кишке (впередиободочный или позадиободочный гастроэнтероанастомоз).
Классический способ резекции желудка по типу Бильрот II имеет лишь историческое значение. В современной хирургии обычно используют его различные модификации. Показания. Локализация язвы в пилорическом или антральном отделе желудка, отсутствие рубцовых изменений в двенадцатиперстной кишке.
Способ Гофмейстера—Финстерера — один из наиболее распространённых методов операции. Суть операции заключается в резекции 2/3—3/4 желудка, ушивании просвета культи желудка по малой кривизне с погружением ее в виде киля в просвет культи и наложением позадиободочного гастроэнтероанастомоза между короткой петлей приводящего отдела тощей кишки на расстоянии 4—6 см от связки Трейтца по типу конец в бок с оставшимся просветом желудка. При этом приводящую петлю фиксируют выше анастомоза на протяжении 2,5—3 см к вновь созданной малой кривизне. Сформированная таким образом «шпора» препятствует забрасыванию желудочного содержимого в приводящую петлю. После того как мобилизован желудок и обработана культя двенадцатиперстной кишки, приступают к отсечению желудка и наложению анастомоза. Для этого на желудок по линии будущего пересечения накладывают два прямых желудочных жома. Один жом накладывают со стороны большой кривизны, а второй — со стороны малой кривизны так, чтобы концы жомов соприкасались; рядом с ними накладывают раздавливающий желудочный жом на удаляемую часть желудка. Затем, натянув желудок, хирург отсекает его скальпелем по краю раздавливающего жома и удаляет препарат.
Поскольку анастомоз по этой модификации накладывается только с частью (примерно 1/3) просвета культи желудка, то необходимо произвести ушивание остальной её части, иными словами, необходимо сформировать новую малую кривизну культи желудка. Большинство хирургов ушивают культю двух- или трёхрядным швом. Первый шов накладывают вокруг желудочного жома так же, как и на культю двенадцатиперстной кишки. Шов затягивают и этой же нитью накладывают непрерывный шов через все слои культи желудка в противоположном направлении. Начиная с десерозированного участка, по малой кривизне накладывают второй ряд узловых серозно-мышечных швов так, чтобы предыдущий шов полностью погрузился, особенно в области верхнего угла. Нити последнего шва не срезают, а берут на зажим, используя их как держалку. Закончив ушивание верхней части культи желудка, приступают к наложению собственно гастроэнтероанастомоза. Для этого культю желудка за зажим Кохера поворачивают задней стенкой кпереди, а ранее подготовленную и проведённую через окно брыжейки поперечной ободочной кишки петлю тощей кишки подтягивают к культе желудка и располагают так, чтобы приводящий конец петли был направлен к малой кривизне, а отводящий — к большой кривизне желудка. Длина приводящей петли от двенадцатиперстно-тощекишечной складки до начала анастомоза не должна превышать 8—10 см. Приводящую петлю кишки подшивают к культе желудка несколькими узловыми шёлковыми швами на протяжении 3—4 см выше шва держалки, а отводящую — одним швом к большой кривизне. Вначале узловыми серозно-мышечными швами сшивают заднюю стенку желудка на всю ширину анастомоза до самой большой кривизны со свободным краем тощей кишки. Расстояние между швами 7—10 мм. Срезают все швы, кроме последнего (у большой кривизны). Подшивать кишку к желудку необходимо так, чтобы линия анастомоза проходила посредине свободного края петли кишки. Для лучшего обнажения задней стенки желудка культю его отворачивают несколько влево и между желудком и кишкой накладывают ряд узловых шелковых серозно-мышечных швов. В каждый шов захватывают не менее 5—6 мм серозной и мышечной оболочки кишки и желудка. Все концы нитей, за исключением держалок, срезают. После этого, отступив от линии швов на 6-8 мм и параллельно ей, вскрывают просвет кишки на длину, соответствующую просвету культи желудка. Содержимое кишки удаляют электроотсосом. Срезав зажим Кохера с культи желудка, вскрывают и его просвет.
После этого на задние губы анастомоза накладывают непрерывный кетгутовый шов через все слои кишки и желудка. Длинной кетгутовой нитью, начиная от большой кривизны, сшивают задние стенки желудка и кишки об-вивным непрерывным швом вплоть до верхнего угла анастомоза. Дойдя до угла анастомоза, последний стежок шва захлестывают и той же нитью сшивают передние губы анастомоза. При этом чаще применяют скорняжный шов Шмидена. При затягивании каждого стежка этого шва следят, чтобы слизистые оболочки желудка и кишки погружались внутрь анастомоза, помогая при этом пинцетом. Применяя этот прием, доходят почти до нижнего угла анастомоза и переходят на переднюю стенку, где начальную и конечную нити непрерывного шва связывают и отсекают. Меняют инструменты, салфетки, моют руки и накладывают второй ряд узловых серозно-мышечных швов на переднюю стенку анастомоза. После этого подшивают приводящий отдел тощей кишки к линии швов малой кривизны, чтобы предотвратить забрасывание пищи в эту петлю и укрепить наиболее слабое место анастомоза. Для этого накладывают 2—3 шва, захватывающих серозно-мышечную оболочку обеих стенок желудка непосредственно у швов малой кривизны и приводящего отдела кишки. В случае необходимости анастомоз укрепляют дополнительными узловыми швами в области большой кривизны. Проверяют проходимость анастомоза и подшивают его к краям разреза брыжейки поперечной ободочной кишки. Для этого поперечную ободочную кишку извлекают из брюшной полости, слегка подтягивают кверху и в окно ее брыжейки проводят анастомоз. Затем края брыжейки подшивают к стенке желудка выше анастомоза 4—5 узловыми швами с таким расчётом, чтобы между швами не оставалось больших щелей. Недостаточная фиксация анастомоза может явиться причиной проникновения петель тонкой кишки в окно брыжейки с последующим их ущемлением.
Способ Райхелля—Полиа применяют во избежание стенозирования выхода из культи желудка. Суть операции заключается в наложении позадиободочного гастроэнтероанастомоза между всем просветом культи желудка и короткой петлей тощей кишки на расстоянии 15 см от связки Трейтца.
Обработка культи двенадцатиперстной кишки
Важным этапом резекции желудка является ушивание культи двенадцатиперстной кишки. При расхождении операционных швов на долю культи двенадцатиперстной кишки приходится 90%, и только в 10% случаев развивается несостоятельность швов гастроэнтероанастомоза.
shpory_operativka — Стр 4
131. Ход брюшины в малом женском тазу, углубления, их клиническое значение. В женском тазу брюшина, покрывая заднюю поверхность мочевого пузыря, переходит затем на переднюю поверхность матки на уровне ее перешейка, образуя неглубокое пузырно-маточное углубление, excavatio vesicouterina. Спереди шейка матки и влагалище находятся подбрюшинно. Охватив дно, тело и шейку матки сзади, брюшина спускается ниже шейки матки, покрывает задний свод влагалища и переходит на прямую кишку, образуя глубокое прямокишечно-маточное углубление, excavatio rectouterine (пространство Дугласа). При переходе с задней стенки мочевого пузыря на переднюю стенку прямой кишки брюшина покрывает сначала лишь ее узкий участок. По направлению кверху этот участок брюшинного покрова постепенно расширяется, заходя далее на боковые стенки прямой кишки, и, наконец, на уровне III крестцового позвонка брюшина охватывает кишку со всех сторон, а выше образует брыжейку. Этот уровень обычно считают границей между прямой кишкой и тазовым отделом сигмовидной кишки. Соотношение пространства Дугласа с задним сводом влагалища имеет практическое значение, так как дает возможность непосредственно через задний свод влагалища пальпаторно определять в брюшной полости наличие позадиматочных скоплений (кровь, гной, асцитическая жидкость и т .д . ). При исследовании может произойти прободение.
133. Клиническое значение оттока венозной крови от прямой кишки при патологии печени. Вены прямой кишки относятся к системе воротной и нижней полой вены. Между ними имеются предсуществующие порто-кавальные анастомозы, которые образуют сплетения (pl. venosus recyalis). Промежуток между продольными складками и анусом – зона геморроидалис. В этой области может возникнуть геморрой. Это варикозное расширение вен нижнего отдела ПК и заднего прохода. При патологии печени может произойти разрыв геморроидальных вен с прямокишечным кровотечением.
134. Аномалии развития прямой кишки (наиболее часто встречающиеся варианты). Пороки развития прямой кишки: Atresia – врожденное отсутствие того или иного отверстия, Аplasia (agenesia) – врожденное отсутствие или недоразвитие органа или части тела. В утробном развитии ПК развивается из эндодермальной кишечной трубки, а промежностный из эктодермальной воронки. Они разъединены перепонкой клоаки. На 6-8 неделях внутриутробного периода она перфорируется (редуцируется). Задержка этого процесса приводит к возникновению различных аномалий и уродств. Врожденные аномалии прямой кишки: атрезия заднего прохода, прямой кишки или и заднего прохода, и прямой кишки; прямокишечно-уретральный свищ при нормальном строении заднего прохода, сужение прямой кишки, при атрезии заднего прохода эктопический анус открывается во влагалище, удвоение прямой кишки, врожденный дивертикул прямой кишки.
22. Резекция желудка по Бильрот 1 (показания, вид обезболивания, доступ — послойная . топография, техника операции, преимущества по сравнению с Бильрот 2). Показания: осложненные язвы желудка и двенадцатиперстной кишки (кровоточащие, пенетрирующие, каллезные, стеноз привратника), доброкачественные опухоли (полипы, аденомы), рак желудка. Положение больного на спине. Обезболивание — эндотрахеальный наркоз. Брюшную полость вскрывают верхним срединным разрезом. Мобилизация желудка путём освобождения удаляемой его части от связок с одновременной перевязкой сосудов. Связку рассекают в бессосудистом месте. Приступают к мобилизации удаляемой части желудка по большой кривизне. Для этого через образованное в связке отверстие пальцами оттесняют расположенную позади mesocolon transversum, чтобы не повредить проходящую в ней к поперечноободочной кишке a colica media. Lig gastrocolicum последовательно рассекают между зажимами Кохера, накладывая на поперечные участки лигатуры. Для мобилизации малой кривизны по задней стенке желудка проводят указательный палец к малому сальнику и, тупо проделов в ней отверстие на уровне антрального отдела желудка, оттягивают желудок влево и вниз. Рассекают бессосудистую часть малого сальника. Накладывают на a gastrica dexstra , и затем на a gastrica sinistra две прочные лигатуры и между ними сосуды пересекают. После удаления части желудка проксимальную культю, имеющую значительный просвет, частично ушивают со стороны малой кривизны, со стороны большой кривизны, между культёй желудка и двенадцатиперстной кишкой накладывают анастомоз. Таким образом восстанавливается прямой путь для продвижение пищи через 12-п кишку, а слизистая оболочка желудка соединяется со слизистой оболочкой двенадцатиперстной кишки, как и в норме. Последнее обстоятельство исключает образование пептических язв соустья. Просвет 12-п кишки соединяют не с частью, а со всей культёй желудка. Для этого, по Габереру, отверстие желудка путём собирания краёв его в складки приводится в соответствии с отверстием кишки, в результате чего образуется род заслонки. Снимают все зажимы, накладывают ряд серозно-мышечных узловых шелковых швов, закрывающих в верхней 1/3 линию грязного шва желудка, а в нижних 2/3 анастомоза. Приводящую петлю тонкой кишки подтягивают к образованной малой кривизне фиксируют её 2-3-мя серозно — мышечными швами. Большой сальник с поперечноободочной кишки откидывают к верху, выводят анастомоз через отверстие в mesocolon в нижний этаж брюшной полости и фиксируют 6 узловыми швами к краям этого отверстия. После туалета брюшной полости разрез брюшной стенки закрывают послойно. Способ Бильрот 1 более физиологичен, но имеет недостатки. Слабым местом анастомоза является стык швов на культе желудка и анастомоза; натяжение швов анастомоза при сближении далеко стоящих друг от друга культей желудка и12-перстной кишки.
11. Грыжесечение по Жирару-Спасокукоцкому со швами Кимбаровского (показания, положение на операционном столе, обезболивание, доступ — послойная топография, техника операции). Показания: паховые грыжи. Положение – на спине. Обезболивание: местная анестезия. Разрез на 2 см. выше паховой связки под острым углом. Кожа — ПЖК — поверхностная фасция – томсонова пластинка – апоневроз НКМ и наружное паховое кольцо. Рассекают кольцо по ходу волокон и выделяют грыжевой мешок. Перевязывают у шейки (если нет внутренностей внутри мешка) и пересекают на 2 см. дистальнее места перевязки. Тупфером очищают от клетчатки желобок паховой связки, семенной канатик укладывают на место. К паховой связке подшивают нижний край ВКМ и прямой мышцы и верхний край НКМ. Это пластика по Жирару. Пластика передней стенки по Жирару- Спасокукоцкому: 1) Подшивается к паховой связке одним швом нижнего края ВКМ и ПМ с верхним листком апоневроза к паховой связке; 2) Нижний край рассеченного апоневроза НКМ подшивают к верхнему листку. Кимбаровский предложил сшивать однородные ткани, т.к. они срастаются быстрее.
12. Грыжесечение по Бассини (показания, положение на операционном столе, обезболивание, доступ — послойная топография, техника операции). Показания: паховые грыжи. Положение – на спине. Обезболивание: местная анестезия. Разрез на 2 см. выше паховой связки под острым углом. Кожа — ПЖК — поверхностная фасция – томсонова пластинка – апоневроз НКМ. Края апоневроза растягивают зажимами Бильрота. Выделяют семенной канатик, рассекают его оболочку. Выделяют грыжевой мешок с помощью тупфера. Выделение и производят сначала в дистальном направлении(к мошонке), а затем до шейки мешка. Рассекают дно грыжевого мешка. При наличии внутренностей вправляют в брюшную полость. Грыжевой мешок оттягивают кверху, шейку прошивают ниткой и завязывают. Мешок отсекают на 2 см. дистальнее места перевязки. Убедившись, что культя не кровоточит, отрезают свободные концы лигатуры. Оттягивают семенной канатик кверху и подшивают нижние края ВКМ и прямой мышцы к паховой связке. Укладывают семенной канатик на мышцы и сшивают края апоневроза край в край.
13. Топографическая анатомия желудка (голотопия, синтопия, скелетология, отношение к брюшине, строение стенки желудка, «желудочная дорожка» и ее клиническое значение). Желудок – gaster, ventriculus. Голотопия: желудок расположен в верхнем этаже брюшной полости, преимущественно слева. Скелетотопия: дно желудка по среднеключичной линии достигает нижнего края V ребра, выходное отверстие проецируется на уровне L1, входное отверстие проецируется слева на уровне ThXI. Передняя стенка прикрыта печенью, диафрагмой и задней поверхностью передней брюшной стенки. На задней поверхности расположена сальниковая сумка. Слева – селезенка. Снизу – поперечно-ободочная кишка. Сверху – диафрагма. Строение желудка: косой линией желудок разделяют на 2 отдела: кардиальный (pars. cardiaca), дно желудка и тело – 2/3 желудка, привратниковый отдел (pars. pylorica) — Antrum pyloricum, Canalis pyloricus, Osteum pyloricum – отделят кислую среду желудка от щелочной 12-перстной кишки. Складки слизистой: по малой кривизне складки слизистой имеют продольное направление – это «желудочная дорожка» и место, где чаще всего возникает язвенный процесс. В остальных отделах Вы видите беспорядочное расположение складок. Слизистая оболочка содержит железы, которые выделяют слизь. Но еще имеются клетки, продуцирующие пепсиноген и HCl. Главные выделяют пепсиноген, обкладочные — HCl.
14. Связочный аппарат желудка, кровоснабжение, отток венозной крови и его клиническое значение в условиях печеночной патологии. Основные связки брюшной полости и брыжейки – это дупликатуры листков брюшины, между которыми находятся жировая клетчатка, сосуды, нервы, лимфатические узлы. Основные связки: печеночно-желудочная, желудочно-ободочная, желудочно-селезеночная, желудочно-диафрагмальная (правая и левая). Кровоснабжение: правая и левая желудочные артерии, правая и левая желудочносальниковые артерии. Вены желудка и их клиническое значение: кровь от желудка в норме оттекает в воротную вену. Закон: от всех непарных органов брюшной полости кровь оттекает в воротную вену. В месте соединения пищевода и желудка вены их широко анастомозируют. Портальная гипертензия может привести к разрыву варикозно расширенных узлов и массивному желудочно-пищеводному кровотечению.
15. Иннервация желудка, роль симпатической и парасимпатической нервной системы, нерв Латарже. Иннервация желудка осуществляется симпатическими и парасимпатическими волокнами. Первые идут в составе ветвей, которые отходят от солнечного сплетения и сопровождают сосуды, возникающие из чревной артерии. Блуждающие стволы, дающие парасимпатические волокна, ветвятся на передней и задней стенках желудка: передний — на передней стенке, задний — на задней. Наиболее чувствительными к рефлекторным влияниям зонами желудка являются привратник и значительная часть малой кривизны. Нерв Латарже – эта та часть N. Vagus, которая идет к желудку. Nervus vagus: усиливает перистальтику, раскрывает пилорический сфинктер, усиливает секрецию. Чревное сплетение: подавляет перистальтику, сокращает пилорический сфинктер, вызывает чувство боли.
16. Лимфатическая система желудка, отток лимфы, л/узлы 1-го, 2-го и 3-его порядка и их клиническое значение, типичные отдаленные метастазы. Лимфатические сосуды и лимфатические узлы в патологии являются путями распространения токсинов, микробов и клеток злокачественных опухолей. Лимфатическая система представлена кардильными, селезеночными, верхними и нижними желудочными, привратниковыми л/у. Лимфатические узлы желудка по Островерхову: 1 порядка – по ходу кровеносных сосудов желудка, 2 порядка – чревные лимфатические узлы, 3 порядка – по ходу аорты и нижней полой вены. Типичные отдаленные метастазы при раке желудка: метастазы Вирхова (), метастазы Крукенберга. Клиническое значение лимфатических узлов: пути метастазирования. «Прыгающие» метастазы.
33. Кровоснабжение, отток венозной крови, регионарные л/узлы, основные источники иннервации поджелудочной железы. Поджелудочная железа богато снабжается кровью, доставляемой по ветвям двух систем: чревного ствола и верхней брыжеечной артерии. Первый участвует в кровоснабжении железы через a. pancreaticoduodenalis superior. От верхней брыжеечной артерии отходит к железе a. pancreaticoduodenalis inferior. Кровоснабжение тела и хвоста поджелудочной железы осуществляется ветвями a. lienalis. Отток венозной крови происходит непосредственно в воротную вену и ее главные притоки — vv. lienalis et mesenterica superior. В иннервации поджелудочной железы принимает участие пять сплетений: солнечное, печеночное, селезеночное, верхнее брыжеечное и левое почечное. Регионарными узлами первого этапа являются передние и задние поджелудочно-двенадцатиперстные узлы и узлы, лежащие в области хвоста железы по ходу селезеночной артерии. Регионарными узлами второго этапа являются чревные узлы.
34. Операция при панкреонекрозе (показания, разрез передней брюшной степени, доступ к поджелудочной железе, методика дренирования). Показания: инфицированный панкреонекроз или панкреатогенный абсцесс, септическая флегмона забрюшинной клетчатки, гнойный перитонит независимо от степени полиорганных нарушений. Доступ: срединный или 2-подреберная лапаротомия. Методы дренирующих операций: закрытый, открытый и полуоткрытый. Закрытый – включает активное дренирование забрюшинной клетчатки и брюшной полости в условиях анатомической целостности сальниковой сумки и брюшной полости. Это достигается имплантацией многоканальных силиконовых дренажных конструкций для введения антисептических растворов фракционно или капельно в очаг инфекции с постоянной активной аспирацией. Открытый – выполнение программируемых ревизий и санаций забрюшинного пространства, а также определение распространенности и характера поражения забрюшинного пространства и брюшной полости. Чаще всего используется при релапаротомии после неэффективного «закрытого» и «полуоткрытого» методов дренирования. Полуоткрытый – предпочитают установку трубчатых многопросветных дренажных конструкций в сочетании с дренажем Пемроза. В этих условиях лапаротомную рану ушивают послойно, а комбинированную конструкцию дренажей выводят через широкую контрапертуру в пояснично-боковых отделах живота (люмботомия).
35. Топографическая анатомия селезенки (голотопия, скелетология, синтология, отношение к брюшине, связки, кровоснабжение, отток венозной крови, иннервация, л/ злы). Селезенка располагается в левом подреберье. Наружная поверхность селезенки прилежит к реберной части диафрагмы. В норме селезенка проецируется между IX и XI ребрами по средней подмышечной линии, не выходя вперед за переднюю подмышечную линию. Задний конец селезенки отстоит от позвоночника на 4—6 см и соответствует уровню X—XI грудных позвонков. Наружная выпуклая поверхность селезенки прилегает к реберной части диафрагмы. Внутренняя поверхность спереди примыкает ко дну желудка, сзади — к поясничной части диафрагмы, левой почке и левому надпочечнику, а снизу соприкасается с хвостом поджелудочной железы и селезеночной кривизной о6одочной кишки. Покрыта брюшиной со всех сторон, за исключением ворот. Посредством двух связок селезенка фиксирована с одной стороны к поясничной части диафрагмы (lig. phrenicolienale), с другой — к большой кривизне дна желудка (lig. gasirolienale). Нижний полюс селезенки при вертикальном положении тела упирается в lig phrenicocolicum. Кровоснабжение осуществляется селезеночной артерией, самой крупной ветвью чревного ствола. Селезеночная вена расположена под артерией. Основным источником иннервации селезенки являются левые узлы солнечного сплетения. Кроме того, в иннервации ее участвуют левое надпочечное сплетение и левое диафрагмальное сплетение. Возникающие из названных сплетений ветви образуют селезеночное сплетение. Основными регионарными узлами первого этапа являются узлы, лежащие в области ворот селезенки и у хвоста поджелудочной железы, регионарными узлами второго этапа — чревные узлы.
36. Спленэктомия (показания, вид обезболивания, доступ — послойная топография, техника удаления селезёнки). Показания: закрытые и открытые повреждения селезенки, спленомегалия, спленогенный цирроз печени, кисты (эхинококковые). Положение больного на спине с подложенным под нижний отдел грудной клетки валиком, под наркозом. Доступы: 1) косой разрез, параллельный левому реберному краю; 2) при большом размере селезенки и обширных спайках — торакоабдоминальный доступ с одновременным вскрытием брюшной и грудной полостей. После вскрытия брюшной полости брюшную кривизну желудка оттягивают вправо, селезеночный угол ободочной кишки — книзу и выводят в рану селезенку. Если селезенка соединена с диафрагмой и другими органами плотными спайками, их предварительно рассекают между двумя наложенными сосудистыми зажимами Бильрота. Когда селезенка освобождена от спаек, а так же от селезеночно-диафрагмальной связки, приступают к перевязке кровеносных сосудов и одновременному рассечению желудочно-селезеночной связки. Перевязывают сначала артерию, а затем вену. На каждый сосуд накладывают две шелковые лигатуры. Учитывая, что от селезеночной артерии в желудочно-селезеночной связке отходят короткие ветви ко дну желудка, лигатуры накладывают не на ствол ее, а на ветви, возможно ближе к воротам; этим устраняют также опасность повреждения хвоста поджелудочной железы. После перевязки сосудов, разделения спаек и удаления селезенки производят тщательную проверку гемостаза (особенно в области купола диафрагмы) и зашивают брюшную полость наглухо.
49. Холедохотомия (показания, техника дренирования общего желчного протока по Керу и по Вишневскому), холецистомия. Показания: камни в общем желчном протоке, холангит, для ревизии желчных протоков путем их зондирования, для дренирования, при воспалительном процессе. Техника: вскрывают брюшную полость, обкладывают марлевыми салфетками операционное поле: над общим желчным протоком рассекают передний листок lig. hepatoduodenalis, печеночный и пузырный протоки зажимают пальцами центральнее предполагаемого места вскрытия; рассекают переднюю стенку ductus choledochus на протяжении 1 — 1,5 см и через отверстие по направлению к двенадцатиперстной кишке вводят зонд. В случае обнаружения камня его проталкивают пальцами к отверстию и извлекают специальной ложечкой или зажимом. Если камень находится в панкреатическом отделе протока или в фатеровом сосочке, его стремятся протолкнуть в двенадцатиперстную кишку. В случаях, когда ущемленный в фатеровом сосочке камень не поддается смешению, прибегают к трансдуоденальной холедохотомии, т. е. к вскрытию передней стенки нисходящего отдела 12-перстной кишки и рассечению устья общего желчного протока со стороны полости кишки. Когда камни извлечены и отток желчи в двенадцатиперстную кишку свободен, во вскрытый ductus choledochus вводят дренаж по А. В. Вишневскому или по Керу. Внутренний конец дренажа вводят в направлении печеночного протока. Дренаж выводят через разрез в стенке общего желчного протока и фиксируют его здесь двумя кетгутовыми швами. Другой конец дренажа выводят наружу через отдельный разрез в брюшной стенке и, нарастив его резиновой трубкой, опускают в бутылку с дезинфицирующим раствором. Дренаж можно также установить с помощью Т-образной резиновой трубки. ХОЛЕЦИСТОСТОМИЯ. Показания: те же, у пожилых больных, страдающих дистрофией паренхиматозных органов, сердечно-легочной недостаточностью, при тяжелой форме холецистита. Местная анестезия, наркоз. Техника: Вскрывают брюшную полость, дно желчного пузыря тщательно изолируют марлевыми салфетками. Удерживая две противоположные стенки пузыря зажимами, отсасывают пункцией его содержимое и затем рассекают стенку. Через образовавшееся отверстие удаляют желчные камни. Проверяют наличие камней в протоках (особенно в шейке пузыря) и удаляют их. Пузырь промывают и вводят в него дренаж, который фиксируют одним шелковым швом к краю разреза пузыря. Вокруг отверстия на стенку пузыря дополнительно накладывают кисетный шов. При затягивании участок пузыря с введенным дренажем вворачивают внутрь. Концы обеих ниток — фиксирующей и от кисета — обрезают. Дренаж выводят наружу через брюшную рану. Стенку пузыря вокруг дренажа фиксируют одним рядом кетгутовых швов к краям разреза париетальной брюшины и апоневрозу. На остальном протяжении рану ушивают послойно.
51. Топографическая анатомия тонкой кишки (отделы, строение, особенность перехода тонкой кишки в толстую, кровоснабжение, отток венозной крови и лимфы, иннервация). Тонкая кишка – interstinum tenue, enteron – полый мышечный орган, располагается в нижнем этаже брюшной полости. Длина до 5 м, 2/5 – тощая, 3/5 подвздошная. Лежит интраперитонеально, проекционно в области mesogastrium и hypogastrium. Петель 14-16. Слизистая оболочка образует циркулярные складки. Высота их до 8 мм, количество до 650. кишечные ворсинки 0,2-1,2 мм, их 4-5 млн. Увеличивается всасывательная поверхность. В каждой ворсинке – млечный капилляр, артериола и венула. Бокаловидные клетки выделяют слизь. В тонкой кишке происходит пристеночное и внутриклеточное пищеварение. На всем протяжении ТК лимфоидный аппарат, служащий для обезвреживания вредных веществ и микроорганизмов. Это одиночные и групповые лимфатические фолликулы: Folliculi lymphatici solitarii и Folliculi lymphatici agregati (пейеровы бляшки). Тонкая кишка укреплена на брыжейке, начиная от flexura duodenojejunalis до перехода в толстую кишку она покрыта брюшиной со всех сторон, за исключением узкой полоски, где прикрепляются листки брыжейки. Отличия тонкой кишки от всех отделов ободочной кишки: главные — мышечные ленты, гаустры, жировые отростки (appendecis epiploici) и второстепенные: диаметр, цвет. Кровоснабжение – верхняя брыжеечная артерия. Ее ветви до 18 и более тонкокишечных ветвей. Между ними аркады, играющее роль в коллатеральном кровообращении. Последние аркады называются «параллельными». Вены: верхняя брыжеечная, vena portae. Нервы тонкой кишки сопровождают ветви верхней брыжеечной артерии; они являются ветвями верхнего брыжеечного сплетения. Отводящие лимфатические сосуды тощей и подвздошной кишок (млечные сосуды) сходятся в корне их брыжейки, но по пути прерываются многочисленными брыжеечными лимфатическими узлами (nodi lymphatici mesenterici). Они располагаются в 4 ряда. Центральными узлами считаются 2—3 лимфатических узла, лежащие на стволах верхних брыжеечных сосудов в том месте, где они покрыты поджелудочной железой. Выносящие сосуды этих узлов частью впадают в корни грудного протока, частью — в узлы, расположенные на передней и боковых поверхностях брюшной аорты (nodi lymphatici lumbales).
55. Топографическая анатомия поясничной области (границы, внешние ориентиры, послойная топография, слабые места и их клиническое значение). Границы: задняя – linea mediana post., по верхушкам остистых отростков, передняя – линия Лесгафта, от конца 11 ребра к гребню подвздошной кости, верхняя – 12 ребро и конец 11-го, нижняя – задний отдел гребня подвздошной кости (ПК). Linea bicristarum – между верхними точками гребней подвздошных костей, проходит через верхушку L4. в промежутке между L4 и L5 производят спинномозговую пункцию. Внешние ориентиры: 12-е ребро, остистые отростки, задний отдел гребня подвздошной кости. Послойная топография: кожа, подкожно-жировая клетчатка, поверхностная фасция, грудопоясничная фасция и НКМ, треугольник ПТИ, ВКМ и задняя нижняя зубчатая мышца, пространство Лесгафта-Грюнфельда (дно – апоневроз поперечной мышцы). Клиническое значение слабых мест поясничной области: треугольник ПТИ и пространство Лесгафта-Грюнфельда — через них выходят гнойники, натечники и редко встречающиеся поясничные грыжи.
65. Топографическая анатомия малого таза (костно-связочная основа, границы входа и выхода в малый таз, деление малого таза на «этажи»). Костную основу таза составляют тазовые кости (лобковая, седалищные, подвздошные), крестец и копчик. Пограничной линией костный остов таза подразделяется на большой и малый. Малый таз представляет собой цилиндрическую полость, ограниченную костями и имеет 2 выходных отверстия. Верхняя апертура — представлена пограничной линией. Нижняя апертура ограничена сзади копчиком, сбоку — крестцово-бугорными связками, седалищными буграми, спереди- лобковым симфизом. Дно полости малого таза образуют мышцы и фасции промежности. Они представлены диафрагмой таза, и мочеполовой диафрагмой. Полость малого таза принято делить на 3 этажа: 1- cavum pelvis peritoneale, 2- cavum pelvis subperitoneale, 3- cavum pelvis subcutaneum.
66. Топографическая анатомия мочевого пузыря (голотопия, синтопия, строение стенки, отношение к брюшине, клетчаточные пространства, положение непроизвольного сфинктера, кровоснабжение, иннервация). Полый мышечный орган. Голотопия – в малом тазу. Cинтопия: спереди – лонное сочленение; сзади у мужчин – rectum, семенные пузырьки и ампулы семявыносящих протоков, к дну прилежит предстательная железа; у женщин сзади шейка матки и влагалище. Боковые поверхности соприкасаются с m. levator ani. Стенка состоит из слизистой, мышечной и наружной оболочек. Благодаря наличию подслизистого слоя на внутренней поверхности пузыря образуются складки. Только в области дна имеется треугольной формы гладкий участок слизистой, лишенный подслизистого слоя и прочно связанный с мышечной оболочкой: он называется мочепузырным треугольником (trigonum vesicae). Вершиной треугольника является внутреннее отверстие мочеиспускательного канала, основанием — поперечный валик, который соединяет устья обоих мочеточников и называется plica inlerurcterica. Непроизвольный сфинктер мочевого пузыря охватывает начальный отдел мочеиспускательного канала, образуя m. sphincter vesicae. Кровоснабжение из системы внутренней подвздошной артерии. Одна – a. vesicalis superior или 2 отходят от a. umbilicalis, a. vesicalis inferior — от a. iliaca interna. Вены впадают в v. iliaca interna. Иннервация – верхний и нижний подчревные сплетения, тазовые внутренностные нервы и половой нерв.
67. Топографическая анатомия предстательной железы (положение в малом тазу, доли строения, капсула, семенные пузырьки, конечный отдел семявыносящего протока). Простата располагается в подбрюшинном отделе малого таза, охватывает своими долями начальную часть м.к., над железой находится дно мочевого пузыря, семенные пузырьки и ампула семявыносящего протока. Снизу лежит мочеполовая диафрагма, спереди – задняя поверхность лобкового симфиза, сзади — ампула прямой кишки. Последняя отделяет от простаты брюшинно-промежностный апоневроз. Имеет фасциальную капсулу (Пирогова-Ретция), от которой к лобковым костям идут lig. puboprostaticum. В железе 2 доли и перешеек. Кровоснабжается ветвями из aa. vesicales inferior и a. rectalis media. Вены образую plexus prostaticus, который сливается с plexus vesicalis и впадает в v. iliaca interna. Тазовый отдел семявыносящего протока расположен в подбрюшинном отделе малого таза и направляется от внутреннего отверстия пахового канала книзу и кзади. Он пересекает a. epigastrica inferior, a. и v. iliaca externa, книзу и кзади — запират сос- нервные пучки. Вначале он проходит по боковой стенке мочевого пузыря, затем между мочеточником и задней поверхностью пузыря, образуя ампулу семявыносящего протока. Проток ампулы сливается с протоком семенных пузырьков. Открывается на семенном бугорке в предстательную часть уретры. Семявыносящие протоки кровоснабжаются из a. ductus deferentis. Семенные пузырьки располагаются между передней стенкой ампулы прямой кишки и задней стенкой м.п. От прямой кишки они отделены брюшинно-промежностным апоневрозом. Медиально -семявыносящие протоки, латерально -мочеточник. Верхнемедиальные отделы покрыты брюшиной. Кровоснабжается за счет aa. vesicales inferior и a. rectalis media.
3. Способ Топровера:
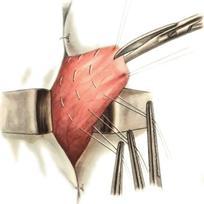
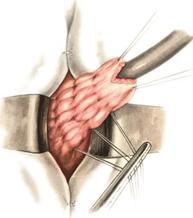

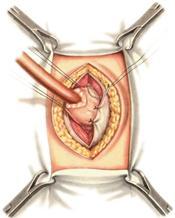
а. Доступ: трансректальный разрез слева длиной 6-8 см или верхняя срединная лапаротомия.
б. В рану извлекают переднюю стенку желудка в виде конуса и поочередно, как при способе Кадера, накладывают три кисетных концентрических шва один ниже другого.
в. В центре первого кисетного шва желудок вскрывают на протяжении 1 см и вводят внутрь резиновую трубку. На трубке кисетные швы завязывают.
г. Образованный из желудочной стенки конус подшивают на уровне нижнего кисетного шва к париетальной брюшине.
д. Рану передней брюшной стенки ушивают послойно.
е. На уровне второго кисетного шва стенку желудка подшивают к прямой мышце живота, а вблизи трубки – к коже.
ж. Образуется губчатый свищ на длительное время. Данный свищ может быть закрыт только оперативным путем.
63. Операция желудочно-кишечного соустья. Передний анастомоз (метод Вельфлера с энтероэнтероанастомозом Брауна).
Желудочно-кишечное соустья – наложение соустья между желудком и петлей тонкой кишки (паллиативная операция).
Показания:
1. неоперабельные опухоли антрального отдела желудка
2. непроходимость пилорического отдела желудка доброкачественного генеза (рубцовые сужения при язве)
3. травмы 12-перстной кишки.
Противопоказания: осложненные формы язвенной болезни.
Техника гастроэнтеростомии по Вельфлеру с энтероэнтероанастомозом Брауна:
а.
Доступ: верхне-срединная лапаротомия.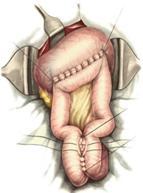
б. Находят первую петлю тонкой кишки, отступив от flexum duodenojejunalis 60-70 см, и выводят ее в рану, лигатурами обозначая приводящий и отводящий концы.
в. Петлю укладывают на переднюю стенку желудка впереди ободочной кишки таким образом, чтобы приводящий конец петли был направлен ко дну желудка, а отводящий – к привратнику (или правило 2Б: большая петля – к большой кривизне и правило 2М: малая петля – к малой кривизне).
г. Переднюю стенку желудка и кишки скрепляют швами-держалками на ширину будущего анастомоза и между ними накладывают чистый серозно-мышечный шов (7-9 см).
д. На расстоянии 1 см от линии шва и вдоль него рассекают стенку желудка и стенку кишки на протяжении 6-8 см. На заднюю губу анастомоза накладывают сквозной непрерывный кетгутовый шов Мультановского. Этой же нитью переходят на переднюю губу анастомоза и ушивают ее вворачивающим швом Шмидена.
е. После ушивания раны кишки инструменты, перчатки, салфетки меняют или обрабатывают и на переднюю губу анастомоза накладывают второй ряд узловых серозно-мышечных швов Ламбера.
д.
Для предупреждения развития порочного
круга дополнительно накладывают
анастомоз по Брауну: между приводящей
и отводящей петлей на расстоянии 15-20 см
от гастроэнтероанастомоза (техника
наложения по типу «бок в бок»)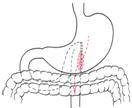
Задний позадиободочный гастроэнтероанастомоз по способу Петерсона-Хаккера: рассекают брыжейку поперечно-ободочной кишки в бессосудистом участке и накладывают анастомоз между задней стенкой желудка и петлей тонкой кишки.
64. Принципы резекции желудка по типу Бильрот 1, Бильрот 2; операция Гофмейстера-Финстерера. Гастрэктомия.
Резекция желудка – удаление части желудка:
а) дистальная – удаляют 2/3 желудка
б) проксимальная – удаляют 95% желудка
Показания:
1. операбельная злокачественная опухоль пилорического отдела
2. осложненные формы язвенной болезни желудка и 12-перстной кишки (прободная, кровоточащая, малигнизированная, стенозирующая, пенетрирующая, хроническая каллезная, рефрактерная к медикаментозной терапии язвы)
Противопоказания:
1. старческий возраст
2. декомпенсация сердечно-сосудистой и дыхательной систем
3. патологические изменения почек и печени
Резекция желудка по Бильрот-1:
1. Доступ: верхняя срединная лапаротомия
2.
В пределах резекции проводят мобилизацию
желудка по большой и малой кривизне.
3. На желудок и 12-перстную кишку накладывают зажимы. Между зажимами желудок пересекают, отворачивают влево и резецируют.
4. Верхнюю часть культи желудка ушивают двухрядным швом (непрерывный сквозной кетгутовый шов + чистые серозно-мышечные швы Ламбера). У большой кривизны оставляют неушитым участок диаметром с 12-перстную кишку для формирования гастродуоденоанастомоза.
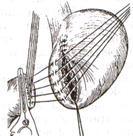
5. Неушитую часть желудка подводят к 12-перстной кишке. Сшивают серозно-мышечными швами задние стенки желудка и 12-перстной кишки. Длинной кетгутовой нитью накладывают на заднюю губу анастомоза сквозной непрерывный кетгутовый шов, начиная снизу вверх, этой же нитью переходят на переднюю губу анастомоза и накладывают вворачивающий шов Шмидена.
6.
После смены инструментов и белья
накладывается серозно-мышечный шов и
заканчивается формирование анастомоза.
Рану передней брюшной стенки послойно
ушивают.
Преимущества способа: наиболее физиологичен, пассаж пищи происходит через 12-перстную кишку, демпинг-синдром не выражен. Недостатки: трудность мобилизации 12-перстной кишки; несоответствие просветов желудка и 12-перстной кишки.
Резекция
желудка по Бильрот-2.
Суть: при неподвижной 12-перстной кишке
ушиваем наглухо обе культи и накладываем
гастроэнтероанастомоз по типу «бок в
бок». В настоящее время выполняется
в модификации
Гофмейстера-Финстерера (анастомоз по
типу «конец в бок»):
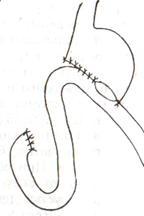
1. Доступ: верхняя срединная лапаротомия.
2. Мобилизация желудка путем освобождения удаляемой его части от связок с одновременной перевязкой сосудов.
3. Находим начальную петлю тощей кишки и проводим ее через отверстие, сделанное в безсосудистой зоне брыжейки поперечной ободочной кишки в верхний этаж, где удерживаем ее наложением на ее брыжейку эластического жома.
4. Накладываем жом Пайра на верхний отдел 12-перстной кишки, жом на желудок ниже привратника и пересекаем между жомами.
5. Закрываем культю 12-перстной кишки:
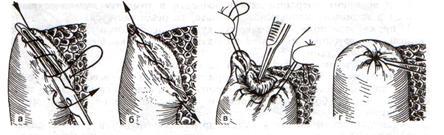
а – наложение непрерывного шва на культю вокруг зажима
б – затягивание нити
в – подгружение культи кишки серозно-серозным кисетным швом
г – затягивание кисетного шва
6. На желудок по линии будущего пересечения слева накладывают два прямых желудочных жома: один со стороны большой кривизны, второй – со стороны малой кривизны так, чтобы они соприкасались. Рядом с ними накладывают раздавливающий жом Пайра на удаляемую часть желудка. Между двумя прямыми жомами и жомом Пайра отсекают желудок.
7. Ушивают верхнюю часть культи желудка по зажиму, наложенному со стороны малой кривизны.
8. Подготовленную петлю тощей кишки подводим к культе желудка так, чтобы приводящий конец ее соответствовал малой, а отводящий – большой кривизне желудка. Кишку фиксируют к задней стенке неушитой части культи желудка держалками так, чтобы линия будущего анастомоза пришлась на противобрыжеечный край кишки.
9. Между держалками накладывают задние серозно-мышечные швы с интервалом 0,5 см. Операционное поле обкладывают салфетками. Кишку рассекают.
10. На заднюю губу анастомоза накладывают сплошной обвивной кетгутовый шов Мультановского, этой же нитью переходят на переднюю губу анастомоза и ушивают ее сквозным непрерывным вворачивающим швом Шмидена. Поверх накладывают второй ряд серозно-мышечных швов. Контролируют проходимость анастомоза.
11. Чтобы предупредить забрасывание желудочного содержимого в приводящую петлю ее подшивают несколькими швами выше зоны анастомоза к культе желудка.
Гастрэктомия – полное удаление желудка.
Показания: рак кардиального отдела желудка или его верхней половины.
1. Верхнесрединная лапаротомия.
2. Мобилизируем желудок путем освобождения удаляемой его части от связок с одновременной перевязкой сосудов.
3. Начальный отдел 12-перстной кишки пересекают между зажимами, ушивают культю 12-перстной кишки.
4. Мобилизируем пищевод, отделяя пещевод от брюшины, лигируя сосуды, рассекая нервы.
5. Создаем эзофагоеюноанастомоз по типу «конец в бок» (по Гиляровичу, по Лагею) с анастомозом Брауна между приводящей и отводящей петлей кишки или по типу «конец в конец» (по Ласка-Цацаниди).
