Что лечит ревматолог — Клиника института лимфологии
Что лечит ревматолог?
Почти все слышали о такой врачебной специальности, как ревматолог, но мало кто понимает, с каким спектром проблем работает этот врач.
Ревматология — это наука, занимающаяся изучением, диагностикой и нехирургическим лечением заболеваний соединительной ткани и опорно-двигательного аппарата (в него входят суставы, мышцы, связки, сухожилия и другие структуры).
Врач-ревматолог диагностирует и лечит свыше 200 заболеваний, среди которых воспалительные заболевания суставов (ревматоидный артрит, болезнь Бехтерева, псориатический артрит), системные заболевания соединительной ткани (системная красная волчанка, васкулиты, воспалительные миопатии и другие), микрокристаллические артриты, заболевания дегенеративного характера (остеоартроз) и снижения прочности кости (остеопороз).
Часто некоторые симптомы ревматических заболеваний проявляются при иных опасных заболеваниях, не связанных с ревматологией. Это могут быть различные опухоли и инфекции. При этом ревматические проявления могут быть первыми и наиболее яркими признаками скрытой болезни.
Только высококвалифицированный ревматолог может отличить самостоятельное ревматическое заболевание от болезни, которая сопровождается «ревматической маской», и назначить нужное лечение или направить к нужному специалисту.
В КАКИХ СЛУЧАЯХ НЕОБХОДИМО ОБРАТИТЬСЯ К РЕВМАТОЛОГУ?— Стойкие боли в одном или нескольких суставах, боли в мышцах, не связанные с конкретным причинным фактором (травма, ушиб) — Отечность, припухание, покраснение суставов — Постоянная слабость, утомляемость, повышение температуры тела, сопровождающиеся изменениями на коже или летучими болями в суставах — Постоянные боли, скованность в позвоночнике у молодых лиц — Появление любых симптомов у лиц, родственники которых больны ревматоидным артритом, системной красной волчанкой, системными васкулитами — По направлению другого специалиста (травматолог, кардиолог, нефролог и т.д.) |
В каком возрасте можно обращаться к ревматологу?
Остеоартроз — это самая распространенная форма поражения суставов, заболеваемость увеличивается с возрастом, среди больных старше 60 лет более 75 % страдают остеоартрозом. В более молодом возрасте также нередки проблемы, связанные с малоподвижным образом жизни, а также заболевания сухожилий и связок.
Отдельную группу составляют пациенты с воспалительными заболеваниями суставов и системными заболеваниями. Для этой группы пациентов нет возрастных рамок! Например, системная красная волчанка – болезнь молодых женщин, ревматоидный артрит чаще поражает женщин 40-50 лет, болезнь Бехтерева – молодых мужчин 20-30 лет.
Воспалительные заболевания быстро приводят к нарушению двигательной активности, и как следствие, к инвалидности, поэтому при появлении тревожных симптомов нужно как можно раньше начать лечение у специалиста. Обращаться к ревматологу надо незамедлительно при появлении первых симптомов заболевания. Своевременное обследование и лечение у ревматолога позволит избежать серьезных осложнений, а при уже хроническом течении болезни уменьшить проявления, сократить количество обострений.
Как понять, что нужно идти именно к ревматологу, а не другому врачу?
Если боль в суставах, мышцах или околосуставных тканях возникла на фоне полного здоровья, то есть не было травмы или ушиба, как правило, нужен ревматолог. Если боли в суставах беспокоят преимущественно в покое, сопровождаются припуханием суставов, слабостью и другими симптомами обязательна консультация ревматолога. Консультация ревматолога показана и молодым людям с хроническими болями в спине. Системные воспалительные заболевания (системные заболевания соединительной ткани, системные васкулиты) могут проявляться длительным повышением температуры тела, общей слабостью, поражениями кожи, «воспалительными» изменениями лабораторных показателей.
Для обывателя профессия ревматолога ассоциируется с ревматизмом. Что такое ревматизм на самом деле, кто им чаще болеет?
Ревматизм – детское и юношеское инфекционное заболевание. Во взрослой практике пациенты с перенесенной острой ревматической лихорадкой наблюдаются чаще всего у кардиолога в связи с приобретенным пороком сердца. Однако часто к термину ревматизма пациенты относят любые заболевания суставов, сухожилий, суставных сумок, что не верно. Правильно сформулировать диагноз и назначить лечение может врач-ревматолог после консультации.
Как проводит диагностику врач-ревматолог, есть ли для этого какие-то специальные обследования, анализы?
Основным в профессии ревматолога является тщательный осмотр, подробный расспрос о симптомах и истории заболевания. Диагностические исследования вторичны. Они включают в себя определенный спектр иммунологических анализов, рентгеновскую, ультразвуковую диагностику и другие обследования по показаниям.
С какими обследованиями нужно идти на первичную консультацию ревматолога?
Не нужно перед первичным приемом ревматолога сдавать массу дорогостоящих анализов и проходить дорогостоящие методы исследования (МРТ и т.п.), ориентируясь на сведения из интернета и советы знакомых! Ориентировочный минимальный перечень обследований, результаты которых желательно иметь пациенту для первичной консультации ревматолога: общий анализ крови, СРБ, фибриноген, мочевая кислота, рентгеновские снимки (если ранее выполнялось рентгенографическое исследование суставов).
Все необходимые современные лабораторные анализы и исследования, которые могут потребоваться для уточнения диагноза, будут назначены только в случае необходимости в ходе первичного осмотра ревматолога.
Преимущества лечения у ревматолога клиники НИИКЭЛ – филиал ИЦиГ СО РАН
Клиника НИИКЭЛ – филиал ИЦиГ СО РАН занимается лечением пациентов с ревматическими заболеваниями с 2004 г. Ревматологи клиники высоко квалифицированы. При необходимости уточнения диагноза в клинике можно пройти необходимое дообследование: анализы, включая иммунодиагностику, инструментальные исследования (УЗИ суставов, рентгеновская денситометрия).
В сложных случаях наши пациенты имеют возможность пройти комплексное обследование и лечение в специализированном ревматологическом отделении клиники НИИКЭЛ — филиал ИЦиГ СО РАН.
При необходимости проводится биопсия тканей с последующим морфологическим исследованием, привлекаются специалисты других профилей: невролог, кардиолог, нефролог, эндокринолог и др.
В лечении пациентов с ревматическими заболеваниями в клинике применяется весь спектр современных лекарственных препаратов, в том числе терапия генно-инженерными биологическими препаратами. По показаниям проводятся внутрисуставные инъекции. Препараты для каждого пациента в клинике НИИКЭЛ – филиал ИЦиГ СО РАН подбираются индивидуально. Наши врачи безупречно владеют стратегией и тактикой лекарственной терапии. Настойчивость, знания, опыт специалиста и терпение больного — почти всегда позволят найти нужный препарат или комбинацию препаратов.
В случае прогрессирования заболевания и необходимости хирургической коррекции в клинике НИИКЭЛ – филиал ИЦиГ СО РАН отлажена преемственность между ревматологами и травматологами. Травматологи клиники проводят широкий спектр ортопедических операций, направленные на коррекцию патологии суставов, от лечебно-диагностической артроскопии до эндопротезирования тазобедренных и коленных суставов, в том числе у пациентов с аутоиммунными воспалительными заболеваниями.
По всем вопросам ревматологического характера можете обратиться в клинику: г. Новосибирск, 630117, ул. Арбузова, 6, тел. (383) 291-14-81, 336-07-08 — регистратура.
Врач-ревматолог — когда к нему обращаться и что он лечит
Ревматолог – врач терапевтического профиля, который осуществляет диагностический поиск, дифференциальную диагностику и лечение широкого спектра заболеваний. Раздел медицины об изучении ревматических заболеваний называется ревматологией.
Ревматологические заболевания проявляются поражением суставов, костей, осевого скелета, мышечного каркаса либо всей соединительной ткани. Чаще всего встречаются следующие патологии: остеоартрит (остеоартроз), остеопороз, ревматоидный артрит, фибромиалгия, системная красная волчанка, подагра, анкилозирующий спондилоартрит и другие.
В механизме любого ревматического заболевания лежит иммунная реакция – чрезмерный видоизмененный ответ клеточного или гуморального звеньев иммунитета на воздействие причинных факторов. Качество жизни таких пациентов снижено: человеку сложно себя обслуживать и заниматься любой деятельностью, в том числе и профессиональной. В 70% случаев болезнь приводит к инвалидности. Большинство недугов протекают хронически, с периодами обострений.
Квалификации врача-ревматолога
Детский специалист – лечит малышей и подростков. Заболеваемость в детском возрасте достаточно высока, а особенности анатомии и физиологии детского организма обуславливают бурный иммунный ответ и яркую клиническую симптоматику. Это требует тщательного сбора анамнеза, обследования и наблюдения ребенка.
Взрослый ревматолог – лечит взрослое население, независимо от пола и возраста. С его помощью пациенты имеют шанс дожить до глубокой старости и сохранить качество жизни.
Важно помнить, что течение одной и той же болезни у детей и взрослых может кардинально различаться, а значит, требуется индивидуальный подход к лечению и высокий уровень личной ответственности врача.
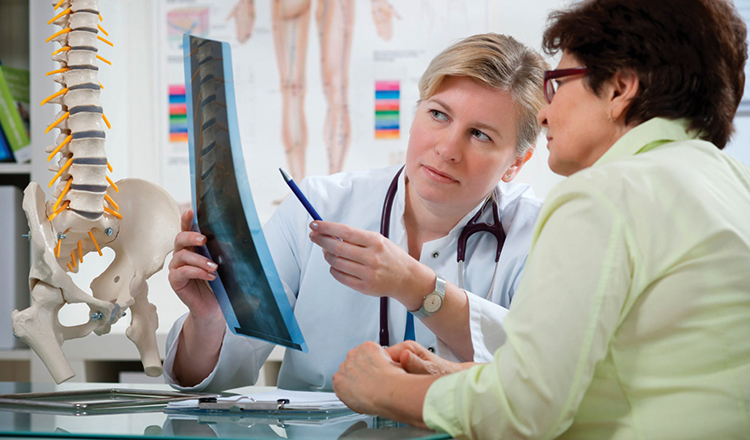
Коварство ревматических болезней
Бытует мнение, что специальность ревматолога узка и направлена на обследование лишь костно-суставной и иммунной систем организма, хотя такие болезни являются системными.
Опасность в том, что «мишенями» могут быть сердечно-сосудистая, дыхательная, пищеварительная, нервно-мышечная, мочеполовая системы органов. Для понимания сути ревматологических заболеваний врачу необходимо углубляться в фундаментальное изучение механизмов, не оставаясь на «верхушке айсберга».
5 факторов, затрудняющих постановку диагноза:
- Причины некоторых заболеваний можно лишь предположить, так как отсутствует связь между конкретным пусковым фактором и началом болезни.
- Возможны случаи постепенного перехода одного ревматического заболевания в другое.
- Симптомы многих болезней схожи между собой, особенно в дебюте.
- Нередки длительные промежутки времени (от одного-двух месяцев до нескольких лет) с момента первого симптома до появления полной клинической картины.
- Пациенты могут испытывать периоды «мнимого благополучия», когда стихают жалобы, но патологический процесс в организме продолжается.

Перечень заболеваний, которые лечит врач-ревматолог
- Группа артропатий: деформирующий остеоартроз, ювенильный ревматоидный артрит, ревматоидный артрит, синдром Фелти, синдром Стилла у взрослых, лекарственные и инфекционные (вирусные, паразитарные, бактериальные артриты, синдром Рейтера).
- Заболевания с обменными нарушениями: остеопороз, подагра, болезнь отложения кристаллов фосфата кальция, пирофосфатная артропатия.
- Артропатии в сочетании со спондилитом: болезнь Бехтерева (анкилозирующий спондилоартрит), псориатический артрит.
- Заболевания с поражением околосуставных мягких тканей: тендиниты, бурситы, фасциты, эпикондилиты, периартриты.
- Болезни с диффузным поражением соединительной ткани: антифосфолипидный синдром (АФС), системная красная волчанка (СКВ), дерматомиозит, системная склеродермия (ССД), синдром Шарпа, синдром Шегрена, рецидивирующий полихондрит.
- Системные васкулиты: криоглобулинемическая пурпура, узелковый периартериит, синдром Чарджа-Стросса, болезнь Винивартера-Бюргера, гранулематоз Вегенера, микроскопический полиартериит, болезнь Такаясу, болезнь Хортона, болезнь Кавасаки, болезнь Бехчета.
- Группа заболеваний, связанных с клапанным поражением сердца: хроническая ревматическая болезнь сердца (ХРБС), острая ревматическая лихорадка (ОРЛ).
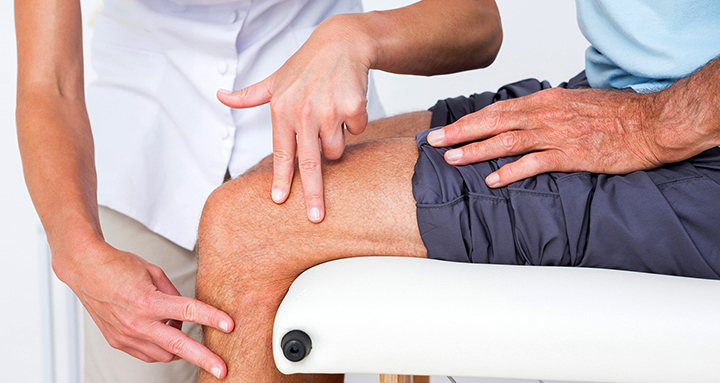
Симптомы, при которых нужно посетить реваматлога
- Боли (в покое или при нагрузке), припухание, отечность, скованность по утрам в мелких или крупных суставах, боли при ходьбе у основания пальцев ног.
- Искривление пальцев рук или ног.
- Внезапные интенсивные боли в одном суставе, чаще всего в I плюснефаланговом суставе стопы.
- «мигрирующие» или «летучие» суставные боли.
- Нарастающие боли в нижней части спины, ягодицах или грудной клетке, ограничение движения в позвоночнике во всех направлениях.
- Болевые ощущения в мышцах, слабость проксимальных групп мышц.
- Симметричное онемение, побеление кончиков пальцев при воздействии холода. выраженное стягивание и сухость кожных покровов. участки гипер- и депигментации кожи. мраморный рисунок на верхних и нижних конечностях –«сетчатое ливедо.»
Не стоит забывать о косвенных признаках, которые бывают единственными в дебюте системного заболевания: хронический стрептококковый тонзиллит, ознобы (повышенная температура тела, затруднение глотания, поперхивание и гнусавость голоса, похудение, выпадение волос.
Важно понять, что эти симптомы еще не говорят о болезни, а окончательный диагноз ставится только после комплексного обследования.
Правила подготовки к приему и перечень диагностических мероприятий
Пациент и врач – это деловые партнеры, а результат лечения зависит от сотрудничества между ними. Перед визитом в поликлинику отбросьте волнение и страх. Расскажите о том, что беспокоит: когда впервые вы почувствовали себя плохо, с чем связываете заболевание, какие лекарства принимали, нет ли подобных недугов у родственников – важна каждая деталь! За сбором анамнеза следует объективный осмотр пациента. Особое внимание уделяется костно-суставной системе: пальпация, перкуссия, измерение окружности суставов, оценка их двигательной функции, функциональные пробы.
Выбор лабораторно — инструментальных исследований зависит от пораженных органов:
- Общеклинические анализы – обязательны для всех пациентов.
- Биохимическое исследование крови: наиболее значимы показатели АЛТ, АСТ, мочевая кислота, креатинфосфокиназа, альдолаза, гаммаглютанинпептидаза, альдолаза.
- Имунносерологическая диагностика – определение специфических маркеров ревматологических заболеваний – антител: ревматоидный фактор, АЦЦП, АНЦА, АНА, и другие.
- Рентгенография – важнейший метод для контроля изменения суставов, степени и стадии патологии.
- УЗИ околосуставных мягких тканей (мышцы, хрящи, сухожилия, связки) – для четкого изображения мельчайших структур, описания их характеристик.
- КТ и МРТ – позволяет получить детальное послойное изображение суставов, околосуставных поверхностей, мягких тканей, выявить дегенеративные изменения.
Как и чем лечат системные болезни?
Ранняя фармакотерапия – обязательное условие ведения таких пациентов. В лечении ревматолог руководствуется главными принципами: подавить иммунное воспаление и облегчить самочувствие пациента.
Перечень препаратов, к которым прибегает специалист:
- Базисные противовоспалительные препараты (БПВП). В эту группу входят нестероидные противовоспалительные средства (НПВС: диклофенак, ибупрофен, индометацин, кеторолак, лорноксикам, мелоксикам, нимесулид и др). глюкокортикостероиды (ГКС: преднизолон, метилпреднизолон).
- Базисные болезнь-модифицирующие средства (ББМП: антиметаболиты, Д-пеницилламин, цитостатики, аминохинолиновые соединения, соли золота и другие).
- Генно-инженерные препараты нового поколения (ГИБП: ингибиторы фактора некроза опухолей (ФНОα), блокаторы рецепторов интерлейкина (ИЛ-1, ИЛ-6,ИЛ-12), ингибиторы В-клеточного и Т-клеточного звеньев иммунитета).
- Природные компоненты хрящевой ткани для лечения остеоартроза или хондропротекторы: глюкозамина и хондроитина сульфат.
- Противоостеопоротические препараты (эстрогены, препараты кальция, витамин Д, бисфосфонаты, кальцитонин лосося и другие).
- Урикозурические и урикодепрессивные средства при подагре (аллопуринол, пробенецид, сульфинпиразон).
Помните, своевременное обращение к ревматологу может предотвратить тяжелые последствия!
Похожие материалы:
sustavos.ru
Как понять, что ребенку нужен врач-ревматолог?
Какими ревматическими заболеваниями обычно болеют дети?
Большинство пациентов, состоящих на диспансерном учете, наблюдаются с диагнозом «ювенильный ревматоидный артрит»: 94% всех наших пациентов имеют именно такой диагноз. Остальные 6% составляют пациенты с такими заболеваниями, как системная красная волчанка и системная склеродермия – но, к счастью таких детей не так много в Москве, всего по нескольку десятков.
Есть предположение, что на самом деле детей, больных ревматологическими заболеваниями, несколько больше – за счет недовыявленных случаев.
Какой диагноз опаснее – идиопатический, ревматоидный или хронический артрит?
На самом деле, идиопатический, ревматоидный и хронический артрит – это различные названия одного и того же заболевания, принятые в разных классификациях (европейской, американской, международной). Не нужно беспокоиться, что врачи используют разные термины: каждый из них знает, что за всеми этими терминами скрывается одно и то же заболевание.
Кто заболевает ювенильным ревматоидным артритом? Кто входит в группу риска?
Заболевание чаще диагностируется у девочек, однако наблюдается у детей всех возрастов, поэтому группы риска выявить сложно. Известно, что полиартикулярным серопозитивным артритом чаще болеют девочки-подростки, но нельзя сказать, что девочки подросткового возраста находятся в группе риска.
Что касается наследственного фактора, то дети, у которых в семье был диагностирован ревматоидный артрит или аутоиммунные заболевания, имеют больший риск. Однако далеко не всегда родители детей достаточно осведомлены о том, чем, как и когда болели их родственники.
Как проявляет себя заболевание?
Есть несколько форм ювенильного ревматоидного артрита: суставная форма проявляет себя наиболее красноречиво, и именно ее бывает проще диагностировать.
Основные признаки ревматоидного артрита в суставной форме:
-
Постоянная и резкая боль в суставе (суставах), особенно при движении;
-
Отечность болезненного сустава, его увеличение в объеме;
-
Утренняя скованность суставов, тугоподвижность, ограничение в движении;
-
Возможно – снижение остроты зрения, боль в глазах, покраснение.
По статистике, до 4% детей в период дебюта ревматоидного артрита сначала испытывают проблемы со зрением, а уже затем начинают жаловаться на боли в суставах. Вполне вероятен случай, когда врач-офтальмолог первый высказывает подозрение, что у ребенка, возможно, развивается артрит.
Ювенильный ревматоидный артрит в его системной форме имеет более серьезные проявления: увеличение печени, селезенки, лихорадка, озноб, признаки тяжелого воспалительного процесса. При таких симптомах лучше всего как можно скорее госпитализировать ребенка.
Легко ли диагностировать ревматоидный артрит у ребенка?
Первый, кто должен заподозрить ревматоидный артрит у ребенка – участковый врач-педиатр. Иногда педиатры не ориентированы на диагностику именно ревматологического заболевания: они направляют ребенка с признаками ревматоидного артрита к хирургу, ортопеду, врачу ЛФК, все их меры не приносят никакого облегчения – и на этом этапе теряется очень много времени. Ранняя диагностика и раннее назначение терапии дает больший эффект.
Другая крайность – если при любой жалобе на боли в суставах детей направляют к ревматологу, а на приеме у ревматолога выясняется, что это посттравматический артрит, ортопедические заболевания или боли роста. А между тем, болезненность сустава – отнюдь не главный признак начинающегося артрита.
Задача педиатра – не упустить, но и не «передиагностировать». Основная ответственность здесь лежит на участковом педиатре: он должен четко знать, каковы признаки именно дебюта ревматоидного артрита. Из внешних признаков это: а) отечность и припухлость сустава, б) изменения кожных покровов вокруг сустава (покраснения), в) утренняя скованность и нарушение движений в суставе.
Сдайте основные анализы. Если есть сомнение в диагнозе, педиатр назначит пациенту ряд анализов, которые сразу укажут на наличие воспаления: это общий анализ крови и мочи, а также биохимический анализ крови. Признаками ревматоидного артрита могут оказаться тромбоцитоз, повышенный уровень СОЭ, пониженный гемоглобин. В биохимическом анализе крови наиболее значимые показатели – увеличение С-реактивного белка и в ряде случаев положительный ревматоидный фактор. По возможности, можно также сдать анализы на антинуклеарный фактор (АНФ).
Что могут сделать родители? Если у вас возникают сомнения относительно решения вашего педиатра, вы всегда можете решить вопрос со старшим педиатром, заведующим отделением. Однако если все специалисты уверены, что у ребенка нет признаков артрита – советую вам не беспокоиться понапрасну.
navigator.mosgorzdrav.ru
Врач-ревматолог что лечит?
 Всем известно, что есть такая отрасль медицины — ревматология, а специалист, который в ней трудится, — ревматолог. Что лечит врач данного профиля? Большинство ответит, что суставы, и это правда. Однако не только суставы находятся в его компетенции. Данная область намного обширнее и занимается диагностикой и лечением воспалительных и дегенеративно-дистрофических поражений опорно-двигательного аппарата, а также локальных и системных заболеваний соединительной ткани, одним из симптомов которых является суставная боль.
Всем известно, что есть такая отрасль медицины — ревматология, а специалист, который в ней трудится, — ревматолог. Что лечит врач данного профиля? Большинство ответит, что суставы, и это правда. Однако не только суставы находятся в его компетенции. Данная область намного обширнее и занимается диагностикой и лечением воспалительных и дегенеративно-дистрофических поражений опорно-двигательного аппарата, а также локальных и системных заболеваний соединительной ткани, одним из симптомов которых является суставная боль.Надо сказать, что перечень недугов, которые лечит врач-ревматолог, весьма длинный и составляет порядка ста болезней, характеризующихся поражением костей, позвоночника, суставов, мышц, сосудов, внутренних органов. Если в патологический процесс вовлечена соединительная ткань нескольких систем и органов, то речь идет о недугах с аутоиммунным механизмом развития. Ревматические болезни отрицательно влияют на качество жизни и нередко приводят к нетрудоспособности. Они, как правило, протекают в хронической прогрессирующей форме с периодическими рецидивами.
Чаще всего к доктору данного профиля обращаются при скованности и боли в суставах. Подобные жалобы многочисленны и поступают от людей разного возраста, поэтому сегодня высока востребованность такого врача, как ревматолог. Что лечит он, мы приблизительно знаем, а теперь перечислим несколько заболеваний.
Это суставные болезни, воспалительные и дистрофические. К первым причисляют артриты: ревматоидный, ювенильный, идиопатический, реактивный, инфекционный, а также остеоартрит, болезнь Стилла взрослых, подагру, болезнь Бехтерева. К дегенеративным недугам относятся деформирующие остеоартрозы.
 Следующая группа — это системные аутоиммунные болезни соединительной ткани, такие как красная волчанка, синдром Шегрена, склеродермия, ревматическая полимиалгия, болезнь Бехчета, воспалительные миопатии (дерматомиозит, полимиозит), антифосфолипидный синдром, которые также приведут нас к доктору, который называется «ревматолог».
Следующая группа — это системные аутоиммунные болезни соединительной ткани, такие как красная волчанка, синдром Шегрена, склеродермия, ревматическая полимиалгия, болезнь Бехчета, воспалительные миопатии (дерматомиозит, полимиозит), антифосфолипидный синдром, которые также приведут нас к доктору, который называется «ревматолог».Что лечит этот врач еще? Системные васкулиты — это целый ряд заболеваний различной этиологии, объединенных единым симптомом — воспалением сосудов. Назовем некоторые из них: узелковый периартериит, гранулематоз Вегенера, болезнь Кавасаки, артериит Такаясу, болезнь Бюргера, артериит Хортона и другие.
Еще один недуг, относящийся к данной области медицины, — это острая ревматическая лихорадка, больше известная под названием «ревматизм». Характеризуется заболевание развитием патологического процесса в оболочках сердца, как правило, у детей в возрасте от 7 до 15 лет.
При появлении каких симптомов нам может понадобиться ревматолог? Что лечит, мы знаем, теперь обратимся к первым признакам ревматических заболеваний. Они описаны ниже.
- Периодическое появление отеков и болей в суставах (одном или нескольких).
- Утренняя скованность и боли, которые наблюдаются ежедневно на протяжении достаточно длительного времени.
- Ограниченная подвижность в коленях, пояснице, шее и других суставах, перешедшая в хроническую форму.
 Итак, какой же можно сделать вывод по поводу того, что лечит ревматолог? Доктор занимается такими органами, как суставы, сердце, почки, сосуды. Ведь системные заболевания поражают весь организм, отличаются разнообразием клинических форм и сопровождаются кардиальными, церебральными, почечными, легочными и кожными синдромами. Поэтому ревматологи тесно сотрудничают с кардиологами, иммунологами, пульмонологами, неврологами, дерматологами, нефрологами.
Итак, какой же можно сделать вывод по поводу того, что лечит ревматолог? Доктор занимается такими органами, как суставы, сердце, почки, сосуды. Ведь системные заболевания поражают весь организм, отличаются разнообразием клинических форм и сопровождаются кардиальными, церебральными, почечными, легочными и кожными синдромами. Поэтому ревматологи тесно сотрудничают с кардиологами, иммунологами, пульмонологами, неврологами, дерматологами, нефрологами.fb.ru
Советы ревматолога
МЕДЦЕНТРЫ
Стоматологии
Анализы и диагностика
Поликлиники и больницы
Беременность и роды
Психологическая помощь
kardiomed.103.by
Какие заболевания лечит ревматолог 🚩 ревматолог что лечит 🚩 Виды медицины
Заболевания ревматологии
Широкий профиль ревматолога объясняется тем, что многие болезни могут оказывать влияние на соединительную ткань человека. Задачей специалиста становится диагностика заболевания, влияющего на здоровье человека. Например, частой причиной болей в суставах может стать наличие венерической инфекции, которую ревматологу нужно суметь продиагностировать. Причиной болей могут также стать заболевания печени, нарушения обмена веществ, лишний вес и плоскостопие. В каждом случае врачу необходимо найти нужный подход и подобрать эффективное лечение, рассматривая другие сопутствующие заболевания. Главная специфика работы специалиста – постоянное наблюдение за больными.
Большинство болезней в ревматологии имеют хронический характер, а это значит, что пациент должен периодически посещать своего врача, чтобы отслеживать прогресс лечения и текущее состояние болезни.

Врач лечит артриты, остеоартроз, спондилоартрит, волчанку, склеродермию, феномен Рейно. В специализацию доктора входят васкулярные заболевания, полимиалгия, остеопороз. Некоторые ревматологи занимаются лечением полимиозитов, дерматомиозитов, ревматических лихорадок, ревматологические болезни сердца и эритремы.
Диагностика
Во время диагностики врач может проводить различные процедуры. Часто доктор назначает анализы крови для постановки диагноза, УЗИ суставов, рентген, анализы суставной жидкости, компьютерную томографию и магнитно-резонансную томографию (МРТ), пункции, кардиограммы. В зависимости от заболевания врач может назначать различные методики тестирования. Чаще всего делается рентген, при помощи которого можно определить большинство болезней суставов.
При необходимости врач проводит консультацию с другими специалистами, чтобы более точно получить картину заболевания и назначить максимально эффективное лечение.
Обращаться к ревматологу необходимо в том случае, если после пробуждения вы чувствуете некоторую боль или скованность в суставах, или вас беспокоят боли при ходьбе или выполнении любых движений. Также следует обращаться к врачу, если на фоне сильных болей у вас отмечается повышение температуры. Однако, чаще всего пациенты направляются к ревматологу после консультации с другими врачами или после постановки предварительного диагноза. Частыми симптомами на необходимость помощи является появление венозной сеточки на руках и ногах, увеличение и покраснение ушей, увеличение суставов в объеме, любые нарушения цвета кожи конечностей.
www.kakprosto.ru
