Дисфункция митрального клапана
 Дисфункция митрального клапана – понятие, часто встречающееся в медицинской практике, оно включает в себя органические нарушения, врожденные и приобретенные. Чтобы понять, что это такое, необходимо разобраться в том, какую роль митральный клапан играет в работе сердца.
Дисфункция митрального клапана – понятие, часто встречающееся в медицинской практике, оно включает в себя органические нарушения, врожденные и приобретенные. Чтобы понять, что это такое, необходимо разобраться в том, какую роль митральный клапан играет в работе сердца.
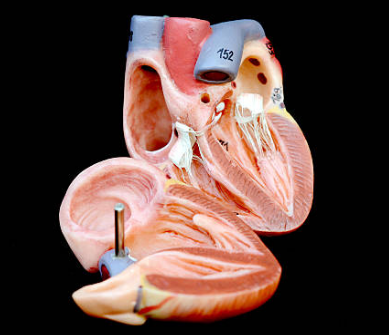
Клапан, расположенный между левым желудочком и левым предсердием, называется митральным. Митральный клапан (valva mitralis) закрывается в момент сокращения левого желудочка, не пропуская обратный поток крови в левое предсердие.
 Valva mitralis состоит из двух створок, прикрепленных хордами, крепление осуществляется сосочковыми и папиллярными мышцами, такое строение позволяет ему эффективно функционировать в двух фазах (систолы, диастолы).
Valva mitralis состоит из двух створок, прикрепленных хордами, крепление осуществляется сосочковыми и папиллярными мышцами, такое строение позволяет ему эффективно функционировать в двух фазах (систолы, диастолы).
Диастола (или расслабление) характеризуется провисанием вниз его створок, при этом пропуская поток крови, направленный из левого предсердия в левый желудочек.
Фаза систолы, или сокращения не позволяет потоку крови возвращаться в левое предсердие, такой стопроцентной функциональности valva mitralis во время систолы пока не удается достичь путем установки протеза.
Поэтому кардиологи стараются сохранить природный МК всеми возможными способами.
Дисфункции митрального клапана
Нарушение функции вызывается множеством причин. Симптоматика зависит от тяжести поражения valva mitralis .
Наиболее часто встречающиеся симптомы:
- аритмия;
- одышка;
- непереносимость физических нагрузок;
- не диагностируемый кашель в ночное время.
 Заболевания, приводящие к нарушению работы клапана, вызывают митральный стеноз или комбинированный приобретенный порок сердца.
Заболевания, приводящие к нарушению работы клапана, вызывают митральный стеноз или комбинированный приобретенный порок сердца.
Основные нарушения работы valva mitralis :
- пролапс;
- эндокардит инфекционный;
- ревматизм;
- врожденные пороки;
Пролапс митрального клапана
Пролапсом называют выпячивание его створки или двух створок во время систолы в сторону левого предсердия. Нарушение чаще всего диагностируют у молодых людей и у детей.
Пролапс митрального клапана у детей имеет врожденную природу.
 Выделяют три степени нарушения:
Выделяют три степени нарушения:
- Нарушение 1 степени приводит к некоторой непереносимости физических нагрузок, подростки в целом переносят их нормально, однако устают быстрее, чем здоровые дети. Во время осмотра и аускультации прослушиваются отдельные щелчки. Струя крови доходит до створок клапана, степень регургитации минимальная.
- Нарушение второй степени приводит к болям в грудной клетке, слабости, одышке. Степень регургитации слабая, поток может достигать середины предсердия.
- Пролапс третьей степени лечится только заменой клапана на искусственный. С регургитацией высокой степени связаны такие тяжелые симптомы, как сильные головные боли, тахикардия, боли в животе, одышка, субфебрильная температура, обморочное состояние.
Пролапс первой степени лечения не требует.
Дополнительная хорда
 Дополнительная хорда относится к малым порокам и обычно не нарушает нормальное физиологическое состояние организма. Эта дополнительная нить чаще всего образуется в полости левого желудочка.
Дополнительная хорда относится к малым порокам и обычно не нарушает нормальное физиологическое состояние организма. Эта дополнительная нить чаще всего образуется в полости левого желудочка.
Бывает так, что хорд несколько, в таком случае лишняя соединительная ткань находится не только в сердце, но и в других местах организма, что вызывает заболевания многих внутренних органов и костно-мышечной системы.
Такое нарушение называется дисплазией соединительно-тканной.
Особенности соединительно-тканной дисплазии у ребенка:
- Нарушение в строении скелета.
- Сколиоз и деформированные конечности.
- Неправильное развитие скелетной мускулатуры.
- Изменения во внутренних органах.
 Хорды могут размещаться продольно, диагонально или поперечно. Оказывают влияние на работу сердца поперечные хорды, препятствующие потоку крови, что негативно влияет на работу миокарда. Во взрослом возрасте поперечная хорда вызывает аритмию.
Хорды могут размещаться продольно, диагонально или поперечно. Оказывают влияние на работу сердца поперечные хорды, препятствующие потоку крови, что негативно влияет на работу миокарда. Во взрослом возрасте поперечная хорда вызывает аритмию.
У подростков дополнительная хорда начинает оказывать влияние на работу сердца в период интенсивного роста, у детей могут диагностироваться боли в сердце, слабость, непереносимость физических нагрузок, нестабильность психических процессов, ВСД, частые головокружения.
Перечисленные выше симптомы могут проявляться и во взрослом состоянии. При подозрениях на развитие аномалии кардиолог направляет пациента на УЗИ, ЭКГ и нагрузочные пробы.
После постановки диагноза назначается симптоматическое лечение и процедуры оздоровительного характера. В тяжелых случаях проводят иссечение хорды хирургическим путем.
Недостаточность митрального клапана
Аномальный, не закрывающийся клапан пропускает поток крови через левый желудочек в левое предсердие, что вызывает проблемы с функционированием сердечно-сосудистой системы.
Основные причины аномалии:
- дисфункция папиллярных мышц;
- пролапс митрального клапана;
- ревматизм;
- механическая травма хорды.
 В редких случаях причиной нарушения работы клапана является миксома в левом предсердии или сильное обызвествление кольца клапана.
В редких случаях причиной нарушения работы клапана является миксома в левом предсердии или сильное обызвествление кольца клапана.
Дисфункция папиллярных мышц чаще всего диагностируется у новорожденных.
Основные причины аномалии:
- неправильное размещение левой венечной артерии;
- острая стадия миокардита;
- фиброэластоз;
- миксоматозное изменение тканей клапана.
Перенесенный инфаркт миокарда с аневризмой может стать причиной недостаточности клапана и фиброза папиллярных мышц у взрослых, чаще пожилых людей.
Приступ стенокардии вызывает ишемию или инфаркт в области папиллярных мышц, которые теряют способность к сокращению. Во время систолического этапа здоровая мышца тянет створку клапана на себя, пораженная западает в область левого предсердия.
Как можно выявить митральную недостаточность на стадии сохранного кровообращения? При аномалии проявляются такие симптомы:
 Одышка, вызываемая повышенным давлением в левом предсердии. Это связано с волной CV.
Одышка, вызываемая повышенным давлением в левом предсердии. Это связано с волной CV.- Синдром Ортнера вызывает хриплость голоса.
- Рентген показывает расширенные вены в верхней области правого легкого.
Терапия митральной недостаточности
Лечится заболевание консервативным, медикаментозным путем и хирургическим вмешательством.
Лекарственную терапию назначают пациентам с отсутствием регургитации или ее слабой выраженностью.

При аритмии и четко выраженных нарушениях электрической проводимости кардиологи назначают адреноблокторы и снрдечные гликозиды.
Оперативное вмешательство проводят в таких случаях:
- Объем забрасываемого потока крови составляет 40% от общего сердечного выброса.
- При неэффективности антибиотиков в процессе лечения эндокардита.
- Склероз подклапанов и створок, а также деформация фиброзного характера требуют хирургического вмешательства.
- При тяжелой сердечной недостаточности и тромбоэмболии.
Протезирование клапанов проводится путем их замены биопротезами, однако кардиологи используют все возможности, чтобы сохранить природный клапан пациента, так как ни один протез не способен в полном объеме выполнять его функции.

Узи сердца дисфункция митрального клапана


Дисфункция митрального клапана – понятие, часто встречающееся в медицинской практике, оно включает в себя органические нарушения, врожденные и приобретенные. Чтобы понять, что это такое, необходимо разобраться в том, какую роль митральный клапан играет в работе сердца.
Клапан, расположенный между левым желудочком и левым предсердием, называется митральным. Митральный клапан (valva mitralis) закрывается в момент сокращения левого желудочка, не пропуская обратный поток крови в левое предсердие.


Valva mitralis состоит из двух створок, прикрепленных хордами, крепление осуществляется сосочковыми и папиллярными мышцами, такое строение позволяет ему эффективно функционировать в двух фазах (систолы, диастолы).
Диастола (или расслабление) характеризуется провисанием вниз его створок, при этом пропуская поток крови, направленный из левого предсердия в левый желудочек.
Фаза систолы, или сокращения не позволяет потоку крови возвращаться в левое предсердие, такой стопроцентной функциональности valva mitralis во время систолы пока не удается достичь путем установки протеза.
Поэтому кардиологи стараются сохранить природный МК всеми возможными способами.
Дисфункции митрального клапана
Нарушение функции вызывается множеством причин. Симптоматика зависит от тяжести поражения valva mitralis .
Наиболее часто встречающиеся симптомы:
- аритмия;
- одышка;
- непереносимость физических нагрузок;
- не диагностируемый кашель в ночное время.


Заболевания, приводящие к нарушению работы клапана, вызывают митральный стеноз или комбинированный приобретенный порок сердца.
Основные нарушения работы valva mitralis :
- пролапс;
- эндокардит инфекционный;
- ревматизм;
- врожденные пороки;
Пролапс митрального клапана
Пролапсом называют выпячивание его створки или двух створок во время систолы в сторону левого предсердия. Нарушение чаще всего диагностируют у молодых людей и у детей.
Пролапс митрального клапана у детей имеет врожденную природу. У взрослых это может быть вторичное нарушение, вызванное эндокардитом, ревматизмом или механической травмой.


Выделяют три степени нарушения:
- Нарушение 1 степени приводит к некоторой непереносимости физических нагрузок, подростки в целом переносят их нормально, однако устают быстрее, чем здоровые дети. Во время осмотра и аускультации прослушиваются отдельные щелчки. Струя крови доходит до створок клапана, степень регургитации минимальная.
- Нарушение второй степени приводит к болям в грудной клетке, слабости, одышке. Степень регургитации слабая, поток может достигать середины предсердия.
- Пролапс третьей степени лечится только заменой клапана на искусственный. С регургитацией высокой степени связаны такие тяжелые симптомы, как сильные головные боли, тахикардия, боли в животе, одышка, субфебрильная температура, обморочное состояние.
Пролапс первой степени лечения не требует.
Дополнительная хорда


Дополнительная хорда относится к малым порокам и обычно не нарушает нормальное физиологическое состояние организма. Эта дополнительная нить чаще всего образуется в полости левого желудочка.
Бывает так, что хорд несколько, в таком случае лишняя соединительная ткань находится не только в сердце, но и в других местах организма, что вызывает заболевания многих внутренних органов и костно-мышечной системы.
Такое нарушение называется дисплазией соединительно-тканной.
Особенности соединительно-тканной дисплазии у ребенка:
- Нарушение в строении скелета.
- Сколиоз и деформированные конечности.
- Неправильное развитие скелетной мускулатуры.
- Изменения во внутренних органах.


Хорды могут размещаться продольно, диагонально или поперечно. Оказывают влияние на работу сердца поперечные хорды, препятствующие потоку крови, что негативно влияет на работу миокарда. Во взрослом возрасте поперечная хорда вызывает аритмию.
У подростков дополнительная хорда начинает оказывать влияние на работу сердца в период интенсивного роста, у детей могут диагностироваться боли в сердце, слабость, непереносимость физических нагрузок, нестабильность психических процессов, ВСД, частые головокружения.
Перечисленные выше симптомы могут проявляться и во взрослом состоянии. При подозрениях на развитие аномалии кардиолог направляет пациента на УЗИ, ЭКГ и нагрузочные пробы.
После постановки диагноза назначается симптоматическое лечение и процедуры оздоровительного характера. В тяжелых случаях проводят иссечение хорды хирургическим путем.
Недостаточность митрального клапана
Аномальный, не закрывающийся клапан пропускает поток крови через левый желудочек в левое предсердие, что вызывает проблемы с функционированием сердечно-сосудистой системы.
Основные причины аномалии:
- дисфункция папиллярных мышц;
- пролапс митрального клапана;
- ревматизм;
- механическая травма хорды.


В редких случаях причиной нарушения работы клапана является миксома в левом предсердии или сильное обызвествление кольца клапана.
Дисфункция папиллярных мышц чаще всего диагностируется у новорожденных.
Основные причины аномалии:
- неправильное размещение левой венечной артерии;
- острая стадия миокардита;
- фиброэластоз;
- миксоматозное изменение тканей клапана.
Перенесенный инфаркт миокарда с аневризмой может стать причиной недостаточности клапана и фиброза папиллярных мышц у взрослых, чаще пожилых людей.
Приступ стенокардии вызывает ишемию или инфаркт в области папиллярных мышц, которые теряют способность к сокращению. Во время систолического этапа здоровая мышца тянет створку клапана на себя, пораженная западает в область левого предсердия.
Как можно выявить митральную недостаточность на стадии сохранного кровообращения? При аномалии проявляются такие симптомы:


Одышка, вызываемая повышенным давлением в левом предсердии. Это связано с волной CV.- Синдром Ортнера вызывает хриплость голоса.
- Рентген показывает расширенные вены в верхней области правого легкого.
Терапия митральной недостаточности
Лечится заболевание консервативным, медикаментозным путем и хирургическим вмешательством.
Лекарственную терапию назначают пациентам с отсутствием регургитации или ее слабой выраженностью.


В первую очередь устраняют основные заболевания: эндокардит, ревматизм. Ингибиторами, кардиотониками, кардиотрафиками и антиоксидантами восстанавливают нарушение кровообращения.
При аритмии и четко выраженных нарушениях электрической проводимости кардиологи назначают адреноблокторы и снрдечные гликозиды.
Оперативное вмешательство проводят в таких случаях:
- Объем забрасываемого потока крови составляет 40% от общего сердечного выброса.
- При неэффективности антибиотиков в процессе лечения эндокардита.
- Склероз подклапанов и створок, а также деформация фиброзного характера требуют хирургического вмешательства.
- При тяжелой сердечной недостаточности и тромбоэмболии.
Протезирование клапанов проводится путем их замены биопротезами, однако кардиологи используют все возможности, чтобы сохранить природный клапан пациента, так как ни один протез не способен в полном объеме выполнять его функции.


Добрый день. Мама (64 года) в этом году лежала в больнице в неврологии с диагнозом дисцикуляторная энцефалопатия с цефалгическим синдромомс волевыми нарушениями на фоне церебрального атеросклероза,артериальной гипертонии 3ст.
При обследовании проверили сердце, ранее не беспокоило. Результат шокировал.
По ДОППЛЕРОГРАФИИ: Трансаортальный поток 114 см/с. Транспульмональная скорость 92 см/сек. Регургитация на ЛА 1 ст. Митральная регургитация 1ст. Трикуспидальная регургитация 2-3 ст. Р на ТК 22 ммртст, СД в ЛА 32 ммртст- эхо-признакилегочной гипертензии. Диастолическая дисфукция ЛЖ 1 тип.
Комментарии по узи: Аорта незначительно расширена в восходящем отделе, стенки её уплотнены. Створки АК уплотнены, раскрытие их достаточное, запирательная функция не нарушена. Уплотнены структуры МК. Створки ТК уплотнены, запирательная функция клапана нарушена.ЛА незначительно расширена. Клапан ЛА визуализируется нечетко. Стенки ЛЖ утолщены с очаговой гиперэхогенностю. Полости сердца: расширен ПЖ. Сегментарная сократимость ЛЖ равномерная. Сократительная способность миокарда ЛЖ удовлетворительная. Движения АВ-клапанов без особенностей.
ЧСС 70 в мин.
Аорта: диаметр кольца 2,27 см, восходящий отдел 3,9 см. Левое предсердие -3,5 см.
Полость левого желудочка :КДР 4,8 см, КСР 3,2см.
ФВ 62%. Зоны гипо, дискинезии не выявлены. Межжелудочковая перегородка (ТМЖП) 1,36/1,8см.
Задняя стенка левого желудочка (ТЗСЛЖ) 1,2/1,7 см.
Аортальный клапан: ракрытие 2,0 см, противофаза -есть.
Митральный клапан: движение створок в противофазу.
Правый желудочек 3,4см. Правое предсердие 3,2см.
Легочная артерия на уровне клапанов 2,4см.
Признаки легочной гипертензии -есть.
Пожалуйста подскажите на сколько серьезны эти диагнозы, как лечить, и как беречься.. кардиолог по прописке сказал заболит -приходите. При выписке из больницы прописали:
Постоянно: по 1тб. тромбо-асс
курс: бенфолипен, мексидол, танакан, омарон, индан, хартил.
Заранее благодарна за ответ. С уважением, Елена
Все больше УЗИ клапанов сердца на практике выявляет патологию как у взрослых, так и у детей. Эхокардиография является не только самым универсальным методом визуализации для сердечно-сосудистой системы, но и наиболее полным и надежным инструментом оценки гемодинамики. Как только мы обрели уверенность в использовании двумерной (2D) и допплер-эхокардиографии для оценки сердечной гемодинамики и выявления клапанных пороков сердца, то стало очевидным, что все меньше больных с пороками сердца проходят инвазивную оценку работы сердечно-сосудистой системы. Поэтому, гемодинамические показатели на УЗИ клапанов сердца, такие как градиенты давления, площадь стенотического отверстия клапана, регургитация, сердечный выброс, объем регургитации, давление наполнения левого желудочка (ЛЖ), давление в легочной артерии постоянно и надежно измеряются на ЭхоКГ.
В некоторых условиях, допплеровская оценка гемодинамики является более точным, чем инвазивная оценка гемодинамики. Например, градиент давления в стенозированном митральном клапане может быть переоценен при катетеризации сердца при измерении легочного капиллярного давления заклинивания, вместо давления в левом предсердии на УЗИ клапанов сердца используется измерение трансмитрального градиента. Эхокардиографическая оценка клапанной регургитации стала более количественные с использованием допплерографии и цветовой визуализации потока. Чреспищеводная эхокардиография позволяет более четко разграничить клапанную морфологию и обеспечивает более легкий доступ для записи скорости потока легочных вен, которые помогают в определении тяжести митральной регургитации и диастолического давления наполнения. Таким образом, у большинства больных с пороками сердца, УЗИ клапанов сердца должным образом обеспечивает комплексную оценку и дает обширную структурно-функциональную и гемодинамическую информацию. Благодаря этой комплексной эхокардиографической информации, врачи смогут лучше определиться с оптимальной тактикой лечения, в том числе о сроках хирургического вмешательства для больных с клапанными пороками сердца.

Клинические наблюдения также свидетельствуют о том, что даже гемодинамически незначимые аномалии клапанного аппарата могут иметь огромное прогностическое значение и последствия или, по крайней мере, могут быть связаны с более общими аномалиями сердечно-сосудистой и метаболической системы. Установлено, что склероз и кальциноз аорты и кальцификации митрального кольца были связаны с нарушенным липидным обменом, ненормальной перфузией миокарда, и даже плохой продолжительностью жизни. В общей популяции, факторы риска атеросклероза оказались независимо связаны с патологией аортального клапана. При УЗИ сердца оценка самой клапанной структуры может стать важным суррогатным маркером для более широкого распространения метаболического синдрома и атеросклеротического процесса. Несколько продолжающихся клинических испытаний изучают вопрос о том, как клинически значимый аортальный стеноз может быть предотвращен или замедлен при активном управлении факторами риска атеросклероза.
Эхокардиография при аортальном стенозе
Нормальный аортальный клапан имеет три тонкие створки, которые обладают свободным систолическим открытием. Площадь нормального аортального клапана составляет 3-4 см.кв, с нормальным открытием примерно в 2 см между створками. Такое же расхождение створок сохраняется в течение большей части систолы, даже если пациент имеет низкий сердечный выброс или обструкцию выходного тракта ЛЖ. Наиболее распространенной формой аортального стеноза обусловлена дегенеративным кальцинозом клапана. На УЗИ сердца створки утолщены и кальцинированы со снижением систолического открытия.
В тоже время, в М-режиме эхокардиографии клапаны могут казаться нормальными у людей с некальцинированными стенозированными створками при систолическом открытии, так как при врожденном аортальном стенозе ограничение открытия клапана происходит в их дистальной части. Однако, в 2D режиме ЭхоКГ визуализирует все структуры аортального клапана, что очень полезно при определении некальцифицированного, а также кальцифицированного аортального стеноза. Хотя врачу на исследовании порой достаточно сложно оценить количество аортальных створок на УЗИ клапанов сердца, даже в парастернальной короткой оси на уровне аортального клапана. В тоже время, степень кальцификации клапанов сердца, размер аортального кольца изменения восходящей аорты, а также наличие вторичной подклапанной обструкции можно хорошо оценить на эхокардиографии. Кроме того, в 2D режим полезен для определения степени гипертрофии ЛЖ (толщина стенки и масса), расширения левого предсердия, функци желудочков и целостности других клапанов.
Гемодинамическая выраженность аортального стеноза определяется по допплерэхокардиографии и опирается на установлении пиковой аортальной скорости потока, среднего градиент давления, площадь аортального клапана. Дотошный поиск максимальной скорости кровотока аорты на УЗИ клапанов сердца имеет важное значение, потому что все вышеперечисленные переменные являются производными от пиковой скорости аортального потока. Чтобы получить исчерпывающие данные гемодинамики, систематическое и тщательное допплеровское исследование сердца должно выполняться у всех больных с клапанным стенозом.
Все свободные ультразвуковые окна должны быть использованы для получения датчиком допплеровского сигнала и большинстве случаев он должен быть расположен параллельно направлению стенотической струи, которая обеспечивает запись наиболее высокой скорости. По сравнению с дуплексным датчиком, датчик слепого непрерывного допплера меньше, и таким образом им легче манипулировать между ребрами и в области яремной ямки. Цветовая визуализация потока может быть полезным в совмещении кровотока и волны непрерывного допплеровского луча, поэтому он помогает максимально параллельно разместить курсор с направлением струи кровотока.
По аналогии с аортальной регургитацией, эхокардиография в 2D и М-режиме устанавливает первопричину некомпетенстности митрального клапана, в том числе пролапс митрального клапана, проблемы смыкания створок митрального клапана, разрыв хорд, кальциноз митрального кольца, дисфункция или разрыв папиллярных мышц, ревматический порок клапана, расщепление створок при ВПС, эндокардит или перфорация.
ПМК является общим показанием для эхокардиографии. Его, как правило, подозревают из-за средне-систолического щелчка и средне-поздне систолического шума при аускультации. Изначально диагностика пролапса митрального клапана основывается на критериях в М-режиме: поздно или голосистолический прогиб створок митрального клапана на 2 мм ниже С–Д линии. Однако, с применения 2D эхокардиографии, которая визуализирует движения митрального клапана в реальном времени, стало ясно, что этот метод имеет более высокую чувствительность для диагностики пролапса митрального клапана. Теперь, когда известно, что митральное кольцо обладает седловидной формой, эхокардиографическая диагностика пролапса митрального клапана как правило, зависит от парастернальной длинной оси сканирования. ПМК устанавливается при систолическом провисании (>2 мм) одной или обеих створок митрального клапана за плоскость митрального кольца. Диагноз является более определенным, когда створки митрального клапана на УЗИ сердца утолщены (>5 мм) и миксоматозно изменены. Если использовать более строгое определение ПМК, то его преобладание у людей (1.7% — 2.4%) не так высока, как сообщалось ранее. Классическая картина ПМК обычно связана с увеличенной вероятностью эндокардита, тяжелой регургитацией митрального клапана и как следствие его хирургического лечения. Выводы, полученные при аускультации, не являются адекватными для выявления группы высокого риска у пациентов с пролапсом митрального клапана. Наличие миксоматоза при пролапсе митрального клапана, скорее всего, представляет собой биохимический дефект с вовлечением соединительной ткани. Кроме того, большинство из пациентов имеют нормальную фракцию выброса, а после 45 лет у 8% имеется фибрилляция предсердий, которая является наиболее мощным предиктором умеренной или тяжелой митральной регургитации.
Митральная регургитация, вызванная региональным или глобальным ремоделированием ЛЖ без структурных аномалий митрального клапана называется функциональной митральной регургитацией. Это часто и приводит к увеличению клинических симптомов при ишемической или дилатационной кардиомиопатии. Функциональная струя регургитации при этом на УЗИ клапанов сердца обычно имеет центральное происхождение. Цветная визуализация потока имеет тенденцию к преувеличению его тяжести. Из всех эхокардиографических переменных, митрального клапана площадь струи коррелирует с тяжестью митральной регургитации. Если площадь струи регургитации 6 см.кв или более, то это, как правило, указывает на третью или четвертую степень недостаточности клапана.
Недостаточность митрального клапана — Википедия
Недостаточность митрального клапана (лат. insufficientia valvulae mitralis), или просто митральная недостаточность — вид приобретённого порока сердца, нарушение функции митрального клапана, при котором во время систолы желудочков происходит обратный ток крови из левого желудочка в левое предсердие.
Митральная недостаточность занимает первое место в структуре всех приобретенных клапанных пороков сердца в общей популяции и 1 место после аортального стеноза у госпитализированных пациентов.
Изолированная недостаточность митрального клапана встречается редко (у 2 % больных). Обычно митральная недостаточность сочетается со стенозом митрального клапана и/или с аортальными пороками сердца.
Недостаточность митрального клапана может быть вызвана острой ревматической лихорадкой, инфекционным эндокардитом, дегенеративными изменениями ткани клапана с отложением солей кальция, диффузными заболеваниями соединительной ткани, такими как, ревматоидный полиартрит, системная красная волчанка, склеродермия, травматическим отрывом створки клапана[3].
Причинами относительной митральной недостаточности могут быть:
- расширение полости левого желудочка, в связи с этим створки митрального клапана не могут полностью закрыть предсердно-желудочковое отверстие;
- синдром пролабирования митрального клапана (во время систолы левого желудочка створки митрального клапана прогибаются в полость левого предсердия) ;
- дисфункция сосочков мышц в результате их ишемии, кардиосклероза;
- разрыв сухожильных хорд, соединяющих клапаны с сосочковыми мышцами;
- кальциноз клапанного фиброзного кольца, затрудняющий его сужение во время систолы желудочков[4].
Из-за неполного смыкания створок митрального клапана происходит регургитация крови из левого желудочка в левое предсердие во время систолы желудочков. В левом предсердии накапливается большое количество крови, из-за чего развивается его дилатация. В левый желудочек поступает увеличенное количество крови, что так же приводит к дилатации, а затем и компенсаторной гипертрофии. Постепенно из-за растяжения кровью предсердия происходит повышение в нем давления и его гипертрофия. Порок длительное время компенсируется за счёт работы мощного левого желудочка. Но со временем сократительная способность левого желудочка снижается, в полости левого предсердия повышается давление, которое ретроградно передается на легочные вены, капилляры, артериолы, возникает венозная («пассивная») лёгочная гипертензия, приводящая к умеренной гиперфункции и гипертрофии правого желудочка. С ростом давления в малом круге кровообращения и развитием дистрофических изменений в миокарде правого желудочка снижается его сократительная функция, что приводит к развитию застойных явлений в большом круге кровообращения[4].
В течение порока можно выделить три периода:
Первый период: компенсация «клапанного» дефекта усиленной работой левого предсердия и левого желудочка. Это длительный период, в котором отсутствуют симптомы сердечной недостаточности, больные чувствуют себя хорошо.
Второй период: развитие «пассивной» лёгочной гипертензии из-за снижения сократительной функции левых отделов сердца. Этот период длится, как правило, недолго, так как застойные явления в малом круге кровообращения быстро прогрессируют и правый желудочек не успевает приспособиться к новым условиям функционирования. В этот период появляются характерные симптомы нарушения кровообращения в малом круге в виде одышки (как при нагрузке, так и в покое), кашля, иногда кровохарканья и приступов сердечной астмы.
Третий период: правожелудочковая недостаточность со всеми характерными симптомами в виде увеличения печени, отёков и повышения венозного давления[4].
Диагностируется по систолическому шуму и характерному изменении тонов сердца при аускультации, признакам увеличения левого предсердия на электрокардиограмме, видимых по рентгенограмме изменения в легких.
При помощи эхокардиографии выявляют:
- Изменения створок клапана (повреждение; уменьшение эластичности),
- Расхождение створок (увеличение размеров митрального отверстия),
- Отрыв папиллярной мышцы с пролабированием створки МК в полость левого предсердия (травма; ОИМ)
По величине струи регургитации выделяют 4 степени выраженности порока:
I степень — незначительная — длина струи регургитации до 4 мм (от основания створок митрального клапана).
II степень — умеренная, струя регургитации равна 4-6 мм.
III степень — средняя, струя регургитации равна 6-9 мм.
IV степень — выраженная, струя регургитации более 9 мм[4].
Небольшая недостаточность митрального клапана не требует специального лечения.
В случае выраженной недостаточности производится хирургическая коррекция порока; при сопутствующем стенозе клапана — рассечение его сросшихся створок или протезирование клапана.
В основном осложнения порока связаны с развитием лёгочной гипертензии и дилатацией левого предсердия. К ним относятся:
• кровохарканье и отёк лёгких;
• нарушения сердечного ритма в виде фибрилляции предсердий (мерцательная аритмия) и суправентрикулярной экстрасистолии;
• тромбоэмболические осложнения (тромбоз левого предсердия с эмболией в почки, мезентериальные сосуды и сосуды головного мозга).
- ↑ 1 2 Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ 1 2 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Митральная регургитация Клинические рекомендации // Министерство здравоохранения РФ. — 2016. — С. 5.
- ↑ 1 2 3 4 В. И. Маколкин, С. И. Овчаренко, В. А. Сулимов. Внутренние болезни. — 6. — 2012 г. — С. 230-236. — 789 с.
Митральная недостаточность — причины, симптомы, диагностика и лечение

Митральная недостаточность – клапанный порок сердца, характеризующийся неполным смыканием или пролабированием створок левого атриовентрикулярного клапана во время систолы, что сопровождается обратным патологическим током крови из левого желудочка в левое предсердие. Митральная недостаточность приводит к появлению одышки, утомляемости, сердцебиения, кашля, кровохарканья, отеков на ногах, асцита. Диагностический алгоритм выявления митральной недостаточности подразумевает сопоставление данных аускультации, ЭКГ, ФКГ, рентгенографии, эхокардиографии, катетеризации сердца, вентрикулографии. При митральной недостаточности проводится медикаментозная терапия и кардиохирургическое лечение (протезирование или пластика митрального клапана).
Общие сведения
Недостаточность митрального клапана – врожденный или приобретенный порок сердца, обусловленный поражением створок клапана, подклапанных структур, хорд или перерастяжением клапанного кольца, приводящим к митральной регургитации. Изолированная митральная недостаточность в кардиологии диагностируется редко, однако в структуре комбинированных и сочетанных пороков сердца встречается в половине наблюдений.
В большинстве случаев приобретенная митральная недостаточность сочетается с митральным стенозом (комбинированный митральный порок сердца) и аортальными пороками. Изолированная врожденная митральная недостаточность составляет 0,6% всех врожденных пороков сердца; в сложных пороках обычно сочетается с ДМПП, ДМЖП, открытым артериальным протоком, коарктацией аорты. У 5-6% здоровых лиц с помощью ЭхоКГ выявляется та или иная степень митральной регургитации.

Митральная недостаточность
Причины
Острая митральная недостаточность может развиваться вследствие разрывов сосочковых мышц, сухожильных хорд, отрыва створок митрального клапана при остром инфаркте миокарда, тупой травме сердца, инфекционном эндокардите. Разрыв сосочковых мышц вследствие инфаркта миокарда сопровождается летальным исходом в 80–90% случаев.
Развитие хронической митральной недостаточности может быть обусловлено поражением клапана при системных заболеваниях: ревматизме, склеродермии, системной красной волчанке, эозинофильном эндокардите Леффлера. Ревматическая болезнь сердца обусловливает около 14% всех случаев изолированной митральной недостаточности.
Ишемическая дисфункция митрального комплекса наблюдается у 10% пациентов с постинфарктным кардиосклерозом. К митральной недостаточности может приводить пролапс митрального клапана, надрыв, укорочение или удлинение сухожильных хорд и папиллярных мышц. В ряде случаев митральная недостаточность является следствием системных дефектов соединительной ткани при синдромах Марфана и Элерса-Данлоса.
Относительная митральная недостаточность развивается в отсутствие повреждения клапанного аппарата при дилатации полости левого желудочка и расширении фиброзного кольца. Такие изменения встречаются при дилатационной кардиомиопатии, прогрессирующем течении артериальной гипертензии и ИБС, миокардитах, аортальных пороках сердца. К более редким причинам развития митральной недостаточности относят кальциноз створок, гипертрофическую кардиомиопатию и др.
Врожденная митральная недостаточность встречается при фенестрации, расщеплении митральных створок, парашютовидной деформации клапана.
Классификация
По течению митральная недостаточность бывает острая и хроническая; по этиологии – ишемическая и неишемическая. Также различают органическую и функциональную (относительную) митральную недостаточность. Органическая недостаточность развивается при структурном изменении самого митрального клапана либо удерживающих его сухожильных нитей. Функциональная митральная недостаточность обычно является следствием расширения (митрализации) полости левого желудочка при его гемодинамической перегрузки, обусловленной заболеваниями миокарда.
С учетом выраженности регургитации выделяют 4 степени митральной недостаточности: с незначительной митральной регургитацией, умеренной, выраженной и тяжелой митральной регургитацией.
В клиническом течении митральной недостаточности выделяют 3 стадии:
I (компенсированная стадия) — незначительная недостаточность митрального клапана; митральная регургитация составляет 20-25% от систолического объема крови. Митральная недостаточность компенсируется за счет гиперфункции левых отделов сердца.
II (субкомпенсированная стадия) — митральная регургитация составляет 25-50% от систолического объема крови. Развивается застой крови в легких и медленное нарастание бивентрикулярной перегрузки.
III (декомпенсированная стадия) — резко выраженная недостаточность митрального клапана. Возврат крови в левое предсердие в систолу составляет 50-90% от систолического объема. Развивается тотальная сердечная недостаточность.
Особенности гемодинамики при митральной недостаточности
Вследствие неполного смыкания створок митрального клапана в период систолы возникает регургитационная волна из левого желудочка в левое предсердие. Если обратный ток крови незначителен, митральная недостаточность компенсируется усилением работы сердца с развитием адаптационной дилатации и гиперфункции левого желудочка и левого предсердия изотонического типа. Этот механизм может достаточно длительно сдерживать повышение давления в малом круге кровообращения.
Компенсированная гемодинамика при митральной недостаточности выражается адекватным увеличением ударного и минутного объемов, уменьшение конечного систолического объема и отсутствием легочной гипертензии.
При тяжелой форме митральной недостаточности объем регургитации преобладает над ударным объемом, минутный объем сердца резко снижен. Правый желудочек, испытывая повышенную нагрузку, быстро гипертрофируется и дилатируется, вследствие чего развивается тяжелая правожелудочковая недостаточность.
При остро возникшей митральной недостаточности адекватная компенсаторная дилатация левых отделов сердца не успевает развиться. При этом быстрое и значительное повышение давления в малом круге кровообращения нередко сопровождается фатальным отеком легких.
Симптомы митральной недостаточности
В периоде компенсации, который может длиться несколько лет, возможно бессимптомное течение митральной недостаточности. В стадии субкомпенсации появляются субъективные симптомы, выражающиеся одышкой, быстрой утомляемостью, тахикардией, ангинозными болями, кашлем, кровохарканьем. При нарастании венозного застоя в малом круге могут возникать приступы ночной сердечной астмы.
Развитие правожелудочковой недостаточности сопровождается появлением акроцианоза, периферических отеков, увеличением печени, набуханием шейных вен, асцитом. При компрессии возвратного гортанного нерва расширенным левым предсердием или легочным стволом возникает осиплость голоса или афония (синдром Ортнера). В стадии декомпенсации более чем у половины пациентов с митральной недостаточностью выявляется мерцательная аритмия.
Диагностика
Основные диагностические данные, свидетельствующие о митральной недостаточности, получают в ходе тщательного физикального обследования, подтвержденного электрокардиографией, фонокардиографией, рентгенографией и рентгеноскопией грудной клетки, ЭхоКГ и допплеровским исследованием сердца.
Вследствие гипертрофии и дилатации левого желудочка у больных с митральной недостаточностью развивается сердечный горб, появляется усиленный разлитой верхушечный толчок в V-VI межреберье от среднеключичной линии, пульсация в эпигастрии. Перкуторно определяется расширение границ сердечной тупости влево, вверх и вправо (при тотальной сердечной недостаточности). Аускультативными признаками митральной недостаточности служат ослабление, иногда полное отсутствие I тона на верхушке, систолический шум над верхушкой сердца, акцент и расщепление II тона над легочной артерией и др.
Информативность фонокардиограммы заключается в возможности подробно охарактеризовать систолический шум. ЭКГ-изменения при митральной недостаточности указывают на гипертрофию левого предсердия и желудочка, при легочной гипертензии – на гипертрофию правого желудочка. На рентгенограммах отмечается увеличение левых контуров сердца, вследствие чего тень сердца приобретает треугольную форму, застойные корни легких.
Эхокардиография позволяет определиться с этиологией митральной недостаточности, оценить ее тяжесть, наличие осложнений. С помощью допплерэхокардиографии выявляется регургитация через митральное отверстие, определяется ее интенсивность и величина, что в совокупности позволяет судить о степени митральной недостаточности. При наличии фибрилляции предсердий прибегают к чреспищеводной ЭхоКГ с целью выявления тромбов в левом предсердии. Для оценки тяжести митральной недостаточности применяется зондирование полостей сердца и левая вентрикулография.
Лечение митральной недостаточности
При острой митральной недостаточности требует введение диуретиков и периферических вазодилататоров. Для стабилизации гемодинамики может выполняться внутриаортальная баллонная контрпульсация. Специального лечения легкой бессимптомной хронической митральной недостаточности не требуется. В субкомпенсированной стадии назначаются ингибиторы АПФ, бета-адреноблокаторы, вазодилататоры, сердечные гликозиды, мочегонные препараты. При развитии фибрилляции предсердий применяются непрямые антикоагулянты.
При митральной недостаточности средней и тяжелой степени выраженности, а также наличии жалоб показано кардиохирургическое вмешательство. Отсутствие кальциноза створок и сохранная подвижность клапанного аппарата позволяет прибегнуть к клапансохраняющим вмешательствам – пластике митрального клапана, аннулопластике, укорачивающей пластика хорд и др. Несмотря на низкий риск развития инфекционного эндокардита и тромбозов, клапансохраняющие операции часто сопровождаются рецидивом митральной недостаточности, что ограничивает их выполнение достаточно узким кругом показаний (пролапс митрального клапана, разрывы клапанных структур, относительная недостаточность клапана, дилатация кольца клапана, планируемая беременность).
При наличии кальцификации клапана, выраженного утолщения хорд показано протезирование митрального клапана биологическим или механическим протезом. Специфическими послеоперационными осложнениями в этих случаях могут служить тромбоэмболии, атриовентрикулярная блокада, вторичный инфекционный эндокардит протезов, дегенеративные изменения биопротезов.
Прогноз и профилактика
Прогрессирование регургитации при митральной недостаточности наблюдается у 5–10% пациентов. Пятилетняя выживаемость составляет 80%, десятилетняя – 60%. Ишемическая природа митральной недостаточности быстро приводит к тяжелому нарушению кровообращения, ухудшает прогноз и выживаемость. Возможны послеоперационные рецидивы митральной недостаточности.
Митральная недостаточность легкой и умеренной степени не является противопоказанием к беременности и родам. При высокой степени недостаточности необходимо дополнительное обследование с всесторонней оценкой риска. Больные с митральной недостаточностью должны наблюдаться у кардиохирурга, кардиолога и ревматолога. Профилактика приобретенной недостаточности митрального клапана заключается в предупреждении заболеваний, приводящих к развитию порока, главным образом, ревматизма.
Митральная (клапанная) недостаточность (I34.0) > Справочник заболеваний MedElement > MedElement
Органическая митральная регургитация включает все причины, при которых аномалия клапана является первичной причиной болезни, в отличие от ишемической и функциональной митральной регургитации, которая является следствием заболеваний левого желудочка.
Основной причиной развития недостаточности митрального клапана является ревматизмРевматизм — инфекционно-аллергическая болезнь, этиологически связанная со стрептококком группы А, характеризующаяся системным воспалением соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе и рецидивирующим течением
. С возрастом увеличивается удельный вес больных с неревматической (чаще атеросклеротической) этиологией болезни. Нередки случаи ревматической митральной недостаточности при латентном течении заболевания.
В качестве других причин развития заболевания могут выступать инфекционный эндокардит, системные заболевания соединительной ткани (системная красная волчанка, системная склеродермия), инфаркт миокарда с дисфункцией (реже с разрывом сосочковых мышц), в некоторых случаях встречается травматическое повреждение клапана вследствие тупой травмы грудной клетки или внутрисердечных манипуляций.
Причинами митральной недостаточности могут являться врожденная и приобретенная патологии.
Врожденные:— расщепление створок;
— болезнь Лютамбаше;
— пролапсПролапс — смещение вниз какого-либо органа или ткани от его нормального положения; причиной такого смещения обычно бывает ослабление окружающих и поддерживающих его тканей.
митрального клапана (может быть вызван удлинением хорд или папиллярных мышц, неравномерным распределением хорд по свободному краю в центральной части створок).
Причины приобретенного характера:
1. Дегенеративной природы: миксоматозная дегенерация, синдром МарфанаСиндром Марфана — наследственное заболевание человека, характеризующееся многочисленными нарушениями зрения, скелета (гиперподвижность суставов и др.), внутренних органов (пороки сердца) вследствие аномального развития соединительной ткани; наследуется по аутосомно-доминантному типу, синдром Элерса-ДанлоСиндром Элерса-Данло — группа наследственных системных заболеваний соединительной ткани, вызванных дефектом в синтезе коллагена. Проявляется в поражениях кожи и опорно-двигательного аппарата (гиперпигментация, чрезмерная подвижность суставов и др.)
, кальциноз митрального кольца.
2. Воспалительные поражения: ревмaтизм, инфекционный эндокардит, гиперэозинофильный эндокардит Леффлера, системная красная волчанка и др.
3. ДилатацияДилатация — стойкое диффузное расширение просвета какого-либо полого органа.фиброзного кольца митрального клапана при разрыве или дисфункции папиллярных мышц при ИБСИшемическая болезнь сердца (ИБС) — патологическое состояние, характеризующееся абсолютным или относительным нарушением кровоснабжения миокарда вследствие поражения коронарных артерий
, дилатационной и гипертрофической кардиомиопатии.
Гемодинамические нарушения при митральной недостаточности обусловлены возвратом части крови из левого желудочка в левое предсердие. Когда регургитация при каждом сокращении составляет до 5 мл крови, это практически не отражается на общей и внутрисердечной гемодинамике. Возврат до 10 мл считается незначительным, более 10 мл — существенным, 25- 30 мл — тяжелым.
Количество возвратившейся крови зависит от величины клапанного дефекта и состояния сократительной функции миокарда левого желудочка.
Вследствие высокого сопротивления току крови в зоне дефекта клапана обратный ток в начале систолы отсутствует, появляется в фазу систолического изгнания и продолжается в фазу изометрического расслабления (давление в левом желудочке в эти периоды превышает давление в левом предсердии).
Регургитация крови приводит к объемной перегрузке левого желудочка и левого предсердия, ввиду чего развивается гиперфункция, а после и гипертрофияГипертрофия — разрастание какого-либо органа, его части или ткани в результате размножения клеток и увеличения их объема
левых отделов сердца.
Длительное время порок компенсируется мощным левым желудочком. В дальнейшем при ослаблении левого предсердия под влиянием мощных толчков регургитационной волны развивается дилатация левого предсердия, и оно начинает функционировать как полость с низким сопротивлением. Повышенное давление в левом предсердии передается на легочные вены, что приводит к легочной гипертензии (рефлекс Китаева). В более поздних стадиях возникает гипертрoфия правого желудочка. С декомпенсацией последнего развивается относительная недостаточность трехстворчатого клапана и возникают признаки правосердечной недостаточности. Длительные нарушения кровообращения приводят к стойким изменениям в легких, печени, почках и других органах.
Пролапс митрального клапана: патофизиология, симптомы, причины, лечение
Пролапс митрального клапана (ПМК) является наиболее распространенной патологией клапанов, затрагивающей приблизительно 2-3% населения. ПМК обычно протекает доброкачественно, но иногда приводит к серьезным осложнениям, включая клинически значимую митральную регургитацию (МР), инфекционный эндокардит, внезапную сердечную смерть и цереброваскулярные ишемические события.
Обычно его определяют как систолическое смещение одного или нескольких аномально утолщенных избыточных митральных листочков в левое предсердие во время систолы. Заболевание может быть семейным или спорадическим с большинством данных, предпочитающих аутосомно-доминантный тип наследования у значительной части людей с ПМК. Это также самая распространенная причина изолированной митральной регургитации (МР), требующей хирургического вмешательства.
ПМК обычно приводит к доброкачественному течению. Однако это иногда приводит к серьезным осложнениям, включая клинически значимые МР, инфекционный эндокардит, внезапную сердечную смерть и цереброваскулярные ишемические события.
Большинство пациентов бессимптомны. Пациенты с симптоматическим ПМК обычно имеют симптомы, связанные с (1) прогрессированием митральной регургитации (MR), (2) ассоциированным осложнением (то есть инсультом, эндокардитом или аритмией) или (3) вегетативной дисфункцией (эта связь остается неподтвержденной; увидеть ниже).
У большинства пациентов пролапс митрального клапана протекает бессимптомно. Симптомы связаны с одним из следующих:
Симптомы, связанные с прогрессированием МР включают в себя следующее:
Симптомы, связанные с вегетативной дисфункцией, обычно связаны с генетически наследуемым MVP и могут включать следующее:
Общие общие физические особенности, связанные с ПМК, включают следующее:
Классическая аускультативная находка – систолический щелчок средней и поздней стадии. Это может сопровождаться или не сопровождаться сильным систолическим шумом в середине и конце на верхушке сердца. Они могут варьироваться в зависимости от следующих маневров:
Пролапс митрального клапана характеризуется прежде всего миксоматозной дегенерацией створок митрального клапана. В более молодых популяциях наблюдается полная избыточность как передних, так и задних листочков и хордового аппарата. Это крайняя форма миоксоматозной дегенерации, известная как синдром Барлоу.
В более старших популяциях, однако, ПМК характеризуется фиброэластическим дефицитом, иногда с наложенным разрывом хорды из-за отсутствия поддержки соединительной ткани. Эти анатомические аномалии приводят к неправильной адаптации створок митрального клапана во время систолы, что приводит к регургитации. Митральная кольцевая дилатация может также развиваться со временем, что приводит к дальнейшему прогрессированию митральной регургитации (МР).
Острая тяжелая МР приводит к симптомам застойной сердечной недостаточности без дилатации левого желудочка. Наоборот, хроническая или прогрессирующая тяжелая МР может привести к дилатации и дисфункции желудочков, нейрогормональной активации и сердечной недостаточности. Повышение давления в левом предсердии может привести к расширению левого предсердия, фибрилляции предсердий, застою легких и легочной гипертонии.
Миксоматозная пролиферация является наиболее распространенной патологической основой для ПМК, и она может привести к миксоматозной дегенерации рыхлой губчатой оболочки и фрагментации коллагеновых фибрилл. Разрушение эндотелия может предрасполагать пациентов к инфекционному эндокардиту и тромбоэмболическим осложнениям. Тем не менее, подавляющее большинство пациентов с ПМК имеют лишь незначительное нарушение структуры митрального клапана, которое обычно клинически незначимо.
Пролапс митрального клапана имеет широко различающийся прогностический спектр, хотя большинство пациентов с ПМК остаются бессимптомными и имеют почти нормальную продолжительность жизни. Приблизительно 5-10% имеют прогрессирование до тяжелой митральной регургитации (МР). В целом, молодые пациенты (возраст> 50 лет) с нормальной функцией левого желудочка и без симптомов, как правило, имеют превосходную выживаемость при лечении, даже у пациентов с тяжелой МР.
Причины
Пролапс митрального клапана обычно происходит в виде изолированного заболевания. Кроме того , обычно происходит с наследуемых заболеваний соединительной ткани, в том числе синдром Марфана , синдром Элерса-Данло , несовершенный остеогенез, и эластическая псевдоксантома. ПМК также был описан в связи с дефектом межпредсердной перегородки предсердия и гипертрофической кардиомиопатией.
Лечение
Пациентов с бессимптомным течением и минимальным заболеванием митрального клапана следует убедить в их доброкачественном прогнозе.
Они должны пройти начальную эхокардиографию для стратификации риска. Если не наблюдается клинически значимой митральной регургитации (МР) и тонких листовок, клинические обследования и эхокардиографические исследования могут назначаться каждые 3-5 лет.
Поощрите этих пациентов вести нормальный, неограниченный образ жизни, включая энергичные упражнения.
Различные меры могут быть направлены на ортостатическую непереносимость. Испытание бета-блокаторов для облегчения симптомов может быть рекомендовано пациентам с сердцебиением или другими симптомами усиленного адренергического влечения. Также рекомендуется воздержание от стимуляторов, таких как кофеин, алкоголь и сигареты. Амбулаторный 24-часовой холтеровский монитор может быть полезен для выявления наджелудочковых и / или желудочковых аритмий.
Пациентам с бессимптомным течением МР и средней степени тяжести и расширению левого желудочка, особенно пациентам с фибрилляцией предсердий и / или легочной гипертензией, следует провести операцию до ухудшения функции левого желудочка. Эхокардиографические критерии для тяжелой МР включают ширину контрактной вены более 0,7 см, большую центральную МР-струю (площадь> 40% левого предсердия), перестройку легочной вены, эффективное срыгивающее отверстие более 40 мм2, регургитантную фракцию свыше 50 %, и объем регургитанта более 60 мл.
Операция на митральном клапане показана для бессимптомных пациентов с хронической тяжелой первичной МР и фракцией выброса левого желудочка 30-60% и / или конечный систолический размер левого желудочка 40 мм или более (класс 1; уровень доказательности: B). Время проведения операции должно также учитывать анатомию поражения клапана, вероятность успешного восстановления и опыт местной хирургии.
Если неясно, является ли пациент бессимптомным, стресс-тест беговой дорожки для толерантности к физической нагрузке может быть выполнен. То есть пусть пациент продемонстрирует, что он или она может энергично ходить без симптомов.
Антитромботическая терапия не рекомендуется пациентам без системной эмболии в анамнезе, ишемического инсульта или мерцательной аритмии. Однако следует провести тщательную оценку мерцательной аритмии с учетом более длительного (например, 30-дневного) мониторинга. Что касается вторичной профилактики, то при отсутствии очевидной фибрилляции предсердий можно рассматривать антиагрегантную терапию аспирином в дозе 75–325 мг / сут или клопидогрелем 75 мг / сут.
Рекомендовать отказаться от курения и использования оральных контрацептивов для предотвращения гиперкоагуляции.
Эмболические события у пациентов с ПМК и умеренной МР, которые предположительно являются вторичными по отношению к пароксизмальной фибрилляции предсердий, следует лечить в соответствии с общими рекомендациями по фибрилляции предсердий.
Профилактика инфекционного эндокардита (ИЭ):
Профилактика эндокардита больше не рекомендуется для пациентов с ПМК, за исключением пациентов с высоким риском и тех, кто подвержен риску осложнений от эндокардита.
Хирургическая терапия
В исследовании 443 пациентов, перенесших восстановление митрального клапана при пролапсе митрального клапана (MVP), исследователи обнаружили, что предоперационная фибрилляция предсердий была предиктором долгосрочной смертности и послеоперационной дисфункции левого желудочка. Исследователи предположили, что выполнение операции по восстановлению митрального клапана до начала мерцательной аритмии может улучшить послеоперационные результаты.
В ретроспективном исследовании 1218 пациентов, перенесших восстановление митрального клапана для изолированной дегенеративной митральной регургитации (МР), послеоперационное повторение МР было связано с неблагоприятным ремоделированием левого желудочка и поздней смертью. Исследователи обнаружили заметное снижение частоты рецидивов МР после первого года после вмешательства. Они рекомендовали информировать пациентов со сложным пролапсом митрального клапана о риске повторного МР в течение первого года после восстановления дегенеративного митрального клапана.
Осложнения
Осложнения ПМК включают в себя следующее:
Мерцательная аритмия
Инфекционный эндокардит
Внезапная сердечная смерть и цереброваскулярные ишемические события
что это такое, лечение и прогноз
Врожденные и приобретенные аномалии развития кардиальных структур считаются частыми виновниками раннего наступления инвалидности среди пациентов всех возрастов. Также вероятным исходом оказывается смерть больного в краткосрочной перспективе (3-5 лет).
Восстановление маловероятно, но причины тому кроются не в потенциальной неизлечимости патологических процессов. Все куда проще.
С одной стороны пациенты недостаточно внимательно следят за собственным здоровьем, это результат низкой медицинской культуры и слабого просвещения.
С другой же — в большинстве стран отсутствует программа раннего скрининга сердечных проблем. Это необычно, учитывая, что кардиальные патологии практически на первом месте по числу летальных исходов.
Митральная недостаточность — это состояние, при котором клапан не способен полностью смыкаться. Отсюда регургитация или обратный ток крови из желудочков в предсердия.
Рабочие объемы жидкой соединительной ткани падают, не достигая адекватных значений. Слабость выброса обуславливает недостаточную функциональную активность структур.
Гемодинамика нарушается, ткани недополучают кислорода и питательных веществ, гипоксия заканчивается дегенеративными и дистрофическими изменениями. Это генерализованный процесс, который нарушает все системы организма.
Классификация
Клиническая типизация болезнетворного явления проводится по разным основаниям. Так, в зависимости от происхождения выделяют ишемическую форму, которая сопряжена с нарушением гемодинамики. Это классическая разновидность.
Вторая — неишемическая, то есть не связана с отклонениями в обеспечении тканей кислорода. Встречается реже, и только на первых стадиях.
Другой способ классифицировать состояние — исходя из выраженности клинической картины.
- Острая разновидность возникает как результат разрыва сухожильных хорд клапана, определяется выраженной симптоматикой, также высокой вероятностью осложнений и даже летального исхода.
- Хроническая и формируется как итог длительного течения основного процесса, без лечения и проходит 3 стадии. Восстановление требует много сил, чаще оно оперативное, что само по себе может привести к фатальным последствиям (относительно редкое явление).
Основная клиническая классификация характеризуется степенями тяжести патологического процесса:
- I. Фаза полной компенсации. Орган еще способен реализовать свои функции, объем возвращающейся крови составляет не свыше чем 15-20% от общего количества (гемодинамически незначимый). Это классический вариант, соответствующий самому началу болезни. В этот момент пациент еще не чувствует проблемы либо проявления столь скудны, что не провоцируют каких-либо подозрений. Это наилучшее время для терапии.
- II. Частичная компенсация. Тело уже не справляется. Количество крови, рефлюксирующей в предсердие составляет более 30% от общего объема. Восстановление возможно хирургическими методами, динамическое наблюдение уже не проводится, нужно устранять проблему. Предсердия и желудочки перегружены, первые растягиваются, вторые гипертрофируются, чтобы компенсировать растяжение. Возможна остановка работы мышечного органа.
- III. Декомпенсация. Полное расстройство деятельности кардиальных структур. Регургитация эквивалентна 3 степени и составляет более 50%, это ведет к выраженной клинической картине с одышкой, асфиксией, отеком легких, острой аритмией. Перспективы излечения туманны, точно сказать, насколько вероятно возвращение к нормальной жизни невозможно. Даже при условии комплексного воздействия, велик риск стойкого дефекта и инвалидизации.
Чуть реже выделяют 5 клинических стадий, что не имеет большого значения. Это все те же варианты 3-ей фазы патологии, однако, более дифференцированные с точки зрения прогноза и симптоматики. Соответственно говорят еще о дистрофической и терминальной стадии.
Классификация требуется для выработки путей лечения.
Особенности гемодинамики
Недостаточность митрального клапана любой степени определяется нарушением кровообращения (гемодинамики) в тканях и органах.
Процесс генерализованный, потому вероятны отклонения в работе всех структур, часто это приводит ко вторичным процессам и тяжелой инвалидности.
Клинические варианты — почечная недостаточность, печеночная дисфункция, энцефалопатия. Возможна сосудистая деменция.
Суть процесса заключается в слабости митрального клапана. В норме его стенки смыкаются плотно, не давая крови из желудочков возвращаться в предсердия.
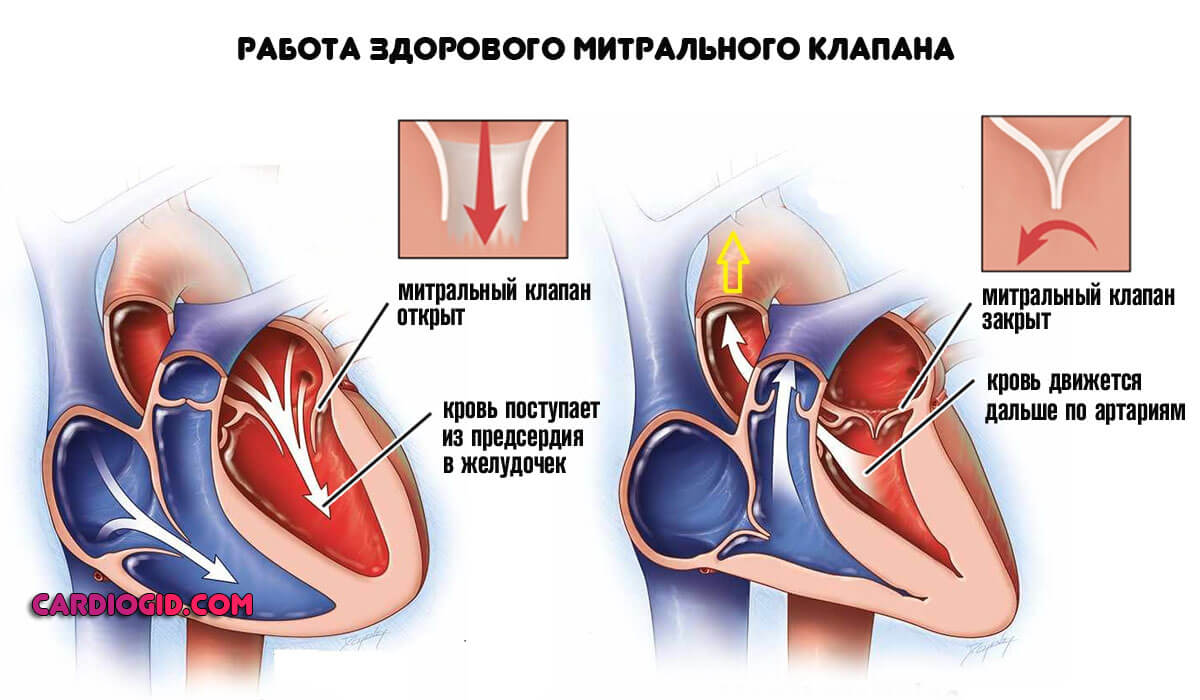
На фоне рассматриваемого явления регургитация (обратный заброс крови из желудочков в предсердия) составляет характерную черту заболевания.
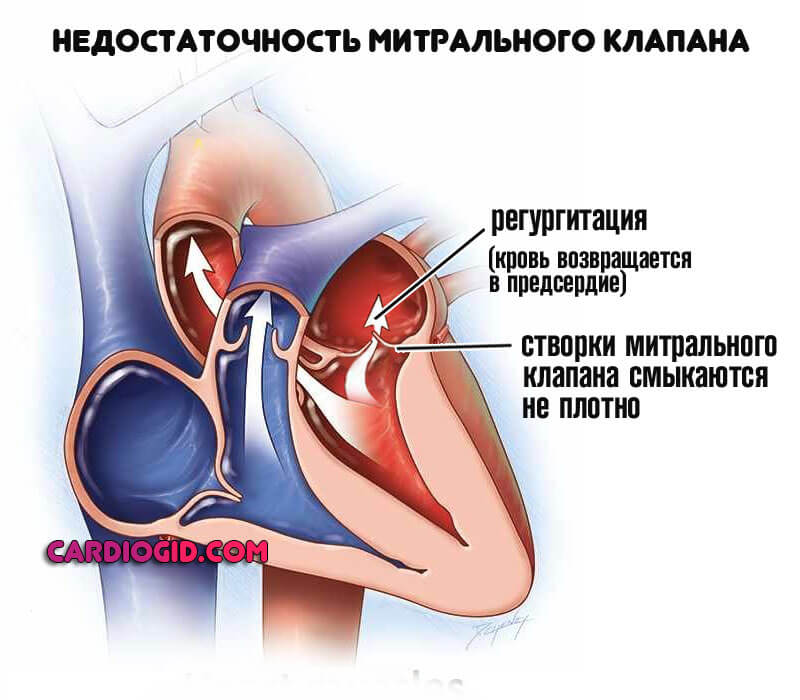
Объем выбрасываемой жидкой соединительной ткани недостаточен для адекватного снабжения органов. В зависимости от стадии, рабочий объем крови составляет от 75 до 30 и менее процентов. Получается, что функциональные количества малы.
В ранних степенях сердце компенсирует недостаточность двухстворчатого клапана усилением сокращений и повышением частоты ударов. Но этого хватает ненадолго.
С другой же стороны сами по себе адаптивные механизмы приводят к порокам кардиальных структур: гипертрофии левого желудочка, повышению давления в легочной артерии, растяжению левого предсердия, и как итог становлению хронической сердечной недостаточности.
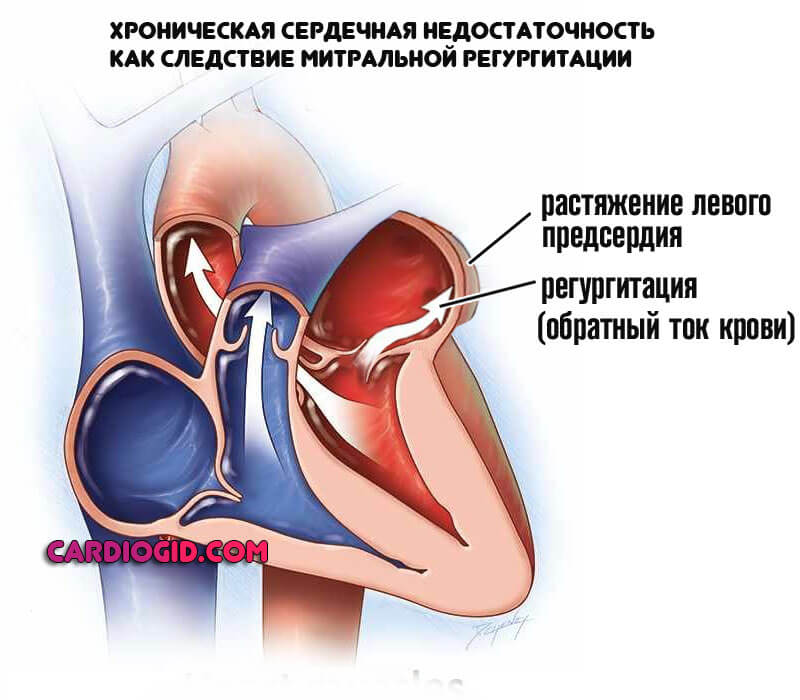
В итоге может потребоваться трансплантация сердца, что в большинстве случаев равно смертному приговору.
Наиболее выражена клиническая картина при 3 стадии патологического процесса. Терминальная фаза сопровождается тотальной полиорганной недостаточностью.
Перспективы излечения крайне неутешительны. Отсюда вывод: при наличии первых же подозрений на сердечные проблемы, нужно обращаться к кардиологу.
Характерные симптомы
Как уже было отмечено, всего выделяют 3 фазы патологического процесса. Чуть реже 5, это более точный клинический вариант, но в большей мере они имеет научное значение, чем практическое.
Примерная картина такова:
- Одышка. Сначала в момент интенсивной механической нагрузки. В данном случае понять, где заканчивается нормальная физиология и начинается болезнь трудно. Поскольку в рамках малой тренированности тела возможны идентичные проявления. Позже, в субкомпенсированной и полностью неконтролируемой стадии симптом возникает в состоянии покоя, даже когда больной лежит. Это существенно снижает качество жизни и ведет к легочным проблемам, компенсаторные механизмы разрушают всю дыхательную систему и приводят к повышению давления в одноименной артерии. Это фактор усугубления основного заболевания, ухудшающий прогноз.
- Аритмия. В разных вариациях. От тахикардии до фибрилляции предсердий или же групповых экстрасистолий. Крайне редко в рамках митральной недостаточности возникают так называемые неопасные формы патологического процесса. Куда чаще это угрожающие явления, ведущие к остановке сердца или же инфаркту. Определить самостоятельно перебои возможно, но не всегда. Наиболее точный метод диагностики — электрокардиография.
- Падение артериального давления. Порой до критических отметок, особенно в рамках острого процесса. Возможно развитие кардиогенного шока. Это летальное состояние, примерно в 95% ситуаций оно ведет к смерти пациента даже при условии своевременной реанимации и комплексного воздействия. Восстановление невозможно, прогнозы крайне неблагоприятны.
- Отек легких.
- Также слабость, сонливость, апатичность. В острый период встречается паническая атака с неадекватным поведением, усилением моторной активности.
- Асцит. Или скопление жидкости в брюшной полости.
- Отеки нижних конечностей. Диуретики эффективны только в первый момент, далее они не приносят желаемого действия.
Стадии НМК
Стадия патологического процесса наравне со степенью играет важную роль в клинической картине.
Выделяют:
- 1 стадия недостаточности МК соответствует полному отсутствию проявлений. Либо они столь ничтожны, что не обращают на себя внимания.
- 2 стадия (умеренная) определяется более выраженной клиникой. Пациент страдает одышкой в состоянии покоя и при минимальной физической активности, возникают боли в груди неясного генеза, проблемы с ритмом. Но качество жизни все еще приемлемое, потому многие не обращаются к врачу. Особенно курильщики, списывающие свое состояние на последствия потребления табачной продукции.
- 3 стадия (выраженная) определяется тяжелыми симптомами, существенным понижением важных показателей.
- 4 терминальная стадия заканчивается летальным исходом почти всегда, восстановление невозможно. Проводится паллиативная помощь для облегчения состояния и обеспечения достойной кончины.
Митральная недостаточность 1 степени наиболее благоприятный момент для начала лечения. Позже, по мере усложнения клинической картины, восстановление менее вероятно.
Причины развития патологии
Факторы становления проблемы многообразны. Они всегда имеют болезнетворное происхождение.
Врожденные и приобретенные пороки сердца
Как ни парадоксально, возможно возникновение проблемы в рамках других кардиальных изменений и генетических отклонений (об этом ниже).
Так, на фоне аортальной недостаточности возможно ослабление мышц и сухожильных нитей митрального клапана.
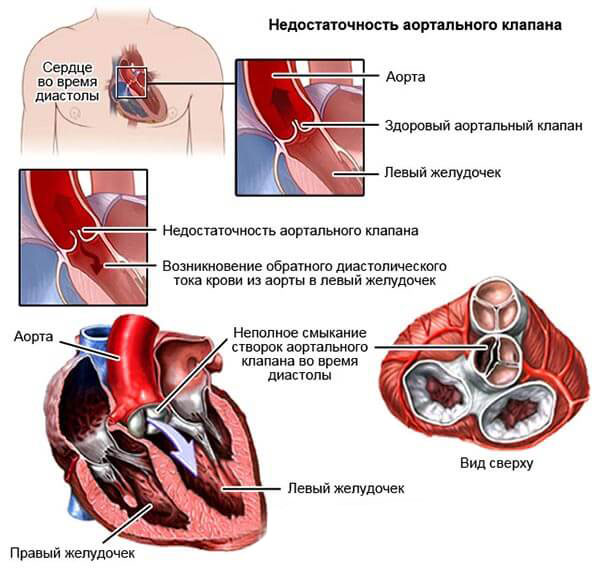
Все патологические процессы подобного рода проявляются довольно поздно. Некоторые и вовсе не дают знать о себе вплоть до летального результата. Порой диагноз ставится уже в процессе аутопсии.
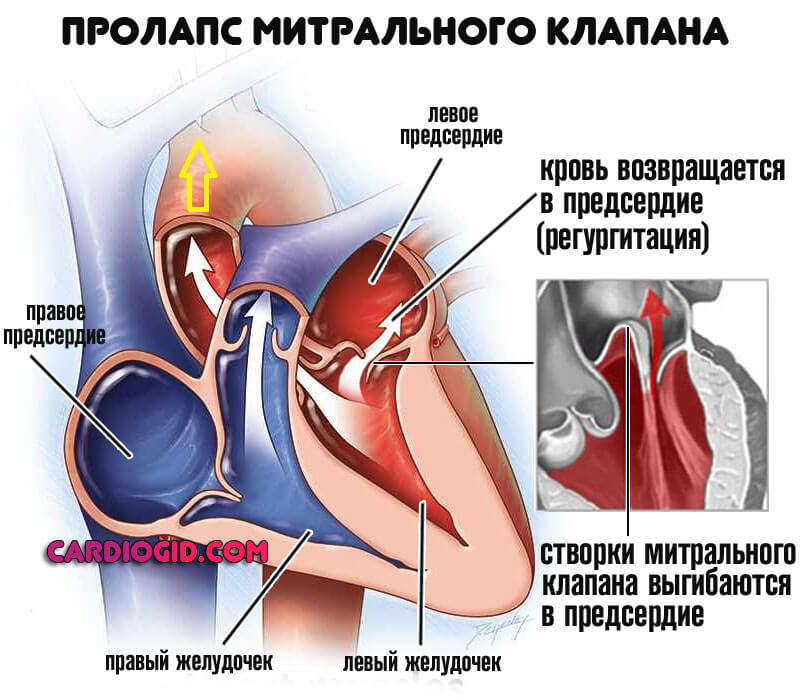
Пролапс клапана
Клинический вариант органического изменения кардиальной структуры. Характеризуется западением створок образования внутрь предсердий.
Чаще это врожденная аномалия. Примерно в 30% клинических ситуаций — приобретенная, на фоне травм или оперативных вмешательств. Лечение, как и в случае с пороками хирургическое, перспективы восстановления хорошие. Подробнее в этой статье.
Ишемическая болезнь сердца
Типичный возрастной патологический процесс. Также встречается у пациентов, перенесших инфаркт миокарда. Сопровождается хронической недостаточностью питания кардиальных структур, но катастрофических явлений еще нет.
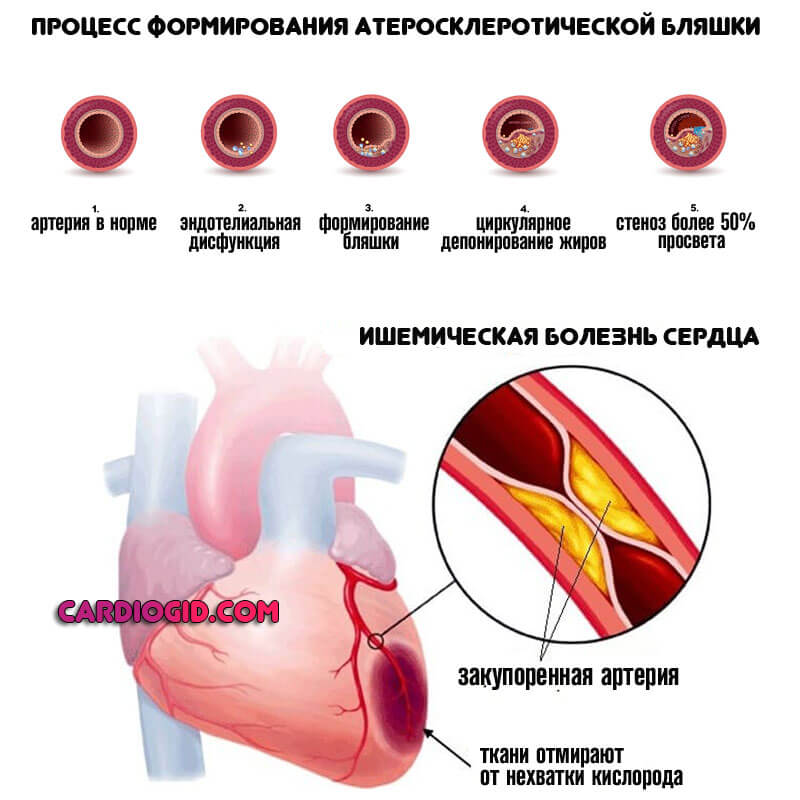
Наиболее вероятное следствие длительно текущего состояния — некроз сердечных образований. В результате малой трофики наступает дистрофия или же ослабление митрального клапана. Отсюда его невозможность плотно смыкаться.
Даже хирургическое вмешательство — не гарантия восстановления. Нужно бороться с первопричиной явления.
Воспалительные патологии кардиальных структур
Эндокардит как вариант. Сопровождается выраженным поражением кардиомиоцитов, обычно инфекционного генеза (70% случаев), реже аутоиммунного происхождения (остальные 30%).
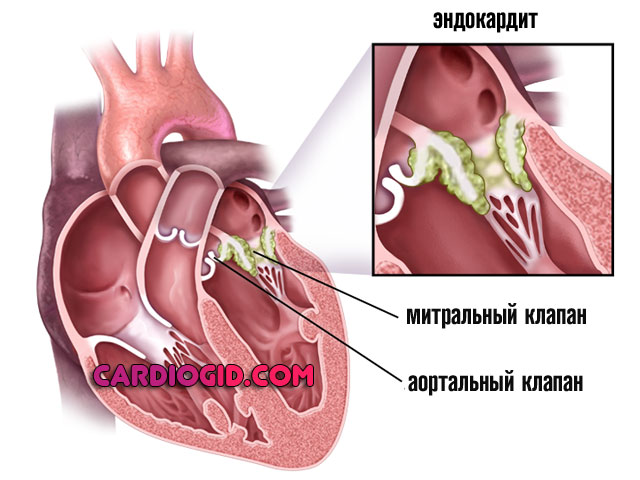
Как то, так и другое влечет за собой постепенную деструкцию анатомических образований. Лечение сочетанное, с устранением воспалительного процесса и по мере необходимости протезированием разрушенных предсердий.
Симптомы ярко выражены, потому упустить момент начала процесса почти невозможно. Лечение стационарное, под постоянным объективным контролем.
Инфаркт
Острое нарушение питания миокарда. Сопровождается общим некрозом тканей орана. Обширность зависит от того, какой сосуд подвергся стенозу (сужению) или окклюзии (закупорке).

Во всех случаях, это распространенный процесс, с отмиранием значительных участков кардиальных структур. Даже при условии своевременного и грамотного лечения в больнице, возможность полного восстановления почти нулевая.
В любой ситуации останется грубый рубцовый дефект, так называемый кардиосклероз, когда функциональные ткани замещаются соединительными, не способными к сокращению и возбуждению.
Генетические синдромы
Обусловлены отягощенной наследственностью, реже иными явлениями. Классические варианты — болезнь Марфана, Элерса-Данлоса.
Все процессы, так или иначе, проявляются группой симптомов, многие имеют внешнее признаки. Диспропорция конечностей, деформации челюстно-лицевой области, дисфункциональные расстройства печени, почек, других органов.
Восстановление комплексное. Обычно диагноз можно поставить еще в период младенчества, симптоматика выраженная, присутствует много объективных признаков. В обязательном порядке показана консультация генетика.
Аутоиммунные заболевания
Классический процесс с кардиальными отклонениями — системная красная волчанка. Приводит к разрушению мышечных и соединительных тканей организма. В том числе сердечных. Митральная недостаточность развивается сравнительно поздно, без лечения.
Ревматизм
Еще один вариант аутоиммунной болезни. Сопровождается деструкцией каодиомиоцитов. Течет волнообразно, приступами. Каждый эпизод усугубляет состояния кардиальных структур. Отсюда необходимость постоянного лечения для предотвращения рецидивов и поддержки работы сердца.
Субъективные факторы
Так, согласно клиническим исследованиям, основной контингент пациентов кардиолога с подозрением на митральную недостаточность, это лица за 60.
Молодые страдают реже и на то есть веские патологические причины. У пожилых же людей наблюдается естественное старение и дистрофия тканей. В большей мере рискуют курильщики, алкоголики, лица с хронической гипертонией 2 и особенно 3 степени.
Мужчины болеют чаще женщин, соотношение примерно два к одному. С чем это связано — доподлинно не известно. Предполагается, с тяжелой работой и склонностью к вредным привычкам.
Диагностика
Ведением больных с митральной недостаточностью и подозрениями на таковую занимаются кардиологи. Планирование радикального лечения ложится на плечи профильных хирургов.
Примерная схема обследования:
- Устный опрос. На ранних стадиях жалоб не будет вообще, позднее же симптомокомплекс налицо.
- Сбор анамнеза. Семейно истории, генетических факторов, уточнение вредных привычек и образа жизни.
- Выслушивание сердечного звука (аускультация), оценка частоты сокращений. Позволяет обнаружить аритмию на ранней стадии. Многие отклонения, однако, не определяются рутинными методами.
- Суточное мониторирование по Холтеру. АД выявляется на протяжении 24 часов с небольшими интервалами. Лучше проводить подобное мероприятия в условиях дома. Так результат будет точнее.
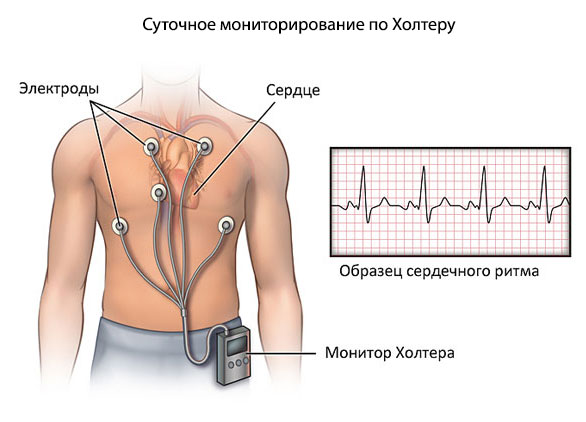
- Электрокардиография. Исследование ритма с помощью специального аппарата. Замечает малейшие отклонения в работе органа.
- Эхокардиография. Ультразвуковая методика. Направлена на выявление изменений со стороны миокарда. Классические находки — гипертрофия левого желудочка, расширение камер предсердий.
- Ангиография.
- По мере необходимости — МРТ или КТ.
Мероприятия проводятся постепенно. Если же наблюдается острое состояние, требуется следование минимальному перечню.
Симптомы митральной недостаточности могут быть неспецифичными, потому при подозрительных жалобах нужно госпитализировать пациента хотя бы на несколько дней для срочной оценки характера состояния.
Лечение
Терапевтическое воздействие сочетанное, с применением хирургических методик и консервативных путей. В зависимости от стадии. Превалируют те или иные способы. Основная характеристика курации — целесообразность.
Медикаментозное
Митральная недостаточность 1 степени устраняется медикаментами, при этом конкретный выбор препаратов ложится на плечи врача.
Примерная схема:
- Использовании антигипертензивных средств. От ингибиторов АПБ до антагонистов кальция и бета-блокаторов. Это классическое лечение гипертонической болезни и симптоматического повышения аретирального давления.
- Антиагреганты. Для нормализации реологических свойств крови. Текучесть является одним из главных качеств жидкой соединительной ткани. Назначается Аспирин Кардио.
- Статины. На фоне холестеринемии и атеросклероза в этой связи.
Иные патологические процессы, внекардиального рода, но обуславливающие саму недостаточность, устраняются соответственно.
При системной красной волчанке назначаются кортикостероиды и иммуносупрессоры, для восстановления при печеночной недостаточности гепатопротекторы и т.д.
Оперативное
Хирургические способы показаны несколько реже, это крайняя мера. На самом деле, даже недостаточность митрального клапана 2 степени еще не причина для вмешательства.
Основаниями для радикальной курации считаются жизненные показатели, в зависимости от степени их снижения. Возможно длительное динамическое наблюдение и применение медикаментов в рамках поддерживающей помощи.
Когда восстановление консервативным путем невозможно, без кардиохирургического вмешательства уже не обойтись.
Назначается:
- протезирование (замена) митрального клапана на биологический, либо механический;
- иссечение спаек при стенозе;
- стентирование коронарных артерий, другие методы.
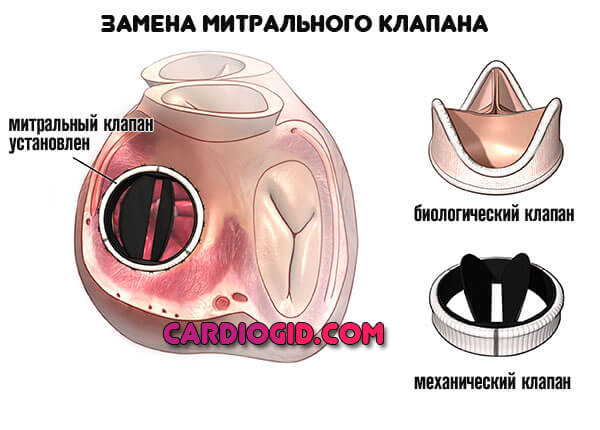
Особо тяжелые случаи требуют трансплантации органа. Это сродни смертному приговору, поскольку вероятность найти донора крайне мала даже в развитых государствах, тем более в отсталых странах.
Изменение образа жизни неэффективно. Разве что можно отказаться от курения и алкоголя. Народные средства строго противопоказаны. Недостаточность МК устраняется только классическими методами.
Прогноз и вероятные осложнения
Возможные последствия:
- Инфаркт миокарда.
- Остановка сердца.
- Полиорганная недостаточность.
- Инсульт.
- Кардиогенный шок.
- Отек легких.
Это потенциально летальные явления. Прогноз на фоне лечения благоприятен только на ранних стадиях. Выживаемость 85%. При длительном течении патологического процесса смертность достигает 60% в пятилетний период. При подключении осложнений — 90%. Ишемическая форма митральной недостаточности дает худший прогноз.
Дегенеративные изменения митрального клапана, такие как недостаточность — распространенный порок сердца. Частота определяется в 15% от всех врожденных и приобретенных состояний.
Лечение консервативное на начальной стадии или хирургическое на развитых этапах, под контролем кардиолога. Вероятность полного избавления от патологии мала на поздних стадиях. Процесс трудно обнаружить в начальный момент, но это лучшее время для терапии.

 Одышка, вызываемая повышенным давлением в левом предсердии. Это связано с волной CV.
Одышка, вызываемая повышенным давлением в левом предсердии. Это связано с волной CV.