О чем говорят боли в области сердца | Причины боли в области сердца
Далеко не все боли в левой части груди вызваны сердечными патологиями. Причинами подобной симптоматики могут быть заболевания органов дыхания, пищеварения, мышц, нервной и эндокринной системы. Как разобраться в характере боли в области сердца и начать правильное лечение?
В чем кроется причина боли?
Важно определить, какая именно проблема в вашем организме вызывает неприятные ощущения.
- Если боль появляется при физических нагрузках, изменяется при движении, смене положения, глубоком вдохе, то, скорее всего, это грудной радикулит, или иначе межреберная невралгия;
- Кратковременная или периодическая ноющая боль в области сердца – частая жалоба при неврозах;
- Давящие или колющие боли, сопровождаемые одышкой, связаны с нарушениями в работе кишечника;
- А если болезненные ощущения напрямую зависят от периодов голодания и принятия какой-либо пищи, то причина кроется в заболеваниях ЖКТ.

Как обнаружить источник боли?
При возникновении боли в области сердца важно правильно определить ее истинную причину, исключив по возможности кардиологические заболевания. Для этого необходимо тщательное обследование кардиолога, хирурга и невролога. Обязательными методами диагностики являются:
- ЭКГ,
- холтеровское обследование,
- эхокардиография,
- рентгенография,
- компьютерная томография и МРТ позвоночника.
По результатам обследований специалисты смогут сказать, насколько болезненные ощущения в сердечной области связаны с самым главным органом человеческого тела. Если кардиолог и невролог не находят каких-либо серьезных нарушений в работе сердечной мышцы и состоянии позвоночника, то придется поискать причину болей у эндокринолога или гастроэнтеролога. Нередко давящие боли в груди бывают вызваны желудочными спазмами.
Что делать в момент приступа?
Острая давящая боль в левой части тела может возникнуть внезапно. Главное – не паниковать. Что делать во время приступа:
- занять наиболее удобное положение, сидя или полулежа,
- принять таблетку нитроглицерина,
- позвонить в скорую.
Только профессиональные медики способны помочь вам избавиться от боли с минимальными потерями для общего физического состояния организма.
Может ли болеть сердце? | Блог о здоровье «Рэмси Диагностика»
Головная боль или тяжесть в спине редко пугают пациентов. А дискомфорт в грудной клетке обычно вызывает панику, и неспроста. Мало кто может быстро различить симптомы стенокардии и невралгии и верно оценить риски. Может ли болеть сердце у молодого и здорового человека? Может быть с сердцем у вас всё в порядке, а боль вызывает защемление нервов или приступ гастрита? Причин может быть много, и у них, на нашу удачу, различные симптомы.
Вероятные причины боли
Заболеваний, которые могут вызвать болезненные ощущения в груди, множество. К сердцу относится малая часть, и состоит она почти полностью из острых состояний:
- сосудистые патологии: инфаркт, стенокардия, расслоение аорты;
- воспалительные процессы: миокардит, перикардит, эндокардит;
- врождённые патологии: пролапс клапанов, порок сердца, кардиомиопатия, аритмии.
В верхнюю часть грудной клетки может распространятся боль от практически всех органов брюшной полости, позвоночника, рёбер, лёгких. Даже растянутые мышцы груди могут вызвать тяжесть и боль, которую легко принять за проблемы с сердцем. К дискомфорту в груди могут привести:
- патологии позвоночника и опорно-двигательной системы: остеохондроз, сколиоз, невралгия;
- заболевания лёгких: плеврит, пневмония, абсцесс;
- болезни желудочно-кишечного тракта: язва желудка, грыжа пищевода, острый панкреатит, дискинезия желчного пузыря;
- психологические проблемы: невроз сердца, стресс.

Может ли сердце болеть, как желудок и позвоночник? Отличия симптомов
Симптомы у заболеваний похожи: тянущая боль, покалывания, острые приступы. Боль может отдавать в плечо, руку, спину и низ живота. Подозрение на проблемы с сердцем должно возникнуть, если имеет место:
- ощущение тяжести и сдавливания;
- жжение в области сердца;
- проявление приступами и постепенное усиление симптомов;
- резко изменившееся в любую сторону давление или пульс (главный признак болезней сердца).
Если говорить о болезнях внутренних органов, то давление и сердечный ритм при них не изменятся. Только при перфорации язвы желудка давление резко снизится из-за внутреннего кровотечения. Обычно же боль в груди вызывают куда менее опасные состояния. Их можно отличить по таким ощущениям:
- покалывание,
- простреливание,
- боль проявляется при резких движениях или кашле,
- болезненные ощущения не утихают и присутствуют постоянно.

Врачи советуют при любых подозрениях на боли в сердце принимать нитроглицерин. Если же он не помог, то это либо болезни органов, либо острый инфаркт, который от невралгии и пневмонии можно отличить по интенсивности симптомов.
Возможные болезни сердца
При боли в груди самым первым в голову приходит инфаркт — некроз сердечной мышцы. Это опасное состояние, которое требует безотлагательной медицинской помощи. В противном случае оно может привести даже к гибели. Основными симптомами являются:
- боль в груди, отдающая в левую руку, челюсть, спину и правый бок;
- слабость, ощущение панического страха;
- тошнота, бледность, боли в животе;
- в случае обширного участка некроза — потеря сознания, синий цвет губ и ногтей, нарушенное дыхание.
Ишемическая болезнь, или стенокардия — частичная или полная закупорка коронарных артерий. Она часто развивается на фоне повышенного давления, малоподвижного образа жизни, лишнего веса. Помимо боли, одышки и слабости, больной ощущает тяжесть, будто на грудь положили груз.
Помимо боли, одышки и слабости, больной ощущает тяжесть, будто на грудь положили груз.
Разрыв аорты вызывает такой острый приступ боли, что человек теряет сознание. Начинается массивное внутреннее кровотечение, для сохранения жизни требуется срочная медицинская помощь.
Перикардит, эндокардит, миокардит — воспаления разных участков сердца: оболочки, клапанов и непосредственно самой мышцы. Они вызваны инфекционными болезнями, такими, как туберкулёз, сифилис или грибковые поражения. Симптомы схожи со стенокардией — боли, тяжесть в груди, одышка. Больному удобнее находится в полусидячем положении, у него повышается температура и появляются заметные отёки.
Аритмия редко приносит существенный дискомфорт. При ней боль чувствуется только в сердце, не выходя за его пределами. Часто она настолько слаба, что вы можете даже не догадываться о её наличии, пока не пройдёте плановое ЭКГ.
Как распознать болезни, не связанные с сердцем?
Их можно поделить на три основные группы: это заболевания опорно-двигательной или нервной системы и желудочно-кишечного тракта.
- среди патологий опорно-двигательной системы могут вызвать боль в груди остеохондроз, грыжи, тендинит, артрит. В первом случае боль вызвана защемлением нервных окончаний искривлённым позвоночником. Ощущения будут неприятными, но слабыми. Они могут сопровождаться покалыванием и онемением на одной или обеих руках, плечах и груди. Грыжи на поздних стадиях вызывают острую боль, которая стихает, если больной примет удобное расслабленное положение. Несмотря на отражение боли в груди и животе, очаг ощущается в районе позвоночника. Заболевания суставов легко отличить по сниженной подвижности.
- хронические заболевания жкт (например, приступ гастрита) причиняют слабую ноющую боль. Острые состояния — язва желудка, панкреатит, закупорка желчных каналов — вызывают нестерпимую боль, локализующуюся в середине или сбоку брюшной полости, но которая отражается в сердце, спину и даже плечи. При проблемах с желудочно-кишечным трактом больной чувствует тошноту, слабость, потливость. При любой острой боли в брюшной полости следует незамедлительно вызвать скорую помощь!
- заболевания нервной системы — это не только невралгия с острой болью при резких движениях, но и невроз сердца.
 Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.
Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.
Неприятные ощущения могут вызвать заболевания дыхательной системы. Однако их легко отличить по кашлю, повышению температуры и шумам в бронхах.
Диагностика возможных заболеваний
При остром состоянии необходимо обратиться в скорую помощь — из-за некроза сердечной ткани или внутреннего кровотечения счёт идёт на минуты. Но заняться обследованием организма следует даже при слабой боли в груди — если вовремя обнаружить болезнь, то можно не дать ей развиться в тяжёлую форму.
Для диагностики сердца обычно применяются:
- ЭКГ — самое простое и известное обследование,
- Коронарография сердца — изучение состояния артерий и сердечных клапанов,
- УЗИ сердца — по его результатам видно состояние всей сердечной мышцы и её отдельных структур.
Если по симптомам или с помощью анализов болезни сердца были исключены, могут помочь другие обследования:
- Флюорография или КТ грудной клетки для оценки состояния дыхательной системы,
- КТ грудного отдела для детального обследования позвоночника,
- МРТ грудного отдела позвоночника позволит рассмотреть костные и нервные структуры более детально,
- УЗИ органов брюшной полости — на нём будут видны патологии желчного пузыря и поджелудочной железы,
- Гастроскопия для осмотра стенок пищевода и желудка.

Нельзя тянуть с исследованиями по поводу болей в груди, так как можно пропустить срок лечения. При попытке самостоятельно поставить диагноз можно ошибиться и усугубить проблему. Только специалист сможет направить вас на нужные обследования, сделает правильные выводы из осмотра и сможет подсказать лечение. И не забудьте, что при любых приступах сильной боли в груди следует обращаться в скорую помощь — можно недооценить симптомы и пропустить тяжёлую патологию.
причины в Иркутске в Клинике Эксперт
Она может быть признаком состояний, представляющих угрозу для жизни, поэтому важно знать её основные характеристики, чтобы своевременно обратиться за медицинской помощью. Боль в области сердца. Какой она бывает? Всегда ли она — показатель патологии сердца?
О характеристиках болей в области сердца, возможных причинах их появления рассказывает врач-кардиолог «Клиника Эксперт» Иркутск Наталья Александровна Шелест.
— Наталья Александровна, всегда ли боль в груди — признак сердечной патологии?
— Нет, не всегда. Болью в грудной клетке, наряду с заболеваниями сердечно-сосудистой системы, могут проявляться также болезни костей, суставов, мышц (синдром Титце, синдром передней лестничной мышцы, фибромиозит, дорсопатия), изменения лёгких и плевры (плеврит, спонтанный пневмоторакс, инфаркт лёгкого, опухоли), органов пищеварительного тракта (эзофагит, кардиоспазм, диафрагмальная грыжа, язвы желудка и двенадцатиперстной кишки, холецистит), некоторые неврологические расстройства (опоясывающий лишай, нейроциркуляторная дистония), заболевания молочной железы.
Болью в грудной клетке, наряду с заболеваниями сердечно-сосудистой системы, могут проявляться также болезни костей, суставов, мышц (синдром Титце, синдром передней лестничной мышцы, фибромиозит, дорсопатия), изменения лёгких и плевры (плеврит, спонтанный пневмоторакс, инфаркт лёгкого, опухоли), органов пищеварительного тракта (эзофагит, кардиоспазм, диафрагмальная грыжа, язвы желудка и двенадцатиперстной кишки, холецистит), некоторые неврологические расстройства (опоясывающий лишай, нейроциркуляторная дистония), заболевания молочной железы.
Среди патологий, обусловливающих боли в грудной клетке, есть как угрожающие жизни, требующие незамедлительного вмешательства (в частности, инфаркт миокарда, расслаивающая аневризма аорты, тромбоэмболия лёгочной артерии и её ветвей, пневмоторакс), так и менее серьёзные патологии — например, синдром передней грудной стенки, тревожно-депрессивное состояние. Они, безусловно, тоже требуют коррекции, но их не относят к неотложным состояниям.
— По каким причинам могут появляться истинные боли в области сердца?
— Причиной таких болей может быть повышение артериального давления, учащение пульса, нарушение сердечного ритма, чрезмерные физические и эмоциональные нагрузки. Злоупотребление алкоголем, курение, обильный приём пищи, употребление наркотиков также могут вызвать боль в сердце.
Злоупотребление алкоголем, курение, обильный приём пищи, употребление наркотиков также могут вызвать боль в сердце.
— Если пациент жалуется на боль в сердце при глубоком вдохе, о чём это может говорить?
— Прежде всего о заболеваниях костно-мышечной системы — межрёберной невралгии, фибромиалгии, воспалении грудино-рёберных сочленений (синдроме Титце), травмах грудной клетки. Появление болезненности в области сердца при этих патологиях обусловлено раздражением или ущемлением межрёберных нервов, экскурсией (движением) грудной клетки в результате акта вдоха и выдоха, изменением положения тела.
Ряд лёгочных заболеваний, таких как пневмоторакс, плеврит, пневмония, также может сопровождаться болевыми ощущениями при вдохе, часто дополнительными симптомами бывают лихорадка, одышка и тахикардия.
— А если боль в сердце появляется в состоянии покоя?
— В этом случае высока вероятность развития серьёзной патологии, в частности, расслаивающей аневризмы аорты, тромбоэмболии лёгочной артерии, тампонады сердца.
Иногда банальные мышечные боли в грудной клетке тоже могут беспокоить человека в покое из-за чрезмерных статических нагрузок или неправильного положения туловища.
— К какому врачу следует обратиться при боли в области сердца?
— Если боль в сердце возникла впервые, застав врасплох, и сопровождается ухудшением самочувствия, человеку следует незамедлительно обратиться к любому врачу, находящемуся поблизости, и объяснить, что его беспокоит. Независимо от квалификации и специализации, каждый врач способен сориентироваться, как поступить в конкретном случае, оказать при необходимости первую медицинскую помощь и направить к нужному специалисту.
Если же пациент может попасть в поликлинику, следует обратиться к терапевту Именно он примет решение о необходимых этапах оказания медицинской помощи, в том числе в консультации узких специалистов — кардиолога, гастроэнтеролога, невролога, хирурга и других врачей.
— При каких характеристиках боли в груди требуется экстренная медицинская помощь?
— К болям в грудной клетке следует всегда относиться настороженно. Важно не пропустить такие состояния, как острый коронарный синдром, приступ стенокардии (в народе «грудная жаба»). Они характеризуются приступообразными сжимающими, распирающими, давящими, жгучими болями за грудиной и/или в левой половине грудной клетки (прекардиальной области), могут распространяться в подмышечную и подлопаточную область слева, в левую руку и плечо, в левую половину шеи и нижней челюсти, длятся не более 10 минут, могут сопровождаться ощущением нехватки воздуха, одышкой. Следует помнить, что чаще всего эти симптомы появляются на фоне или сразу после физической или эмоциональной нагрузки. Отмечается быстрый эффект от приёма нитроглицерина в течение 5 минут.
Важно не пропустить такие состояния, как острый коронарный синдром, приступ стенокардии (в народе «грудная жаба»). Они характеризуются приступообразными сжимающими, распирающими, давящими, жгучими болями за грудиной и/или в левой половине грудной клетки (прекардиальной области), могут распространяться в подмышечную и подлопаточную область слева, в левую руку и плечо, в левую половину шеи и нижней челюсти, длятся не более 10 минут, могут сопровождаться ощущением нехватки воздуха, одышкой. Следует помнить, что чаще всего эти симптомы появляются на фоне или сразу после физической или эмоциональной нагрузки. Отмечается быстрый эффект от приёма нитроглицерина в течение 5 минут.
Если эти боли длятся свыше 20 минут и усиливаются при возобновлении нагрузки, следует обязательно вызывать скорую помощь. Опасным состоянием считается также сочетание этих болей со снижением артериального давления, уменьшением (менее 50 ударов в минуту) или увеличением (более 120 ударов в минуту) частоты сердечных сокращений, с перебоями в сердечном ритме, обильным холодным потоотделением, бледностью кожных покровов, выраженной слабостью, тошнотой, предобморочным состоянием или даже потерей сознания. При наличии этих симптомов пациенту необходима неотложная медицинская помощь.
При наличии этих симптомов пациенту необходима неотложная медицинская помощь.
— Как проводят диагностику при болях в сердце?
— Прежде всего мы оцениваем жизненно важные функции — определяем, в сознании ли пациент, каковы показатели дыхания, гемодинамики (кровообращения). Если есть признаки нарушения дыхания, очень низкого или высокого артериального давления, нарушения сердечного ритма, то необходима экстренная помощь: вызов скорой и срочная госпитализация.
Второй этап диагностики — выявление факторов риска ишемической болезни сердца. При наличии боли по типу стенокардии больному дают таблетку нитроглицерина под язык, снимают электрокардиограмму (ЭКГ) и оценивают клинический эффект от принятого препарата. Если же есть подозрение на тромбоэмболию лёгочной артерии, пневмоторакс, расслаивающую аневризму, необходимо снять ЭКГ, провести эхокардиографию, определить маркеры повреждения миокарда, сделать рентген органов грудной клетки, оценить насыщение крови кислородом.
На следующем этапе диагностики (после исключения угрожающих жизни патологий) переходят к поиску других причин, способных вызвать боли в области сердца. В этом случае проводят детализацию жалоб, более тщательный осмотр, разрабатывают алгоритм лабораторно-инструментальных исследований: сдача анализов крови, холтер-ЭКГ, суточное мониторирование артериального давления (АД), рентгенография органов грудной клетки и позвоночника, УЗИ органов брюшной полости, фиброгастродуоденоскопия, при необходимости компьютерная томография.
— Наталья Александровна, расскажите нашим читателям о тактике лечения болей в области сердца.
— Боли в области сердца могут возникать при целом ряде патологий, как сердечных, так и не связанных с сердцем. Поэтому и лечебные мероприятия будут зависеть от того, на фоне какого заболевания отмечаются эти боли.
При появлении давящих, распирающих, жгучих болей за грудиной, возникших на фоне физической или эмоциональной перегрузки, либо в покое (что бывает значительно реже) необходимо прекратить любую нагрузку, занять положение сидя с опущенными вниз ногами (для уменьшения венозного возврата крови к сердцу) и вызвать скорую.
Записаться на приём к специалистам «Клиника Эксперт» Иркутск можно здесь
Редакция рекомендует:
Помочь сердцу биться. Как начиналась история кардиостимулятора?
Основоположник электрокардиографии. Кем был Виллем Эйнтховен?
Для справки:
Шелест Наталья Александровна
В 2000 году закончила Иркутский государственный медицинский университет по специальности «Лечебное дело».
В 2001 году окончила интернатуру в Иркутском институте усовершенствования врачей по терапии.
В 2002 году получила свидетельство о профессиональной переподготовке по кардиологии.
Занимает должность врача-кардиолога в «Клиника Эксперт» Иркутск. Принимает по адресу: ул. Кожова, 9а.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА
Боли в области сердца — причины болей в зависимости от типа и локализации боли
Содержание статьи:
Сердце – это орган, который непрерывно работает на протяжении всей жизни человека, постоянно прокачивая кровь по сосудам, чтобы обеспечить бесперебойное поступление кислорода и питания в клетки, одновременно с этим удаляя продукты метаболизма и углекислый газ. Сердечная мышца непрерывно нуждается в притоке богатой кислородом крови. Коронарные артерии, которые ответвляются от аорты, снабжают сердце питанием и кислородом. Если они страдают, возможны серьезные проблемы со здоровьем.
Сердечная мышца непрерывно нуждается в притоке богатой кислородом крови. Коронарные артерии, которые ответвляются от аорты, снабжают сердце питанием и кислородом. Если они страдают, возможны серьезные проблемы со здоровьем.
Боли в области сердца: причины
Острый коронарный синдром с болью в области сердца – самое опасное состояние. Он возникает, когда из-за внезапной закупорки или сужения коронарной артерии значительно снижается или полностью прекращается кровоснабжение области сердечной мышцы (миокарда). Отсутствие кровоснабжения любой ткани называется ишемией. Если подача значительно сокращается или прекращается более чем на несколько минут, сердечная ткань умирает. Так развивается сердечный приступ, или инфаркт миокарда (ИМ). Это отмирание (некроз) определенного участка сердечной ткани из-за ишемии.
Сгусток крови (или тромб) – наиболее частая причина закупорки коронарной артерии. Обычно артерия уже частично сужена из-за накопления холестерина и других жировых материалов в стенке артерии (атерома или бляшка). Она может раскрошиться или разорваться, в результате чего выделяются вещества, которые делают тромбоциты более липкими, что способствует образованию сгустков. Примерно у двух третей людей сгусток крови растворяется сам по себе, обычно в течение 1-2 суток. Однако к этому времени обычно происходит повреждение небольших участков сердца.
Она может раскрошиться или разорваться, в результате чего выделяются вещества, которые делают тромбоциты более липкими, что способствует образованию сгустков. Примерно у двух третей людей сгусток крови растворяется сам по себе, обычно в течение 1-2 суток. Однако к этому времени обычно происходит повреждение небольших участков сердца.
В редких случаях сердечный приступ возникает, когда сгусток формируется в самом сердце, отрывается и застревает в коронарной артерии. Другой нечастой причиной является спазм коронарной артерии, останавливающий кровоток. Спазмы могут быть вызваны стрессом, приемом некоторых лекарств, курением, алкоголем. Иногда точную причину боли в области сердца определить невозможно.
Типы болей в области сердца
В зависимости от определенной причины, пациента беспокоят боли в области сердца разного характера. Они могут быть изолированными, но чаще сопровождаются другими симптомами, на которые также нужно обращать внимание. На основании типа боли и ее локализации, длительности и сопутствующих жалоб, можно заподозрить те или иные патологии.
- Острый коронарный синдром возникает как результат внезапной закупорки коронарной артерии (или ее ветви). Эта блокада вызывает нестабильную стенокардию или развитие инфаркта миокарда в зависимости от локализации и степени блокировки. Люди, страдающие острым коронарным синдромом, обычно испытывают давление или острую боль в груди, одышку и утомляемость.
- Расслоение аорты. Со временем неконтролируемое высокое кровяное давление может ослабить стенку главной артерии сердца (аорты). Она будет истончаться, пока в конечном итоге не разорвется, что приведет к расслоению аорты, что требует неотложной медицинской помощи. Расслоение аорты обычно вызывает внезапную сильную резкую боль в грудной клетке, шее, горле или челюсти и часто ощущение давления в груди, отдающее назад.
- Поражение сердечного клапана. Сердце имеет четыре камеры. Верхняя и нижняя камеры соединены клапанами с заслонками, которые открываются и закрываются, чтобы кровь текла только в одном направлении.
 Если клапаны поражены, эти створки затвердевают, срастаются или протекают и не работают должным образом. Последствия этих проблем с клапанами могут вызвать грудные боли в области сердца.
Если клапаны поражены, эти створки затвердевают, срастаются или протекают и не работают должным образом. Последствия этих проблем с клапанами могут вызвать грудные боли в области сердца. - Миокардит и перикардит. Боль в груди также может быть вызвана раздражением и отеком сердца (миокардит) или его внешней оболочки (перикардит). Воспаление может быть вызвано инфекцией или как последствие сердечного приступа, операции на сердце. Боль при миокардите или перикардите обычно бывает острой, жгучей и локализуется в центре грудной клетки, в грудине. Типична боль в области сердца при вдохе, на фоне кашля, при движении. Иногда она уменьшается, если пациент сидит или наклоняется вперед.
- Гипертрофическая кардиомиопатия (ГКМП). Это утолщение части сердца. Если человек страдает этим заболеванием, сердцу приходится усерднее работать, чтобы перекачивать кровь в сердце и из него, что может вызвать тупые либо ноющие боли в груди. Они могут усиливаться при нагрузках.

Другие причины боли в груди
Возможны боли в области сердца в покое, которые имеют внесердечное происхождение, но симулируют кардиальную патологию. Это могут быть проблемы с легкими (тромбоэмболия ветвей легочной артерии, пневмония, рак) или поражения межреберных мышц, реберных хрящей (костохондрит), остеохондроз. Тогда будут возникать болезненность в ребрах, особенно при глубоком дыхании, ноющая или колющая боль, недомогание или слабость. При тромбоэмболии возникают проблемы дыхания, резкая одышка, усиливающееся головокружение, ощущение нехватки воздуха.
Распознать эти патологии непросто, поэтому при появлении любой боли в области грудной клетки, особенно у левой лопатки, в загрудинном пространстве, над областью сердца, нужно немедленно вызвать скорую или обратиться к врачу.
Симптомы, при которых нужно вызвать скорую помощь
Проявления разных вариантов острого коронарного синдрома схожи, зачастую невозможно отличить стенокардию или инфаркт только на основании симптомов.
Симптомы стенокардии достаточно типичные. У людей обычно возникает приступ давящей сжимающей боли под лопаткой либо за грудиной. Люди часто интерпретируют это ощущение как дискомфорт или тяжесть, а не как боль. Дискомфорт также может возникать в плече или на внутренней стороне любой руки, через спину отдавая в горло, челюсти или зубы. Однако у людей с нестабильной стенокардией картина меняется. Случаются более частые или более тяжелые приступообразные боли, либо приступы возникают в состоянии покоя или после легких физических нагрузок. Примерно двое из трех человек, перенесших инфаркт, за несколько дней или недель до этого испытывают нестабильную стенокардию, одышку или усталость. Такое изменение характера боли в груди может привести к сердечному приступу.
При инфаркте наиболее узнаваемым симптомом обычно является боль в средней части грудной клетки, которая может распространяться на спину, челюсть или левую руку. Реже боль распространяется на правую руку. Боль при сердечном приступе похожа на ощущения при стенокардии, но обычно более сильная, длится дольше и не облегчается отдыхом или нитроглицерином. Реже боль ощущается в животе, где ее можно принять за несварение желудка, особенно потому, что отрыжка может принести частичное или временное облегчение.
Боль при сердечном приступе похожа на ощущения при стенокардии, но обычно более сильная, длится дольше и не облегчается отдыхом или нитроглицерином. Реже боль ощущается в животе, где ее можно принять за несварение желудка, особенно потому, что отрыжка может принести частичное или временное облегчение.
По неизвестным причинам у женщин часто наблюдаются нетипичные симптомы, которые с меньшей вероятностью можно точно диагностировать как проблему с сердцем. Около трети людей, перенесших инфаркт, не испытывали боли в груди. Обычно это женщины, люди старше 75 лет, те, у кого выявлена сердечная недостаточность или диабет, а также те, кто перенес инсульт.
Другие симптомы приступа включают чувство дурноты или обморок, внезапное сильное потоотделение, тошноту, одышку и сильное сердцебиение (тахикардию).
Во время сердечного приступа человек может стать беспокойным, тревожным, сильно потеет, а также может испытать чувство надвигающейся гибели. Губы, руки или ноги могут немного посинеть. В первые часы сердечного приступа с помощью стетоскопа можно услышать шумы в сердце и аномальные сердечные тоны.
В первые часы сердечного приступа с помощью стетоскопа можно услышать шумы в сердце и аномальные сердечные тоны.
Боли в области сердца: что делать
Первое, что нужно при появлении боли – прилечь или присесть, ослабить ремни, ворот рубашки, резинки бюстгальтера. Нужно открыть окна или включить кондиционер, чтобы обеспечить пациенту прохладный свежий воздух. Также необходимо принять препараты из группы нитратов (под язык или в форме спрея), максимально успокоиться. На фоне оказания первой помощи нужно немедленно вызвать скорую.
Как проводится диагностика у пациентов, часто испытывающих боли в сердце
ЭКГ – самая важная первичная диагностическая процедура при частой боли в груди. Нарушения, обнаруженные с помощью ЭКГ, помогают врачам определить тип необходимого лечения. Отклонения от нормы на ЭКГ также помогают определить, где была повреждена сердечная мышца. Если несколько ЭКГ, записанных в течение нескольких часов, абсолютно нормальны, врачи считают сердечный приступ маловероятным.
Измерение уровней определенных веществ (называемых сердечными маркерами) в крови также помогает врачам диагностировать патологию. Эти вещества обычно находятся в сердечной мышце, но попадают в кровь только тогда, когда она повреждена или мертва. Чаще всего измеряются белки сердечной мышцы, называемые тропонином I и тропонином T, и фермент, называемый креатинкиназой. Уровни в крови повышаются в течение 6 часов после инфаркта и остаются повышенными в течение нескольких дней. Уровни сердечных маркеров обычно измеряются при поступлении в больницу и с интервалом от 6 до 12 часов в течение следующих 24 часов.
Когда ЭКГ и сердечные маркеры не дают достаточной информации, можно провести эхокардиографию. Она может показать снижение подвижности части стенки левого желудочка. Это предполагает повреждение из-за сердечного приступа. Другие анализы используются, чтобы определить, нуждается ли человек в дополнительном лечении или, скорее всего, у него будут проблемы с сердцем. Например, человеку, возможно, придется носить монитор Холтера, который регистрирует электрическую активность сердца в течение 24 часов. Эта процедура позволяет врачам определить, есть ли у человека нарушения сердечного ритма (аритмия) или эпизоды недостаточного кровоснабжения без симптомов (тихая ишемия).
Эта процедура позволяет врачам определить, есть ли у человека нарушения сердечного ритма (аритмия) или эпизоды недостаточного кровоснабжения без симптомов (тихая ишемия).
Тест с физической нагрузкой (электрокардиография, проводимая во время упражнений) до или вскоре после выписки может помочь определить, насколько хорошо человек себя чувствует после приступа и продолжается ли ишемия.
Во время теста на толерантность к физической нагрузке (стресс-тест) человек ходит по беговой дорожке в ускоряющемся темпе. Манжета для измерения АД контролирует кровяное давление на протяжении всей процедуры. На видеомониторе отображается пульс и ЭКГ. Результаты помогают определить наличие ишемической болезни сердца.
Лечение
При острых состояниях лечение проводится в стационаре, где врачи стабилизируют состояние пациента, применяя обезболивание, препараты для растворения тромбов, сосудистую терапию и кислородотерапию. Также важен полный покой для того, чтобы разгрузить сердечную мышцу. По мере стабилизации пациента тактика лечения и реабилитации будет зависеть от диагноза. Ее подбирает врач-кардиолог.
По мере стабилизации пациента тактика лечения и реабилитации будет зависеть от диагноза. Ее подбирает врач-кардиолог.
Боли в области сердца у детей
Часто на прием к кардиологу приводят детей, которые предъявляют жалобы на боли в сердце. Хочу сразу предупредить родителей, чтобы они не пугались и не паниковали: если ваш ребенок до этого события был здоров, прошел все необходимые по возрасту скрининговые обследования (Эхо-КГ, т.е. ультразвуковое обследование сердца в 1 мес., 6-7 лет, ЭКГ в 1г, 7 лет, 14 лет) и при этом у него не выявлялись отклонения, скорее всего, его жалобы не связаны с заболеванием сердца.⠀ ⠀ ⠀ ⠀ ⠀ ⠀⠀⠀⠀⠀⠀⠀⠀⠀ ⠀⠀ ⠀ ⠀⠀⠀⠀⠀⠀⠀⠀⠀ ⠀⠀
Само по себе сердце у детей не болит практически никогда. Ишемические боли, инфаркты у детей – к счастью, исключительно редкая патология. К тому же, локализация ишемической боли – загрудинная, а не под левым соском, куда чаще всего показывают наши молодые пациенты.Дети с заболеваниями сердца жалоб на боли, как правило, не предъявляют.
 Их беспокоит общая слабость, невозможность выполнять физические нагрузки наравне со сверстниками, одышка (не путать с чувством нехватки воздуха, невозможностью сделать полноценный вдох), отеки, ощущения перебоев в сердце.⠀Отчего же возникают жалобы на боли в сердце у детей?
Их беспокоит общая слабость, невозможность выполнять физические нагрузки наравне со сверстниками, одышка (не путать с чувством нехватки воздуха, невозможностью сделать полноценный вдох), отеки, ощущения перебоев в сердце.⠀Отчего же возникают жалобы на боли в сердце у детей?Надо понимать, что это – не боли в сердце, а скорее боли в области сердца. То, что ощущает, ваш ребенок – это не боль, а скорее, дискомфорт. Причин множество. Хочу выделить 3 наиболее частых:
- Первая причина: различные патологии позвоночника. Даже обычное нарушение осанки (частое состояние у детей), при условиях, что ребенок проводит много времени в вынужденной позе (на уроках в школе, затем за письменным столом дома, за компьютером и т.д.), может вызывать болезненные ощущения в грудной клетке ,в т.ч. в области сердца. Особенно это актуально, если в жизни ребенка мало физических нагрузок, когда он может задействовать другие мышцы, натренировать их.
- Второй достаточной частой причиной могут служить заболевания желудочно-кишечного тракта: гастриты, язвенная болезнь (к сожалению, все более частые в детском возрасте), аномалии и дискинезии желчевыводящих путей.

- И наконец третья, пожалуй наиболее частая причина: невротические состояния. Дети, перегруженные учебой, занятиями с репетиторами, в музыкальных и художественных школах, вынуждены жить в условиях 10-12-часового рабочего дня. Возможно, они не жалуются на усталость, но организм сигнализирует о проблемах вот такими болями в области сердца.⠀ ⠀ ⠀ ⠀ ⠀ ⠀⠀⠀⠀⠀⠀⠀⠀⠀ ⠀⠀ ⠀ ⠀⠀⠀⠀⠀⠀⠀⠀⠀ ⠀
То же самое относится к детям (особенно подросткам), которые стараются хорошо учиться, не разочаровывать родителей и учителей, постоянно занимаются подготовкой к урокам и экзаменам. Длительное пребывание в стрессовых условиях вызывает истощение компенсаторных возможностей организма.
И еще один повод: дорогие родители, пожалуйста, задумайтесь! Возможно, вы слишком заняты работой, домашними заботами, уходом за другими детьми в семье, и стали меньше внимания уделять своему подросшему и вроде бы успешному ребенку. Вы уже не обнимаете его так часто, как раньше; не беседуете с ним «по душам» о его проблемах (какие могут быть проблемы в таком возрасте!) А вашему сыну или дочери по-прежнему нужно знать, что он самый лучший, самый любимый. И если этого нет, ребенок чувствует себя обделенным и может испытывать разнообразные болевые ощущения и постарается привлечь к этому ваше внимание.
И если этого нет, ребенок чувствует себя обделенным и может испытывать разнообразные болевые ощущения и постарается привлечь к этому ваше внимание.
Когда же боль в области сердца (повторяю, у здорового до этого ребенка) должна вас насторожить? Если ваш ребенок перенес (особенно на ногах) вирусную инфекцию, и у него сохраняется слабость, потливость, температурный «хвост», он явно не может восстановиться, делать обычную для себя работу – вот тогда в обязательном порядке вам нужно обратиться к педиатру или детскому кардиологу для исключения серьезных проблем.
Любите своих детей и будьте здоровы!⠀⠀⠀⠀⠀⠀
Тактика поведения при болях в груди и факторах риска развития инфаркта миокарда — Профилактика заболеваний и ЗОЖ — Бюджетное учреждение Ханты-Мансийского автономного округа — Югры
Самой частой причиной болей в груди является стенокардия или «грудная жаба».
Стенокардия представляет собой одну из форм ишемической болезни сердца (ИБС), явными признаками которой принято считать болевые ощущения в области сердца и одышку. Возникает данная патология на фоне нарушения снабжения сердца достаточным количеством крови, что является следствием поражения коронарных артерий атеросклерозом.
Возникает данная патология на фоне нарушения снабжения сердца достаточным количеством крови, что является следствием поражения коронарных артерий атеросклерозом.
Так как данная патология является одной из форм ИБС, при ее наличии отмечается препятствие в одной либо обеих коронарных артериях, которое не дает возможности крови нормально циркулировать. Сопровождается данное состояние приступами ишемии миокарда, то есть нехваткой кислорода в мышце сердца.
Самым явным признаком, указывающим на развитие стенокардии, принято считать так называемый дисбаланс между потребностью мышцы сердца в кислороде и поступлением кислорода в область сердца. Если говорить проще, то в сердце больного поступает намного меньше количества крови, чем ему нужно.
Нехватка кислорода дает о себе знать в момент физической активности – именно поэтому у больных данной патологией приступы развиваются во время осуществления физической работы либо под воздействием стрессовой ситуации.
Болевые ощущения напоминают собой приступы. Боль во время таких приступов просто невыносимая – она как будто жжет, давит и сжимает, возникает в области за грудиной и отдает в левое плечо либо во всю руку. Очень часто боль сопровождается еще и сильным беспокойством, а также страхом: человек пытается найти себе место, он держится за левую грудь и не может полностью разобраться в происходящем.
В случае начальных форм развития болезни болевые ощущения отступают уже через одну – пять минут после приема лекарственного препарата. Если боль через этот промежуток времени не исчезает, значит, это сигнал того, что данное заболевание приобрело более тяжелое течение, а, следовательно, велики шансы развития инфаркта миокарда.
В большинстве случаев уже одна таблетка Нитроглицерина помогает забыть о боли. Если же для избавления от болевых ощущений одной таблетки становится недостаточно, значит, на лицо усиление риска развития инфаркта миокарда.
При первых проявлениях загрудинной боли необходимо незамедлительно обратиться к врачу. Не следует думать, что молодой возраст исключает возможность появления стенокардии, или, что жжение за грудиной при беге или быстрой ходьбе в гору не может быть признаком «грудной жабы» у человека, занимающегося спортом.
Во время приступа рекомендуются следующие меры для срочной ликвидации болей:
- создать больному физический и психоэмоциональный покой: лечь, сесть, или остановиться, если боли в груди появились во время выполнения нагрузки;
- необходимо срочно принять 1 таблетку нитроглицерина под язык. Обезболивающий эффект нитроглицерина наступает обычно в течение 1-5 мин. Для купирования приступа достаточно 1-2 таблеток нитроглицерина.
- если приступ затянулся (длится 15-20 мин) и повторные приемы нитроглицерина оказались неэффективными, необходимо немедленно вызвать скорую помощь.
Не надо заниматься самолечением. Если своевременно не обратиться к врачу и не начать предписанное лечение, заболевание прогрессирует.
В условиях «кислородного голодания» при болях клетки миокарда могут прожить 20-30 минут. Потом они гибнут. Это и есть инфаркт, участок омертвения в ткани сердца. На пострадавшем месте остается рубец.
Существуют факторы риска развития инфаркта миокарда, устранение которых достоверно уменьшает риск его развития: курение, высокий уровень холестерина липопротеинов низкой плотности и гиперхолестеринемия, артериальная гипертензия.
При впервые появившейся боли в грудной клетке или одышке при нагрузках, ранее хорошо переносимых, необходимо срочно обратиться к кардиологу. В Окружном кардиологическом диспансере присутствует весь спектр необходимых в этом случае диагностических процедур: все известные на сегодняшний день методы диагностики ишемической болезни сердца, как проводимые амбулаторно, так и в стационаре.
Опытные врачи-кардиологи Окружного кардиологического диспансера оценивают состояние пациента и решают где необходимо проводить обследования.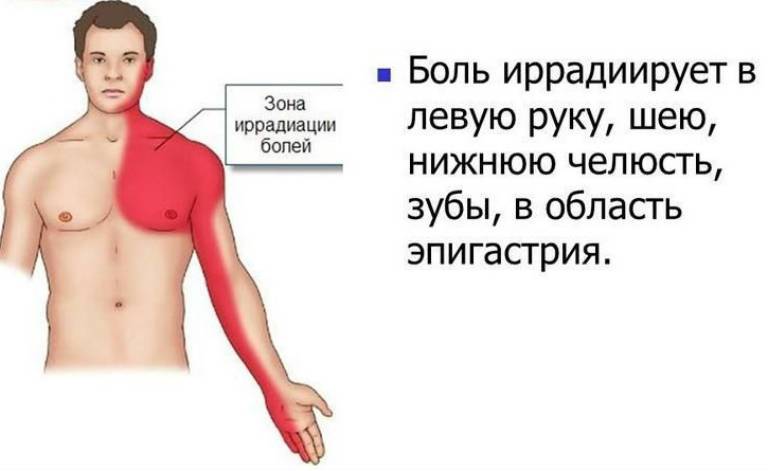 В некоторых случаях тяжелого проявления болезни или неэффективности лечения медикаментозно врачи-кардиологи организуют госпитализацию пациентов в специализированное отделение, находящееся так же в кардиоцентре. Таким образом, больные получают весь комплекс диагностических и лечебных мероприятий в одном центре, что является эксклюзивным предложением в городе Сургуте.
В некоторых случаях тяжелого проявления болезни или неэффективности лечения медикаментозно врачи-кардиологи организуют госпитализацию пациентов в специализированное отделение, находящееся так же в кардиоцентре. Таким образом, больные получают весь комплекс диагностических и лечебных мероприятий в одном центре, что является эксклюзивным предложением в городе Сургуте.
А.А.Сеитов, врач-кардиолог, заведующий отделением неотложной кардиологии БУ ХМАО-Югры «ОКД «ЦД и ССХ»
О чем говорят боли в сердце — Медицинский центр «Панацея»
Если болезнь не определена, невозможно и лечить ее!
Когда возникает ощущение, что «с сердцем что-то не так», сразу встает извечный вопрос: что делать? Может, беспокоиться не о чем, все само пройдет? А, может, давно пора вызывать «скорую»? Попробуем разобраться.
Итак, у человека появилась боль в левой половине грудной клетки, там, где находится сердце. О чем это может говорить?
О чем это может говорить?
1. Боль после физической нагрузки
Если она возникает приступами и связана с физической нагрузкой; сосредоточена за грудиной (может отдавать в левую руку, шею, нижнюю челюсть, под лопатку) и ощущается как жжение, давление, сжатие – не стоит откладывать визит к кардиологу. Скорее всего мы имеем дело с проявлением стенокардии – одной из форм ишемической болезни сердца.
Как провериться? Сделать электрокардиограмму (ЭКГ) и суточное мониторирование ЭКГ по Холтеру.
2. Боль при простуде
Такую боль тоже не следует оставлять без внимания. Она может быть как реакцией на микробные токсины, так и первой ласточкой ревматизма или миокардита (воспаления сердечной мышцы).
Как провериться? Уточнить причину боли поможет кардиолог или ревматолог, который тщательно выслушает сердечные тоны, назначит общий и биохимический анализ крови, ЭКГ, УЗИ сердца и другие необходимые исследования.
3. Боль в покое
Длительная ноющая, покалывающая боль, разлитая по левой половине груди, возникающая в покое, а зачастую на фоне волнения? Это нервное. Наиболее вероятные причины – вегетативная дисфункция и депрессия.
Наиболее вероятные причины – вегетативная дисфункция и депрессия.
Как провериться? Проконсультироваться с невропатологом. Без лечения эти недуги могут нанести серьезный ущерб и здоровью, и настроению.
4. Боль при движениях
Боль в левой половине грудной клетки не всегда связана с сердцем, особенно у молодых людей.
Если при глубоком дыхании, поворотах туловища и взмахах руками появляются колющие боли в области сердца – не спешите причислять себя к «сердечникам». Причину неприятных ощущений имеет смысл поискать среди заболеваний опорно-двигательного аппарата. В первую очередь стоит исключить остеохондроз грудного отдела позвоночника, сколиоз, воспаление межреберных нервов и мышц.
Как провериться? Сходить к невропатологу или ортопеду, а справиться с болью помогут противовоспалительные препараты, остеопатия и лечебная гимнастика.
5. Боль, связанная с приемом пищи
Случается, что «сердце» начинает ныть при переедании, после приема жирной или острой пищи, или, наоборот, на голодный желудок. Такая боль возникает из-за общей иннервации сердца и органов брюшной полости, и может быть проявлением гастрита, язвенной болезни желудка, панкреатита, холецистита или вздутия кишечника.
Такая боль возникает из-за общей иннервации сердца и органов брюшной полости, и может быть проявлением гастрита, язвенной болезни желудка, панкреатита, холецистита или вздутия кишечника.
Как провериться? Распознать источник боли поможет терапевт, возможно, понадобится консультация гастроэнтеролога.
6. Боль с сыпью
Резкая боль в грудной клетке, особенно в сочетании с высыпаниями на коже по ходу межреберных промежутков, появляется при опоясывающем герпесе. Болеют им, как правило, взрослые, потому что у детей тот же вирус вызывает всем известную ветрянку.
Как провериться? Это вам к дерматологу или инфекционисту, в арсенале которых имеются противовирусные и обезболивающие средства.
Случается, что никакой боли в области сердца нет, но ощущенение, что «что-то не так» не проходит. А все потому что сердце «неправильно» стучит и ощущаются «лишние» удары сердца
Бывает, что среди нормального ритмичного биения сердца проскальзывают как бы лишние, внеочередные удары, после которых обычно следует пауза. Эти внеочередные сокращения сердца называются экстрасистолами. Они могут возникать и у совершенно здоровых людей (до 1500 в сутки). В таком случае они обычно не ощущаются человеком и не представляют опасности для здоровья. Если экстрасистол много и они причиняют дискомфорт, не теряйте времени – идите к врачу.
Эти внеочередные сокращения сердца называются экстрасистолами. Они могут возникать и у совершенно здоровых людей (до 1500 в сутки). В таком случае они обычно не ощущаются человеком и не представляют опасности для здоровья. Если экстрасистол много и они причиняют дискомфорт, не теряйте времени – идите к врачу.
Как провериться? Диагностикой и лечением таких заболеваний занимается кардиолог. Как правило, проводится суточное мониторирование ЭКГ по Холтеру для выяснения вида и количества экстрасистол. Чтобы докопаться до причины «лишних» ударов, пациентов направят на дополнительное обследование.
Лимфоцитарный колит | Сидарс-Синай
Не то, что вы ищете?Что такое лимфоцитарный колит?
Лимфоцитарный колит — это проблема со здоровьем, вызывающая воспаление толстой кишки. Это вызывает приступы водянистой диареи и боли в животе.
Толстый кишечник является частью пищеварительного (желудочно-кишечного или желудочно-кишечного тракта). Это
включает как толстую, так и прямую кишку.Он идет ото рта до прямой кишки.
открытие. В толстую кишку поступают продукты расщепления пищи из тонкой кишки.
кишечник. Одна из его основных задач — реабсорбировать воду и электролиты, такие как соль.
Ободочная кишка ведет к прямой кишке, в которой накапливаются фекалии, прежде чем они будут изгнаны телом.
Это
включает как толстую, так и прямую кишку.Он идет ото рта до прямой кишки.
открытие. В толстую кишку поступают продукты расщепления пищи из тонкой кишки.
кишечник. Одна из его основных задач — реабсорбировать воду и электролиты, такие как соль.
Ободочная кишка ведет к прямой кишке, в которой накапливаются фекалии, прежде чем они будут изгнаны телом.
При лимфоцитарном колите воспалительные клетки иммунной системы попадают в ваш организм. толстая кишка.Здесь они вызывают отек и воспаление тканей. В редких В некоторых случаях эти клетки также проникают в последнюю часть тонкой кишки. Иммунные клетки (лимфоциты) также могут накапливаться в этой области. Воспаление может сохранить ваш большой кишечник реабсорбирует столько воды, сколько должно. Это приводит к диарее, животу боль и другие симптомы.
Лимфоцитарный колит — это один из типов воспалительных заболеваний кишечника (ВЗК). IBD — это группа
из
состояния, вызывающие воспаление тонкого или толстого кишечника. Лимфоцитарный
колит — разновидность микроскопического колита. Микроскопический колит — это воспаление
толстый кишечник, который можно увидеть только в микроскоп. Другой основной тип
микроскопический колит — коллагенозный колит. Некоторые эксперты считают лимфоцитарный колит
а также
коллагеновый колит может быть одним и тем же заболеванием, проявляющимся по-разному.
IBD — это группа
из
состояния, вызывающие воспаление тонкого или толстого кишечника. Лимфоцитарный
колит — разновидность микроскопического колита. Микроскопический колит — это воспаление
толстый кишечник, который можно увидеть только в микроскоп. Другой основной тип
микроскопический колит — коллагенозный колит. Некоторые эксперты считают лимфоцитарный колит
а также
коллагеновый колит может быть одним и тем же заболеванием, проявляющимся по-разному.
Лимфоцитарный колит встречается нечасто. Это чаще встречается у пожилых людей. Но это может повлиять молодые люди и дети. Он также чаще встречается у женщин, чем у мужчин.
Что вызывает лимфоцитарный колит?
Специалисты пытаются понять, что вызывает воспаление толстой кишки.
что приводит к лимфоцитарному колиту. Некоторые люди думают, что что-то в желудочно-кишечном тракте
вызывает этот ненормальный иммунный ответ.Это могут быть бактерии, пыльца или еда.
Некоторые люди думают, что что-то в желудочно-кишечном тракте
вызывает этот ненормальный иммунный ответ.Это могут быть бактерии, пыльца или еда.
Прием некоторых лекарств также может вызвать заболевание у некоторых людей. Эти лекарства может включать:
- Нестероидные противовоспалительные препараты (НПВП). Они могут включать аспирин или ибупрофен.
- Лекарства от кислотного рефлюкса
- Лекарства от повышенного холестерина
- Лекарства от диабета
- Лекарства для лечения депрессии
Определенные бактерии могут вызывать лимфоцитарный колит у некоторых людей.Вы могли бы иметь свой
первый эпизод после заболевания бактериями. К ним могут относиться Campylobacter jejuni.
или Clostridium difficile. Токсины, содержащиеся в этих бактериях, могут повредить внутреннюю поверхность вашего
толстая кишка. Это может вызвать воспаление. Некоторые эксперты считают, что определенные вирусы могут
также играют роль в лимфоцитарном колите.
Это может вызвать воспаление. Некоторые эксперты считают, что определенные вирусы могут
также играют роль в лимфоцитарном колите.
Некоторые продукты питания могут вызывать заболевание у некоторых людей. Некоторые продукты также могут вызывать Симптомы лимфоцитарного колита ухудшаются.Сюда могут входить кофеин и молочные продукты.
Кто подвержен риску лимфоцитарного колита?
Наличие определенных проблем со здоровьем может увеличить риск заболевания. К ним относятся:
- Диабет
- Целиакия
- Синдром раздраженного кишечника
- Определенно типы заболеваний щитовидной железы
Курение может увеличить риск возникновения этой проблемы.Курение нарушает кровообращение поток, который нужен вашему кишечнику. Ваш риск лимфоцитарного колита также может быть выше если кто-то из членов вашей семьи страдает этим заболеванием или другим воспалительным заболеванием кишечника.
Каковы симптомы лимфоцитарного колита?
Основной симптом лимфоцитарного колита — водянистая диарея. Эта диарея не есть кровь. У вас может быть несколько таких водянистых испражнений каждый день.Это может длиться недели или месяцы. У большинства людей диарея проходит ненадолго, но потом он возвращается позже.
Другие симптомы лимфоцитарного колита могут включать:
- Похудание
- Боль в животе
- Вздутие живота
- Обезвоживание
- Тошнота
- Усталость или слабость
- Боль в суставах
- Невозможность контролировать дефекацию
Как диагностируется лимфоцитарный колит?
Вы возможно, потребуется обратиться к гастроэнтерологу.Это поставщик медицинских услуг с особым обучение лечению проблем пищеварительного тракта.
Ваш лечащий врач спросит вас об истории вашего здоровья. Он или она также будет спросите о своих симптомах. Ваш лечащий врач проведет вам обследование, в том числе: осмотр живота (живота).
Ваш лечащий врач исключит другие причины диареи. Они могут включать инфекция или другое воспалительное заболевание кишечника.
Ваш лечащий врач также проведет другие анализы. Сюда могут входить:
- Кровь тесты на анемию и инфекцию
- Тесты на целиакию
- Табурет анализ на воспаление или инфекцию
Вам также может потребоваться колоноскопия. Этот тест проверяет слизистую оболочку толстой и прямой кишки.Он использует свет и крошечную камеру.
толстая кишка часто выглядит нормально при колоноскопии. Во время колоноскопии ваше здоровье Поставщик может взять небольшой образец ткани вашей толстой кишки. Это называется биопсией. Затем он или она посмотрит на это под микроскопом, чтобы определить, есть ли у вас лимфоциты. колит.
Как лечится лимфоцитарный колит?
Ваш лечащий врач может назначить лекарства и предложить изменения в диете для лечения ваше состояние.
Лекарства
Ваш лечащий врач может прописать вам противодиарейные лекарства. Вам также может понадобиться будесонид, месаламин, субсалицилат висмута или холестирамин, если у вас все еще есть симптомы.
Если лекарства, которые вы принимаете, ухудшают ваши симптомы, ваш лечащий врач может прекратить лечение. ваше лечение этими лекарствами.
Большинству людей нужно принимать лекарства только на короткое время. Большинство людей отвечают хорошо к лекарствам. Если симптомы вернутся, возможно, вам придется начать принимать эти снова лекарства на короткое время.
Изменение диеты
Возможно, вам придется воздерживаться от продуктов, которые усугубляют диарею.Эти могут включают молочные продукты, кофеин, искусственные подсластители и продукты с высоким содержанием жира. Некоторый люди с этим заболеванием также хорошо придерживаются безглютеновой диеты.
Если вы плохо реагируете на лечение, ваш лечащий врач может поискать другие возможные причины ваших симптомов. В редких случаях врачи рекомендуют операцию. вынуть часть кишечника.
Какие возможные осложнения лимфоцитарный колит?
В отличие от других форм воспалительного заболевания кишечника, лимфоцитарный колит не проявляется чтобы увеличить риск рака толстой кишки. Это не увеличивает риск смерти от по любой причине.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если ваши симптомы не исчезнут после лечения.Ваш поставщик медицинских услуг может изменить ваш план лечения.
Основные сведения о лимфоцитарном колите
- Лимфоцитарный колит — это заболевание, поражающее толстый кишечник. Это ведет к эпизоды водянистой диареи и боли в животе.
- Бактериальные и вирусные инфекции, некоторые лекарства или определенные продукты могут вызвать лимфоцитарный колит у некоторых людей.
- Симптомы лимфоцитарного колита включают водянистый понос, боль в животе и утомляемость.
- Для диагностики этого состояния вам может быть сделана колоноскопия. Во время этого теста ваше здоровье Врач может взять образец вашей толстой кишки и посмотреть на него в микроскоп.
- Вы можете нужно принимать лекарства для лечения вашего состояния. Вам также может потребоваться держаться подальше от определенные продукты и лекарства, которые вызывают у вас симптомы.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что говорит ваш поставщик ты.
- Во время визита запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знать, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого посещение.
- Знайте, как вы можете связаться со своим провайдером, если у вас есть вопросы.
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
Медицинский обозреватель: Джон Ханрахан, доктор медицины
Медицинский обозреватель: L Renee Watson MSN RN
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Жизнь с язвенным колитом: 4 вещи, которые нужно знать
Язвенный колит, вызывающий воспаление и язвы в толстой кишке, может серьезно нарушить жизнь человека.
БОЛЬШЕ ОТ MICHIGAN: Подпишитесь на нашу еженедельную рассылку новостей
Это потому, что основные симптомы язвенного колита включают судороги, диарею и ректальное кровотечение, которые могут быть очень серьезными.Симптомы могут проявляться периодически или почти постоянно.
«Основная цель, которую я ставлю для моих пациентов, — вернуть себе контроль над своей болезнью, кишечник и жизнь», — говорит Питер Хиггинс, доктор медицины, доктор философии, магистр наук, директор IBD. программа в Michigan Medicine.
Язвенный колит — одна из самых распространенных форм воспалительных заболеваний кишечника. Его причины неизвестны, хотя есть подозрения, что они связаны с нарушением работы иммунной системы или наследственностью. Представители европеоидной расы и лица моложе 30 лет представляют собой группы населения, наиболее подверженные риску развития язвенного колита.
Хиггинс рассказывает больше о болезни, от которой страдают около 600 000 человек в Соединенных Штатах:
Что такое язвенный колит?Хиггинс: Язвенный колит начинается в прямой кишке и может поражать всю толстую кишку или только ее часть. Это можно назвать проктитом, если поражена только прямая кишка, и левосторонним колитом, если поражена только нижняя половина толстой кишки. Если поражена большая часть толстой кишки, это можно назвать панколитом.
Воспаление носит непрерывный характер, что означает, что оно не прекращается, а затем начинается снова в другой части толстой кишки.Воспаление может спонтанно усиливаться, часто непредсказуемо, что приводит к усилению симптомов, которые обычно называют обострениями. Воспаление носит хронический характер, что означает, что оно присутствует всегда, хотя симптомы могут появляться и исчезать.
Чем язвенный колит отличается от болезни Крона?Хиггинс: Язвенный колит и болезнь Крона являются формами ВЗК, которые встречаются в спектре. У некоторых людей очень типичный язвенный колит, у других — очень типичная болезнь Крона, а у других они находятся посередине.
СМОТРИ ТАКЖЕ: Терапия психического здоровья может помочь пациентам с СРК, с которыми справляются пациенты с ВЗК
Типичный язвенный колит вызывает воспаление внутренней оболочки толстой кишки, не вызывая закупорки или свищей, наблюдаемых при болезни Крона. Язвенный колит также отличается от синдрома раздраженного кишечника, инфекционного колита и ишемического колита, поскольку он вызван хроническим иммуноопосредованным воспалением.
Как диагностировать и лечить язвенный колит?Хиггинс: Диагноз ставится на основании биопсии толстой кишки во время колоноскопии и исследования этих биопсий под микроскопом.Наличие хронических повреждений позволяет дифференцировать язвенный колит от инфекционных причин колита.
Язвенный колит — хроническое заболевание на всю жизнь, поэтому его невозможно вылечить. Некоторые пациенты обнаруживают, что их болезнь становится легче или «выгорает» после 60 лет, но многие этого не делают. Терапия для снижения активности иммунной системы в кишечнике может включать сульфасалазин, 5-аминосалицилаты, тиопурины, метотрексат и биологическую терапию.
Нужно ли мне обращаться к специалисту по поводу язвенного колита?Хиггинс: Для любого пациента с ВЗК рекомендуется посетить специалиста по ВЗК хотя бы один раз в первый год после постановки диагноза, а затем периодически, чтобы убедиться, что вы в курсе лечения, профилактического здоровья и получения информации язвенный колит.
К счастью, наше понимание ВЗК быстро развивается, и в последние годы новые методы лечения проходят клинические испытания и быстро достигают пациентов.
Колит | Уровень здоровья
Срок колит относится к любому виду отека или воспаления толстой кишки (толстой кишки). Толстый кишечник является частью пищеварительной системы. Он расположен ближе к концу пищеварительного тракта, после тонкой кишки и перед прямой кишкой и анусом.Основными функциями толстой кишки являются поглощение жидкости из остатков пищи и производство стула или фекалий.
Колит может вызывать широкий спектр заболеваний, расстройств и состояний. Это включает:
Из-за большого разнообразия причин трудно оценить, сколько американцев страдает колитом. Например, по оценкам 1,4 миллиона американцев страдают воспалительным заболеванием кишечника, которое включает болезнь Крона и язвенный колит. Однако воспалительное заболевание кишечника — лишь одна из возможных причин колита.Следовательно, вполне вероятно, что миллионы американцев страдают той или иной формой колита (Источник: CCFA).
Общие симптомы колита включают вздутие живота, боль или спазмы, кровавый стул, диарею, чрезмерное газообразование и постоянные позывы к дефекации. Лечение колита зависит от основного заболевания, расстройства или состояния. Цель клинической оценки — выявить первопричину (ы) проблемы. После того, как основная причина установлена, для вас важно следовать плану лечения, разработанному вами и вашим лечащим врачом, специально для вас, чтобы снизить риск потенциальных осложнений.
В некоторых случаях колит может быстро перейти из легкой степени в опасную для жизни ситуацию. Немедленно обратитесь за медицинской помощью (позвоните 911) в случае серьезных симптомов, таких как кровавая и частая диарея, болезненный стул, рвота и болезненность живота, особенно при надавливании на живот. Эти симптомы могут сочетаться с бледностью или посинением губ, учащенным сердцебиением, поверхностным дыханием, слабостью и тревогой. Немедленно обратитесь за медицинской помощью при повторяющихся или стойких симптомах колита.
Язвенный колит — NHS
Язвенный колит — это хроническое заболевание, при котором воспаляются толстая и прямая кишки.
Ободочная кишка — это толстый кишечник (кишечник), а прямая кишка — это конец кишечника, где хранится стул.
Маленькие язвы могут развиваться на слизистой оболочке толстой кишки, кровоточить и выделять гной.
Информация:Консультации по коронавирусу
Получите консультацию по поводу коронавируса и язвенного колита:
Симптомы язвенного колита
Основными симптомами язвенного колита являются:
- повторяющаяся диарея, которая может содержать кровь, слизь или гной
- боль в животе
- необходимость частого опорожнения кишечника
Вы также можете испытывать сильную усталость (утомляемость), потерю аппетит и похудание.
Степень тяжести симптомов варьируется в зависимости от того, какая часть прямой и толстой кишки воспалена и насколько серьезным является воспаление.
Для некоторых людей это состояние оказывает значительное влияние на их повседневную жизнь.
Симптомы обострения
У некоторых людей в течение нескольких недель или месяцев могут наблюдаться очень легкие симптомы или их отсутствие вообще (ремиссия), за которыми следуют периоды, когда симптомы вызывают особенное беспокойство (обострения или рецидивы).
Во время обострения некоторые люди с язвенным колитом также испытывают симптомы в других частях тела.
Например, у некоторых людей развиваются:
В тяжелых случаях, определяемых как необходимость опорожнения кишечника 6 или более раз в день, дополнительные симптомы могут включать:
- одышку
- быстрое или нерегулярное сердцебиение
- a высокая температура (лихорадка)
- кровь в стуле становится все более очевидной
У большинства людей не определяется никаких конкретных триггеров для обострения, хотя иногда причиной может быть кишечная инфекция.
Стресс также считается потенциальным фактором.
Когда обращаться за медицинской помощью
Вам следует как можно скорее обратиться к терапевту, если у вас есть симптомы язвенного колита, и вам не поставили диагноз.
Они могут организовать анализы крови или стула, чтобы определить, что может быть причиной ваших симптомов.
При необходимости вас направят в больницу для проведения дополнительных анализов.
Узнайте больше о диагностике язвенного колита
Если вам поставили диагноз неспецифический язвенный колит и вы думаете, что у вас серьезное обострение, обратитесь за советом к терапевту или группе медицинского обслуживания.
Вам может потребоваться госпитализация.
Если вы не можете связаться со своим терапевтом или группой по уходу, позвоните в NHS 111 или обратитесь в местную службу в нерабочее время.
Что вызывает язвенный колит?
Язвенный колит считается аутоиммунным заболеванием.
Это означает, что иммунная система, защита организма от инфекций, дает сбой и атакует здоровые ткани.
Самая популярная теория состоит в том, что иммунная система принимает безобидные бактерии внутри толстой кишки за угрозу и атакует ткани толстой кишки, вызывая ее воспаление.
Неясно, что именно заставляет иммунную систему вести себя подобным образом.
Большинство экспертов считают, что это сочетание генетических факторов и факторов окружающей среды.
Кто пострадал
По оценкам, около 1 из каждых 420 человек, живущих в Великобритании, страдает язвенным колитом. Это около 146 тысяч человек.
Заболевание может развиться в любом возрасте, но чаще всего диагностируется у людей в возрасте от 15 до 25 лет.
Это чаще встречается у белых людей европейского происхождения, особенно у выходцев из еврейских общин ашкенази, и у чернокожих.
Заболевание реже встречается у людей азиатского происхождения, хотя причины этого неясны.
И мужчины, и женщины в равной степени страдают язвенным колитом.
Как лечить язвенный колит
Лечение язвенного колита направлено на облегчение симптомов во время обострения и предотвращение их возвращения (поддержание ремиссии).
У большинства людей это достигается приемом лекарств, например:
Легкие или умеренные обострения обычно можно лечить дома. Но более серьезные обострения необходимо лечить в больнице.
Если лекарства не эффективны для контроля симптомов или ваше состояние существенно влияет на качество вашей жизни, вариантом может быть операция по удалению толстой кишки.
Во время операции ваш тонкий кишечник будет либо выведен из отверстия в брюшной полости (илеостомия), либо использован для создания внутреннего мешочка, который соединяется с вашим анусом и называется илеоанальным мешочком.
Осложнения язвенного колита
Осложнения язвенного колита включают:
- первичный склерозирующий холангит — когда желчные протоки внутри печени повреждаются
- повышенный риск развития рака кишечника
- плохой рост и развитие у детей и молодых людей
Кроме того, некоторые лекарства, используемые для лечения язвенного колита, могут вызывать ослабление костей (остеопороз) как побочный эффект.
IBD или IBS?
Воспалительное заболевание кишечника (ВЗК) — это термин, который в основном используется для описания двух состояний, вызывающих воспаление кишечника (желудочно-кишечного тракта).
Это:
ВЗК не следует путать с синдромом раздраженного кишечника (СРК), который представляет собой другое состояние и требует другого лечения.
Информация:Руководство по социальной помощи и поддержке
Если вам:
- нужна помощь в повседневной жизни из-за болезни или инвалидности
- Регулярный уход за кем-то, потому что он болен, пожилой или инвалид (включая членов семьи)
В нашем руководстве по уходу и поддержке объясняются ваши варианты и где вы можете получить поддержку.
Последняя проверка страницы: 23 января 2019 г.
Срок следующей проверки: 23 января 2022 г.
Язвенный колит | Crohn’s & Colitis UK
Язвенный колит может вызывать проблемы вне кишечника. Некоторые исследования сообщают, что у каждого второго человека с болезнью Крона или колитом развиваются состояния, влияющие на другие части тела, такие как суставы, глаза или кожу. Обычно это происходит во время обострения, но может произойти во время ремиссии или даже до появления каких-либо кишечных симптомов.Когда вы говорите о некоторых из этих состояний, ваша команда по ВЗК может использовать термин внекишечное проявление (EIM).
Суставы
Проблемы с суставами, такие как отек и боль (артрит), встречаются примерно у каждого десятого человека, страдающего колитом. Чаще всего поражаются локти, запястья, колени и лодыжки, но также могут быть поражены суставы позвоночника и таза. Проблемы с суставами могут приходить и уходить — у некоторых людей проблемы с суставами усугубляются во время обострения, а у других могут возникать симптомы даже без каких-либо симптомов со стороны кишечника.Для получения информации о диагностике и лечении проблем с суставами, а также о том, что вы можете сделать, чтобы помочь своим суставам, см. Информацию о суставах .
Кожа
Колит также может вызывать проблемы с кожей. Состояние, называемое узловатой эритемой, поражает примерно каждого десятого человека с колитом. Он вызывает болезненные красные опухоли, обычно на ногах, которые переходят в синяк. Это состояние обычно возникает во время обострений и обычно улучшается при лечении вашего колита.
Реже у людей с колитом может развиться гангренозная пиодермия. Это начинается с маленьких болезненных волдырей, которые превращаются в болезненные глубокие язвы. Они могут возникать на любом участке кожи, но чаще всего появляются на голенях или около стом. Это состояние иногда, но не всегда, связано с обострениями болезни. Его часто лечит дерматолог с помощью местной терапии, но может потребоваться лечение стероидами, иммунодепрессантами или биологическими препаратами.
Глаза
У некоторых людей с колитом развивается воспаление глаз.Наиболее распространенным заболеванием является эписклерит, который поражает слой, покрывающий белок глаза, в результате чего он становится красным, болезненным и воспаленным. Эписклерит имеет тенденцию обостряться одновременно с колитом и может потребовать противовоспалительного лечения; иногда назначают стероидные капли.
Увеит (воспаление радужной оболочки) и склерит (поражающий белое внешнее покрытие глаза) также связаны с колитом. Это серьезные нарушения, которые при отсутствии лечения могут привести к потере зрения.Сообщите своему врачу или офтальмологу, если у вас есть раздражение глаз, шероховатость или воспаление, так как они могут направить вас к офтальмологу. Эти состояния обычно можно лечить с помощью стероидных капель, но иногда необходимы иммунодепрессанты или биологические препараты.
Кости
Люди с колитом больше подвержены риску развития более тонких и слабых костей. Это может быть связано с самим воспалительным процессом, плохим усвоением кальция, необходимого для образования костей, низким уровнем кальция из-за отказа от молочных продуктов или приема стероидных препаратов.Курение также увеличивает этот риск. Физическая активность с весовой нагрузкой, добавки кальция и витамина D, а также медикаментозное лечение некоторых людей могут быть полезны. Смотрите нашу информацию о Bones и IBD .
Устье
Примерно у одного из 25 человек с колитом появляются язвы или язвы во рту, обычно в активном состоянии. Эти язвы могут быть незначительными и исчезнуть в течение нескольких недель, но иногда могут длиться в течение многих недель и могут потребовать лечения стероидами.
Волосы
Примерно каждый третий человек с болезнью Крона или колитом теряет больше волос, чем обычно.Стрессовое событие или болезнь могут временно остановить рост волос. Этот тип облысения называется телогенным выпадением. Телогеновый отток может быть вызван многими причинами, включая тяжелые обострения, плохое питание, дефицит железа и цинка, некоторые лекарства и хирургическое вмешательство.
Выпадение волос часто происходит через несколько месяцев после срабатывания триггера, поэтому может быть неочевидно, что ее вызвало. Вам не следует прекращать прием лекарства, если врач не сказал вам об этом — возможно, причиной выпадения волос послужила предыдущая вспышка, а не лекарство.Очень редко выпадение волос может быть вызвано очаговой алопецией, аутоиммунным заболеванием.
Выпадение волос может быть очень неприятным, но для большинства людей они полностью отрастут, когда вам станет лучше. Если вы теряете больше волос, чем обычно, поговорите со своим специалистом по ВЗК, чтобы выяснить, что может быть причиной этого.
Печень
У некоторых людей с колитом развивается воспаление печени.
Заболевание, называемое первичным склерозирующим холангитом (ПСХ), поражает до одного из 25 человек с колитом.ПСХ вызывает воспаление желчных протоков и в конечном итоге может повлиять на клетки печени. Симптомы включают усталость, боль, зуд, желтуху и потерю веса. Лечение обычно проводится с помощью лекарственного средства, называемого урсодезоксихолевой кислотой.
Некоторые препараты, используемые для лечения язвенного колита, например азатиоприн и метотрексат , могут влиять на печень. Изменения в лечении могут помочь уменьшить этот тип осложнений.
Сердце и кровообращение
У людей с колитом примерно в два раза выше вероятность образования тромбов в венах, включая ТГВ (тромбоз глубоких вен) в ногах.Вы подвергаетесь большему риску во время обострения или если вы прикованы к постели, например, в больнице. Снизьте свой риск, отказавшись от курения, сохраняя максимальную мобильность, употребляя много жидкости и нося поддерживающие чулки. Эти меры предосторожности особенно полезны при путешествии по воздуху, что увеличивает риск образования тромбов для всех. Для получения дополнительной информации см. Нашу информацию о Travel и IBD .
Люди с активной формой болезни Крона или колита также могут иметь несколько повышенный риск сердечно-сосудистых заболеваний, включая сердечные приступы и инсульты.Если вы испытываете боль в груди, одышку или чувство онемения, слабости или болезненности в руках или ногах, немедленно обратитесь к врачу.
Анемия
Анемия — одно из наиболее частых осложнений колита. Если вы страдаете анемией, это означает, что у вас меньше эритроцитов, чем обычно, и / или в вашей крови более низкий уровень гемоглобина — белка, содержащегося в красных кровяных тельцах, который помогает переносить кислород по телу. Есть несколько видов анемии.
У людей с колитом наиболее высока вероятность развития железодефицитной анемии.Это может быть вызвано недостатком железа в пище, плохим усвоением железа из пищи или продолжающейся кровопотерей. Некоторые препараты, применяемые при язвенном колите, например сульфасалазин, азатиоприн и меркаптопурин, также могут вызывать анемию.
Если анемия легкая, симптомы могут быть незначительны или отсутствовать. При более тяжелой анемии основными симптомами являются стойкая утомляемость и утомляемость. У вас также может развиться одышка, головные боли и общая слабость. Лечение будет зависеть от причины анемии.
При железодефицитной анемии вам могут назначить пероральные препараты железа. Некоторые люди с колитом обнаруживают, что они не переносят железо через рот, поэтому им вводят внутривенное (внутривенное) железо, которое вводится путем инъекции или вливания через капельницу.
Могут ли мои симптомы быть СРК?
Синдром раздраженного кишечника (СРК) отличается от ВЗК, хотя некоторые симптомы схожи. Подобно Крона и колиту, СРК может вызывать боль в животе, вздутие живота и приступы диареи или запора.Однако он не вызывает воспаления, типичного для колита, и при СРК нет кровопотери.
У некоторых людей с колитом могут развиваться симптомы, подобные СРК, например диарея, даже когда колит неактивен. Лечение этих симптомов может немного отличаться от их обычных симптомов ВЗК. СРК чаще встречается у людей с ВЗК, чем среди населения в целом.
Воспалительное заболевание кишечника, связанное с риском сердечного приступа
Лиза Рапапорт, Reuters Health
(Reuters Health) — — У людей с воспалительными заболеваниями кишечника, такими как болезнь Крона и язвенный колит, вероятность сердечного приступа в 12 раз выше , а U.Исследование С. предполагает.
Воспалительное заболевание кишечника (ВЗК) включает хроническое или повторяющееся воспаление желудочно-кишечного тракта. Язвенный колит и болезнь Крона являются наиболее распространенными формами. У людей с болезнью Крона наблюдается воспаление во всем пищеварительном тракте, тогда как при язвенном колите воспаляется только толстый кишечник.
Хотя хроническое воспаление в организме долгое время связывали с повышенным риском сердечно-сосудистых заболеваний, возможность таких состояний, как болезнь Крона и язвенный колит, приводить к сердечным приступам, не так хорошо изучена, как отмечает группа исследователей в журнале «Воспалительные». Заболевания кишечника.
Исследователи изучили общенациональную базу данных медицинских карт более чем 29 миллионов человек, в том числе почти 132 000 с язвенным колитом и 159 000 с болезнью Крона.
По данным исследования, за пятилетний период исследования вероятность сердечного приступа у людей с ВЗК была на 25 процентов выше, чем у людей без этого расстройства.
«ВЗК следует рассматривать как независимый фактор риска развития сердечно-сосудистых заболеваний», — сказал старший автор доктор Махазарин Гинвалла из Медицинского центра Кливленда при университетских больницах в Огайо.
Это означает, что людей с ВЗК следует тщательно контролировать на предмет факторов риска сердечных заболеваний, таких как курение, ожирение, высокое кровяное давление, диабет и высокий уровень холестерина, сказал Гинвалла в электронном письме. По словам Гинвалла, лечение факторов риска и контроль симптомов ВЗК могут снизить риск сердечных приступов.
Для людей с ВЗК «риск неблагоприятных сердечно-сосудистых событий наиболее высок во время активных обострений или хронического заболевания, при этом этот риск уменьшается во время ремиссии», — добавил Гинвалла.
В ходе исследования у 3,3 процента людей без ВЗК был сердечный приступ, по сравнению с 6,7 процентами пациентов с язвенным колитом и 8,8 процентами людей с болезнью Крона.
Наибольший повышенный риск сердечных приступов у людей с ВЗК наблюдался среди молодых людей.
Пациенты с ВЗК в возрасте от 30 до 34 лет в 12 раз чаще страдали сердечным приступом, чем люди в их возрастной группе без ВЗК, как показало исследование.
Однако к 65 годам у людей с ВЗК вероятность сердечного приступа была примерно в два раза выше, чем у людей без этих состояний.
Возможно, что хроническое воспаление у людей с ВЗК может привести к свертыванию крови и большему количеству сгустков в артериях, что затем приводит к сердечным приступам, сказал доктор Мигель Регейро из клиники Кливленда в Огайо.
«ВЗК, вероятно, косвенно вызывает сердечный приступ из-за реакции организма на воспаление», — сообщил Регейро, не участвовавший в исследовании.
Результаты добавляют к растущим свидетельствам того, что пациенты с ВЗК могут подвергаться повышенному риску сердечных приступов, — сказал д-р.Гилаад Каплан из Университета Калгари в Канаде.
«Обладая этими знаниями, важно, чтобы пациенты с ВЗК минимизировали свой будущий риск, поговорив со своим лечащим врачом об изменениях факторов риска», — сказал Каплан, не участвовавший в исследовании, по электронной почте. Это включает в себя здоровую диету, отказ от курения, контроль артериального давления и холестерина, а также контроль диабета, — посоветовал Каплан.
ИСТОЧНИК: bit.ly/2EjvNYy Воспалительные заболевания кишечника, онлайн 30 ноября 2018 г.
Хирургия болезни Крона | Фонд Крона и колита
Осложнения при болезни Крона, требующие хирургического вмешательства
Само по себе лекарство не может адекватно контролировать симптомы у всех, кто страдает болезнью Крона. Могут развиться осложнения, требующие более агрессивного лечения, в том числе хирургического вмешательства. Немедленно обратитесь за медицинской помощью, если вы считаете, что у вас может быть одно или несколько из этих осложнений.
Кишечная непроходимость или закупорка
Хроническое воспаление кишечника может привести к утолщению стенок органов пищеварения или образованию рубцовой ткани.Это может сузить участок кишечника, называемый стриктурой , что может привести к кишечной непроходимости. Симптомы закупорки включают спастическую боль в животе, невозможность опорожнения кишечника или отхождения газов, тошноту и рвоту и запор.
Чрезмерное кишечное кровотечение
Это редкое осложнение болезни Крона. Операция проводится только в том случае, если кровотечение невозможно остановить с помощью других методов лечения.
Перфорация кишечника
Хроническое воспаление может ослабить стенку кишечника и вызвать отверстие, называемое перфорацией .Это также может произойти, если часть кишечника расширяется и ослабевает около стриктуры. После перфорации стенки кишечника содержимое кишечника может вылиться в брюшную полость и вызвать серьезную инфекцию, называемую перитонитом .
Свищ
Воспаление может вызвать образование язв или язв на внутренней стенке кишечника или других органов. Иногда эти язвы могут распространяться на всю толщину стенки кишечника и образовывать соединение или туннель, называемый свищом. Свищи часто возникают между двумя частями кишечника, между кишечником и другим органом, таким как мочевой пузырь или влагалище, или прорываются на поверхность кожи.
Свищи могут также образовываться вокруг анальной области, что может вызывать отток слизи или стула из области, прилегающей к анальному отверстию.
Абсцесс
Абсцесс или скопление гноя может развиться в брюшной полости, тазу или вокруг анальной области.Симптомы включают сильную боль в животе, лихорадку, болезненные испражнения, выделения гноя из заднего прохода или опухоль на краю заднего прохода, которая опухшая, красная и болезненная. Абсцесс требует применения антибиотиков и хирургического дренирования гнойной полости.
Токсичный мегаколон
Сильное воспаление толстой кишки может привести к токсическому мегаколону . Симптомы включают боль, вздутие / вздутие живота, лихорадку, учащенное сердцебиение, запор и обезвоживание. Это потенциально опасное для жизни осложнение, требующее немедленного лечения и хирургического вмешательства.
Элективная хирургия Крона
Врачи и пациенты часто рассматривают возможность операции, если качество жизни человека серьезно ухудшилось, несмотря на лечение, или если они испытывают серьезные побочные эффекты от принимаемых лекарств.
Некоторые люди обнаруживают, что они больше не реагируют на лекарства. Другие решают, что они больше не могут справляться с серьезными побочными эффектами своих лекарств.
Колоректальный рак
Пациенты с болезнью Крона и язвенным колитом имеют более высокий риск развития колоректального рака (CRC), чем население в целом, поэтому для устранения этого риска может быть рекомендовано плановое хирургическое вмешательство.
Факторы риска рака прямой кишки
Риск CRC увеличивается после проживания с IBD в течение 8-10 лет
Риск увеличивается, чем дольше человек живет с ВЗК
Наибольший риск для людей с ВЗК поражает их толстую кишку
В большинстве случаев рак прямой кишки начинается с полипа или небольшой шишки, растущей из стенки кишечника. Полипы обычно начинаются доброкачественными или не злокачественными, но со временем становятся злокачественными.У пациентов с ВЗК патологическая и потенциально предраковая ткань, называемая дисплазией , может прилегать к стенке кишечника и даже может быть обнаружена в областях стенки кишечника, которые кажутся нормальными во время колоноскопии.
Продолжительность видео 00:03:00
Минимизация риска развития колоректального рака — как пациенты с ВЗК могут взять под контроль Пациенты с ВЗК могут минимизировать риск развития колоректального рака.Слушайте, чтобы узнать больше!
Скрининг колоректального рака
Если у вас симптомы ВЗК в течение 8–10 лет или дольше, вам следует проходить колоноскопию каждые 1-2 года в зависимости от других факторов риска, таких как семейный анамнез колоректального рака.
Стандартная колоноскопия обычно сопровождается серией биопсий, которые представляют собой небольшие образцы ткани, взятые для микроскопического исследования.
Если обнаружена дисплазия, даже если она не злокачественная, обычно рекомендуется операция по удалению толстой и прямой кишки, чтобы исключить риск развития рака.
Выбор медицинского персонала
Если вам рекомендована операция, вам и вашему врачу следует проконсультироваться с хирургом-колоректальным хирургом, который специализируется на хирургии желудочно-кишечного тракта. Ваш обычный гастроэнтеролог продолжит лечение до и после операции.
Если операция плановая , найдите время, чтобы найти хирурга и больницу, которая соответствует вашим потребностям.
Ваш хирург должен быть сертифицирован в области общей хирургии или хирургии толстой и прямой кишки и иметь значительный опыт выполнения рекомендованной вам хирургической процедуры. Спросите своего хирурга о его или ее опыте. Не бойтесь узнать второе или третье мнение.
Вы можете попросить своего гастроэнтеролога или другого поставщика медицинских услуг порекомендовать хирургов.Вы также можете использовать наши ресурсы, чтобы помочь найти специалиста, или проконсультироваться с Американским обществом хирургов толстой и прямой кишки или Американским колледжем хирургов для получения дополнительной информации.
Обратитесь к своему хирургу за помощью в общении с другими людьми, перенесшими ту же процедуру. Вы также можете связаться с другими пациентами с помощью программы Фонда «Сила двух».
Поговорите со своим хирургом и другими поставщиками медицинских услуг о том, какие препараты могут вам понадобиться перед операцией, чего ожидать после операции, а также о любых медицинских принадлежностях, которые могут вам понадобиться по возвращении домой.


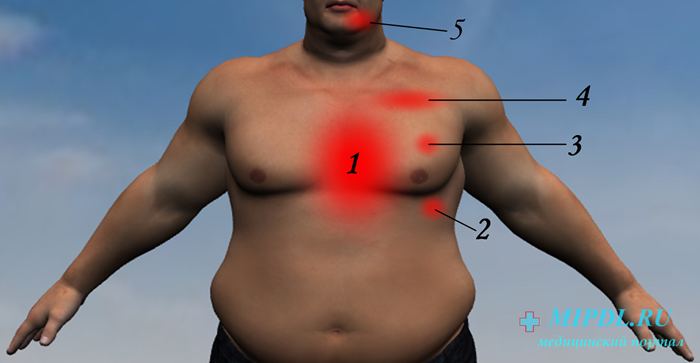
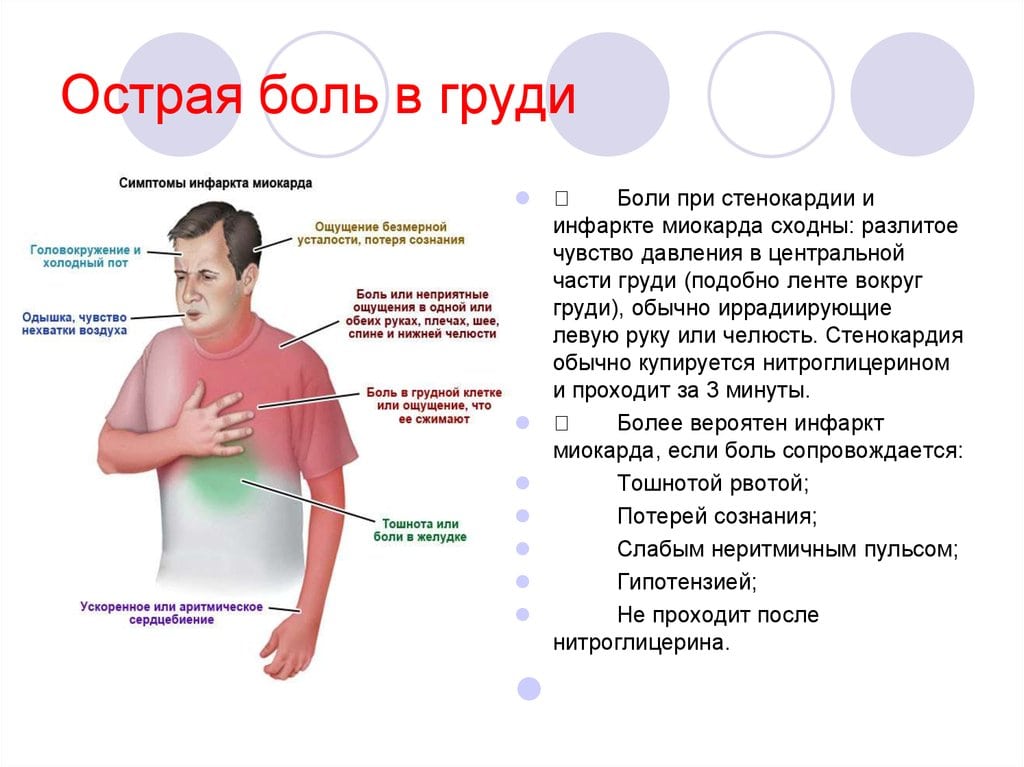
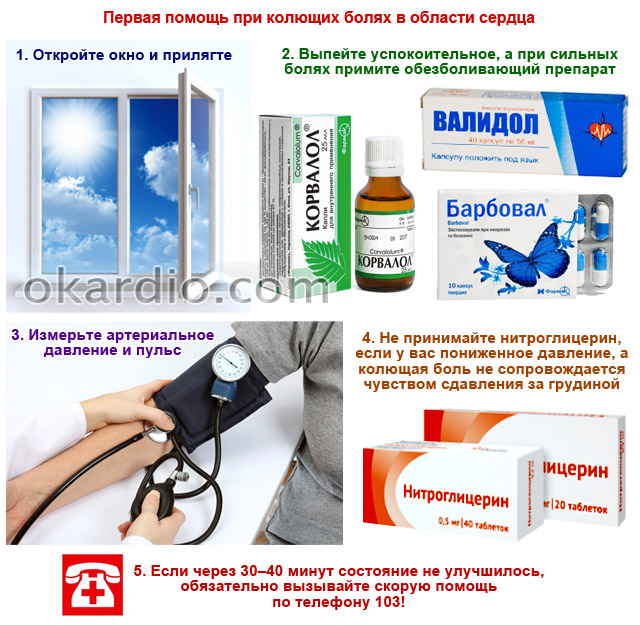 Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.
Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.

