Обзор хирургических операций на глазах
 Инновационные технологии современной офтальмологии позволяют проводить операции на глазах быстро (в течение 10-30 мин.), под местным обезболиванием, бескровно и практически безболезненно, не доставляя особого дискомфорта пациенту. Реабилитационный период подобных хирургических вмешательств сравнительно недолог, а результаты, как правило, превышают ожидания больного. Однако, как и любые другие операции, офтальмологические также могут иметь свои осложнения и побочные эффекты, о чем стоит помнить, решаясь на радикальное лечение заболеваний глаз хирургическим способом.
Инновационные технологии современной офтальмологии позволяют проводить операции на глазах быстро (в течение 10-30 мин.), под местным обезболиванием, бескровно и практически безболезненно, не доставляя особого дискомфорта пациенту. Реабилитационный период подобных хирургических вмешательств сравнительно недолог, а результаты, как правило, превышают ожидания больного. Однако, как и любые другие операции, офтальмологические также могут иметь свои осложнения и побочные эффекты, о чем стоит помнить, решаясь на радикальное лечение заболеваний глаз хирургическим способом.Операции на глазах выполняются по определенным медицинским технологиям с применением различного хирургического инструментария, что обусловлено природой заболевания и локализацией места поражения в структурах органа зрения. Наиболее современными сегодня считаются операции, в которых в качестве инструмента хирурга выступает медицинский лазер. Такие вмешательства выполнят с целью коррекции аномалий рефракции, лечения катаракты и глаукомы, а также многих других патологий глаз.
Кератопластика
Другое название этой операции – пересадка роговицы. Она выполняется с заменой пораженного участка роговичной оболочки донорской тканью, в случае утраты формы и функций роговицы пациента. Показанием к проведению кератопластики могут служить врожденные и приобретенные дефекты роговицы, полученные в результате болезней и травм, что серьезно затрудняет зрительный процесс.
Вмешательство проводится амбулаторно, без необходимости госпитализации, и длится не более 35 минут. Обезболивание обеспечивается глазными каплями с анестетиком, после чего хирург под микроскопом выкраивает пораженную часть роговицы скальпелем или лазером. На ее место особым способом подшивается сформированный по размеру лоскут здоровой донорской ткани.
На время полного приживления трансплантата врач может поставить на глаз защитную линзу. Первые несколько недель защиту от инфекции осуществляют с помощью инстилляции глазных капель с антибиотиком. Швы снимают по истечении 6-12 месяцев. Весь период реабилитации, вплоть до снятия швов, пациенту необходимо наблюдаться у офтальмолога.
Показаниями к выполнению кератопластики служат следующие поражения роговицы:
- Выраженная форма кератоконуса и кератоглобуса.
- Дистрофические изменения.
- Бельма роговицы различной природы.
- Язвы, травмы, рубцы, ожоги.
Основным осложнением операции кератопластики является отторжение донорского трансплантата. В последние годы риск возникновения данного осложнения значительно снижен, т. к. донорские ткани лучше приживаются вследствие специальной обработки исходного трансплантата.
Кросслинкинг
Суть операции кросслинкинга – укрепление связок роговицы для придания большей прочности роговичным тканям, что необходимо для лечения ряда заболеваний.
Хирургическое вмешательство выполняется под местной анестезией в режиме одного дня. В ходе операции, часть роговичного эпителия удаляется механическим микрокератомом, в операционное поле хирург вносит капли витамина В2, которые пропитывают ткань. Далее проводят облучение глаза, во время которого происходит многократное (200-300%) уплотнение роговичного слоя. После операции проводится контрольный осмотр глаза и надевается защитная линза. Спустя некоторое время, пациента отпускают домой предварительно назначив лечение каплями и график наблюдения у врача, которого необходимо придерживаться примерно 6 месяцев, до полного восстановления. Эффект операции сохраняется не более 10 лет, затем, как правило, требуется выполнение еще одной операции.

Сегодня при операциях кросслинкинга очень часто применяют фемтосекундный лазер. Высокие технологии делают хирургическое вмешательство более безопасным и менее болезненным для пациента, но существенно повышает его стоимость.
Показаниями к проведению кросслинкинга являются:
- Дистрофии и язвы роговицы.
- Выбухание ткани роговицы.
Среди рисков и осложнений этой операции специалисты называют: раздражение глаз, помутнение роговицы, снижение остроты зрения, процессы воспаления, увеличение реабилитационного периода.
Лазерная коагуляция сетчатки
Эта операция проводится на сетчатке глаза с помощью безопасного медицинского лазера, бескровным методом. Выполняют ее амбулаторно в течение 20 минут под местной капельной анестезией.
Перед началом операции в глаз пациенту вносят расширяющие зрачок капли, затем надевают специальную защитную линзу, и уже через нее воздействуют на сетчатку лучом низкочастотного лазера. Суть операции заключается в склеивании поврежденных тканей и сосудов посредством воздействия на них высокой температурой лазерного излучения.
В 70% случаев после лазерной коагуляции сетчатки достигается необходимый эффект. Кровоснабжение глаза улучшается, острота зрения существенно повышается. Пациент может вернуться домой в тот же день или спустя двое суток, что зависит от медицинского учреждения, где проводилась операция. В течение года после процедуры, необходимо наблюдение офтальмолога.
Показаниями к проведению лазерной коагуляции сетчатки служат:
- Отслойка сетчатки, процессы ее дистрофии.
- Тромбоз вены сетчатки.
- Патологические изменения сосудов.
- Опухоли глаза.
- Подготовка к родам у женщин с высокой миопией.
Среди возможных рисков и осложнений операции, специалисты называют: воспаление конъюнктивы, преходящее снижение остроты зрения, возникновение перед глазами ярких пятен.
Необходимо знать, что после лазерной коагуляции сетчатки существует пожизненное ограничение пациента в поднятии тяжестей и занятии активными видами спорта.
Эксимерлазерная коррекция зрения
Операция может проводиться с применением нескольких методик (ФРК, ЛАСИК, фемтоЛАСИК и пр.), которые отличаются между собой по способу доступа к роговичной строме для изменения кривизны роговицы. Далее для воздействия на роговицу ее верхний слой срезается, а по окончании процедуры возвращается на прежнее место.
Непосредственное изменение кривизны роговицы выполняется холодным лучом эксимерного лазера. Данные диагностических исследований персональных характеристик роговицы пациента заносятся в компьютер эксимерлазерной системы, контролирующей весь процесс. Вмешательство выполняют под местным обезболиванием, с использованием векорасширителя.
Механическим кератомом или лучом лазера формируется роговичный лоскут, открывающий доступ к строме. Затем происходит абляция части роговичного слоя до необходимого уровня. После, срезанный лоскут возвращается на место.
Операция редко вызывает неприятные ощущения и длится не более 15 минут. Эффективность хирургического вмешательства составляет не менее 99%, зрение восстанавливается практически сразу.
Лазерная коррекция зрения считается косметической операцией и выполняется по желанию пациента при:
- Близорукости.
- Дальнозоркости.
- Астигматизме.
Среди рисков и осложнений данного вмешательства стоит выделить: гипо- или гиперкоррекцию зрения, воспаление роговицы.
Исправления косоглазия
Операция имеет целью исправление зрительного и косметического дефекта, вызванного косоглазием, путем восстановления естественного положения глазного яблока. Подобное вмешательство, как правило, проводят детям в возрасте до 3 лет, имеющим выраженное косоглазие, и детям 4-5 лет со слабой степенью заболевания. У взрослых операция по исправлению косоглазия имеет лишь косметический эффект, и выполняется в случае не оперированного ранее приобретенного косоглазия.


Операции по исправлению косоглазия делятся на два типа:
- Ослабляющие, когда излишне напряженную глазную мышцу отсекают и подшивают на новое место за роговицей.
- Усиливающие, когда у излишне растянутой глазной мышцы отсекают лишнюю ткань, и вновь сшивают.
Вмешательство выполняется под местным наркозом и длится не более 30 минут. Пациент выписывается в день операции и проходит недельный реабилитационный период в домашних условиях.
Подобные операции показаны при:
- Любых степенях косоглазия.
- Парезах и параличах глазодвигательных мышц.
Наиболее часто встречающимся осложнением операции по исправлению косоглазия является возникновение патологии вновь. Это возможно только у детей в период роста глазного яблока.
Рефракционная замена хрусталика
Это операция замены естественного хрусталика искусственным в случае серьезных нарушений рефракции, когда более щадящие меры не приносят желаемого эффекта. Интраокулярная линза, используемая в таких операциях, подбирается каждому пациенту строго индивидуально, с учетом пола, возраста, и множества других факторов. Острота зрения после операции полностью восстанавливается.
Вмешательство проводят под местной анестезией, его длительность не превышает 25 минут. В ходе операции хирург выполняет микроразрез, после чего хрусталик глаза превращается в эмульсию с помощью ультразвука и выводится из глаза. На его место устанавливается гипоаллергенная интраокулярная линза из медицинского полимера. Накладывания швов не требуется, в тот же день пациент может отправляться домой.
Показаниями к выполнению рефракционной замены хрусталика служат:
- Выраженные степени миопии (от -20D) и гиперметропии (от +20D).
- Стремительное ухудшение зрительных функций из-за нарушения рефракции;
- Высокие степени гиперметропии с риском возникновения глаукомы;
- Невозможность выполнения лазерной коррекции зрения;
- Пресбиопия.
К рискам операции специалисты относят отсутствие гарантии полного восстановления остроты зрения.
Удаление катаракты
Хирургия катаракты – это операции по удалению помутневшего хрусталика глаза. Наименее травматичная, а потому широко распространенная современная техника проведения данного вмешательства — ультразвуковая и лазерная факоэмульсификация. Показанием к операции являются любые виды и стадии катаракты.
В процессе операции хирург через микроразрез подводит к поврежденному хрусталику специальный инструмент, который ультразвуком или лазером разжижает хрусталик и выводит его наружу. Последним этапом операции становится имплантация искусственного хрусталика, полностью берущего на себя функции естественного. Швы не требуются.
Другими, более травматичными, способами удаления катаракты являются операции экстра- и интракапсулярной ее экстракции. Эти методики требуют большого разреза для удаления хрусталика, после операции накладываются швы.
Удаление катаракты проводится амбулаторно под местной анестезией. Продолжительность вмешательства составляет порядка 30 минут. Период реабилитации длится не менее 2-х недель, в течение которых продолжается лечение глазными каплями.
Витрэктомия
Это хирургическое удаление стекловидного тела глаза или его части. В зависимости от объема вмешательства, операция проводится под местным или общим наркозом и продолжается около 2-3 часов. Необходимая часть стекловидного тела удаляется через хирургические проколы, после чего хирург выполняет уплотнение тканей сетчатки или прижигание их лазером.
Витрэктомию выполняют при следующих угрожающих зрению состояниях:
- Обильные кровоизлияния в глаз, приведшие к помутнению стекловидного тела.
- Предупреждение отслоения сетчатки.
- Грубые рубцы на тканях.
Наиболее частыми осложнениями витрэктомии является повышение ВГД и отек роговицы. Восстановление зрения при обширных зонах поражения, хирургическое вмешательство не гарантирует.
Антиглаукоматозные операции
Такие операции назначаются при отсутствии должного эффекта от медикаментозного лечения. Лазерные антиглаукоматозные операции безболезненны и малоинвазивны, их можно применять для лечения, как закрытоугольной, так и открытоугольной глаукомы. Операция заключается в удалении внутриглазной жидкости по пути сформированному, лазерным лучом.
Особенно популярным методом хирургического лечения открытоугольной глаукомы является непроникающая глубокая склерэктомия. Процесс операции предусматривает истончение слоя роговицы, после чего уровень внутриглазного давления снижается.

Антиглаукоматозные операции не связаны с высоким риском осложнений и имеют короткий восстановительный период. Однако есть вероятность повышения ВГД непосредственно в процессе операции, а достигнутый эффект может снижаться со временем, что потребует нового вмешательства.
Склеропластика
Это хирургическое вмешательство, назначаемое при прогрессирующей миопии. Цель операции – укрепление склеры, наружной оболочки глаза, для стабилизации процесса и остановки ухудшения зрения. При этом восстановления зрения до нормальных параметров не происходит. Подобные операции выполняются, главным образом, у детей и подростков в период активного формирования организма и роста глаз.
В процессе вмешательства заднюю стенку глаза укрепляют специальным материалом, который спаивается со склеральной оболочкой. Это предотвращает дальнейший рост глазного яблока в переднезаднем направлении и останавливает прогресс близорукости.
Показанием для проведения склеропластики служит падение остроты зрения при близорукости более, чем на 1 диоптрию в год.
Операция считается рутинной и широко применяемой, поэтому риски осложнений склеропластики сведены к минимуму. В редких случаях возможно возникновение аллергических реакций на вводимый материал. Кроме того, недостаточная фиксация тканей способна приводить к смещению, что требует повторного вмешательства.
Удаление образований
Подобные операции весьма эффективны, но не исключают рецидивов заболевания. Их проводят при неэффективности терапевтического лечения халязиона, птеригиума, кист конъюнктивы.
Операция выполняется под местной анестезией и продолжается до 30 минут, амбулаторный способ ее выполнения позволяет пациенту возвратиться домой в тот же день.
При удалении кисты или халязиона, хирург зажимает образование пинцетом и выскабливает содержимое специальным шпателем. Птеригиум удаляется полностью с последующим прижиганием его ножки.
После операции за веко пациента закладывают мазь с антибиотиком и на 2-3 дня закрывают глаз тугой стерильной повязкой.
Во всех случаях существует высокий риск рецидива заболевания и появления образования вновь. Если это происходит хирургическое вмешательство требуется снова.
Энуклеация глаза
В процессе энуклеации глаз пациента удаляется полностью. Подобные хирургические вмешательства являются крайней мерой при невозможности спасти глаз или риске возникновения гнойных процессов угрожающих парному глазу.
В процессе операции, глазное яблоко из глазницы полностью удаляется и заменяется косметическим имплантатом, который практически не отличается от родного глаза.
Показаниями к подобной операции могут служить:
- Тяжелые травмы и опухоли глаза.
- Воспалительные процессы и боли в слепом глазу.
- Терминальная стадия глаукомы.
Среди рисков энуклеации глаза наиболее частым является возникновение воспалительного процесса, который предупреждается применением капель с антибиотиками. Иногда происходит смещение имплантата, для восстановления его нужной дислокации обычно проводят повторную операцию.


Стоимость операций на глаза
Цены на операции напрямую связаны с уровнем сложности вмешательства и необходимостью в применении специального оборудования, а также расходных материалов. В частных клиниках и центрах, к цене также прибавляется стоимость ведения пациента в реабилитационном периоде. Стоимость выполнения операций на глазах в нашей клинике можно посмотреть ниже.
Для проведения операции на глазах в удобное пациенту время, лучше обращаться в специализированные офтальмологические клиники, занимающиеся микрохирургией и хирургией глаза. Обычно это частные офтальмологические центры, предоставляющие услуги на платной основе. Хирурги-офтальмологи нашей клиники ежедневно выполняют подобные вмешательства.
doctor-shilova.ru
Мы добрались до побочных эффектов лазерной коррекции зрения — и ещё до диагностики
Начнём с диагностики, потом перейдём к жести, а потом я покажу много фотографий оборудования.
В 90-х роговицу исследовали ультразвуковым «карандашиком». Вместо полноценной карты роговицы было 10-15 замеров на глаз, по которым хирург составлял мысленное представление о том, что там у пациента. В 92-м году распространились топографы, основанные на системе Пласидо. Идея в том, что если сделать проекцию световых колец на роговицу, то на идеальной они будут круглыми, а любое искажение даст искажение от окружности. То есть получалась такая мишень в глазу в идеальном случае, и яйцо при астигматизме. Так и смотрели — светили лучом через диск Пласидо. Сейчас такие диски у многих хирургов в кармане на всякий случай.
Метод был, конечно, очень примерный. Потом пришла автоматика: эти же диски стали в 32-36 колец вместо 8 или 10, и аппарат их фотографировал, а затем распознавал и рассчитывал искажения, и выдавал «карту глубин» глаза.
Вот такая «мишень»
«Карта глубин» глаза
В это же время для диагностики кератоконуса было важно измерять роговицу не сверху, а сбоку, и параллельно развивалась технология топографа Орбскэна. Вместо профиля рефлекции там ходил луч в щелевой лампе (как в сканере для бумаг), и он позволял получить оптический сред роговицы, в частности, задней её стороны.
Соответственно, его автоматизировали и сделали нечто вроде замера десятками срезов, а потом сборки в единую карту. Как компьютерный рентгеновский томограф, только проще и на свету.
Следующей стадией эволюции стал принцип Шаймпфлюга, то есть вращающегося луча. Как можно догадаться по названию, изобрели его в Германии, причём в том же городе, где сидит Лейка и Окулус. На сегодняшний день воплощение этого принципа, аппарат «Пентакам» — самый популярный аппарат диагностики для рефракционной хирургии. Информации очень много — 4 или 5 других аппаратов собрали в один: тут и толщина, передняя поверхность, задняя, глубина передней камеры. И это устройство ещё развивается и становится точнее.
Но система Плацидо не умерла. В случае сложных пациентов (а таких регулярно присылают нам, когда не знают, как лечить проблемы) она дополняет информацию о состоянии роговицы. В этом случае система Плацидо хороша, потому что топография поверхности после осложнений позволяет собрать карту снятия поверхности до идеальной «мишени», то есть быстро вычислить разницу между тем, что видно, и тем, что нужно сделать, а затем лазером убрать лишнюю ткань. Это так называемая topoguided-операция. Неровную роговицу можно привести в более-менее приличное состояние. Примерно по тому же принципу действует superLASIK, который настраивается под каждого отдельного пациента каждый раз. Его аналог — femtoLASIK Custom Vue — это wavefront-guided лазер. Здесь идея в том, что измеряется волновой фронт глаза, а затем эксимерный лазер сносит необходимые части роговицы. У метода есть плюсы и минусы. Минусы связаны с тем, что часть искажений идёт от хрусталика, на лазерной коррекции с хрусталиком ничего не сделать. Хрусталик за время жизни меняется сильно, а роговица почти не меняется. Он растёт всю жизнь. Соответственно, суперкоррекции в данном случае хватает на пару десятилетий молодой активной жизни… В итоге сейчас намного чаще используется «идеальный» профиль для роговицы, который не связан с текущим профилем хрусталика.
И есть ещё классическая ОКТ (томография) — она лучше показывает толщину ткани, и её используют дополнительно при помутнениях роговицы, исключающих другие методы.
Итак, по результатам диагностики подбирается профиль. В случае современных операций — хирург выстраивает профиль в подобии мастера, вводя нужные данные. Математику для асферической линзы делает прошивка лазера, затем хирург выбирает из нескольких возможных результатов или же просто подтверждает схему операции.
Вот ультразвуковой «карандашик»:
Остальное современное — в конце поста. Пока же важные практические вещи для операции.
Мы смотрим не через центр зрачка
Следующее, что нас интересует — это центрация роговицы под лазером. Хирург выбирает конус для пневматического автозахвата — их там три размера под разные задачи. Для миопии чаще всего берётся самый маленький, он ложится на периферию роговицы.
Минимальное количество людей смотрит через центр зрачка. Обычно наша оптическая ось немного смещена в сторону носа — это угол Каппа. У гиперметропов (людей с серьёзной дальнозоркостью, например) этот угол больший. Доходит до того, что иногда они смотрят по самому краю зрачка.
Чтобы не резать линзу там, где не нужно, важно выполнить центрацию по оптической оси. Поэтому пациент сам смотрит на мигающий светодиод. Но на самом деле, конечно, пациенту мы здесь доверяем не полностью, и обязательно контролируем захват рефлексом Пуркинье. В смысле, бликом, а не условной реакцией. Это блик, который вам хорошо знаком по «красным глазам» на фотографии со вспышкой, только его можно ужать почти до точки. Это не сама ось, но она расположена к рефлексу очень близко, настолько, что можно брать эту точку за центр линзы. В сложных случаях иногда между центром зрачка и этим рефлексом выбирается точка — всё зависит от предварительной диагностики.
На это место ставится опорный луч, маркируется центр абляции. Потом включается лазер. В эксимерных лазерах есть скоростная камера, которая следит за микродвижениями глаза и двигает лазер согласованно с ними. На старых моделях лазеров при операциях если пациент смотрел в сторону — лазер бил не туда. С 2005 года примерно системы следования за глазом двигаются вместе с лучом. В случае FLEX или SMILE, когда используется фемтосекундный лазер, глаз просто захватывается в пневмозахват. Трекера там нет, но есть датчик потери вакуума — до того, как глаз отсосётся, лазер выключится.
Правильный захват случается не всегда. Если это так — хирург проводит докоррекцию поворотом или перезахват. Контроль захвата делается наложением двух картинок — с камеры в реальном времени и с калибровки до захвата. Когда-нибудь у нас появятся автосистемы, которые будут накладывать две картинки и захватывать правильно автоматически. Сегодня это зависит от опыта хирурга.
Проводилось исследование — сравнивали 36 пациентов с femptoLASIK и 36 со SMILE — расположение зоны эвакуации ткани во втором случае было лучше. Даже на старом MEL-80 (самом современном на тот момент). Эксимерный лазер вообще очень многое прощает неопытному хирургу. Но опытный хирург может на VisuMAX создать центрацию лучше, чем обычный эксимер автоматически. Наверное, в будущем появится прошивка и манипулятор, которые снизят этот фактор опыта и навыка хирурга.
В Стамбуле был как-то очень сложный пациент с двумя децентрациями, близкими к косоглазию. С ним было довольно сложно, поскольку нужно было идти через языковой барьер, но в итоге всё удалось. Тем не менее, если есть возможность, мы всегда рекомендуем выбирать для сложных случаев хирурга, говорящего на одном языке с вами.
Что важнее всего при коррекции астигматизма
Вот так видит мир человек с астигматизмом:
Упрощая, то, что у здорового человека дало бы точку на сетчатке, при астигматизме становится эллипсом или «восьмёркой» под определённым углом. Определив этот угол и относительные размеры этого искажения, можно сделать линзы для очков, у которых кривизна будет меняться нелинейно в сравнении с обычными линзами для близорукости или дальнозоркости. Ещё спустя некоторое время научились делать такие же контактные линзы (их важно вставлять в глаз без вращения), а потом — рассчитывать профили для того, чтобы такую «контактную линзу» вырезать прямо на роговице или внутри неё. То есть решить общую задачу лазерной коррекции зрения.
Астигматизм корректируется лазерными методами очень эффективно. Однако самая сложная часть — сопоставление будущего профиля линзы и, собственно, глаза. Дело в том, что если промахнуться с поворотом на 10% — потеряется эффект на треть. Если промахнуться на 30% — эффект полностью сойдёт на нет. В итоге важной частью при работе с астигматизмом становится захват глаза на вакуумную «присоску» лазера. Это вопрос опыта врача (к счастью, не обязательно мануального, поэтому делают это почти везде хорошо). На современных лазерах есть возможность развернуть захват «внутри себя», чуть вращая глаз пациента — в индийском научном центре было доказано, что так делать безопасно.
Как делается фокусировка лазера через линзы жидкости на поверхности роговицы и микрокапли жира?
Когда делается премедикация обезболивающим (обычно алкаином), то на поверхность глаза попадает довольно много капель. Затем глаз как минимум один раз протирается влажным тампоном непосредственно перед контактом с пневмозахватом лазера. Если глаз будет сухим, между конусом лазера и роговицей образуются лакуны, которые исказят фокусировку. Если глаз влажный, жидкость заполняет их, и паразитных преломлений почти нет. Миркокапли жира сгоняются при захвате за счёт давления. В итоге, конечно, всё равно среда образуется не идеальная, и это отчасти одна из причин, почему лентикулу нужно «обойти» шпателем с двух сторон, отделяя её от верхнего и нижнего слоя роговицы. Существенная ошибка может быть такая: ресницы выделяют жир, который начинает быстро и бесконтрольно расплываться по поверхности. Этот жир нарушает фокусировку, и остаются крупные мостики, которые нужно разделять острым шпателем (как делалось на прошлом поколении лазеров) — либо нужно прекращать операцию при виде такой проблемы. В нашей клинике мы не оставляем ничего на волю случая, используя ряд необходимых манипуляций: аспираторы для удаления избытка жидкости и жировых капель, специальные гигроскопичные спонжи, даже можем лишить вас пары ресниц около центральной части глаза — мы их подрежем на тот случай, чтобы они вдруг не выгнулись как не надо.
Как стоит хирург во время операции?
Не стоит, а сидит. Все операции на глазах делаются строго сидя, так рука двигается намного устойчивее. Правши работают справа от пациента, левши — слева. Соответственно, разрез для извлечения лентикулы делается там, где хирургу удобнее всего получать доступ — ближе всего к его руке с инструментом. Почему это так важно, я покажу чуть позже, когда мы будем говорить про то, что есть в операционной.
Какие осложнения самые тяжёлые?
Осложнений при LASIK до 6%, на femtoLASIK и FLEX — до 2%, на SMILE — 0,5-1% (зависит от поколения лазеров, 0,5% — это шестое). Последние числа не подтверждены десятилетними клиническими испытаниями — данные будут официально опубликованы только летом 2017, но вы можете походить по Википедии — в статьях про разные методы даются довольно богатые ссылки на исследования.
Одно из самых ужасных осложнений любой коррекции кроме ФРК — кератоэктазия (когда роговица выпячивается, как при кератоконусе). В результате операции это может случиться из-за существенного нарушения биомеханики глаза — как правило, либо из-за неполной диагностики, либо из-за сюрприза, который средства диагностики врача не смогли выявить. Именно поэтому важно делать диагностику очень тщательно и разными методами. Надо признать, что на самом дорогом «перестраховочном» оборудовании в клиниках нередко экономят. С другой стороны, если пациент уже приходит с кератоэктазией, то у него, скорее всего, будут прямые показания на старый добрый ФРК. Вообще, любая тонкая роговица, да ещё и не совсем ровная — её хорошо ровняют ФРК. В ранних стадиях кератотонуса ФРК выравнивает поверхность и сразу сверху мы ещё делаем кросс-линкинг (обработка средством с высоким содержанием B12, затем высвобождение кислорода за счёт лазерного нагрева и фиксация коллагена в ультрафиолете, — всё, чтобы сделать её жесткой, но про это позже отдельно). Эта ниша обеспечит жизнь ФРК ещё лет на 10 минимум.
Кератоконус — сложное осложнение в среднесрочном порядке. Сразу делается кросс-линкинг, то есть картоэктазия лечится как обычно. Могут вставляться внутрикорнеальные полукольца.
Исторически сложилось, что часть кератоэктазии после SMILE — это случаи, когда хирург обнаружил больную роговицу и решил не делать инвазивную процедуру LASIK или его производную, но почему-то решил, что с ReLEx может «прокатить» из-за малой инвазивности. Нет. Больную роговицу не надо корректировать без укрепления. Можно делать кросс-линкинг, кольца, трансплантацию.
Следующий по популярности у нас отслоившийся лоскут после LASIK, femtoLASIK или FLEX. Чаще, конечно, достаются LASIK — у них суммарный риск разных побочных эффектов под 6%, и при этом их в стране делают много даже до сих пор. Любые лоскутные методы коррекции — это противопоказание к контактным видам спорта. Рожать можно, но получать «в морду» — нежелательно. Были случаи, когда лоскут срывали от того, что ребёнок просто неаккуратно ткнул пальцем матери в лицо, от того, что женщина поймала глазом палку для помидоров — в общем, самые разные. Напомню, суть проблемы в том, что при этих методах прорезается «крышка», которая «откидывается» для создания линзы внутри роговицы, а затем эта «крышка» закрывается обратно. С глазом её связывает тонкая перемычка-«петля» и наросший сверху тонкий слой эпителия. Лоскут не прирастает, и держится, не открываясь, только с помощью поверхностного эпителия сверху. Сам флеп LASIK можно снять хоть через 8-10 лет (были случаи) — и разойдётся он ровно там же, где в день операции. В случае femtoLASIK и FLEX флеп держится прочнее, часто есть рубцевание по краям (тонкая белая полосочка) — через 2-3 года уже можно пытаться оторвать его зубами, и он не поддастся. В случае SMILE лоскута нет вообще, но есть «тоннель» (разрез на 2,5 мм), через который достаётся лентикула из роговицы — он тоже покрывается эпителием, но до того, как он зарастёт, нельзя мыться, чтобы не занести инфекцию. Наш коллега из Екатеринбурга рассказывал про больного со SMILE, которого сильно избили — повреждения прошли по глазу очень обширно, но слабейшая точка была не на месте коррекции. Глаз удалось спасти, видит пациент хорошо. Точнее, стал видеть, через пару недель. Похожий случай был в практике у Блума (второго изобретателя технологии коррекции). В Германии сейчас для работы в полиции, можно делать только ФРК в 13 из 16 федеральных земель. Ещё в трёх разрешён femtoLASIK.
Вопреки распространённому мифу, боуменова мембрана, которая расположена поверх роговицы (которая уничтожается при ФРК и сильно травмируется при femtoLASIK-методах) не даёт защиту от механических повреждений ударного типа. Она обеспечивает стабильность «медленного» типа, в частности, компенсирует давление изнутри глаза.
Теперь стоит поговорить про гало-эффект — это нимб вокруг источников света ночью. Его может дать любая лазерная коррекция. Зависит он от величины зоны коррекции по отношению к зрачку. Обычная зона коррекции — 7 миллиметров. Зрачок у некоторых людей раскрывается до 8 миллиметров в полной темноте. Раньше вообще делали зоны коррекции по 4-5 миллиметров. Вторая причина нимба (более актуальная для современных операций) — это насколько плоская у вас роговица в центре. Центр должен возвышаться (здоровая роговица имеет по центру больше диоптрий, чем по краям — например, 38 Д в центре, 42 Д по краям). Хороший профи рассчитывает профиль для лазерного реза так, что роговица уплощается по большой зоне. Эксимерные лазеры имеют различные асферические профили для этого. ReLEx SMILE сам по себе асферичен по самой архитектуре вмешательства. Да, естественное состояние роговицы ухудшается при любой коррекции, но при SMILE — чуть меньше.
Дальше у нас фотофобия и зарастание тканей. Проблема в медикаментах. В ФРК в России не используется «обычный» для этой операции метамицин (он не разрешён на государственном уровне). Аналоги чуть рискованнее. Сейчас офтальмологи пытаются пролоббировать разрешение этого препарата для операций.
Следующий случай — неполная экстракция лентикулы при SMILE-операции. Были крайне редкие случаи, когда осталась часть, которую нельзя было подцепить пинцетом. В этом случае впрыскивается кортизон, который окрашивает мелкий фрагмент и затем можно зайти вовнутрь и извлечь его. В Лондоне один из очень дорогих хирургов делает второй рез на такой случай напротив первого — он им не пользуется, но держит на случай проблем в ходе операции. Обычно же если лазер не разрезал что-то в лентикуле — это проблема хирурга, который зачем-то полез и попытался отсепаровать место, где не было реза. Правильно — дать зажить и сделать ФРК с топографией. Или же, как вариант, перейти на FLEX вместо SMILE.
Затем надрыв края инцизии — совсем маловероятная вещь в опытных руках, когда хирург инструментом надрывает вход в «тоннель», ведущий к лентикуле. Чтобы это случилось на практике, надо толкнуть его в плечо в ходе операции. Тем не менее, проблемы обычно нет: был разрез 3 мм, станет 3,5 мм — ничего страшного на самом деле. В подавляющем большинстве случаев инцизия надрывается радиально, но был один пример в самом начале истории коррекций, когда произошёл надрыв на 1,5 мм в сторону центра. От зоны 7,8 мм получилась зона 6,8 мм, пациентка получила гало-эффект в глубокой темноте. Решение простое — второй рукой надо держать глаз пинцетом, с тех пор это есть в обязательном протоколе SMILE.
Из серьёзных (но уже, к счастью, обратимых) стоит отметить кератит. Это воспаление роговицы, чаще всего — в результате занесённой инфекции. Его три стадии — во второй обычно кортизон и лечение на усмотрение врача, а в третьей — обязательно полоскание кармана (есть риск необратимого рубцевания). Поэтому после операции вас наблюдают на следующий день и ещё несколько раз.
Всё остальное, как правило, проходит в течение недели-двух после операции, и связано с реакцией организма на механическое повреждение тканей, либо особенности медикаментов. Да, вы можете плакать пару часов, да, может щипать, да, у кого-то обезболивающее вызывает потом дикое желание почесть глаз (чего делать нельзя). И да, первые пару дней вам лучше не появляться на конкурсе красоты и снимать портреты для сайта знакомств. Дальше же всё будет хорошо.
Оборудование для диагностики
Спектральный оптический когерентный томограф — высокочастотный бесконтактный метод диагностики морфологии роговицы, сетчатки и зрительного нерва. Во время процедуры используется лишь луч лазера или инфракрасное освещение. Результатом ОКТ является двухмерный или трехмерный снимок:
Пентакам — «золотой стандарт» в диагностике заболеваний роговицы.
Ротационная Шаймпфлюг-камера для проведения компьютерной топографии роговицы и комплексного исследования переднего сегмента глазного яблока. Автоматически рассчитываются такие важные параметры как кривизна передней и задней поверхности роговицы, общая оптическая сила роговицы, пахиметрия, глубина передней камеры, угол передней камеры в 360° и денситометрия роговицы и хрусталика. Бесконтактное измерение занимает 1-2 секунды и включает 25 или 50 Шаймфлюг изображений (в зависимости от режима сканирования). В сумме для построения 3D модели переднего отрезка глаза детектируются и анализируются до 25000 реальных элевационных точек. Автоматическая система контроля наведения обеспечивает лёгкость измерения и высокую повторяемость результатов.
Вид со стороны врача:
Слева — автоматический авторефкератометр основан на использовании специального датчика волнового фронта Hartmann-Shack, что позволяет поточечно анализировать волновой фронт, отраженного от сетчатки света. При помощи анализа волнового фронта, мы можем проанализировать аберрации оптической системы глаза и подобрать оптимальную коррекцию. Справа — автоматический бесконтактный пневмотонометр, позволяет измерять внутриглазное давление и роговично-компенсированное внутриглазное давление.
Вид со стороны пациента:
Слева — автоматический бесконтактный пневмотонометр.
Справа — автоматический авторефкератометр.
Автоматический проектор знаков может крепиться на стене или на столе. Работает на дистанции от 2,5 до 8,0 метров. Снабжен пультом дистанционного управления. Содержит более 40 самых необходимых тестов, в том числе для детей. Высокая скорость смены слайдов (0,15 секунды). Высокое разрешение (50 линий на мм) позволяет точно оценить остроту зрения пациента:
Кабинет диагностики для комплексной диагностики патологии переднего и заднего сегмента глаза, видно работу проектора:
Автоматический периметр — анализатор полей зрения:
Применяется для определения пороговой чувствительности сетчатки органа зрения, выявляя патологические изменения на самых ранних стадиях.
Оптическая когерентная томография (ОСТ):
ОСТ — Это метод отображения структуры биологических тканей организма в поперечном срезе с высоким уровнем разрешения.
Кабинет диагностики для первичного диагностического обследования:
Оптический биометр IOL Master 700 — новое поколение «золотого стандарта» оптической биометрии:
Оптический прибор для бесконтактного измерения структур глаза с использованием метода оптической когерентной томографии. Оптическая биометрия нового поколения с использованием технологии Swept Source OCT обеспечивает сканирование переднего и заднего отрезка глаза. Это не только позволяет лучше понимать хирургическую анатомию глаза, но более точно рассчитывать рефракционный результат операции.
Автоматический линзметр — оптимальное устройство для подбора очков, оценки качества линз, снятия призматических показаний:
IOL-Master 500 — простой и совершенный. С его помощью за считанные секунды производятся точнейшие измерения биометрических параметров глаза, необходимых для расчета ИОЛ (интраокулярных линз):
Особенно ценно то, что замеры осуществляются бесконтактным способом. Одним нажатием кнопки можно быстро получить точные данные о длине переднезадней оси глаза, радиусе кривизны роговицы, её диаметре и глубине передней камеры.
Щелевая лампа с видеокамерой — прибор, позволяющий под увеличением провести осмотр видимых частей глаза — век, склеры, конъюнктивы, радужки, хрусталика и роговицы:
С помощью специальных линз в щелевую лампу видны центральная и периферическая части глазного дна. Щелевая лампа состоит из бинокулярного микроскопа и источника узконаправленного света. Осмотр при помощи щелевой лампы — это биомикроскопия глаза. Очень важна возможность фото- и видео-фиксации.
Аберрометр — анализатор волнового фронта, используя алгоритмы Фурье, он отражает уникальные недостатки глаза пациента с использованием 100 процентов доступных точек Хартманна-Шарка для более точного определения ошибок волнового фронта:
Система обеспечивает самое высокое разрешение, доступное для любого размера зрачка, позволяя точный, индивидуальный подход для широкого спектра оптических погрешностей.
Эндотелиальный микроскоп необходим для наблюдения и анализа эндотелиального слоя роговицы, измерения толщины роговицы и автоматического фотографирования:
Цифровая фотощелевая лампа используется для получения цифрового изображения с высоким разрешением, видеоизображения. Программное обеспечение позволяет оптимальным образом организовать компьютерную обработку и хранение цифровых изображений:
Кабинет первичной диагностики:
Контактный тонометр TONO-PEN — это легкий и эргономичный прибор:
Несмотря на свои малые размеры и вес, точность показаний сравнима с тонометром Гольдмана. В основе TONO-PEN тензодатчик с диаметром контактной поверхности 1.5 мм, почти незаметно касается роговицы и выдает среднее арифметическое результатов четырех независимых измерений и статистический коэффициент.
Ручной офтальмоскоп для осмотра глазного дна:
Комплект пробных очковых линз предназначен для обследования отклонений зрения: миопия, гиперметропия, астигматизм и пресбиопия, для обследования косоглазия и цветовой слепоты. Также набор используется для подбора очков и линз:
На сегодня всё. Следующий раз я расскажу о том, зачем 3,5-дюймовый дисковод некоторым лазерам, и покажу, как управляется фемтосекундный лазер во время операции. После этого цикл постов про лазерную коррекцию зрения почти кончится: останется сравнение с линзами.
habr.com
как проходит операция, подготовка, время проведения, особенности выполнения
Насколько человек хорошо видит, зависит от формы роговицы. Роговица — это прозрачная оболочка глазного яблока, которая покрывает радужку, зрачок и переднюю часть глаза. У близоруких людей роговица слишком круглая, в то время как у людей с дальнозоркостью она плоская. Когда у кого-то диагностируют астигматизм, это значит, что у него роговица неправильной формы. Существуют различные процедуры рефракционной хирургии, которые могут исправить эти дефекты.
До недавнего времени очки и контактные линзы являлись единственными методами коррекции плохого зрения. Причин его ухудшения множество: кто-то любит много читать, другие проводят длительное время перед телевизором, используют различные гаджеты, а некоторым плохое зрение передалось по наследству. Профессиональные спортсмены, сотрудники правоохранительных органов и те, кто занимается высокоэффективной деятельностью, считают жизнь без линз и очков подарком, который они должны были сделать себе много лет назад.

Все больше людей выбирают лазерную коррекцию зрения для лечения умеренных или тяжелых форм рефракционных нарушений. Количество высоких результатов проведения операции составляет 96%. После лазерной хирургии люди избавляются от необходимости носить очки или использовать контактные линзы. За последние годы лечение заболеваний глаз лазерным излучением значительно продвинулось.
Лазерная коррекция зрения (рефракционная хирургия) — это термин, который дается хирургическим процедурам, предназначенным для исправления некоторых проблем со зрением, таких как близорукость, дальнозоркость и астигматизм. Во время этих процедур используется эксимерный лазер. С его помощью осуществляется изменение формы роговицы, что способствует улучшению четкости зрения. После процедуры большинство пациентов смогут управлять автомобилем, читать книги, смотреть телевизор или заниматься своим любимым делом уже без очков или контактных линз.
Врачи ежегодно проводят большое количество процедур по исправлению зрения, используя самые передовые методы и технологии, доступные сегодня. Как проходит лазерная коррекция зрения, можно узнать в нашей статье. Об этом рассказано ниже.
Подготовка к процедуре
Перед лазерной коррекцией зрения пациенты проходят тщательный скрининг с комплексным обследованием глаз. Эта подготовка необходима для исключения противопоказаний к проведению рефракционной хирургии. На основании обследования врач определяет, какая лазерная коррекция зрения подходит тому или иному пациенту. Также необходимо провести некоторые анализы крови, мочи, флюорографию. Во время консультации с офтальмологом, можно получить дополнительную информацию, ответы на вопросы, а также узнать, как проходит лазерная коррекция зрения. Следует помнить, что перед операцией необходимо отказаться от использования контактных линз за 2-4 недели.
Классификация
На сегодняшний день существуют следующие методы лазерной хирургии:
1. ФРК (PRK).
2. «Ласик» (LASIK).
3. «Фемто Ласик» (Femto LASIK).
4. «Супер Ласик» (Super LASIK).
5. «Эпи Ласик» (Epi LASIK).
6. «Ласек» (LASEK).
7. «Смайл» (SMILE ReLex).
Метод PRK
Фоторефрактивная кератэктомия (ФРК) – эксимерная лазерная процедура для коррекции зрения у пациентов с тонкой роговицей. Является альтернативой операции, проводимой по технологии «Ласик».
Показаниями к процедуре являются:
- близорукость,
- дальнозоркость,
- астигматизм.

Существуют также и противопоказания к проведению операции лазерной коррекции зрения методом ФРК, они включают:
- возраст младше 18 лет;
- наличие заболеваний глаз, например, Кератоконус, глаукома, катаракта, воспалительные заболевания;
- период беременности и грудного вскармливания;
- прогрессирующий сахарный диабет и другие соматические заболевания;
- расстройства психики;
- онкологические заболевания.
Как проходит лазерная коррекция зрения по технологии ФРК? В этом случае для проведения операции используется только лазер. В применении скальпеля, игл и любых других колюще-режущих предметов нет необходимости.
Метод Lasik
Lasik Laser Vision correction (лазерный кератомилез) — новейшая форма лазерной хирургии глаза. Процедура является одной из самых революционных по уходу за зрением за последние десятилетия. С помощью этого метода лазерной коррекции увеличивается рефракционная способность. За счет этого глазам становится легче фокусироваться на предметах, находящихся вблизи или на дальнем расстоянии.
«Ласик» является одной из самых популярных и доступных операций. Результатом процедуры является улучшение остроты зрения у пациентов, страдающих близорукостью, дальнозоркостью или астигматизмом.
Для проведения лазерной коррекции методом «Ласик» существуют следующие противопоказания
1. Возраст. Операция проводится пациентам старше 18 лет.
2. Ухудшение остроты зрения в течение последнего года.
3. Заболевания глаз, например, глаукома или катаракта.
4. Операции по отслоению сетчатки.
5. Истончение роговицы.
6. Беременность и грудное вскармливание.
Как проходит операция лазерной коррекции зрения «Ласик»? Хирург-офтальмолог отделяет роговичный лоскут скальпелем. Далее удаляется определенное количество ткани роговицы, затем лоскут возвращается на место.
Метод Femto Lasik
Как проходит лазерная коррекция по технологии «Фемто Ласик»? Для создания роговичного лоскута используется комбинирование двух лазеров одновременно. Фемтосекундный лазер создает защитный роговичный лоскут, а эксимерный лазер позволяет исправлять как значительные, так и малейшие преломляющие дефекты. Таким образом, происходит улучшение остроты зрения.

Метод Super Lasik
В основе этого способа лазерной коррекции зрения также лежит технология «Ласик». Отличием является применение более современного оборудования.
Метод Epi Lasik
Как происходит лазерная коррекция зрения методом «Эпи Ласик»? Этот способ также является разновидностью лазерной хирургии «Ласик». Он разработан специально для пациентов с проблемами роговицы. Такие проблемы, в частности истончение роговицы, встречаются у людей, которые долгое время пользовались контактными линзами. Во время проведения лазерной коррекции методом «Эпи Ласик» для отделения тонкого лоскута используется специальное оборудование — эпикератом.
Метод Lasek
Как проходит операция по лазерной коррекции зрения методом «Ласек»? В основе этой технологии используется комбинация методов «Ласик» и ФРК. Как и фоторефрактивная кератэктомия, «Ласек» является хорошей альтернативой для людей с более тонкими тканями роговицы или пациентов, ранее перенесших операцию «Ласик». После коррекции зрения происходит более длительное заживление и восстановление, чем при других способах лазерной хирургии.

Метод Smile
Технология «Смайл» является самой новой, дорогой и безопасной. Как проходит лазерная коррекция зрения? При проведении процедуры создавать роговичный лоскут нет необходимости. Для работы требуется только лазер. Восстановление и реабилитация после коррекции зрения методом «Смайл» проходит значительно быстрее.
Показания к операции
Как правило, основными показаниями к проведению микрохирургии глаз являются следующие заболевания:
- Близорукость. Возникает, когда роговица становится слишком изогнутой. Такая особенность заставляет световые лучи фокусироваться перед сетчаткой, что вызывает размытость предметов, находящихся на дальнем расстоянии.
- Дальнозоркость появляется, когда роговица слишком плоская по отношению к длине глаза. В этом случае свет фокусируется в точке за сетчаткой, что приводит к размытому зрению вблизи.
- Астигматизм происходит, когда роговица имеет форму футбольного мяча, то есть более изогнута в одном направлении, чем в другом. Свет фокусируется в разных точках глаза, что приводит к размытому зрению, раздвоению или искривлению предметов.
Какой бы ни была причина для лазерной коррекции зрения, важно выбрать правильную технологию для выполнения процедуры. Многие исследования показывают, что результаты операции также зависят от опыта хирурга.

Проведение лазерной коррекции
Как проходит лазерная коррекция зрения «Ласик» или ФРК? Принцип всех видов лазерной хирургии глаза прост: используя микроскопические точки тонкого лазерного света, происходит видоизменение роговицы, что позволяет входящим световым лучам точно фокусироваться на сетчатке, давая пациенту новую жизнь без очков.

Как проходит операция лазерной коррекции зрения? Выделяют следующие этапы рефракционной хирургии.
- Для проведения процедуры используется специальный анестетик в виде глазных капель, поэтому какие-либо болезненные ощущения отсутствуют.
- Между веками помещается расширитель. Он необходим, чтобы держать глаз в открытом положении. Затем размещается специальное кольцо, которое поднимает и выравнивает роговицу. Оно также блокирует двигательную активность глазного яблока. Пациент может чувствовать небольшое давление от этих приспособлений. После установки кольца и до его удаления человек обычно ничего не видит.
- Далее создается роговичный лоскут при помощи скальпеля, лазера или автоматизированного оборудования в зависимости от технологии операции. Лоскут приподымается и откидывается назад.
- Затем эксимерный лазер, запрограммированный с помощью уникальных измерений глаз пациента, располагается в центре над глазом. Хирург проверяет, чтобы лазер был размещен правильно.
- Пациент смотрит на специальный точечный свет, называемый фиксацией или целевым светом, в то время как эксимерный лазер удаляет ткань роговицы.
- Затем хирург устанавливает лоскут обратно в исходное положение и сглаживает края. Роговичный лоскут прилипает к основной ткани роговицы в течение двух или пяти минут. Наложение швов не требуется.
После проведения процедуры пациенту необходим покой.
Период восстановления
Сразу после операции у пациентов обычно появляются болезненные ощущения и дискомфорт. Также в течение нескольких дней может наблюдаться размытое зрение, повышенная чувствительность к свету. Для устранения симптомов назначаются специальные капли для глаз. Ими необходимо пользоваться в течение нескольких дней. Функциональное зрение обычно возвращается в течение 24 часов.

Результаты лечения можно расценивать уже после нескольких недель. Однако большинство пациентов замечают значительное улучшение зрения уже в течение первых дней.
В некоторых случаях может понадобиться от трех до шести месяцев после операции для улучшения зрения, полной стабилизации и устранения побочных эффектов.
По мере того, как проходит послеоперационный период, необходимо отказаться от некоторых видов деятельности, которые могут нарушить процесс заживления. Например, плавание.
Как проходит лазерная коррекция зрения? Отзывы
Миллионы людей, прошедших процедуру лазерной хирургии, замечают, что острота их зрения, а вместе с ней и качество жизни значительно улучшились. Для коррекции зрения одного глаза необходимо около 5 минут. Большее время занимает подготовка непосредственно в самой операционной. Для обезболивания используется только местная анестезия в виде глазных капель. Буквально через 30 минут человек может взглянуть на мир уже по-новому.

Делать ли лазерную коррекцию зрения, каждый должен решить сам для себя. Некоторые не видят неудобств в использовании очков или контактных линз.
Особенности
Лазерная хирургия глаз значительно улучшает качество жизни. Острота зрения делает людей зависимыми от постоянного использования очков или контактных линз. Как и любая операция, лазерная коррекция имеет положительные и отрицательные аспекты. Серьезные осложнения во время или после проведения процедуры по улучшению зрения крайне редки. Многие риски, связанные с лазерной хирургией, могут быть снижены или устранены путем тщательного отбора пациентов, а также предоперационного тестирования с использованием новейших диагностических технологий.
Иногда для достижения желаемой коррекции зрения может потребоваться повторная операция. Такие случаи возникают при высоких степенях близорукости, дальнозоркости или астигматизма. Обычно такое зрение изначально требует более интенсивной коррекции. Примерно 10,5% пациентам требуется дополнительное лечение.
Потенциальные риски и осложнения могут заключаться в следующем:
- инфекция;
- воспаление;
- ухудшение зрения;
- туманное или размытое зрение;
- пониженное зрение в ночное время;
- царапины, сухость и другие симптомы состояния, называемого «сухим глазом»;
- блики, вспышки;
- светочувствительность;
- дискомфорт или болезненные ощущения;
- небольшие кровоподтеки на белках глаз.
Плюсы лазерной коррекции зрения, несомненно, заключаются в повышении остроты зрения и улучшении качества жизни. Результат проведения процедуры будет зависеть от характера и степени нарушений, а также от качества работы, которую выполнит хирург. Подавляющее большинство пациентов чрезвычайно довольны результатом операции. После лазерной хирургии они могут заниматься различными видами деятельности без зависимости от корректирующих линз или очков.

Результат лазерного исправления дефектов зрения считается постоянным эффектом. Тем не менее четкость изображения может меняться с возрастом, по мере наступления старости. Это может привести к необходимости использовать очки, контактные линзы или проводить дополнительные процедуры коррекции зрения в будущем.
fb.ru
Операция на глаза ФРК: показания и особенности проведения
Операция на глаза ФРК, или фоторефракционная кератэктомия, проводится методом фотохимической абляции. В ходе операции хирург использует эксимерный лазер, под воздействием которого испаряется часть роговицы, что приводит к изменению силы её преломления. В результате световые лучи, которые ранее фокусировались на область перед сетчаткой или за нею, теперь фокусируются на саму поверхность сетчатки.
Благодаря высокой точности данный метод позволяет не только получать хорошие прогнозируемые результаты, но и существенно сокращать риск развития побочных эффектов.
Использование после оперативного вмешательства специальной защитной линзы обеспечивает значительное сокращение восстановительного периода и позволяет проводить коррекцию одновременно на обоих глазах.
Преимущества метода
К основным преимуществам ФРК относятся:
- Процедура позволяет получать хорошие результаты даже в сложных случаях, например, при ранее неудачно проведённой коррекции по менее точной методике, или в случях, когда пациент имеет слишком тонкую роговицу, выраженную деформацию орбиты глаза.
- Отсутствие риска нарушения внутренней структуры роговицы, возможность сохранения её прочности.
- Возможность проводить коррекцию при периферических дистрофиях сетчатки, которые нельзя корректировать при помощи других методик, например, Ласик.
- Уже через несколько месяцев после проведения ФРК пациент может заниматься экстремальными видами спорта или другими видами физических нагрузок, не опасаясь развития осложнений.
Когда проводится ФРК
Рассматриваемая методика применяется для коррекции зрения у пациентов с такими отклонениями:
- Близорукость – нарушение зрения составляет от -1.0 до -6.0 диоптрий.
- Дальнозоркость – отклонение зрительной функции до +3.0 диоптрий.
- Астигматизм – нарушение зрения колеблется в пределах от -0.5 до -3.0 диоптрий.

Подготовка к операции
Пациентам, которым была назначена фоторефракционная кератэктомия, перед операцией необходимо пройти комплексное обследование. Диагностика состояния глаз и других органов и систем организма позволяет выявить наличие возможных ограничений и противопоказаний к проведению ФРК, выбрать наиболее подходящую в каждом конкретном случае технологию выполнения хирургической операции.
Выбор оптимального способа коррекции позволяет сократить восстановительный период и уменьшить риск развития осложнений. На основе результатов диагностики врач проводит прогноз точного результата оперативного вмешательства.
Виды ФРК
Метод воздействия на эпителий может осуществляться при помощи таких разновидностей ФРК:
- Транс-ФРК – для удаления эпителия используется лазерный луч. Слой эпителия в области периферии толще по сравнению с центральной частью роговицы, а лазер способен удалять только равномерный его слой. По этой причине оставшийся эпителий может негативно повлиять на точность результата лазерной коррекции, поэтому в некоторых случаях хирурги прибегают к другим видам ФРК.
- Ласек – такую операцию делают, предварительно промыв поверхность роговицы раствором спирта, который способствует ослаблению связи боуменовой мембраны с эпителием. После, при помощи тупфера или шпателя, отделяется эпителий, проводится лазерная коррекция и эпителий возвращается на своё место.
- М-ФРК – для удаления эпителия хирург применяет механический способ, соскабливая эпителиальный слой специальным шпателем.
- MAGEK – операция проводится с применением Митромицина. Данный цитостатический препарат используют для снижения риска помутнения роговицы.
- Эпи-Ласик – отличие такого вида от операции Ласик заключается в том, что для удаления эпителия используется специальный инструмент эпикерат. После выполнения коррекции хирург укладывает обратно отделённый эпителиальный слой.
Как проходит операция
Перед началом операции в глаза пациента закапываются анестезирующие капли. Анестетики в виде уколов и наркоз при этом не используются. Когда врач убедится, что анестезирующие капли начали действовать, он выполняет следующие манипуляции:
- Устанавливает в глаз векорасширитель, который предназначен для предотвращения моргания.
- Предлагает пациенту посмотреть на светящуюся точку в специальном устройстве. Это необходимо для центровки положения глаза. Чтобы отцентрировать глаз, иногда используется фиксирующее вакуумное кольцо.
- В центральной части роговицы хирург отмечает участок, на котором будет проводить лазерную коррекцию.
- Далее с обозначенного участка он удаляет эпителиальный слой и, используя эксимерный лазер, формирует новую поверхность роговицы, испаряя необходимые участки. Работа эксимерного лазера осуществляется по предварительно рассчитанной компьютерной программе.
- По окончании процедуры специалист вводит в прооперированный глаз капли, обладающие противовоспалительным и антибактериальным действием, и закрывает глаз защитной повязкой.
- После в зрительный орган устанавливается специальная защитная контактная линза, которая предотвращает возникновение неприятных ощущений, связанных с повреждением эпителия и боуменовой мембраны.

Процедура выполняется достаточно быстро: для коррекции одного глаза хирургу требуется приблизительно 5-7 минут. Поскольку ФРК позволяет проводить коррекцию сразу на обоих глазах, оперативное вмешательство длится около 10-15 минут, при этом в первую очередь коррекция проводится на правом глазу.
Отличия Ласик и ФРК – что лучше
И ФРК, и Ласик относятся к безопасным и эффективным методам коррекции зрения. Оба вида вмешательства проводятся с использованием эксимерного лазера.
При Ласик, после формирования необходимой формы роговицы, поверхностный эпителий возвращается на своё место. Благодаря этому во время восстановительного периода пациент испытывает меньший дискомфорт. Однако такая операция иногда ведёт к развитию эктазии – состояния, характеризующегося неконтролируемым истончением оставшейся роговичной ткани. Наибольший риск данного осложнения существует у пациентов с кератоконусом и тонкой роговицей. Таким пациентам, с целью сохранения механической стабильности слоя роговицы, специалисты рекомендуют прибегать именно к ФРК.
Вероятность развития эктазии после проведения Ласик – один на несколько тысяч случаев. Однако проведение ФРК позволяет исключить возникновение подобных осложнений на все 100%.
Противопоказания
Несмотря на то, что ФРК отличается рядом очевидных преимуществ, в некоторых случаях проводить данную процедуру нельзя. Противопоказаниями к ФРК является наличие следующих заболеваний:
- Глаукомы.
- Синдрома «сухих глаз».
- Ретинопатии, возникающей на фоне сахарного диабета.
- Эктопии или смещения зрачка.
- Отслойки сетчатки или состояний, при которых существует высокая вероятность отслойки.
- Хронического увеита.
- Опухолевых процессов в органах зрения.
- Выраженных аллергических реакций.

Также ФРК не проводят пациентам с аутоиммунными заболеваниями, тяжёлыми психоэмоциональными расстройствами, понижении чувствительности роговицы.
Кроме этого, данную процедуру не проводят пациентам, страдающим катарактой. Это обусловлено тем, что коррекция при такой патологии проводится путём замены естественного хрусталика на искусственный, оснащённый необходимыми диоптриями.
Осложнения
Осложнения, возникающие у людей после перенесённой ФРК, подразделяются на операционные и послеоперационные:
- Операционные – могут проявляться в виде мелких точечных кровоизлияний из сосудов, оказавшихся в операционной зоне.
- Послеоперационные – в некоторых случаях проявляются в виде замедления заживления роговицы, отёчности роговицы, длительного восстановления функции зрения. Также возможно повышение ВГД, для снижения которого требуется применять специальные глазные капли. У некоторых пациентов возникает временный птоз (опущение века), аллергия на используемые в ходе операции медикаменты.
Перечисленные симптомы не несут особенной опасности для здоровья пациентов. Однако существуют и такие осложнения, для устранения которых требуется интенсивная медикаментозная терапия или повторная операция.
Так, при развитии выраженной сухости глаз, обострении герпетического или бактериального кератита или помутнения роговицы лёгкой степени пациенту необходимо пройти курс медикаментозного лечения.
Повторное оперативное вмешательство может потребоваться в случае:
- Неполного удаления эпителия.
- Регресса рефракционного эффекта.
- Некачественно проведённой коррекции.
- Децентрации зоны абляции.
- Гиперкоррекции миопии.
- Выраженного помутнения роговицы.
Реабилитация при ФРК
Первые 3-5 дней после операции пациента беспокоит светобоязнь, слезотечение, резь, болезненность в области глаз. По мере заживления роговицы неприятные ощущения проходят.
Полное восстановление зрения наступает приблизительно спустя 3-4 недели после лазерной коррекции.
На протяжении этого периода пациенту рекомендуется закапывать в глаза специальные капли, оказывающие противовоспалительный и успокаивающий эффект. Такие препараты не только устраняют воспаления, но и предотвращают развитие инфекции в травмированных тканях.
Во время восстановительного периода не следует заниматься интенсивными физическими нагрузками и делать резких движений. Очень важно соблюдать правила гигиены глаз, уделяя особенное внимание защитным контактным линзам, которые назначаются больным после операции.
oculistic.ru
Операции на сетчатке глаза: послеоперационный период
Сетчатка — зрительный анализатор, который отвечает за фокусировку световых лучей, проходящих через роговицу и хрусталик глаза. Она передает полученное изображение на зрительный нерв. От того, насколько правильно функционирует эта часть глаза, зависит четкость видимости предметов. К сожалению, далеко не всегда удается избежать проблем с сетчаткой: она отслаивается от расположенного под ней сосудистого слоя, разрывается или истончается, что грозит полной потерей зрения.
В офтальмологии разработано несколько видов операций на сетчатке. Это малоинвазивные или классические хирургические вмешательства, целью которых становится предотвращения слепоты или восстановление зрения. Выбор вида операции зависит от степени повреждения тканей, причин их возникновения, сопутствующих патологий и возраста пациента.

Разновидности операций на сетчатке
В хирургической офтальмологии принято разделение операций на сетчатке на два типа:
- Плановые вмешательства — процедуры, которые проводят в удобное для пациента время. Их применяют в ситуациях, когда патологический процесс относительно стабилен, нет риска стремительного прогресса и резкого ухудшения состояния. Плановые операции на глазах проводят при неосложненной отслойке сетчатки без признаков ее разрыва или дистрофии.
- Срочные вмешательства — процедуры, которые проводят в максимально сжатый период после постановки диагноза. Такие операции показаны при осложненных заболеваниях сетчатки с высоким риском кровоизлияния, разрыва, инфицирования и т. д. Их проведение назначают на ближайшие сутки или 2-3 дня.
Официальная классификация процедур делит их на классические хирургические или микрохирургические вмешательства и малоинвазивные процедуры. Классическая операция на сетчатке проводится через небольшие разрезы на оболочке глаза. Они используются для укрепления и восстановления поврежденных участков сетчатки. Мини-инвазивные операции делают без нарушения целостности роговицы и других структур глаза. Проводятся они с помощью лазерных, волновых и лучевых технологий.
Важно! Многие ошибочно считают, что безопасное восстановление зрения возможно только при использовании современных технологий, в том числе лазера. Однако стоит учесть, что некоторые патологии зрения можно исправить исключительно с помощью классической операции.
Обе группы вмешательств, проводимых с применением современной аппаратуры, показывают эффективность свыше 95%. Единственное, чем они отличаются, — продолжительностью послеоперационного периода. После малоинвазивной процедуры он длится не дольше месяца и почти не требует реабилитации, а после обычной операции — до полугода со множественными ограничениями.
Пломбирование сетчатки
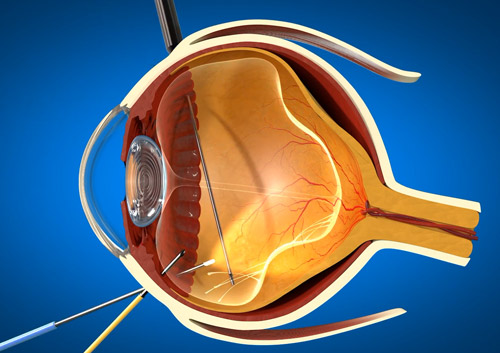 Пломбирование сетчатки — классическое хирургическое вмешательство, целью которой становится сокращение пространства между оболочками глаза. Применяется при отслоении сетчатки, сопровождающимся накоплением под ней экссудата (жидкости).
Пломбирование сетчатки — классическое хирургическое вмешательство, целью которой становится сокращение пространства между оболочками глаза. Применяется при отслоении сетчатки, сопровождающимся накоплением под ней экссудата (жидкости).
Пломбирование проводится с помощью силиконовой губки, которая вводится в полость глаза и устанавливается над местом отслойки. В зависимости от локализации патологического очага пломбирование может быть:
- радиальным — с помещением губки по линии, идущей от центра сетчатки к ее краю. Используется при отслоении незначительного фрагмента сетчатки;
- секторальным — с размещением губки на клиновидном участке, узкая часть которого располагается по центру сетчатки, а широкая – по ее краю. Используется при отслоении достаточно крупного фрагмента ткани;
- круговым — с помещением губки на обширном участке сетчатки, используется при обширном отслоении.
Пломбирование помогает предотвратить разрыв внутренних оболочек глаза и создает давление, необходимое для удаления жидкости из-под сетчатки. Со временем этот слой срастается с лежащим ниже сосудистым дном.
Этапы операции:
- Подготовка. Проводится обследование сетчатки и выяснение точных размеров, формы и локализации отслоившегося фрагмента. За неделю до операции делают анализы крови для выявления возможных противопоказаний. По снятым меркам изготавливают силиконовую пломбу.
- Перед операцией пациент укладывается на хирургический стол, ему вводят анестезию.
- Хирург-офтальмолог делает надрез на конъюнктивальной оболочке, устанавливает дренажную систему для поддержания стабильного давления в глазу и профилактики попадания в его полость воздуха.
- Через разрез имплантируется губка, устанавливается на место отслойки и фиксируется швами.
- Из полости глаза удаляется лишняя жидкость, при необходимости вводится небольшой объем специальной газовой смеси, чтобы пломба плотно прилегала к сетчатке.
- На оболочку глаза накладываются швы.
Такая операция предотвращает дальнейшее развитие патологии и полностью сохраняет стекловидное тело при осложненных заболеваниях органов зрения. Ее недостаток — невозможность на 100% восстановить утраченное зрение и наличие неприятных последствий: ослабление мышц, отвечающих за движения глаз, повышение внутриглазного давления и катаракта.
Баллонирование сетчатки
Баллонирование — хирургическая процедура, которая используется для устранения неосложненного отслоения сетчатки. Показанием к ней считается локализованный дефект без признаков разрыва слоя и излияния крови в стекловидное тело. В процессе используется миниатюрное устройство, состоящее из баллона, наполняемого жидкостью.
Как проходит операция:
- Пациент укладывается на хирургический стол, ему вводят анестезию и после того, как она подействует, делают небольшой надрез на оболочке глаза в месте ее соприкосновения с конъюнктивой.
- В разрез вводят миниатюрный гибкий катетер с баллоном. Когда его конец достигнет места отслойки, врач высвободит баллон и разместит его над дефектом.
- После стабилизации баллона его наполняют жидкостью. Увеличившись в объеме, он прижимает сетчатку к подлежащему сосудистому слою.
- После фиксации сетчатки баллон опустошают и выводят с помощью катетера. Для дополнительного закрепления врач может использовать лазерную коагуляцию.
- На надрез накладывают шов.
Эффективность этой операции очень высока, однако применяется она все реже. Причина — затянутый послеоперационный период и высокая вероятность образования гематомы внутри глаза. Также для такой операции характерно отдаленное осложнение — катаракта.
Операция по замене сетчатки
Имплантация сетчатки — сравнительно новый вид хирургического вмешательства в офтальмологии. С его помощью восстановление зрения возможно даже при необратимой слепоте, возникшей на фоне разрыва, обширной дистрофии и отслойки сетчатки, а также при потере зрения вследствие заболеваний зрительного нерва.
Благодаря установке имплантата удается вернуть человеку способность видеть контуры предметов, различать источники света и цвета. Вернуть 100% зрение искусственные материалы не способны.
В настоящее время имплантация сетчатки находится на стадии клинических испытаний, поэтому недоступна.
Операции на укрепление сетчатки
Профилактическое укрепление — стандартная малоинвазивная операция на сетчатке, которую проводят пациентам с предрасположенностью к отслойке и высоким риском разрыва ретины. Она направлена на уменьшение вероятности проблем со зрением в будущем. При неосложненных патологиях они используются как терапевтические процедуры — для точечного «припаивания» ткани к сосудистому слою.
Выполняется укрепление тремя способами:
-
Криопексия — воздействие на ретину сверхнизкими температурами.
-
Лазерная коагуляция — точечное воздействие на сетчатку лазерным лучом.
-
Пневморетинопексия — процедура с использованием газа.
Метод криопексии используется при риске отслойки или дистрофии ретины на фоне сильно выраженной близорукости. Процедура проводится с местным обезболиванием в амбулаторных условиях. Недостаток методики — эффективен только при небольших и свежих дефектах.
Лазерная коагуляция — более универсальный метод, который используется при всех видах и формах отслоения и разрыва сетчатки. В зависимости от типа патологии существует несколько видов процедуры:
- барьерное восстановление сетчатки используется при центральном отслоении;
- пантеринальное — методика, подходящая для устранения обширной отслойки;
- периферическое — профилактическая процедура, в процессе которой коагуляцию проводят точечно в наиболее «слабых» местах сетчатки;
- фокальное восстановление — применяется при небольших отслоениях и разрывах.
Это самый доступный, быстрый и малотравматичный способ восстановления сетчатки без надрезов и проникновения внутрь глазного яблока. Процедура проводится бесконтактно с помощью специальной лазерной установки.
Пневморетинопексия считается наиболее травматичной методикой укрепления сетчатки. Операция проводится под общим наркозом с использованием шприца, наполненного газом. Его вводят над местом отслоения, чтобы вернуть сетчатку на место. Через несколько часов для закрепления эффекта проводят лазерную коагуляцию. Серьезный недостаток метода — чрезмерно длинный послеоперационный период после операции на сетчатке глаза, который достигает полугода.
Особенности восстановительного периода
Восстановление после любого вмешательства на органах зрения определяет успешность операции. Так как ретина относится к высокоорганизованным нервно-сосудистым тканям, для ее «настройки» на правильное функционирование после восстановления требуется время, а также отсутствие факторов, способных свести на «нет» усилия врача. Именно поэтому пациентам, прошедшим лечение, назначается комплексная реабилитация, требующая изменения образа жизни, питания, режима труда и отдыха на определенный период.
Основные особенности в послеоперационный период:
- Максимальное сохранение покоя для глаз в первые дни.
- Постепенная нагрузка и «тренировка» сетчатки в поздних периодах для возвращения способности видеть предметы.
- Соблюдение норм асептики для профилактики инфекционных осложнений до полного восстановления оболочек глаза.
- Рациональное распределение нагрузки на глаза для профилактики повторного развития патологий.
Продолжительность восстановления также зависит от вида операции на сетчатке. Самые короткие сроки требуются после укрепления сетчатки лазером или жидким азотом — от 10 до 14 дней. Чуть больше времени на восстановление требует баллонирование и пневморетиноскопия — до 4 недель. Самые травматичные операции — пломбирование сетчатки и имплантация — требуют полугодового восстановления.
Ранняя и поздняя реабилитация
Весь восстановительный период делится на два этапа:
- Ранний — первый месяц после операции.
- Поздний — с 30 дня после вмешательства до полного восстановления тканей.
На раннем этапе особое внимание уделяется асептике прооперированного глаза, особенно если процедура носила классический хирургический характер. Пациенту назначают:
- инстилляции растворов с антибиотиками для профилактики инфекций;
- прием или закапывание в глаза противовоспалительных средств;
- использование капель для снятия напряжения в глазах.
В первые сутки лекарства используют через 3-4 часа, а затем, по мере заживления тканей, доводят до 1 закапывания капель в сутки.
Также ранняя реабилитация подразумевает предохранение глаз от чрезмерной нагрузки. На этом этапе восстановления пациенту приходиться соблюдать максимум рекомендаций, влияющих на образ жизни: не наклоняться, не принимать ванну, не умывать лицо водопроводной водой и т. д.
Поздний восстановительный период требует более активного включения прооперированного глаза в работу. На этом промежутке врач советует комплекс упражнений для глаза, помогающих восстановить тонус мышц, регулировать направление и «дальность» взгляда. Некоторые ограничения сохраняются, чтобы не допустить перенапряжения или травмирования сетчатки. Продолжаться он может до полугода, иногда чуть дольше.
Ограничения после операции
Кроме защиты глаз от попадания механических частиц и чрезмерной нагрузки светом, после операции важно уделить внимание правильному кровоснабжению прооперированного органа зрения. Чтобы не было быстрых и отдаленных негативных последствий, после вмешательства пациентам нельзя провоцировать приток крови к голове. Для этого нужно избегать:
- жарких и душных помещений, воздерживаться о посещения бани и сауны;
- физического и эмоционального напряжения;
- наклонов вперед, нахождения в положении лежа с запрокинутой головой и сон на стороне, где был прооперирован глаз;
- полетов на самолете;
- погружений под воду.
Также следует избегать перенапряжения глаз, которое возникает при длительном просмотре телевизора, работе за компьютером, нахождении под ярким солнцем. Если обстоятельства требуют работы с мониторами и чтения мелкого шрифта, следует каждые 30 минут смотреть вдаль или отдыхать с закрытыми глазами. В ясные дни надо носить солнцезащитные очки.
www.cvz.ru

