Стрептодермия: лечение, симптомы, диагностика
Распространенное гнойно-воспалительное кожное заболевание инфекционного типа, возбудителем которого являются бактерии рода стрептококков, называют стрептодермией. Эта инфекция составляет до 40% дерматологических заболеваний, характеризующихся наличием поражений, связанных с образованием гнойничков. Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Характер и причины поражения кожи
Заболевание поражает преимущественно гладкие участки и кожные складки, причем очаги поражения склонны к периферическому разрастанию. Что характерно, болезнь не затрагивает сальные и потовые железы, волосяные фолликулы. Локализация очагов может быть на любых участках тела – на коже конечностей, лица и волосистой части головы, туловища, паховой или ягодичной складки и т.д.
Инфекция поражает людей всех возрастов, причем у взрослых она встречается чаще всего среди работников строительной сферы, транспорта, металлургии и горной промышленности, для которых она часто рассматривается как профессиональное заболевание.
- сниженный иммунитет в сочетании с массивной передачей инфекции от больного человека;
- мелкие травмы кожи, способствующие нарушению ее барьерной функции;
- нарушения функции центральной нервной системы из-за стресса или переутомления, приводящие к снижению иммунитета, ухудшению трофики тканей и кровообращения;
- наличие хронического эндокринного заболевания, из-за чего повышаются риски развития гнойно-воспалительных процессов;
- прием некоторых лекарственных препаратов, снижающих резистентность организма к стрептококку;
- нарушения состава кишечной микрофлоры из-за нерационального питания, приводящие к угнетению функции иммунных клеток кишечника;
- несоблюдение правил личной гигиены, создающее благоприятные условия для размножения бактерий.

У детей стрептодермия наиболее часто развивается в дошкольном периоде и составляет до 60% гнойничковых поражений кожи. Бактерии передаются, как правило, бытовым путем, развитию инфекции способствует наличие мелких ранок, ссадин или царапин, укусы насекомых.
Проявления болезни
Стрептококки проникают в организм через незначительные повреждения кожи и слизистых оболочек и начинают активно размножаться с выделением в окружающие ткани токсинов и факторов защиты от иммунных клеток. Спустя 7-10 дней после инфицирования в организме больного формируется общая реакция на инфекцию в виде повышения температуры тела, недомогания, болей в мышцах и головных болей. Но основным симптомом стрептодермии является появление характерных высыпаний на коже, сопровождающихся зудом. Внешний вид и локализация кожных проявлений определяются текущим клиническим вариантом болезни.
- Стрептококковое импетиго – небольшие пузырьки с прозрачной жидкостью, которая затем мутнеет и трансформируется в гной.
 Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи. - Заеда – щелевидная эрозия кожи, образующаяся в уголках рта. Она выглядит как трещина, окруженная отслаивающимися частичками кожи и желтыми корочками. Это одна из наиболее тяжело излечиваемых форм болезни, так как пораженный участок дополнительно травмируется во время еды или при разговоре.
- Панариций – подковообразное воспаление вокруг ногтевой пластины на пальце руки. Кожа приобретает розово-синюшный оттенок, отекает, по краю кутикулы отслаивается, а из-под ногтевого валика при нажатии выделяется гной.
- Опрелость – разновидность стрептодермии, признаки которой чаще всего появляются у людей с диабетом второго типа, ожирением, гиперкортицизмом либо на фоне себорейного дерматита. Заболевание локализуется преимущественно в естественных складках кожи – между ягодиц, в паховой зоне, в подмышечных впадинах, за ушами, под молочными железами и т.

- Острая диффузная стрептодермия локализуется преимущественно на коже ног, вокруг инфицированных ран, ожогов или свищей. Пораженные участки с мокнущей поверхностью и желтыми корочками окаймляют травмированную зону. Инфекция сопровождается отеком конечностей и гиперемией, часто развиваются осложнения в виде воспалений лимфоузлов.
- Эктима – тяжелая форма заболевания с проникновением гнойного процесса глубоко в ткани. На месте поражения кожи образуется язвенно-некротическое образование, а после заживления остается рубец.
При отсутствии лечения инфекционный воспалительный процесс распространяется на другие участки тела.
У вас появились симптомы стрептодермии?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Диагностические методы
Для диагностики стрептодермии врач не ограничивается осмотром и сбором анамнеза, так как внешние признаки заболевания легко спутать с другими кожными инфекциями. Чтобы получить точные данные, пациенту назначают:
- микроскопическое исследование;
- бакпосев – наиболее информативный метод исследования, который позволяет не только обнаружить возбудителя инфекции, но и установить его патогенность, а также проверить, насколько он чувствителен к антибиотикам.
Оба анализа назначают только при условии, что пациент не пользовался антибиотиками либо другими лекарственными средствами. Пациенту может понадобиться консультация эндокринолога в случае, если у него присутствует диабет или есть подозрение на наличие этого заболевания.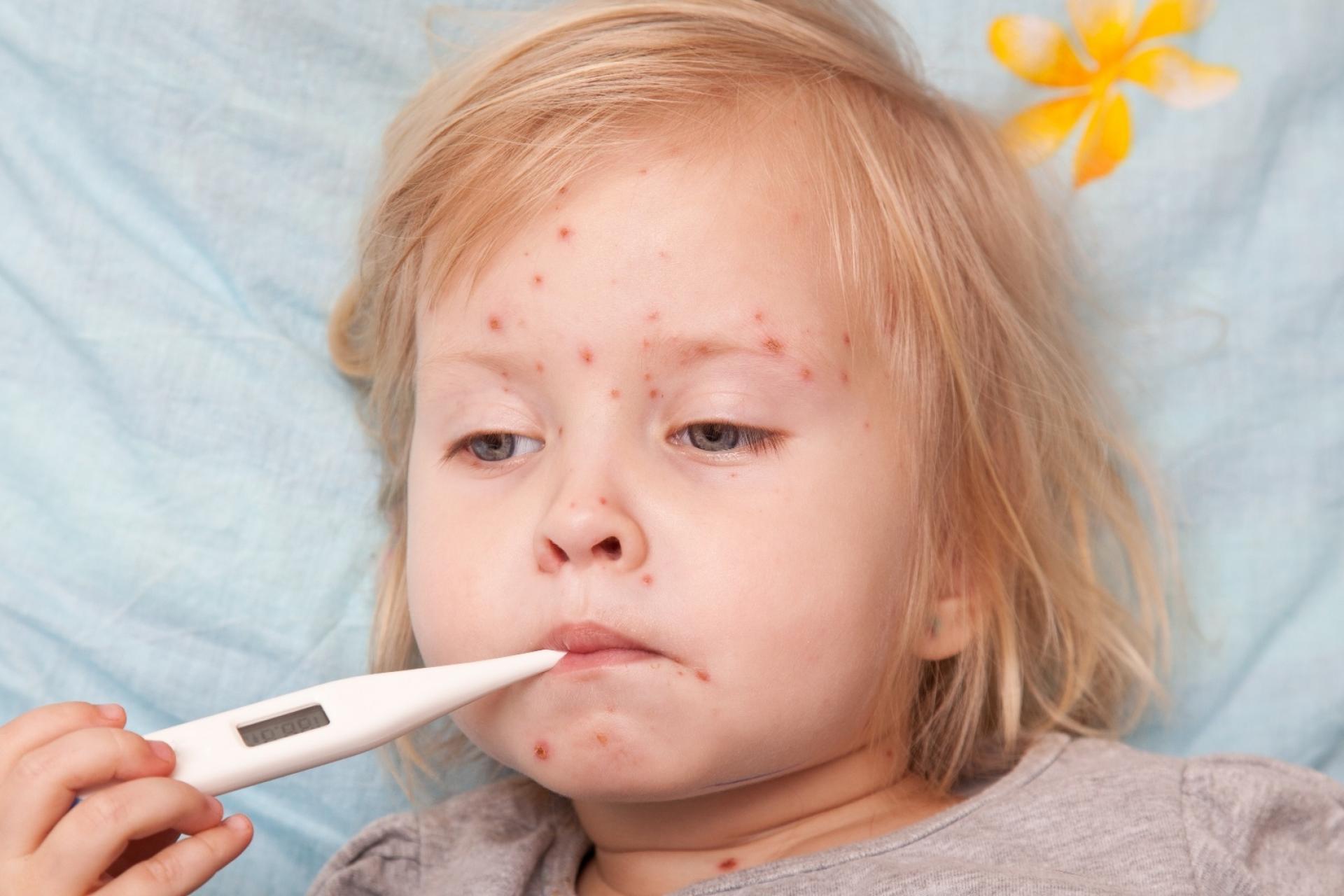
Ликвидация поражения кожных покровов
В случае, если заболевание не приобрело тяжелый характер, лечение стрептодермиии проводят амбулаторно. При наличии тяжелых симптомов – глубокой эрозии и некротизации тканей, воспаления лимфоузлов и др. – пациента помещают в дерматологический стационар. Терапия заключается в:
- правильном уходе за кожей, исключающем мытье водой с мылом, чтобы избежать распространения болезни на другие области;
- наружной обработке пораженных участков анилиновыми красителями, наложении мазей с антибиотиками и кератолитических составов;
- приеме антибиотиков в случае развития лимфангита и выраженной интоксикации;
- специфической иммунотерапии, направленной на борьбу со стафилококковой инфекцией.
Кроме того, дополнительно могут быть назначены витамины в комплексе, а по окончании курса антибиотиков – пробиотические препараты для восстановления кишечной микрофлоры.
Профилактика стрептодермии заключается в частом мытье кожи водой с мылом. Исследования показывают, что мыльный раствор уничтожает до 95% стрептококков на поверхности кожи. Соблюдение гигиенических правил особенно важно после контакта с человеком, страдающим гнойничковой сыпью.
Часто задаваемые вопросы
Как передается стрептодермия?
Стрептококк является бактерией с высокой вирулентностью и передается при прямом контакте с человеком, болеющим стрептодермией, или через вещи, которыми он пользовался. Наиболее часто заражение происходит через пользование общей посудой, полотенцем, игрушками, другими бытовыми предметами.
Сколько длится?
Инкубационный период болезни составляет от недели до 10 дней. Само заболевание в легкой форме продолжается около недели. В хронической форме для него характерны периодические рецидивы.
Чем лечить в домашних условиях?
Если нет возможности обратиться к врачу, использовать народные средства. В первую очередь, речь идет об отварах трав с выраженными антисептическими и противовоспалительными свойствами – коры дуба и ромашки. Отваром смачивают стерильный тампон и прикладывают к пораженному участку. Здоровую кожу протирают салфеткой, смоченной в отваре ромашки, вместо мытья под душем или в ванне.
К какому врачу нужно обратиться?
По поводу лечения следует обратиться к дерматологу.
ᐈ Что такое стрептодермия? ~【Лечение в Киеве】
Виды импетиго и признаки стрептодермии:
1. Стрептококковое импетиго.
Фликтена окружена зоной покраснения (венчиком) и имеет склонность к росту. Содержимое пузырька быстро ссыхается в корочку соломенно желтого цвета, под которой находится влажная эрозивная поверхность. Вокруг первичной фликтены появляются новые мелкие высыпания, объединяющиеся в группы. Чаще всего, стрептодермия поражает кожу щек, нижней челюсти, вокруг рта. Реже высыпания появляются на коже туловища. Весь процесс высыпаний занимает 1-2 недели.
Вокруг первичной фликтены появляются новые мелкие высыпания, объединяющиеся в группы. Чаще всего, стрептодермия поражает кожу щек, нижней челюсти, вокруг рта. Реже высыпания появляются на коже туловища. Весь процесс высыпаний занимает 1-2 недели.
2. Буллезное импетиго.
Поражает глубокие слои кожи. Пустулы содержат серозно-гнойное содержимое с примесями крови. Высыпания распространяются на ноги. Заболевание сопровождается повышением температуры, возможны септические осложнения.
3. Щелевидное импетиго (заеда).
Стрептодермия образуется в углах рта, быстро вскрывается и формирует эрозию, окруженную венчиком отслоившихся клеток кожи. В центре эрозии в углу рта располагается радиальная трещина, частично покрытая корками медово-желтого цвета.
4. Сифилоподобное папулезное импетиго (послеэрозивный сифилоид или “пеленочный дерматит”).
Чаще всего, появляется у детей грудного возраста на коже ягодиц, половых органов, бедер. Фликтены быстро вскрываются с образованием инфильтрата (скопление клеток и содержимого пустул).
Фликтены быстро вскрываются с образованием инфильтрата (скопление клеток и содержимого пустул).
Стрептококковая опрелость (интертригинозная стрептодермия) появляется на соприкасающихся поверхностях кожных складок (пахово-бедренные и межъягодичные участки, в подмышечных впадинах, за ушами). К заболеванию склонны дети с гипергидрозом, ожирением, атопическим дерматитом, сахарным диабетом. Фликтены появляются в большом количестве, сливаются, быстро вскрываются и образуют большие мокнущие эрозивные поверхности ярко-розового цвета с участками отслаивающегося эпидермиса по периферии. В глубине складок образуются болезненные трещины.
Поверхностный панариций (воспаление околоногтевого валика) развивается при наличии заусениц, травм ногтей, онихофагии (привычки “обкусывать ногти”). Воспаление окружает ногтевую пластинку, сопровождается болью. При хроническом течении кожа ногтевого валика становится синюшно-красного цвета, с отслаивающимся эпидермисом, гнойными выделениями. Ногтевая пластинка становится тусклой, деформированной, возможно отслоение ногтя от мягких тканей (онихолизис).
У детей и подростков часто возникает сухая поверхностная стрептодермия – простой лишай. Высыпания округлой формы, с четко ограниченными очагами розового цвета, обильно покрытые серебристыми чешуйками. Очаги высыпаний наиболее часто находятся на подбородке, щеках, конечностях и туловище. Заболевание длительное, после исчезновения сыпи остаются временные пятна.
Профилактика стрептококовой (группы А) инфекции
Профилактика стрептококовой (группы А) инфекции
Стрептококковые инфекции – группа заболеваний, включающая инфекции, вызываемые стрептококковой флорой разных видов и проявляющихся в виде поражения дыхательных путей и кожных покровов. К стрептококковым инфекциям относят стрептококковое импетиго, стрептодермию, стрептококковый васкулит, ревматизм, гломерулонефрит, рожу, ангину, скарлатину и другие заболевания. Стрептококковые инфекции опасны склонностью к развитию постинфекционных осложнений со стороны различных органов и систем. Поэтому диагностика включает не только выявление возбудителя, но и инструментальное обследование сердечно-сосудистой, дыхательной и мочевыделительной систем.
Поэтому диагностика включает не только выявление возбудителя, но и инструментальное обследование сердечно-сосудистой, дыхательной и мочевыделительной систем.
Характеристика возбудителя
Streptococcus – род факультативно-анаэробных грамположительных шаровидных микроорганизмов, устойчивых в окружающей среде. Стрептококки устойчивы к высушиванию, сохраняются в высушенных биологических материалах (мокрота, гной) несколько месяцев. При температуре 60 °С. погибают через 30 минут, под действием химических дезинфицирующих средств — через 15 минут.
Источник стрептококковой инфекции – носитель стрептококковых бактерий или больной одной из форм инфекции человек.
Механизм передачи – аэрозольный. Возбудитель выделяется больным при кашле, чихании, во время разговора. Заражение происходит воздушно–капельным путем, поэтому основными источниками заражения являются люди с преимущественным поражением верхних дыхательных путей (ангина, скарлатина).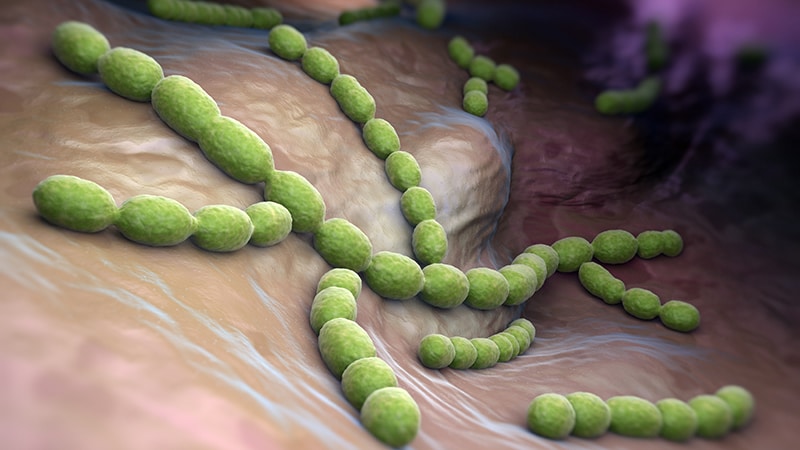 При этом на расстоянии более трех метров заразиться уже нельзя. В некоторых случаях возможна реализация алиментарного и контактного путей передачи (через грязные руки, зараженную пищу). Для стрептококков группы А при попадании в благоприятную питательную среду некоторых пищевых продуктов (молоко, яйца, моллюски, ветчина и др.) характерно размножение и длительное сохранение вирулентных свойств.
При этом на расстоянии более трех метров заразиться уже нельзя. В некоторых случаях возможна реализация алиментарного и контактного путей передачи (через грязные руки, зараженную пищу). Для стрептококков группы А при попадании в благоприятную питательную среду некоторых пищевых продуктов (молоко, яйца, моллюски, ветчина и др.) характерно размножение и длительное сохранение вирулентных свойств.
Вероятность возникновения гнойных осложнений при инфицировании стрептококками высока у лиц с ожогами, ранениями, беременных, новорожденных, больных после операций. Стрептококки группы В обычно вызывают инфекции мочеполовой сферы и могут передаваться при половых контактах. Новорожденные зачастую получают инфекцию в результате инфицирования околоплодных вод и при прохождении родовых путей. Естественная восприимчивость человека к стрептококковым бактериям высокая, иммунитет типоспецифический и не препятствует заражению стрептококками другого вида.
Клинические формы стрептококковой инфекции
Симптоматика стрептококковых инфекций крайне многообразны ввиду большого количества вероятных локализаций очага инфекции, видов возбудителя. Кроме того, интенсивность клинических проявлений зависит от общего состояния организма инфицированного. Стрептококки группы А склонны к поражению верхних дыхательных путей, слухового аппарата, кожи (стрептодермия), к этой группе относятся возбудители скарлатины и рожи.
Кроме того, интенсивность клинических проявлений зависит от общего состояния организма инфицированного. Стрептококки группы А склонны к поражению верхних дыхательных путей, слухового аппарата, кожи (стрептодермия), к этой группе относятся возбудители скарлатины и рожи.
Заболевания, развившиеся в результате поражения этими микроорганизмами, можно разделить на первичные и вторичные формы. Первичные формы представляют сбой воспалительные инфекционные заболевания органов, ставших воротами инфекции (фарингит, ларингит, ангина, отит, импетиго и т. д.). Вторичные формы развиваются в результате включения аутоиммунных и токсико-септических механизмов развития воспаления в различных органах и системах. К вторичным формам стрептококковых инфекций с аутоиммунным механизмом развития относятся ревматизм, гломерулонефрит и стрептококковый васкулит. Токсино-инфекционный характер носят некротические поражения мягких тканей, мета- и перитонзиллярный абсцессы, стрептококковый сепсис.
Редкие клинические формы стрептококковых инфекций: некротическое воспаление мышц и фасций, энтерит, синдром токсического шока, очаговые инфекционные поражения органов и тканей (например, абсцесс мягких тканей). Стрептококки группы В в подавляющем большинстве вызывают инфекции у новорожденных, хотя встречаются в любом возрасте. Это связано с преимущественным поражением данным возбудителем мочеполовых путей и заражением новорожденных интранатально.
Стрептококки группы В в подавляющем большинстве вызывают инфекции у новорожденных, хотя встречаются в любом возрасте. Это связано с преимущественным поражением данным возбудителем мочеполовых путей и заражением новорожденных интранатально.
Стрептококковые инфекции группы В нередко являются причиной послеродовых эндометритов, циститов, аднекситов у родильниц и осложнений в послеоперационном периоде при проведении кесарева сечения. Стрептококковая бактериемия кроме того может отмечаться у лиц с выраженным ослаблением иммунных свойств организма (пожилые люди, больные сахарным диабетом, синдромом иммунодефицита, злокачественными новообразованиями). Нередко на фоне протекающей ОРВИ развивается стрептококковая пневмония. Зеленящий стрептококк может быть причиной развития эндокардитов и последующих клапанных дефектов. Стрептококки группы mutans вызывают кариес.
Осложнения стрептококковых инфекций – это аутоиммунные и токсикосептические вторичные поражения органов и систем (ревматизм, гломерулонефрит, некротические миозиты и фасциты, сепсис и т. д.).
д.).
Диагностика стрептококковых инфекций
Этиологическая диагностика стрептококковой инфекции слизистой оболочки глотки и кожных покровов требует бактериологического исследования с выделением и идентификацией возбудителя. Исключением можно считать скарлатину. Поскольку в настоящее время многие виды стрептококковых бактерий приобрели определенную устойчивость к антибиотикам некоторых групп, необходимо тщательное микробиологическое исследование и осуществления теста на чувствительность к антибиотикам. Диагностика, произведенная в достаточном объеме, способствует выбору эффективной тактики лечения.
Экспресс-диагностика стрептококков группы А позволяют установить возбудителя в течение 15-20 минут с момента взятия анализа без выделения чистой культуры. Однако выявление присутствия стрептококков не всегда означает, что именно они являются этиологическим фактором патологического процесса, этот факт может говорить и об обычном носительстве. Ревматизм и гломерулонефрит практически всегда характеризуются повышением титра антител к стрептококкам уже с первые дни обострения. Титр антител к внеклеточным антигенам определяют с помощью реакции нейтрализации. При необходимости проводится обследование пораженных стрептококковой инфекцией органов: осмотр отоларинголога, рентгенография легких, УЗИ мочевого пузыря, ЭКГ и др.
Титр антител к внеклеточным антигенам определяют с помощью реакции нейтрализации. При необходимости проводится обследование пораженных стрептококковой инфекцией органов: осмотр отоларинголога, рентгенография легких, УЗИ мочевого пузыря, ЭКГ и др.
Лечение стрептококковых инфекций
В зависимости от формы стрептококковой инфекции лечение проводит гинеколог, уролог, дерматолог, пульмонолог или другие специалисты. Патогенетическое и симптоматическое лечение зависит от клинической формы заболевания.
Профилактика стрептококковых инфекций
Профилактика заражения стрептококковой инфекцией:
- меры личной гигиены
- индивидуальная профилактика при контактах в узком коллективе с лицами, имеющими респираторные заболевания: ношение маски, обработка посуды и поверхностей, на которые могли попасть микроорганизмы, мытье рук с мылом.
Общая профилактика заключается в осуществлении планомерного контроля над состоянием здоровья коллективов: профилактические осмотры в школах и детских садах, изоляция выявленных больных, адекватные лечебные мероприятия, выявление скрытых форм носительства стрептококковой инфекции и их пролечивание.
Особое внимание необходимо уделять профилактике внутрибольничного инфицирования стрептококковой инфекцией, поскольку заражение в стационаре пациента, находящегося в ослабленном состоянии, в разы вероятнее, и течение инфекции у таких больных заметно тяжелее. Предупреждение заражения рожениц и новорожденных заключается в тщательном соблюдении санитарно-гигиенических норм и режима, разработанных для отделений гинекологии и родильных домов.
Ангина — инфекционно–аллергический процесс, локальные изменения при котором затрагивают глоточное лимфоидное кольцо, чаще всего небные миндалины. Течение ангины характеризуется повышением температуры тела, общеинтоксикационным синдромом, болью в горле при глотании, увеличением и болезненностью шейных лимфоузлов. При осмотре выявляется гиперемия и гипертрофия миндалин и небных дужек, иногда – гнойный налет. Ангина диагностируется отоларингологом на основании данных фарингоскопии и бактериологического посева из зева. При ангине показано местное лечение (полоскание горла, промывание лакун, обработка миндалин препаратами), антибиотикотерапия, физиотерапия.
Ангина
Ангина – группа острых инфекционных заболеваний, которые сопровождаются воспалением одной или нескольких миндалин глоточного кольца. Как правило, поражаются нёбные миндалины. Реже воспаление развивается в носоглоточной, гортанной или язычной миндалинах. Возбудители болезни проникают в ткань миндалин извне (экзогенное инфицирование) или изнутри (эндогенное инфицирование). От человека человеку ангина передается воздушно-капельным или алиментарным (пищевым) путем. При эндогенном инфицировании микробы попадают в миндалины из кариозных зубов, придаточных пазух (при синуситах) или носовой полости. При ослаблении иммунитета ангина может вызываться бактериями и вирусами, которые постоянно присутствуют на слизистой рта и глотки.
Классификация ангин
В отоларингологии выделяют три типа ангины:
Первичная ангина (другие названия – банальная, простая или обычная ангина). Острое воспалительное заболевание бактериальной природы. Характерны признаки общей инфекции и симптомы поражения лимфоидной ткани глоточного кольца.
Характерны признаки общей инфекции и симптомы поражения лимфоидной ткани глоточного кольца.
Вторичная ангина (симптоматическая ангина). Является одним из проявлений другого заболевания. Поражением миндалин могут сопровождаться некоторые острые инфекционные болезни (инфекционный мононуклеоз, дифтерия, скарлатина), заболевания системы крови (лейкоз, алиментарно-токсическая алейкия, агранулоцитоз).
Специфическая ангина. Заболевание вызывается специфическим инфекционным агентом (грибки, спирохета и т. д.).
Первичная ангина
Причины
Около 85% всех первичных ангин вызвано ß-гемолитическим стрептококком группы А. В остальных случаях в качестве возбудителя выступает пневмококк, золотистый стафилококк или смешанная флора. Первичная ангина по распространенности находится на втором месте после ОРВИ. Чаще развивается весной и осенью. Поражает преимущественно детей и взрослых в возрасте до 35 лет. Обычно передается воздушно-капельным путем. Иногда развивается в результате эндогенного инфицирования. Вероятность возникновения ангины увеличивается при общем и местном переохлаждении, снижении иммунитета, гиповитаминозах, нарушениях носового дыхания, повышенной сухости воздуха, после перенесенного ОРВИ.
Обычно передается воздушно-капельным путем. Иногда развивается в результате эндогенного инфицирования. Вероятность возникновения ангины увеличивается при общем и местном переохлаждении, снижении иммунитета, гиповитаминозах, нарушениях носового дыхания, повышенной сухости воздуха, после перенесенного ОРВИ.
Общие симптомы ангины обусловлены проникновением в кровь продуктов жизнедеятельности микробов. Микробные токсины могут стать причиной токсического поражения сердечно-сосудистой и нервной системы, спровоцировать развитие гломерулонефрита и ревматизма. Риск возникновения осложнений увеличивается при частых рецидивах стрептококковой ангины.
Классификация
В зависимости от глубины и характера поражения лимфоидной ткани глоточного кольца выделяют катаральную, лакунарную, фолликулярную и некротическую первичную ангину, в зависимости от степени тяжести – легкую, средней степени тяжести и тяжелую форму ангины.
Симптомы
Продолжительность инкубационного периода колеблется от 12 часов до 3 суток. Характерно острое начало с гипертермией, ознобами, болями при глотании, увеличением регионарных лимфатических узлов.
Характерно острое начало с гипертермией, ознобами, болями при глотании, увеличением регионарных лимфатических узлов.
При катаральной ангине наблюдается субфебрилитет, умеренная общая интоксикация, неярко выраженные признаки воспаления по анализам крови. При фарингоскопии выявляется разлитая яркая гиперемия задней стенки глотки, твердого и мягкого нёба. Катаральная ангина продолжается в течение 1-2 суток. Исходом может быть выздоровление или переход в другую форму ангины (фолликулярную или катаральную).
Для фолликулярной и лакунарной ангины характерна более выраженная интоксикация. Пациенты предъявляют жалобы на головную боль, общую слабость, боли в суставах, мышцах и области сердца. Отмечается гипертермия до 39-40С. В общем анализе крови определяется лейкоцитоз со сдвигом влево. СОЭ увеличивается до 40-50 мм/ч.
При фарингоскопическом осмотре пациента с лакунарной ангиной выявляется выраженная гиперемия, расширение лакун, отек и инфильтрация миндалин. Гнойный налет распространяется за пределы лакун и образует рыхлый налет на поверхности миндалины. Налет имеет вид пленки или отдельных мелких очагов, не распространяется за пределы миндалины, легко удаляется. При удалении налета ткань миндалины не кровоточит.
При фолликулярной ангине на фарингоскопии выявляется гипертрофия и выраженный отек миндалин, так называемая картина «звездного неба» (множественные бело-желтые нагноившиеся фолликулы). При самопроизвольном вскрытии фолликул образуется гнойный налет, который не распространяется за пределы миндалины.
Для некротической ангины характерна выраженная интоксикация. Наблюдается стойкая лихорадка, спутанность сознания, повторная рвота. По анализам крови выявляется выраженный лейкоцитоз с резким сдвигом влево, нейтрофилез, значительное увеличение СОЭ. При фарингоскопии виден плотный серый или зеленовато-желтый налет с неровной, тусклой, изрытой поверхностью. При удалении налета ткань миндалины кровоточит. После отторжения участков некроза остаются дефекты ткани неправильной формы диаметром 1-2 см. Возможно распространение некроза за пределы миндалины на заднюю стенку глотки, язычок и дужки.
Осложнения
Ранние осложнения ангины (отит, лимфаденит регионарных лимфатических узлов, синуситы, паратонзиллярный абсцесс, перитонзиллит) возникают во время болезни при распространении воспаления на близко расположенные органы и ткани. Поздние осложнения ангины инфекционно-аллергического генеза (гломерулонефрит, ревмокардит, суставной ревматизм) развиваются через 3-4 недели после начала заболевания.
Диагностика
Диагноз основывается на симптомах заболевания и данных фарингоскопии. Для подтверждения природы инфекционного агента выполняется бактериологическое исследование слизи с миндалин и серологическое исследование крови.
Специфические ангины
Кандидозная (грибковая) ангина.
Вызывается дрожжеподобными грибами рода Candida albicans. В последние годы наблюдается рост числа случаев кандидозной ангины, обусловленный широким применением глюкокортикоидов и антибиотиков. Грибковая ангина, как правило, развивается на фоне другого заболевания после длительных курсов антибиотикотерапии.
Общая симптоматика не выражена или выражена слабо. При фарингоскопическом исследовании выявляются точечные белые или желтоватые наложения на миндалинах, иногда распространяющиеся на слизистую оболочку щек и языка. Налет легко снимается.
Диагноз подтверждается результатами микологического исследования. Лечение заключается в отмене антибиотиков, назначении антигрибковых препаратов, общеукрепляющей терапии, промывании миндалин растворами нистатина и леворина.
Ангина Симановского-Плаута-Венсана (язвенно-пленчатая ангина).
Развивается при хронических интоксикациях, истощении, гиповитаминозах, иммунодефицитах. Вызывается представителями сапрофитной флоры полости рта – находящимися в симбиозе спирохетой Венсана и палочкой Плаута-Венсана.
Общая симптоматика не выражена или выражена слабо. Обычно поражается одна миндалина. На ее поверхности образуются поверхностные язвы, покрытые серо-зеленым налетом с гнилостным запахом. При удалении налета миндалина кровоточит. После отторжения некротизированного участка образуется глубокая язва, которая в последующем заживает без образования дефекта.
Рожа
Рожа (рожистое воспаление) представляет собой инфекционное заболевание, вызываемое стрептококком группы А, преимущественно поражающее кожные покровы и слизистые оболочки, характеризующееся возникновением ограниченного серозного или серозно-геморрагического воспаления, сопровождающегося лихорадкой и общей интоксикацией. Рожа входит в число самых распространенных бактериальных инфекций. Характеристика возбудителя
Характеристика возбудителя
Рожу вызывает бета-гемолитический стрептококк группы А, чаще всего вида Streptococcus pyogenes, имеющий разнообразный набор антигенов, ферментов, эндо- и экзотоксинов. Этот микроорганизм может быть составляющей частью нормальной флоры ротоглотки, присутствовать на кожных покровах здоровых людей. Источником рожевой инфекции является человек, как страдающий одной из форм стрептококковой инфекции, так и здоровый носитель.
Рожа передается по аэрозольному механизму преимущественно воздушно-капельным, иногда контактным путем. Входными воротами для этой инфекции служат повреждения и микротравмы кожи и слизистых оболочек ротовой полости, носа, половых органов. Поскольку стрептококки нередко обитают на поверхности кожи и слизистых оболочек здоровых людей, опасность заражения при несоблюдении правил элементарной гигиены крайне велика. Развитию инфекции способствуют факторы индивидуальной предрасположенности.
Женщины заболевают чаще мужчин. Выше в 5-6 раз риск развития рожи у лиц, страдающих хроническим тонзиллитом, другими стрептококковыми инфекциями. Рожа лица чаще развивается у людей с хроническими заболеваниями полости рта, ЛОР-органов, кариесом. Поражение грудной клетки и конечностей нередко возникает у больных с лимфовенозной недостаточностью, лимфедемой, отеками разнообразного происхождения, при грибковых поражениях стоп, нарушениях трофики. Инфекция может развиться в области посттравматических и постоперационных рубцов. Отмечается некоторая сезонность: пик заболеваемости приходится на вторую половину лета – начало осени.
Возбудитель может попадать в организм через поврежденные покровные ткани, либо при имеющейся хронической инфекции проникать в капилляры кожи с током крови. Стрептококк размножается в лимфатических капиллярах дермы и формирует очаг инфекции, провоцируя активное воспаление, либо латентное носительство. Активное размножение бактерий способствует массированному выделению в кровяное русло продуктов их жизнедеятельности (экзотоксинов, ферментов, антигенов). Следствием этого становится интоксикация, лихорадка, вероятно развитие токсико-инфекционного шока.
Классификация рожи
Рожа классифицируется по нескольким признакам: по характеру местных проявления (эритематозная, эритематозно-буллезная, эритематозно-геморрагическая и буллезно-геморрагическая формы), по тяжести течения (легкая, среднетяжелая и тяжелая формы в зависимости от выраженности интоксикации), по распространенности процесса (локализованная, распространенная, мигрирующая (блуждающая, ползучая) и метастатическая). Кроме того, выделяют первичную, повторную и рецидивирующую рожу.
Рецидивирующая рожа представляет собой повторяющийся случай в период от двух дней до двух лет после предыдущего эпизода, либо рецидив происходит позднее, но воспаление неоднократно развивается в той же области. Повторная рожа возникает не ранее чем через два года, либо локализуется в отличном от предыдущего эпизода месте.
Локализованная рожа характеризуется ограничением инфекции местным очагом воспаления в одной анатомической области. При выходе очага за границы анатомической области заболевание считается распространенным. Присоединение флегмоны или некротические изменения в пораженных тканях считаются осложнениями основного заболевания.
Симптомы рожистого воспаления
Инкубационный период определяется только в случае посттравматической рожи и составляет от нескольких часов до пяти дней. В подавляющем большинстве случаев (более 90%) рожа имеет острое начало (время появления клинических симптомов отмечается с точностью до часов), быстро развивается лихорадка, сопровождающаяся симптомами интоксикации (озноб, головная боль, слабость, ломота в теле). Тяжелое течение характеризуется возникновением рвоты центрального генеза, судорог, бреда. Спустя несколько часов (иногда на следующий день) проявляются местные симптомы: на ограниченном участке кожи или слизистой появляется жжение, зуд, чувство распирания и умеренная болезненность при ощупывании, надавливании. Выраженная боль характерна при рожистом воспалении волосистой части головы. Может отмечаться болезненность регионарных лимфоузлов при пальпации и движении. В области очага появляется эритема и отечность.
Период разгара характеризуется прогрессией интоксикации, апатией, бессонницей, тошнотой и рвотой, симптоматикой со стороны ЦНС (потеря сознания, бред). Область очага представляет собой плотное ярко-красное пятно с четко очерченными неровными границами (симптом «языков пламени» или «географической карты»), с выраженным отеком. Цвет эритемы может колебаться от цианотичного (при лимфостазе) до буроватого (при нарушении трофики). Отмечается кратковременное (1-2 с) исчезновение покраснения после надавливания. В большинстве случаев обнаруживают уплотнение, ограничение подвижности и болезненность при пальпации регионарных лимфоузлов.
Лихорадка и интоксикация сохраняется около недели, после чего температура нормализуется, регресс кожных симптомов происходит несколько позднее. Эритема оставляет после себя мелкочешуйчатое шелушение, иногда – пигментацию. Регионарный лимфаденит и инфильтрация кожи в некоторых случаях может сохраняться длительное время, что является признаком вероятного раннего рецидива. Стойкий отек является симптомом развивающегося лимфостаза. Рожа чаще всего локализуется на нижних конечностях, затем по частоте развития идет рожа лица, верхних конечностей, грудной клетки (рожистое воспаление грудной клетки наиболее характерно при развитии лимфостаза в области послеоперационного рубца).
Эритематозно-геморрагическая рожа отличается присутствием с области местного очага на фоне общей эритемы кровоизлияний: от мелких (петехий) до обширных, сливных. Лихорадка при этой форме заболевания обычно более длительная (до двух недель) и регресс клинических проявлений происходит заметно медленнее. Кроме того, такая форма рожистого воспаления может осложняться некрозом местных тканей.
При эритематозно-буллезной форме в области эритемы образуются пузырьки (буллы), как мелкие, так и довольно крупные, с прозрачным содержимым серозного характера. Пузыри возникают через 2-3 дня после формирования эритемы, вскрываются самостоятельно, либо их вскрывают стерильными ножницами. Рубцов буллы при роже обычно не оставляют. При буллезно-геморрагической форме содержимое пузырьков носит серозно-геморрагический характер, и, нередко, оставляют после вскрытия эрозии и изъязвления. Такая форма часто осложняется флегмоной или некрозом, после выздоровления могут оставаться рубцы и участки пигментации.
Вне зависимости от формы заболевания рожа имеет особенности течения в различных возрастных группах. В пожилом возрасте первичное и повторное воспаление протекает, как правило, более тяжело, с удлиненным периодом лихорадки (вплоть до месяца) и обострением имеющихся хронических заболеваний. Воспаление регионарных лимфоузлов обычно не отмечается. Стихание клинической симптоматики происходит медленно, нередки рецидивы: ранние (в первые пол года) и поздние. Частота рецидивов так же варьируется от редких эпизодов, до частых (3 и более раз за год) обострений. Часто рецидивирующая рожа считается хронической, при этом интоксикация, зачастую, становится довольно умеренной, эритема не имеет четких границ и более бледная, лимфоузлы не изменены.
Осложнения рожистого воспаления
Наиболее частыми осложнениями рожи являются нагноения: абсцессы и флегмоны, а также некротические поражения местного очага, язвы, пустулы, воспаления вен (флебиты и тромбофлебиты). Иногда развивается вторичная пневмония, при значительном ослаблении организма возможен сепсис.
Флегмонозная рожа: острый период.
Длительно существующий застой лимфы, в особенности при рецидивирующей форме, способствует возникновению лимфедемы и слоновости. К осложнениям лимфостаза также относят гиперкератоз, папилломы, экзему, лимфорею. На коже после клинического выздоровления может остаться стойкая пигментация.
Диагностика рожистого воспаления
Диагностика рожи обычно осуществляется на основании клинической симптоматики. Для дифференциации рожистого воспаления от других кожных заболеваний может потребоваться консультация дерматолога. Лабораторные анализы показывают признаки бактериальной инфекции. Специфическую диагностику и выделение возбудителя, как правило, не производят.
Прогноз и профилактика рожистого воспаления
Рожистое воспаление типичного течения обычно имеет благоприятный прогноз и при адекватной терапии заканчивается выздоровлением. Менее благоприятный прогноз бывает в случае развития осложнений, слоновости и частых рецидивах. Ухудшается прогноз и у ослабленных больных, лиц старческого возраста, людей, страдающих авитаминозами, хроническими заболеваниями с интоксикацией, расстройствами пищеварения и лимфовенозного аппарата, иммунодефицитом. Общая профилактика рожи включает меры по санитарно-гигиеническому режиму лечебно-профилактических учреждений, соблюдение правил асептики и антисептики при обработке ран и ссадин, профилактику и лечение гнойничковых заболеваний, кариеса, стрептококковых инфекций. Индивидуальная профилактика заключается в соблюдении личной гигиены и своевременной обработке повреждений кожи дезинфицирующими средствами.
что это такое, причины, классификация, что провоцирует, цены в Санкт-Петербурге.
Трихолог, дерматолог, врач высшей категории
Московский проспект, д. 143
Онколог-дерматолог, врач высшей категории
Гражданский проспект, д.107, к.4
Онколог-дерматолог, врач высшей категории
Гражданский проспект, д.107, к.4
Коломяжский проспект, д. 20
Дерматолог, специалист лазерных технологий в онкодерматологии, врач высшей категории
Коломяжский проспект, д. 20
Дерматолог, специалист лазерных технологий в онкодерматологии, врач высшей категории
Московский проспект, д. 143
Дерматолог, специалист лазерных технологий в онкодерматологии
Московский проспект, д. 143
Гражданский проспект, д.107, к.4
Коломяжский проспект, д. 20
Дерматовенеролог, трихолог, косметолог, специалист лазерных технологий
Московский проспект, д. 143
Гражданский проспект, д.107, к.4
Коломяжский проспект, д. 20
Врач дерматовенеролог, трихолог, косметолог. Высшая квалификационная категория.
Московский проспект, д. 143
Дерматолог, косметолог, Специалист лазерных технологий в онкодерматологии
Коломяжский проспект, д. 20
Дерматовенеролог, специалист лазерных технологий в онкодерматологии
Московский проспект, д. 143
Коломяжский проспект, д. 20
дерматолог, косметолог, специалист лазерных технологий
Гражданский проспект, д.107, к.4
Дерматовенеролог, доктор медицинских наук, профессор
Московский проспект, д. 143
Дерматовенеролог, специалист лазерных технологий в онкодерматологии
Гражданский проспект, д.107, к.4
Онколог-дерматолог, кандидат медицинских наук
Московский проспект, д. 143
Гражданский проспект, д.107, к.4
Коломяжский проспект, д. 20
Импетиго (поверхностная пиодермия) — Симптомы, диагностика и лечение
Очень заразная и распространенная бактериальная инфекция кожи, которая обычно встречается у детей; основное внимание уделяется школам и игровым группам.
Заболевание обычно имеет стафилококковую или стрептококковую этиологию. Диагностика является клинической; бактериальные культуры кожи исследуют при распространенном заболевании или там, где существует риск распространения инфекции.
Кожа, которая была повреждена незначительными травмами или другими заболеваниями особенно восприимчива к инфекции.
Как правило, заканчивается спонтанно или с помощью локальных антисептиков.
Эффективны антибиотики для местного применения, но резистентность к ним может быть проблемой в некоторых регионах.
Могут потребоваться системные антибиотики; например, если инфекция наподдаётся местному лечению, если есть опасения по поводу осложнений (например, острая ревматическая лихорадка) или если подозревается более глубокая инфекция.
Импетиго является поверхностной инфекцией кожи и, как правило, вызывается Staphylococcus aureus и Streptococcus pyogenes. Оно имеет две формы: не буллезную и буллезную. Буллы являются заполненными жидкостью образованиями > 0,5 см в диаметре.
Небуллезное импетиго – наиболее распространенная форма (70% случаев).[1]Hartman-Adams H, Banvard C, Juckett G. Impetigo: diagnosis and treatment. Am Fam Physician. 2014 Aug 15;90(4):229-35. https://www.aafp.org/afp/2014/0815/p229.html http://www.ncbi.nlm.nih.gov/pubmed/25250996?tool=bestpractice.com Хотя булла не присутствует в этой форме, везикулы (заполненные жидкостью повреждения <0,5 см в диаметре) могут появляться кратковременно на ранней стадии заболевания. Этиологическими возбудителями являются Staphylococcus aureus, Streptococcus pyogenes или комбинация этих двух организмов. Повреждения происходят на участках травмированной кожи.
Буллезное импетиго связано с инфекцией кожи Staphylococcus aureus. Повреждения происходят на неповрежденной коже.
Острый пострептококковый гломерулонефрит — НЦЗД
ТОНЗИЛЛИТ (АНГИНА) И ЧЕМ ОН ОПАСЕН ДЛЯ ПОЧЕК?!
Острый тонзиллит (в повседневной жизни ангина) — инфекционное заболевание с местными проявлениями в виде острого воспаления нёбных миндалин, вызываемое чаще всего стрептококками или стафилококками, реже другими микроорганизмами. Ангиной также называют обострение хронического тонзиллита.
ЧТО ТАКОЕ СТРЕПТОКОКК?
Бета-гемолитический стрептококк из группы А (лат. Streptococcus pyogenes) это весьма распространенный микроб (бактерия), который может быть выявлен в организме многих здоровых людей, однако при неблагоприятных условиях он может провоцировать боли в горле, ангину (острый тонзиллит), скарлатину, инфекции кожи, образование нарывов, заражение крови и осложнения в виде острого ревматизма и ОСТРОГО ГЛОМЕРУЛОНЕФРИТА.
КАК ПРОИСХОДИТ ЗАРАЖЕНИЕ СТРЕПТОКОККАМИ?
В ходе эпидемиологических исследований было установлено, что бета-гемолитический стрептококком заражено до 20% здоровых детей, которые являются носителями этого микроба.
Чаще всего бета-гемолитический стрептококк передается через частички слизи, которые выделяются из горла и носа заболевшего человека (или носителя) во время кашля или чихания.
СТРЕПТОКОКК ПРИЧИНА МНОГИХ ЗАБОЛЕВАНИЙ:
В наши дни стрептококки вызывают интерес преимущественно из-за редких случаев быстро прогрессирующей болезни, а также риска серьезных осложнений при не вылеченных инфекциях.
Острая инфекция стрептококка может проявиться в виде фарингита (острый фарингит), скарлатины (сыпь), импетиго (инфекция поверхностных слоев кожи) или целлюлит (инфекция глубоких слоев кожи). Агрессивная, токсигенная инфекция может привести к некротизирующему фасцииту, миозиту и синдрому стрептококкового токсина шока. У пациентов после острой стрептококковой инфекции могут также развиться иммунно-обусловленные постстрептококковые осложнения, такие как острый ревматизм и острый гломерулонефрит.
ПОЗДНИЕ ОСЛОЖНЕНИЯ СТРЕПТОКОКОККОВОЙ ИНФЕКЦИИ (ИММУННО-ОБУСЛОВЛЕННЫЕ)
В частности, почти у 1% детей в возрасте от 3 до 15 лет, недавно заразившихся бета-гемолитическим стрептококком, иммунная система начинает вырабатывать антитела (иммунные клетки защиты), которые атакуют не только саму инфекцию, но и нормальные ткани тела, включая ткани суставов, ПОЧЕК и сердца. Потому что некоторые белки стрептококка по структуре очень похожи на белки клеток сердца, почек и суставов, т.е. иммунная система не может распознать чужеродный белок от своего собственного и таким образом организм сам начинает себя атаковать. По этой причине спустя 1-2 недели после начала ангины (или скарлатины), вызванной бета-гемолитическим стрептококком у таких детей может развиться так называемая «острая ревматическая лихорадка» при которой происходит воспаление суставов и сердца и/или «ОСТРЫЙ ПОСТРЕПТОКОККОВЫЙ ГЛОМЕРУЛОНЕФРИТ».
РАССМОТРИМ КАК МОЖНО ЗАПОДОЗРИТЬ ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ:
Если заметите, что через несколько недель после перенесенной ангины (скарлатины, фарингита) у него появились следующие симптомы:
- Появились отеки лица, пастозность век или в другой области тела или ребенок стал редко мочится.
- Моча приобрела темно-красную (бордовую) окраску (цвет мочи мясных помоев)
Другими симптомами могут быть повышение температуры, слабость, озноб, сильная головная боль.
ЕСЛИ ВЫ ЗАМЕТИТЕ ТАКИЕ СИМПТОМЫ, НЕМЕДЛЕННО ОБРАТИТЕСЬ К ВРАЧУ!
В любом случае всем детям и взрослым, заболевшие ангиной, фарингитом или скарлатиной у которых анализы выявили бета-гемолитического стрептококка из группы А должно проводится лечение антибиотиками.
Лечение должно быть начато как можно скорее (это необходимо для предотвращения образования нарывов в горле или распространения инфекции на соседние органы), а также развития поздних осложнения на сердце, почек и суставов.
Если у вас возникли вопросы по данной теме, мы постараемся на них ответить.
Поражение небных миндалин при остром тонзиллите (гипертрофия (увеличение размера) небных миндалины, налеты)
Бета-гемолитический стрептококк из группы А (лат. Streptococcus pyogenes) это весьма распространенный микроб (бактерия), который может быть выявлен в организме многих здоровых людей
Скарлатина — острое инфекционное заболевание, характеризующееся лихорадкой, интоксикацией, ангиной и обильной точечной сыпью. Болеют чаще всего дети 2-10 лет. Возбудителем скарлатины является стрептококк группы А.
Макрогематурия (гематурия видимая на глаз, моча в виде «мясных помоев»)
«Год, когда я потерял руки и ноги, был самым счастливым»
- Кэтлин Хокинс
- BBC News, Ouch
За несколько недель владелец паба Алекс Льюис потерял работу, здоровье и все четыре конечности. Несмотря на тяжелую потерю, он называет этот год лучшим годом своей жизни.
«Иногда я просыпаюсь с мыслью о том, что у меня болит плечо или культя, но я не сдаюсь», — рассказывает он.
Кроме всех четырех конечностей Льюис потерял губы и нос. С тех пор врачи уже пересадили ему кожу с плеча на губы.
Шутит, что теперь у него лицо, как у персонажа «Симпсонов», и хронически сопливый нос.
Оптимизм, с которым 34-летний Алекс из города Стокбридж, что в Гемпшире, прожил этот год, — настоящее чудо для его близких. По его собственным словам, в настоящее время он чувствует себя счастливее, чем до болезни.
Многим сложно в это поверить, но, как он говорит, болезнь принесла и хорошее.
«Я стал иначе мыслить о своей роли как отца, мужа, человека», — объясняет он. В его поддержку основали благотворительную организацию, и это подтолкнуло его помогать другим.
Впрочем, несмотря на свой оптимизм, Алекс уже не может делать многое из того, что ему очень нравилось, например, готовить или играть в гольф. Он и его гражданская жена Люси потеряли паб, которым ранее занимались.
Шанс выжить — 5%
В ноябре 2013 Алекс подумал, что болен «мужским гриппом» (то есть, какой-то мелочью, которую только мужчина может раздуть до гигантских масштабов). Когда через несколько дней он увидел в своей моче кровь, а кожа начала покрываться странными пятнами, Алекс понял: с ним творится что-то серьезное.
Это оказалась стрептококковая инфекция группы А.
Підпис до фото,Инфекция полностью уничтожила губы Алекса Льюиса
17 ноября Алекса срочно отвезли в больницу в Винчестере. Инфекция просочилась глубоко внутрь его тканей и органов, вызвав сепсис (заражение крови) — состояние, угрожающее жизни, потому как оно приводит к отказу многих важных органов.
Кожа на его руках и ногах, а частично и на лице, быстро почернела, как при гангрене. Родным и друзьям, которые постоянно дежурили возле него, пока он был подключен к искусственному дыханию, было больно на него смотреть.
Но его сын Сэм, которому тогда было три года, воспринимал все позитивно: он подумал, что папа испачкался шоколадом.
Підпис до фото,Алекс Льюис с семьей до болезни
Алекс говорит, что не почувствовал трагедии, когда узнал о необходимости первой ампутации, ведь врачи говорили об этом как о чем-то нормальном и должном. «Я подумал: поскольку эта рука меня убивает, она должна уйти», — говорит он. Это была вторая неделя декабря, и хотя Алекс потерял руку, болезнь на этом не остановилась. Зараженные ноги начали распространять яд дальше по телу, поэтому ему быстро сделали две операции: ампутировали одну ногу, а потом вторую, оставив Алекса с последней конечностью — правой рукой.
«Я старался воспринимать каждую ампутацию отдельно, — говорит он. — Отчасти я думал: разберемся уже с этим быстрее, чтобы можно было выписаться из больницы и поехать домой». И наконец, у него не было много времени на размышления.
Его правая рука тоже пострадала, но врачи надеялись ее сохранить. Накануне Рождества, 24 декабря 2013, хирурги провели на руке реконструктивную операцию продолжительностью в 17,5 часов. Они сняли кожу, чтобы вычистить все мертвые ткани, а затем пересадили на правую руку 42 сантиметра отсеченной левой лопатки, вместе с кожей, мышцами и нервами.
Поскольку Алекс уже потерял три конечности, врачи понимали, как важно спасти четвертую, да он и сам был готов на все ради этого.
«Я познакомился с людьми, которые остались без рук и ног, и все они говорили, что отдали бы все за одну руку, — рассказывает он. — Ведь это означает, что вы еще можете справляться с повседневными задачами, попить воды, что-то написать».
Но рука Алекса была слишком сильно поражена; одной ночью он пережал ее во сне и буквально разломал на две части.
«Моя кисть болталась где-то ниже локтя», — рассказывает он. Люси была убита горем, ведь теперь, без конечностей, его ожидала еще более трудная жизнь. Но сам Алекс говорит, что ему было уже все равно.
Підпис до фото,По словам Льюиса, пересаженные губы делают его похожим на персонаж «Симпсонов»
«Не вижу смысла ждать пять лет, пока твоя рука, возможно, снова заработает, — говорит он. — Думаю, психологически было бы гораздо хуже ждать все это время, а затем ее потерять».
Оставшись без конечностей, Алекс должен был научиться как-то жить дальше. Он уже не мог самостоятельно подняться с кровати, помыться и одеться, поэтому ему пришлось привыкнуть, что утром ему на помощь приходит сиделка.
Но первой задачей, которую он себе поставил, было научиться ходить.
Он записался на 10-недельный реабилитационный курс по восстановлению ходьбы в больнице Куин Мэри, что в Рогемптоне. Но уже через две недели он очень всех удивил, начав ходить на так называемых «столбиках-качелях» — протезах, состоящих из коротких металлических палок с выпуклой платформой-ступней.
Он ходит на них уже три месяца и говорит, что делает успехи, хотя иногда еще чувствует дискомфорт.
«Трудно подниматься по лестнице, потому что столбики короткие, и по неровному ходить тоже тяжело».
Он также решил пользоваться протезами рук и сейчас выбрал модель с крючками. «Я могу попробовать различные модели и выбрать, что мне удобнее», — рассуждает он.
Протезы позволяют ему, например, открыть холодильник, взять напиток или распаковать пакетик сладостей — все это культями не сделаешь.
Підпис до фото,Физиотерапия остается важной частью жизни Льюиса
По его словам, он все еще будто живет во сне или «на другой планете». Бывает неприятно внезапно увидеть себя в зеркале, потому что тело, к которому он привык за 33 года жизни, изменилось до неузнаваемости.
«Да, это иногда огорчает, но я постоянно думаю: невероятно, какие испытания может преодолеть человеческое тело», — заключает он.
Стрептококковые инфекции: скарлатина и др.
Стрептококковые инфекции группы А (ГАЗ) могут варьироваться от легкой кожной инфекции или боли в горле до тяжелых, опасных для жизни состояний. Большинство людей знакомы со стрептококком, который наряду с незначительными кожными инфекциями является наиболее распространенной формой заболевания.
Почему исследование стрептококковых инфекций группы А является приоритетом для NIAID?
По оценкам экспертов в области здравоохранения, ежегодно происходит более 10 миллионов легких инфекций (горла и кожи).
Биология и генетика
Благодаря исследованиям эксперты в области здравоохранения узнали, что существует более 120 различных штаммов бактерий стрептококков группы А, каждый из которых вырабатывает свои уникальные белки. Некоторые из этих белков ответственны за определенные заболевания ГАЗ. При поддержке NIAID ученые определили генетическую последовательность или код ДНК для пяти штаммов бактерии стрептококка группы А. Изучая его гены, ученые могут узнать, какие белки ответственны за вирулентность — важную информацию, которая приведет к созданию новых и улучшенных лекарств и вакцин.
Вакцины
NIAID поддерживает исследования по разработке вакцины против стрептококка группы А, и несколько вакцин-кандидатов находятся на различных этапах разработки. В то время как некоторые ученые проводят исследования на животных моделях, чтобы получить данные для проведения клинических испытаний на людях, другие ученые близки к оценке кандидатов вакцины против стрептококка группы А в фазе I клинических испытаний.
Типы газовых инфекций
Стрептококковые инфекции группы А (ГАЗ) могут варьироваться от легкой кожной инфекции или боли в горле до тяжелых, опасных для жизни состояний.Большинство людей знакомы со стрептококком, который наряду с незначительными кожными инфекциями является наиболее распространенной формой заболевания. По оценкам экспертов в области здравоохранения, ежегодно происходит более 10 миллионов легких инфекций (горла и кожи).
Целлюлит и рожа
Целлюлит — это воспаление кожи и глубоких подлежащих тканей. Рожа — воспалительное заболевание верхних слоев кожи. Стрептококковые (стрептококковые) бактерии группы А являются наиболее частой причиной целлюлита и рожи.
Импетиго
Импетиго — это инфекция верхних слоев кожи, которая чаще всего встречается у детей в возрасте от 2 до 6 лет. Обычно это начинается, когда бактерии попадают в порез, царапину или укус насекомого.
Скарлатина
Скарлатина или скарлатина — это бактериальная инфекция, вызываемая стрептококками группы А или «стрептококками группы А». Это заболевание поражает небольшой процент людей, страдающих стрептококковой ангиной или, что реже, стрептококковой инфекцией кожи.
Тяжелые стрептококковые инфекции
Некоторые типы стрептококковых бактерий группы А вызывают тяжелые инфекции, например
- Бактериемия (инфекции кровотока)
- Синдром токсического шока (полиорганная инфекция)
- Некротический фасциит (плотоядное заболевание)
Стрептококковая инфекция
Многие вещи могут вызвать это неприятное, колючее, а иногда и болезненное состояние, известное как ангина.Вирусы, бактерии, аллергены, раздражители окружающей среды (например, сигаретный дым), хронические постназальные выделения и грибки могут вызывать боль в горле. Хотя многие боли в горле проходят без лечения, некоторые инфекции горла, в том числе стрептококковая ангина, могут нуждаться в лечении антибиотиками.
Источник: Национальные институты здравоохранения; Национальный институт аллергии и инфекционных заболеваний
Импетиго | Сидарс-Синай
Не то, что вы ищете?Что такое импетиго?
Импетиго — инфекция внешний слой кожи.Чаще всего вызывается бактериями Staphylococcus aureus. (называемый стафилококком) или Streptococcus pyogenes (называемый стрептококком группы А). Импетиго много более часто встречается у детей, но могут заболеть и взрослые. Это чаще встречается в летние месяцы.
Обычно ваша кожа покрыта миллионами бактерий. Многие из них безвредны, и некоторые могут быть полезны для вас.Но иногда на вашей коже могут расти вредные бактерии. Если они пройдут через внешний слой кожи (эпидермис), они могут начать расти. более. Это может вызвать импетиго.
Существует 3 вида импетиго:
- Небуллезное импетиго. Это самый распространенная форма у взрослых. При этом образуются густые корки медового цвета.
- Буллезное импетиго. Это вызывает образование больших волдырей на коже.
- Ecthyma. Это более серьезная форма это часто является следствием невылеченного импетиго. Это вызывает язвы, которые проходят вниз в более глубокие слои кожи.
Некоторое импетиго вызвано типом бактерий, называемых MRSA (метициллин-устойчивый золотистый стафилококк). Этот тип бактерии трудно убить.Этот тип импетиго трудно поддается лечению.
Что вызывает импетиго?
Импетиго вызывается бактериями. В наиболее распространенным является золотистый стафилококк, также называемый стафилококком. Бактерии стрептококков могут также вызвать импетиго.
Многие люди имеют такие бактерии на их теле время от времени. Меньшее количество людей на протяжении всей жизни (постоянные) колонии этих вредных бактерий на коже.Это известно как колонизированы бактериями. Эти бактерии могут расти внутри вашего носа, подмышек, горла и т. Д. гениталии, руки или другие области. Когда эти бактерии находятся на поверхности кожи, они часто не вызывают проблем или симптомов. Но небольшой разрыв кожи позволяет в бактерии, вызывающие инфекцию.
Кто подвержен риску импетиго?
Люди, у которых есть эти бактерии их кожа более подвержена импетиго.Вы также можете получить импетиго, если у вас порез который был в контакте с кем-то колонизированным бактериями.
Эти риски выше у людей с:
- Атопический дерматит или экзема
- Диабет
- Проблемы с печенью
- ВИЧ / СПИД инфекция
- Диализное лечение
- Внутривенное (внутривенное) употребление наркотиков
- Язвы на коже, например, от чесотки
- Иммунодефицит
У вас также может быть повышенный риск если вы живете или работаете в месте, где люди находятся в тесном контакте.Это включает в себя общежития, бараки или тюрьмы. Наличие члена семьи с импетиго также может увеличить ваш риск. Отказ от мытья рук после прикосновения к человеку с импетиго значительно увеличивает вашу риск заражения.
Каковы симптомы импетиго?
Импетиго вызывает образование красных шишек на коже, часто на лице, руках или ногах.Затем эти шишки превращаются в волдыри. Эти волдыри лопаются и покрываются коркой, образуя желто-коричневую корку. Кожа также может выглядеть красноватые или сырые в местах вскрытия пузырей. Сыпь часто начинается с одного пятно, но оно может распространиться на другие части тела при расчесывании. Сыпь может быть слегка болезненна на ощупь, а также может чесаться.
Если у вас буллезный тип импетиго, у вас могут быть более крупные волдыри, заполненные прозрачная жидкость.Если у вас эктима, у вас могут быть более глубокие язвы с желтой коркой. и фиолетовые границы.
Как диагностируется импетиго?
Вам может поставить диагноз. поставщик медицинских услуг или дерматолог. Дерматолог — это медицинский работник, который специализируется на кожных заболеваниях.
Ваш лечащий врач спросит об истории вашего здоровья, симптомах и контактировали ли вы с кем-либо, имеет импетиго.
Вы также пройдете медицинский осмотр, включая тщательный осмотр вашей кожи. Ваш лечащий врач должен будет убедиться, что ваши симптомы не вызваны другими кожными проблемами, имеющими аналогичные симптомы. Они мая возьмите образец гноя из волдырей, чтобы проверить наличие бактерий.
Как лечится импетиго?
Антибиотики — основное лечение для импетиго.Если у вас всего несколько пораженных участков, которые не проникают глубоко в ваш кожа, вам могут дать крем или мазь с антибиотиком. Вы наносите этот антибиотик на пораженные участки кожи.
Если у вас более серьезная инфекция, вам, вероятно, потребуется перорально принять антибиотик. Ваш поставщик медицинских услуг может выбрать антибиотик в зависимости от типа бактерий, вызвавших импетиго. Его очень важно принимать антибиотики столько, сколько предписано вашим врачом, даже если ваша инфекция пройдет раньше.В противном случае существует риск заражения возвращение.
Ваш лечащий врач также может дать вам инструкции по очистке пораженных участков водой с мылом. раз в сутки. Вам также придется часто мыть руки. Это помогает предотвратить распространение инфекция другим. Вам также может потребоваться прикрыть пораженные участки тела. Это может помочь предотвратить распространение инфекции на другие части тела. а также другим людям.
Часто инфекция проходит через неделю или около того при правильном лечении. Лишь в редких случаях инфекция оставляет шрамы. Быстрое лечение также снижает вероятность серьезных осложнений.
При повторных приступах импетиго, вашему врачу может потребоваться проверить вас на наличие проблемы с кожей, которая вызывает Вам сложно полноценно бороться с инфекцией.
Какие возможные осложнения импетиго?
Отсутствие лечения импетиго может привести к более глубокому инфицированию, особенно если оно вызвано стафилококком.Возможные осложнения включают:
- Более глубокая инфекция кожи (целлюлит)
- Инфекция лимфатической системы (лимфангит)
- Бактерии в крови (бактериемия)
Им может потребоваться дополнительное лечение антибиотиками и другие виды медицинской помощи.
Редкие осложнения включают:
- Гломерулонефрит. Это воспаление в фильтрующем часть вашей почки. Это может произойти после некоторых видов стрептококковой инфекции. Это может вызвать только незначительные проблемы. Но это может вызвать внезапную временную почку отказ.
- Ревматическая лихорадка. Это также может быть вызвано Стрептококковая инфекция импетиго. Это заболевание может поражать сердце, суставы, кожу, и мозг.
Что я могу сделать, чтобы предотвратить импетиго?
Часто импетиго распространяется через прямой контакт кожа к коже. Вы можете предотвратить импетиго, приняв определенные шаги. Например:
- Всегда мойте водой с мылом сразу после контакта с инфицированным человеком.
- Не передавайте личные вещи, такие как полотенца или расчески для волос.
- Постирать полотенца и постельное белье в горячей воде.
- Мойте руки после работы с салфетками, которые могут содержать микробы.
- Чихайте в сгиб руки, а не в ладони, чтобы предотвратить распространение микробы.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если ваша инфекция не проходит. в течение недели после начала лечения или если ваше состояние ухудшается худший.
Ключевые моменты об импетиго
- Импетиго — инфекция наружного слой вашей кожи. Часто это вызвано бактериями стафилококка или стрептококка, которые проникают в травмированная кожа. Сыпь может образовывать волдыри, красный или желтый цвет с коркой.
- У вас может быть повышенный риск импетиго, если вы колонизированы определенными бактериями или у вас есть определенное здоровье условия.
- Антибиотики являются основным средством лечения импетиго. Возможно, вам понадобится нанести крем на твоя кожа. Или вам может потребоваться пероральный прием антибиотика.
- Отсутствие лечения импетиго может вызвать серьезные осложнения, такие как более глубокая инфекция. Быстрое лечение может помочь уменьшить риск осложнений.
- Мытье рук и другие действия могут помочь предотвратить получение или распространение импетиго.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения врача:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что говорит ваш поставщик ты.
- Во время визита запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знать, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель этого визита. визит.
- Узнайте, как вы можете связаться с вашим поставщиком услуг, если у вас возникнут вопросы.
Медицинский обозреватель: Майкл Лерер, доктор медицины
Медицинский обозреватель: Марианна Фрейзер MSN RN
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Стрептококковые инфекции группы A — HealthyChildren.org
Наиболее частая инфекция, вызываемая стрептококками группы A, — это ангина, известная как стрептококковая ангина. Стрептококковая ангина (фарингит) особенно распространена среди детей школьного возраста и подростков.
Стрептококковые организмы группы А (ГАЗ) также ответственны за кожные инфекции, включая некоторые случаи импетиго и целлюлита. Многие инфекции ГАЗ распространяются, когда ребенок вступает в прямой контакт с кожными поражениями или выделениями из горла или носа инфицированного человека.
Другие инфекции ГАЗ включают инфекции крови (сепсис), пневмонию, артрит и скарлатину (стрептококковое воспаление горла с сыпью, вызванной токсином, выделяемым микробом в организм). Некоторые дети заболевают из-за реакции своего организма на стрептококковую инфекцию.Эти заболевания поражают почки (гломерулонефрит) и сердце (ревматизм). Лечение стрептококковой инфекции может предотвратить ревматизм, но не гломерулонефрит.
В то время как некоторые заболевания, связанные с ГАЗом, протекают в легкой форме, другие являются гораздо более серьезными. Например
- Некротический фасциит — это тяжелая стрептококковая инфекция, которая очень быстро убивает ткани. Иногда это называют болезнью поедания плоти. Наибольшему риску подвержены младенцы и пожилые люди.
- Синдром токсического шока, вызванного стрептококком, — это серьезное заболевание, которое возникает, когда токсин, вырабатываемый бактериями, попадает в организм и вызывает опасное снижение артериального давления и другие симптомы.
Признаки и симптомы
Когда стрептококк группы А поражает ребенка младше 3 лет, симптомы, как правило, более легкие, чем у детей старшего возраста. У младенцев со стрептококковой инфекцией может быть низкая температура и густые выделения из носа. У детей младшего возраста может быть жар, раздражительность, снижение аппетита и, в некоторых случаях, увеличение лимфатических узлов на шее.
Когда ребенок старше 3 лет, у него могут быть более серьезные симптомы, связанные со стрептококками, такие как красная и очень болезненная ангина, высокая температура (выше 102 ° F или 38.9 ° C), белые пятна гноя на миндалинах (но не всегда) и опухшие железы на шее.
Инфицированный ребенок заболеет через 2–5 дней после контакта со стрептококковыми бактериями.
Что вы можете сделать
Домашние средства, такие как полоскание горла теплой соленой водой, могут частично облегчить боль в горле вашего ребенка. Ацетаминофен может снизить температуру и уменьшить боль.
Когда звонить педиатру
Если у вашего ребенка болит горло, особенно с гноем на миндалинах или опухшими железами, обратитесь к педиатру.
Как ставится диагноз?
Ваш врач возьмет мазок из горла и миндалин вашего ребенка, чтобы проверить, есть ли у него ГАЗ-инфекция. В офисах некоторых педиатров есть быстрые тесты на стрептококк, которые могут помочь диагностировать стрептококковую инфекцию за несколько минут.
Лечение
Первичное лечение ГАЗ-ангины — это пенициллин, принимаемый перорально или в виде инъекции. Иногда в качестве альтернативы используются ампициллин, амоксициллин или пероральные цефалоспорины. Если у вашего ребенка аллергия на пенициллин, обычно выбирается пероральный эритромицин.
Каков прогноз?
Когда для лечения ГАЗ-инфекции назначаются антибиотики, ваш ребенок должен полностью выздороветь. Однако, если его горло не лечить, инфекция может распространиться на другие части тела. У него может развиться инфекция уха или носовых пазух. Стрептококк группы А также может привести к ревматической лихорадке, редкому заболеванию, поражающему сердце и суставы, или гломерулонефриту, заболеванию почек, при котором моча приобретает коричневатый цвет и повышается артериальное давление.
Профилактика
Стрептококковые инфекции группы А очень заразны.Инфекции горла, например, передаются через воздух при чихании, кашле или прикосновении к инфицированному ребенку.
Детям с ГАЗ-фарингитом или кожными инфекциями не следует возвращаться в школу или детский сад до тех пор, пока они не пройдут курс лечения антибиотиками в течение как минимум 24 часов.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
| Инфекционное заболевание | Симптомы | Уход |
|---|---|---|
| Рожа | Кожная инфекция, чаще всего вызываемая гемолитическими стрептококками. Это состояние обычно поражает лицо или ноги.В редких случаях поражает травмированный участок или порезанный участок кожи. У многих людей наблюдается жар или симптомы гриппа. Симптомы могут включать:
| Лечение может включать: |
| Эритразма | Бактериальная инфекция верхних слоев кожи, чаще встречается в тропиках.Это вызвано C . minutissimum бактерии . Это заболевание в основном поражает взрослых с ожирением и людей с диабетом. Это состояние обычно появляется на участках тела, где кожа соприкасается с кожей, например, под грудью и в области паха. Симптомы могут включать розовые пятна неправильной формы, которые превращаются в коричневые чешуйки. | Лечение может включать:
|
| Импетиго | Кожная инфекция, вызванная стрептококковой или стафилококковой инфекцией. Симптомы включают пузыри или пустулы, заполненные гноем. Волдыри могут быть размером от горошины до крупных колец. Часто выделяется жидкость медового цвета и желтоватые струпья. Импетиго чаще возникает на лице, руках или ногах. Импетиго чаще всего встречается у детей. Это очень заразно. Но симптомы обычно не влияют на все тело. | Немедленное лечение может помочь предотвратить заражение импетиго более глубоких слоев кожи. Лечение часто включает нанесение антибиотиков на кожу или прием внутрь. |
| Паронихия | Кожная инфекция вокруг ногтя на руках или ногах. Эта инфекция может быть вызвана повреждением кожи в результате заусеницы, маникюра, укуса ногтя или другого хронического раздражения.Симптомы могут включать: | Лечение может включать:
|
| Рожа | Кожная инфекция чаще всего вызывается бета-гемолитическими стрептококками.Это состояние часто влияет на лицо или ноги. В редких случаях поражает область, которая была травмированы или порезаны на коже. Многие люди болеют лихорадкой или гриппом. симптомы. Симптомы могут включать: | Лечение май включают: |
| Эритразма | Бактериальная кожа инфицирование верхних слоев кожи, чаще встречается в тропиках.Это вызывается бактериями Corynebacterium minutissimum. Это состояние в основном влияет на взрослых с ожирением и людей с диабетом. Часто можно увидеть на деталях тела, где кожа соприкасается с кожей. Это включает под грудью и в паховой области. Симптомы могут включать в себя розовые пятна неправильной формы, которые превращаются в в коричневые чешуйки. | Лечение май включают: Инфекция может вернуться, нуждаясь в другом лечении. |
| Импетиго | Кожная инфекция вызвано стрептококковой или стафилококковой инфекцией. Симптомы включают: гнойные пузыри или пустулы. Волдыри могут иметь размер от горошка до большие кольца.Часто выделяется жидкость медового цвета и желтоватого цвета. струпья. Импетиго чаще возникает на лице, руках или ногах. Это самый часто встречается у детей. Это очень заразно. Но симптомы часто не проявляются. влияют на все тело. | В большинстве случаев это это не серьезно.Хорошо поддается лечению. Правильное лечение далеко может помочь предотвратить заражение импетиго более глубоких слоев кожи. Лечение часто включает нанесение на кожу антибиотиков или прием антибиотиков. рот. |
| Паронихия | Кожная инфекция вокруг ногтя на пальце или на ноге.Эта инфекция может быть вызвана разрывом на коже от заусеницы, маникюра, укусов ногтей или других длительное (хроническое) раздражение. Симптомы могут включать: | Лечение май включают:
|
| Целлюлит | Это глубокое поражение кожи, вызванное бактерии.Обычно поражаются руки и ноги. Общие симптомы включают:
| Лечение может включать:
|
| Фолликулит | Инфекция или раздражение волосяных фолликулов. Похоже на прыщики на красной основе, воспаленные волосяные фолликулы. Из этих шишек может сочиться гной. Они также могут быть:
| Лечение может включать:
|
| Стафилококковый синдром ошпаренной кожи | Это серьезная кожная инфекция.Причины инфекции шелушение кожи на больших участках тела. Симптомы могут включать:
| Лечение может включать:
|
Как лечить импетиго и контролировать эту распространенную кожную инфекцию
Español
Это страшное зрелище, когда ваш ребенок приходит домой из детского сада или начальной школы с красными язвами и сочащимися пузырями, наполненными жидкостью.Не пугайтесь, если это импетиго. Импетиго — одно из самых распространенных детских заболеваний — можно лечить с помощью лекарств, одобренных Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA).
Импетиго — распространенная бактериальная инфекция кожи, которая может вызывать образование волдырей или язв на любом участке тела, но обычно на лице (вокруг носа и рта), шее, руках и в области подгузников. По словам педиатра Томаса Д. Смита, доктора медицины, из FDA, это заболевание заразно, его можно предотвратить и лечить с помощью антибиотиков.
Причины импетиго
Два типа бактерий, обнаруженных на нашей коже, вызывают импетиго: Staphylococcus aureus и Streptococcus pyogenes (которые также вызывают стрептококк в горле).По словам Смита, большинство из нас без проблем переносят эти бактерии всю свою жизнь. Но затем незначительный порез, царапина или укус насекомого позволяют бактериям вызвать инфекцию, что приводит к импетиго.
Каждый может получить импетиго — и более одного раза, — говорит Смит. Хотя импетиго — круглогодичное заболевание, чаще всего оно возникает в теплые погодные месяцы. Ежегодно в США регистрируется более 3 миллионов случаев импетиго.
«Обычно мы наблюдаем импетиго у детей от 2 до 6 лет, вероятно, потому, что они получают больше порезов и царапин и больше царапаются.И это распространяет бактерии », — говорит Смит.
Лечение импетиго
Ищите эти признаки импетиго:
- зудящие красные язвы, которые заполняются жидкостью, а затем лопаются, образуя желтую корку
- зудящая сыпь
- блистеры заполненные жидкостью
Если вы заметили эти симптомы, обратитесь к своему врачу. Импетиго обычно лечится местными или пероральными антибиотиками. Если у вас есть множественные поражения или возникла вспышка, ваш врач может назначить пероральный антибиотик.Безрецептурного лечения импетиго не существует.
Контроль и предотвращение импетиго
Без лечения импетиго часто проходит само по себе через несколько дней или недель, говорит Смит. Главное — поддерживать чистоту зараженного участка водой с мылом, а не царапать его. Обратной стороной отказа от лечения импетиго является то, что у некоторых людей может развиться больше поражений, которые распространятся на другие области их тела.
И вы можете заразить других. «Чтобы распространить импетиго, вам нужен достаточно тесный, а не случайный контакт — с инфицированным человеком или предметами, которых он коснулся», — говорит он.Избегайте распространения импетиго на других людей или другие части вашего тела:
- Очистка зараженных участков водой с мылом.
- Неплотно прикрывает корки и язвы, пока они не заживут.
- Аккуратно удаляет твердые корки.
- Мытье рук с мылом после прикосновения к инфицированным участкам или инфицированным людям.
Поскольку импетиго распространяется при контакте кожи с кожей, часто возникают небольшие вспышки в семье или классе, говорит Смит.Не прикасайтесь к предметам, которыми пользовался больной импетиго, например, к посуде, полотенцам, простыням, одежде и игрушкам. Если у вас импетиго, держите ногти короткими, чтобы бактерии не могли жить под ногтями и распространяться. Кроме того, не чесайте язвы.
Позвоните своему врачу, если симптомы не проходят или есть признаки обострения инфекции, такие как лихорадка, боль или усиление отека.
Текущее содержание с:
Регулируемые продукты
Тема (и) здравоохранения
Выбор антибиотика от кожных инфекций — что лучше?
Новое исследование лечения кожных инфекций, опубликованное в Медицинском журнале Новой Англии, сравнивает лечение триметопримом сульфаметоксазолом (TMP-SMX, Bactrim или Septra) или клиндамицином.Удивительно, но в этом исследовании с 524 пациентами оба работали одинаково хорошо, вылечив около 89% амбулаторных пациентов с неосложненными кожными инфекциями, целлюлитом и абсцессами, поэтому авторы, по-видимому, поощряют использование одного из этих препаратов, потому что они лучше при лечении MRSA, чем рекомендуемые в настоящее время антибиотики. .
Я думаю, что это плохая идея — она подпитывает эскалацию использования антибиотиков широкого спектра действия с большим количеством побочных эффектов в то время, когда разработка антибиотиков замедляется. Это также поощряет реакцию типа «на всякий случай», вместо того, чтобы врачи действительно думали о том, какая бактериальная инфекция может быть у пациента.Авторы также использовали 10-дневный курс лечения, когда в рекомендациях экспертов рекомендуется 5-7-дневное лечение, чтобы попытаться снизить риски для пациентов.
Кожные инфекции — огромная проблема. В результате в 2005 году (последний год, по которому имеются статистические данные) было получено 14,2 миллиона амбулаторных посещений и 850 000 госпитализаций, говорится в статье.
Поскольку большинство случаев неосложненного целлюлита вызывается Strep, их все же лучше лечить пенициллином или цефалоспорином (например,g., Keflex) типа антибиотиков, известных как бета-лактамы. Эти антибиотики намного лучше, чем TMP-SMX при стрептококковых инфекциях. Эти препараты также более безопасны, чем клиндамицин, для широкого применения. Клиндамицин и препараты TMP-SMX следует применять для лечения абсцессов или дренирования ран с высокой вероятностью MRSA, а не для лечения всех неосложненных кожных инфекций.
Хотя это исследование добавляет важную информацию о сравнении двух широко используемых препаратов для лечения кожных инфекций, оно не должно привести к изменению текущих рекомендаций по лечению антибиотиками.
Технические характеристики
Исследование было хорошо проведено в том смысле, что оно было рандомизированным и двойным слепым, что означает, что ни пациент, ни исследователь не знали, какое лечение получает пациент.
Следует отметить, что пациенты были набраны из районов с высоким уровнем эндемичности метициллин-резистентных инфекций Staph aureus (MRSA). Лечение проводилось либо клиндамицином 300 мг. три раза в день или TMP-SMX, две таблетки одинарной силы два раза в день, с поддельной таблеткой для третьей дозы.Все пациенты лечились в течение десяти дней.
Половина пациентов страдала целлюлитом, инфекцией кожи и мягких тканей. Абсцессы имели место у 30,5%, а у 16% — и то, и другое. Культуры можно было получить из абсцессов, и S. aureus был изолирован в 41,4%; 12% этих изолятов были устойчивы к клиндамицину, а один — к TMP-SMX.
Хотя это не указано явно, авторы подразумевают, что клиндамицин или TMP-SMX, возможно, являются лучшим выбором для лечения неосложненного целлюлита, так как это относится к MRSA и в целом работает хорошо.
Основываясь на литературе и моем более чем 30-летнем опыте работы в качестве врача-инфекциониста, у меня есть несколько опасений относительно этого смещения акцента и лечения, когда я лечу всех от MRSA.
Во-первых, негнойный целлюлит (т.е. целлюлит, при котором нет абсцесса или дренажа для посева) чаще всего вызывается стрептококками, а не стафилококком. Рекомендации Американского общества инфекционных болезней (IDSA) и UpToDate заключаются в использовании препаратов бета-лактамного типа, то есть пенициллина или цефалоспорина.Типичный выбор — пенициллин, либо диклоксациллин , либо цефалексин, который добавляет покрытие для «обычного» или метициллин-чувствительного стафилококка, хотя некоторые используют клиндамицин. TMP-SMX не использовался отдельно для лечения стрептококковых инфекций; если не уверены в том, была ли инфекция вызвана стафилококком или стрептококком, некоторые использовали TMP-SMX в сочетании с амоксициллином.
Другое исследование целлюлита показало, что 73% госпитализированных пациентов имели бета-гемолитические стрептококки в качестве возбудителя ; у этого был 97% ответ с бета-лактамом.
Рожистое воспаление — один из клинически распознаваемых типов целлюлита. Это характерно, с резко очерченной границей и утолщенной (уплотненной) кожей, часто ярко-красной. Это вызвано Strep и обычно лечится пенициллином. Он также не реагирует на TMP-SMX или ванкомицин. Меня беспокоит тенденция к лечению всего по алгоритму или «а что, если это может быть MRSA?» приведет к более плохому обращению с этой распространенной кожной инфекцией.Учитывая, что все меньше врачей выбирают инфекционные заболевания в качестве своей специальности, мне интересно, сколько людей вообще осознают это в будущем.
В другом рандомизированном двойном слепом исследовании сравнивали цефалексин с препаратом плюс TMP-SMX для лечения неосложненного целлюлита. Не было никакой пользы от добавления покрытия для MRSA, что подтверждает традиционную рекомендацию использовать только бета-лактам.
Напротив, при гнойном целлюлите MRSA становится более серьезной проблемой, и обычно используются эмпирические методы лечения клиндамицином, TMP-SMX или доксициклином.
По моему опыту, который больше касается госпитализированных пациентов с целлюлитом, которые более больны, чем участники этого исследования, многие пациенты, получающие TMP-SMX или ванкомицин для лечения целлюлита, терпят неудачу. Бета-лактамы (пенициллин или цефазолин) являются препаратами выбора от целлюлита. Клиндамиин используется у пациентов с сепсисом из-за его антитоксинового эффекта.
Есть и другие проблемы, которые я вижу в подходе к использованию этих двух антибиотиков «на всякий случай», это MRSA, даже если вероятность того, что это не так.Во-первых, хотя хороших исследований, подтверждающих это, может и не быть, общий опыт показывает, что для лечения MRSA часто требуются более высокие дозы TMP-SMX. Конечно, я видел потребность в более высоких дозах у моих пациентов с ожирением и даже у молодых, мускулистых футболистов.
Я эмпирически предпочитаю пенициллины или антибиотики типа Keflex по двум другим причинам. Во-первых, серьезных побочных эффектов, по-видимому, меньше, чем у клиндамицина, который может вызвать инфекционную диарею C. difficile или TMP-SMX.Последнее вызывает самые сильные высыпания от наркотиков, которые я когда-либо видел. Он также может вызывать анемию в результате подавления костного мозга или гемолиза у афроамериканцев, азиатов и латиноамериканцев из-за дефицита глюкозо-6-фосфатдегидрогеназы (G6PD). В США дефицит G6PD встречается у чернокожих мужчин на 10% . Одно небольшое исследование не выявило проблем у пациентов, получавших TMP-SMX . Другая серия исследований выявила тяжелую гемолитическую анемию у ВИЧ-инфицированных пациентов, получавших TMP-SMX, и, как и исследование военнослужащих , пришла к выводу, что скрининг групп риска является оправданным, особенно если у них также есть ВИЧ .
Другая проблема заключается в том, не будет ли более широкое использование клиндамицина без надобности способствовать развитию резистентности в то время, когда у нас ограниченный выбор антибиотиков.
В настоящее время рекомендуют лечить небольшие абсцессы с помощью разреза и дренажа без применения антибиотиков. Резюме на конференции IDWeek предполагает, что лечение TMP-SMX также дает дополнительные преимущества.
Последнее неприятное примечание в этом отчете заключается в том, что авторы использовали 10-дневный курс терапии.Тенденция состоит в том, чтобы попытаться ограничить воздействие антибиотиков даже при более серьезных инфекциях, таких как пневмония. Рекомендации IDSA для лечения целлюлита рекомендуют 5-дневный курс лечения; многие врачи продлевают этот срок до 7 дней, но немногие лечат дольше. Доктор Лорен Миллер, ведущий автор исследования, сказала мне, что педиатры настаивали на 10-дневном курсе. Я надеюсь, что такой опрос не станет единственной движущей силой перемены на практике.
Я согласен с сопровождающей редакционной статьей, что негнойный целлюлит лучше всего лечить бета-лактамом.Нет доказанной необходимости в использовании TMP-SMX или клиндамицина для лечения неосложненного целлюлита, и их следует применять для абсцессов или дренирующих ран с высокой вероятностью MRSA или инфекции, подтвержденной посевом. Авторы уже отметили, что устойчивость к клиндамицину составляет 12%. Увеличение несущественного использования, вероятно, приведет к увеличению этого показателя.
Новое исследование добавляет важные — и удивительные новости — о том, что любой из этих препаратов хорошо помогает при неосложненных кожных инфекциях.


 Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.