К кому обращаться при постоянных водянистых выделениях из влагалища — врачи, лечащие заболевание
Гинекологи Москвы — последние отзывы
Доброжелательный, внимательный и хороший специалист. Доктор провела осмотр, выслушала меня, проконсультировала и взяла анализы. Пока мы в процессе решения моего вопроса. Я лечусь. Обращусь к Людмиле Владимировне повторно потому, что врач мне понравилась.
На модерации, 06 октября 2021
У меня была паника.
Евгения, 04 октября 2021
 По моему случаю назначила, анализы особенные, которые нужно сдать. Все понравилось. Повторно обратилась бы, врач по-человечески со мной поговорила, я бы и дальше ходила.
По моему случаю назначила, анализы особенные, которые нужно сдать. Все понравилось. Повторно обратилась бы, врач по-человечески со мной поговорила, я бы и дальше ходила.Светлана Анатольевна внимательная, все подробно объяснила. Она провела осмотр и консультацию, дала рекомендации. Я пойду к ней на повторный приём.
Полина, 02 октября 2021
Мне очень понравился доктор. Марина Александровна внимательно меня осмотрела, проверила, объяснила мою проблему, сказала что нужно делать и какие анализы сдавать. Побольше бы таких внимательных врачей.
Марина Александровна внимательно меня осмотрела, проверила, объяснила мою проблему, сказала что нужно делать и какие анализы сдавать. Побольше бы таких внимательных врачей.
На приёме доктор выслушала меня, всё понятно объяснила, назначила анализы, дала свои рекомендации и подобрала правильное лечение. Врач внимательный, умеет найти подход к пациенту, всё понятно и доступно объясняет. Могу рекомендовать данного специалиста своим знакомым, если потребуется и в случае необходимости могу обратиться повторно. Данного врача я выбрала по отзывам.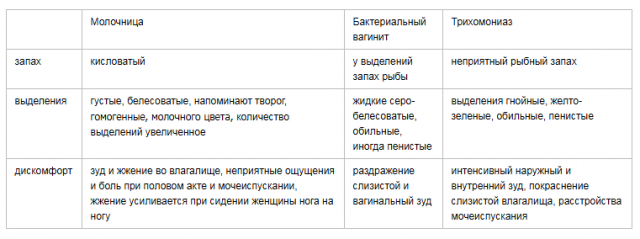
На модерации, 06 октября 2021
Прием прошел своевременно, качественно и доброжелательно. Доктор выслушала меня, провела осмотр, дала необходимые рекомендации. Мне сделали операцию, все прошло хорошо. Доктор адекватная, спокойная. Повторно буду обращаться, так как у специалиста человеческое отношение.
Наталия, 01 октября 2021
На приёме доктор меня выслушала и дала свои рекомендации.
Наргиз, 05 октября 2021
Прием мне понравился, все прошло хорошо. Ольга Анатольевна прописала мне лечение, дала некоторые рекомендации. Она хороший, добрый врач, все делает аккуратно. Видно, что она специалист своего дела. На приёме доктор мне все понятно объяснил и времени уделил достаточно.
Виктория, 03 октября 2021
Вежливая тетя, которая все знает, профессиональный врач, очень хороший. Все хорошо, нормалек. На приеме Людмила Владимировна все поняла, все сделала. Рекомендую данного специалиста. Консультация длилась полчаса, времени хватило.
Ольга, 05 октября 2021
Часто задаваемые вопросы | Воронежский областной клинический онкологический диспансер
Вопрос:
Как попасть на приём к специалисту?
Ответ:
Уважаемые жители г. Воронежа и Воронежской области! Для Вашего удобства записаться на прием к врачу онкологического диспансера Вы можете:
Воронежа и Воронежской области! Для Вашего удобства записаться на прием к врачу онкологического диспансера Вы можете:
- по электронной записи через Интернет, находясь на приеме у врача-онколога в районной поликлинике;
- по телефонам: 8 (473) 253-32-93, 253-32-59;
- при личном обращении в поликлинику диспансера, посредством электронной очереди через инфомат.
При обращении к врачу-онкологу диспансера при себе необходимо иметь:
- паспорт и страховой медицинский полис;
- направление на консультацию в поликлинику онкодиспансера и указанные обязательные результаты обследования:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови;
- анализ крови на RW, HbSAg, антитела ВГС, ВИЧ по медицинским показаниям;
- группа крови, резус-фактор;
- ЭКГ;
- заключение терапевта;
- при сердечно-сосудистой патологии – УЗИ сердца, консультация врача-кардиолога;
- при наличии другой сопутствующей патологии – заключение врачей-специалистов;
- УЗИ органов брюшной полости, почек;
- флюорографическое обследование.
 При подозрении на патологию грудной клетки рентгенограмма легких в двух проекциях или компьютерная томография грудной клетки;
При подозрении на патологию грудной клетки рентгенограмма легких в двух проекциях или компьютерная томография грудной клетки; - осмотр гинеколога (для женщин).
Вопрос:
Каковы основные симптомы рака шейки матки на ранних и поздних стадиях?
Ответ:
Рак шейки матки имеет одну характерную черту – для его развития необходимы предшествующие предраковые заболевания шейки матки. Кстати говоря, наилучшим средством профилактики развития рака шейки матки на сегодняшний день это профилактика различных гинекологических заболеваний.
Врачи выделяют три стадии предраковой патологии – дисплазии. Первые две стадии лечению поддаются весьма успешно, именно поэтому так важно вовремя обратиться за помощью к врачу-гинекологу. Если время будет потеряно, заболевание вступит в третью стадию, которая по своей сути уже является ничем иным, как начальной стадией рака шейки матки. После того, как три стадии предракового состояния будут пройдены, злокачественная опухоль начнет разрастаться вглубь шейки матки, постепенно поражая все новые ее площади.
Если злокачественное образование шейки матки не будет диагностировано своевременно, новообразование будет постоянно расти, прорастая в соседние органы, чаще всего в прямую кишку и мочевой пузырь. Но и это еще не все опасности – раковые клетки имеют свойство проникать в кровь, и с ее током разноситься по всему организму. Таким образом, метастазы могут появиться практически в любом органе, в зависимости от того, какое место облюбуют раковые клетки.
Разумеется, весь данный процесс протекает не за неделю, и не за месяц; как правило, это занимает несколько лет, хотя, разумеется, иногда встречаются исключения. Но даже в этих случаях от начальной стадии до развития рака шейки матки проходит как минимум год. Именно поэтому наилучшим способом защитить свое здоровье являются регулярные профилактические осмотры у врача-гинеколога. Эта мера поможет обнаружить данную патологию на самых ранних стадиях его развития, а это значит, что шансы на полное выздоровление женщины будут очень и очень велики. Ведь именно ранняя диагностика и своевременно начатое лечение являются верными союзниками врача в борьбе со злокачественными новообразованиями.
Ведь именно ранняя диагностика и своевременно начатое лечение являются верными союзниками врача в борьбе со злокачественными новообразованиями.
И так, симптомы рака шейки матки.
Зачастую злокачественные новообразования шейки матки протекает без какого-либо внешнего проявления и симптомов заболевания весьма длительное время. На этой стадии выявить злокачественное новообразование удается случайно во время профилактического осмотра, либо в том случае, если женщина обратилась к врачу-гинекологу по какому-либо другому поводу. Однако в том случае, если заболевание остается не диагностированным в течение длительного времени, злокачественная опухоль продолжает увеличиваться в размерах и, соответственно, уже в значительной степени нарушает нормальное функционирование репродуктивной системы и организма женщины в целом. И у женщины появляются следующие симптомы:
·
Кровянистые выделения из половых органов
Одним из самых первых симптомов того, что в организме женщины имеется злокачественное новообразование шейки матки – это появление кровянистых выделений из влагалища. Причем обратите внимание – речь идет не о маточных выделениях, а о так называемых контактных. Кровь выделяется после полового акта, вследствие травмирования шейки матки, ткани которой поражены злокачественной опухолью и весьма чувствительны к малейшему прикосновению. Однако в некоторых, крайне редких случаях, кровотечения из половых органов женщины могут начинаться внезапно, без каких-либо воздействий извне. Однако и в этом случае они практически никогда не бывают чрезмерно обильными.
Причем обратите внимание – речь идет не о маточных выделениях, а о так называемых контактных. Кровь выделяется после полового акта, вследствие травмирования шейки матки, ткани которой поражены злокачественной опухолью и весьма чувствительны к малейшему прикосновению. Однако в некоторых, крайне редких случаях, кровотечения из половых органов женщины могут начинаться внезапно, без каких-либо воздействий извне. Однако и в этом случае они практически никогда не бывают чрезмерно обильными.
·
Специфические выделения из влагалища
Помимо кровянистых выделений при раке шейки матки могут появляться весьма специфические выделения, имеющие прозрачный желтоватый цвет – бели. Основную часть этой выделяемой жидкости составляют лейкоциты, которые вырабатываются организмом женщины для борьбы со злокачественными клетками. Справедливости ради необходимо заметить, что женщина вряд ли сможет отличить их от нормальных влагалищных выделений, но для врача-гинеколога распознать их не составит никакого труда.
·
Болевые ощущения
В некоторых случаях женщины, у которых имеется злокачественное новообразование на шейке матки, отмечают болевые ощущения в области крестца и позвоночника, в нижней части живота. Кроме того, весьма сильные болевые ощущения во время полового акта отмечают практически все больные женщины. Однако сам по себе болевой синдром не может служить одним из основных симптомов рака шейки матки, так как он сопровождает огромное количество иных заболеваний, порой даже не имеющих к гинекологическому профилю отношения.
На далеко зашедших стадиях
·
Образование свищей
По мере прогрессирования заболевания зачастую образуются свищи – отверстия между мочевым пузырем, влагалищем и прямой кишкой, сообщающиеся между собой. Данная патология в разы ухудшает функционирование всех органов малого таза.
·
Задержка нормального оттока мочи
В том случае, если метастазы злокачественной опухоли сдавливают мочеточники, то возможно частичное или полное выключение из работы почки, в результате чего развивается гидронефроз. Из-за данной патологии при отсутствии экстренной медицинской помощи очень быстро развивается общее отравление организма продуктами жизнедеятельности, которые не выводятся из организма больной женщины.
Из-за данной патологии при отсутствии экстренной медицинской помощи очень быстро развивается общее отравление организма продуктами жизнедеятельности, которые не выводятся из организма больной женщины.
·
Гнойные инфекции мочевыводящих путей
Помимо задержки мочи нередко вышеописанные осложнения приводят к тому, что у больной женщины развивается тяжелая бактериальная инфекция мочевыводящих путей. У пациентки в крови появляется примесь крови и гноя. Учитывая тот факт, что на данной стадии заболевания иммунная система женщины практически подавлена, при отсутствии немедленной медицинской помощи очень велик риск гибели женщины.
·
Отек одной конечности
В некоторых случаях происходит отек нижней конечности с одной стороны. Возникает он на последних стадиях заболевания, из-за наличия метастазов в лимфатических узлах малого таза, которые сдавливают крупные кровеносные сосуды.
Что необходимо сделать, обнаружив их?
Срочно обратится к врачу-гинекологу.
Каковы основные методы лечения рака шейки матки?
Лечение рака шейки матки, как и других образований – комбинированное. Оно подбирается индивидуально и включает в себя хирургическое вмешательство, лучевую терапию, химиотерапию. При хирургии возможно удаление части шейки матки, а иногда и самой матки. Тут все зависит от стадии заболевания. В настоящее время активно применяют органосохраняющее лечение, при котором возможно сохранить детородную функцию. Успех лечения во многом зависит от возраста больной, ее общего состояния, ранней диагностики и квалификации специалиста.
В БУЗ ВО «Воронежский областной клинический онкологический диспансер» согласно мировым стандартам проводится хирургическое, лучевое и химиотерапевтическое лечение. План лечения для каждой пациентки вырабатывается индивидуально консилиумом специалистов, включающим врачей онкологов, радиологов, химиотерапевтов.
Лучевая терапия проводится на современных линейных ускорителях, брахитерапевтических аппаратах с использованием трехмерного виртуального планирования облучения.
Обращаем Ваше внимание на то, что применение лучевой терапии на линейных ускорителях, высокодозной брахитерапии с параллельным введением химиопрепарата в некоторых случаях позволяют провести радикальное лечение без операции. Уникальные методы выведения яичников из зоны облучения (лапароскопически) во время проведения облучения сохраняют детородную функцию женщины.
Рак шейки матки – чрезвычайно опасное, угрожающее жизни женщины заболевание. Чтобы не допустить его развития не менее 2 раз в год посещайте гинеколога и проходите профилактический осмотр. Ведь чем раньше обнаружено развитие опухоли, тем выше прогноз выживаемости. Будьте здоровы!
Главный внештатный онкогинеколог ДЗ ВО Коротких Н.В.
Выделения из влагалища. / Новости
Выделения из влагалища в норме не доставляют никакого неудобства женщине. Однако многие стремятся избавиться от влагалищных выделений полностью, считая их признаком болезни или нечистоты, не осознавая, что выделение слизи из влагалища – нормальное явление. Выделения являются сигналом для женщины. Если они резко меняют свой цвет и запах, то это признак возможного заболевания. Нормальные выделения у здоровой женщины являются скудными, почти прозрачными и без неприятного запаха. С учетом физиологических особенностей организма цвет выделений может варьироваться до желтого. Как только в полости влагалища начинается воспалительный процесс, цвет выделений меняется. Это является сигналом для обращения к врачу и прохождения обследования.
О чем говорит цвет:
Желтый. Желтые выделения не всегда говорят о патологии. Если они светлые, не обильные, то это норма. Даже более яркие желтые выделения считаются нормой, если они появляются за день-два до менструации. Влагалищные выделения выраженного желтого цвета — признак воспалительного процесса, если они имеют резкий неприятный запах, резко увеличиваются в количестве, сопровождаются раздражением и краснотой половых органов.
Зеленый. К норме не относится. Даже если другие признаки воспаления пока не проявились, это уже сигнал, который не стоит игнорировать. Зеленые выделения указывают на наличие воспалительного процесса.
Белый. Белые или молочные выделения считаются нормой, если они появляются в небольших количествах, не имеют запаха и не сопровождаются болями, резями, зудом.
Красный. Они нормальны во время менструации и за день до нее (скудные кровянистые выделения). Прорывные кровотечения и кровомазание в периоды между менструациями могут быть симптомом эндометриоза, рака шейки матки, выкидыша на ранних сроках беременности и т.д. Появление кровянистых плотных выделений с явными сгустками и болями требует медицинской помощи и консультации гинеколога.
В нашем центре ведут прием гинекологи, гинекологи-эндокринологи, кандидаты медицинских наук, врачи высшей категории.
Для записи на прием, звоните: 77-03-03.
выделения при молочнице из влагалища, климаксе, эрозии, воспалениях — ОН Клиник
Гинекология: какие выделения опасны?
В гинекологии выделения из половых женских органов имеют четкую классификацию. Она помогает определить, есть ли в женском организме серьезные нарушения или это только его особенности.
К нормальным женским выделениям относят прозрачную не слишком обильную жидкость не более 50 мг ежедневно без стойкого запаха. Если слизь приобретает коричневую, белую, желтоватую или другую окраску и их становится больше — в женской половой системе начался воспалительный процесс. Это может быть молочница, эрозия шейки матки или воспаление придатков, последствия которых нужно устранять.
Чтобы определить, что это за выделения нужно знать симптомы заболевания. Например:
- выделения при молочнице имеют белый цвет с творожистой густотой, при высыхании приобретают желтоватый оттенок, обычно она проявляется с зудом и раздражением в области влагалища;
- выделения при эрозии шейки матки — обычно не проявляются, иногда после полового контакта могут иметь коричневатый цвет или кровянистую слизь;
- выделения при воспалениях придатков — слизистые или гнойные с характерным неприятным запахом.
Однако установить правильный диагноз может только врач-гинеколог. Что касается выделения при климаксе, они могут быть слизистыми без запаха. Климакс — нормальное природное состояние для женщины. Его не стоит путать с заболеваниями женских половых органов. Более того, в случае наступления климакса гинекологи также рекомендуют пройти осмотр. Это поможет сгладить его неприятные проявления и даст женщине уверенность в собственном здоровье. При активном проявлении климактерических симптомов (приливов жара, потливости или бессоннице) врач может назначить гормональные препараты. Они помогут привести организм в норму и устранят дискомфорт.
В «ОН Клиник» эрозия шейки матки и выделения при воспалении придатков, молочница и другие женские заболевания, лечатся эффективными современными методами и препаратами без последствий.
Лечение выделения из влагалища в «ОН Клиник»
Лечение выделений из влагалища зависит от причины их возникновения. Причины выделений из влагалища могут быть стандартными: простужение, несоблюдение интимной гигиены, а также попадание инфекций. Все причины нехарактерных выделений связаны с воспалительными процессами в половых органах. Чтобы их выявить, пациентка должна пройти гинекологический осмотр и сдать необходимые анализы.
Нехарактерные выделения не всегда говорят о воспалении. Они могут быть и у полностью здоровых женщин. Однако такие выделения должны быть прозрачными, жидкими или желеобразными. На основании осмотра и анализов врач определит их характер. Более того, вы должны помнить, что:
- нормальные выделения не имеют неприятного запаха;
- в области кожных покровов нет зуда или раздражения;
- слизистая оболочка влагалища имеет нормальный цвет;
- отсутствуют какие-либо дискомфортные ощущения.
Если анализ подтверждает, что выделения из влагалища вызывают воспаление, гинеколог устанавливает вид заболевания и подбирает эффективный метод воздействия. В общих случаях лечение подбирают в комплексе из противовоспалительных, противомикробных или противоинфекционных препаратов.
Медицинский центр «ОН Клиник» предлагает женщинам современный комплекс услуг по лечению любых воспалительных процессов в половых органах. Наша гинекология — одна из лучших. Вы можете полностью довериться квалифицированным специалистам, которые точно установят диагноз и назначат меры воздействия на болезнь. Помните, нехарактерные выделения при воспалении — сигнал к решительным действиям. Это позволит не допустить серьезных последствий и осложнений для женского организма и обеспечит счастливое материнство в будущем.
Рейтинг статьи:
2.33 из 5 на основе 3 оценки
Автор: Он клиник
Выделения из половых путей: что есть норма, а что — проблема? » Медицинский диагностический центр в Минске Грандмедика
Одной из основных причин обращения женщин к врачу-гинекологу является наличие выделений из половых путей.
Но, не все выделения — патология!
Как понять, что выделения нормальные?
Вагинальные выделения — это результат работы секреторных желез, которые продуцируют слизь, необходимую для увлажнения слизистой и формирования нормального биоценоза влагалища.Вагинальные выделения представляют собой жидкость с растворенными в ней эпителиальными клетками, слизью, белками, жирами, лактобактериями, представителями микрофлоры.
Лактобактерии составляют 95 %, а остальные 5% — это ассоциация более 300 видов других бактерий, грибов, вирусов.
Выделения должны быть — это нормальный физиологический процесс в организме женщины.
Вагинальные выделения подавляют размножение бактерий, тем самым выполняя защитную функцию, участвуют в механизмах самоочищения влагалища от слущенных клеток эпителия.
Они сохраняют влагалищную среду кислой, защищают слизистую от пересыхания.
Однако, важно знать, что в норме в области половых органов не должно быть никакого дискомфорта, жжения, зуда, боли и неприятных ощущений.
За сутки производится от 1 до 4 мл выделений. При овуляции, беременности, сексуальном возбуждении количество выделений может увеличиваться (за счет более высокого уровня эстрогенов). При менопаузе происходит снижение уровня эстрогенов, снижается количество лактобактерий и, как следствие, женщин часто беспокоит сухость влагалища. Вагинальные выделения от момента первой менструации и до менопаузы находятся под постоянным влиянием гормонов.
На характер физиологических выделений влияет, кроме гормонов, наличие половой жизни, смена половых партнеров, использование контрацепции, средств для интимной гигиены. Нормальные влагалищные выделения цикличны, и, в зависимости от фазы цикла, имеют свои характеристики. Так, в середине менструального цикла во время овуляции, выделения слизистые, и их становится больше. В норме выделения белые, бежевые, прозрачные, без запаха, либо со слегка кислым запахом. По консистенции они могут быть жидкими, густыми или вязкими, неоднородными. Уровень кислотности должен быть в пределах 4-4, 5! Однозначно, выделения не должны вызывать у Вас дискомфорта, раздражения, покраснения и других нежелательных симптомов.
Если же есть какие-то отклонения от нормы, то это уже повод для начала диагностического поиска.
Проблема нарушения ммикрофлоры влагалища является наиболее актуальной в гинекологической практике!
Да, мы с Вами выяснили, что не всех выделений необходимо бояться, но если:
- у Вас появились «творожистые» выделения с неприятным запахом, зудом, дискомфортом — они могут быть связаны с кандидозным вульвовагинитом;
- сероватые выделения с неприятным «рыбным» запахом могут говорить о нарушении микробиоценоза влагалища;
- обильные, «пенистые» выделения чаще бывают при трихомониазе;
- желто-зеленые выделения с увеличением лимфоузлов, болями внизу живота и подъемом температуры могут быть характерны для серьезного воспалительного процесса органов малого таза;
- обильные, постоянные слизистые выделения имеют место при эктопии, эктропионе, полипах шейки матки;
- мажущие кровянистые выделения до и после месячных бывают и при аденомиозе, и при миоме, и при полипах эндометрия;
Свои особенности имеют и выделения при угрозе прерывания беременности, и при ИППП, и при раке матки, яичников, шейки матки.
Насторожить Вас должно изменение основных свойств выделений (цвета, объема, консистенции, запаха), наличие покраснения, раздражения, зуда, болевого синдрома.
Обратитесь к своему врачу-гинекологу, если у Вас есть хотя бы один из перечисленных симптомов.
Будьте здоровы и берегите себя!
Ваш врач-гинеколог
Елена Бруцкая
постоянные выделения из влагалища — 25 рекомендаций на Babyblog.ru
Все, о чем приходится читать в письмах женщин, это об увлечении врачей лечением лейкоцитов во влагалище, потому что бытует мнение, что лейкоциты — это признак воспаления. Так ли это? Далеко не так! Лейкоцитоз играет огромнейшую роль в репродуктивной функции женщины, в том числе во время беременности. Об этом поговорим чуть позже.
Количество влагалищных выделений
Большинство женщин не знает, какими и в каком количестве должны быть влагалищные выделения в норме. Это приводит к тому, что часто они стараются добиться чуть ли не стерильности влагалища, поглощая большое количество лекарств, спринцуясь, пользуясь разными химическими растворами, гелями, «ионными» прокладками. Дискомфорт из-за выделений нередко создан искусственно как последствие применения слишком большого количества препаратов в борьбе с лейкоцитами, кандидой, уреаплазмой, кокками и палочками (о вреде спринцеваний читайте статью на эту тему).
В норме в течение суток выделяется от 1 до 4 мл влагалищной жидкости, которая в большинстве случаев белесоватая, вязкая и без неприятного запаха. Обычно у концу дня прокладка на нижнем белье становится влажной. Цвет выделений может быть разных оттенков белого, кремового, желтого, розового.
Качество влагалищных выделений
Влагалищные выделения состоят из слизистого секрета (1), вырабатываемого железами канала шейки матки, слущенных клеток покровного эпителия стенок влагалища и шейки матки (2), микроорганизмов (3), живущих во влагалище, и влагалищного транссудата или выпота (4) из прилегающих кровеносных сосудов. Важно понимать, что влагалище не имеет собственных желез, вырабатывающих секрет.
В течение менструального цикла количество и качество выделений меняется (наблюдение за выделениями используется как составная часть контрацепции или, наоборот, при планировании беременности). В первой половине цикла, особенно ближе к овуляции, преобладает слизистый компонент — производное шейки матки. Перед менструацией количество выделений может быть минимальным, хотя некоторые женщины жалуются на мажущие кровянистые выделения, что может быть проявлением нормы или патологии.
Слизь шейки матки содержит также большое количество лейкоцитов, особенно в период овуляции, во второй половине лютеиновой фазы менструального цикла, но больше всего — при беременности.
Молодые женщины часто жалуются на обильные слизистые выделения — это может быть из-за наличия у них физиологической псевдоэрозии (эктопии). Такое состояние лечения не требует, но в редких случаях при выраженном дискомфорте проводится хирургическое лечение шейки матки, хотя оно и не желательно у нерожавших женщин.
От чего зависит количество выделений
От чего зависит количество выделений? Не только от дня менструального цикла, но и многих других факторов. В первую очередь, от комплекции женщины. У худых женщин, у которых не хватает жировой ткани, выделений больше, особенно при половом акте, и они более водянистые. Чтобы понять, почему у худых женщин наблюдается такое явление, важно вспомнить о значении жировой ткани в организме человека.
Жировая ткань участвует в обмене веществ, в том числе половых гормонов (поэтому у худых женщин часто наблюдаются продолжительные менструальные циклы до 40 дней и более, а также ановуляция). Она важна как депо многих питательных веществ, которые организм накапливает в стрессовой ситуации. Жировая ткань является отличной защитной прослойкой между органами и другими структурными частями организма. Она выполняет многие другие функции.
Репродуктивные органы женщины богато снабжены кровеносными сосудами, потому что природе важно обеспечить процесс размножения и вынашивания потомства. Если вспомнить анатомического размещение влагалища и матки, то спереди они соприкасаются с задней стенкой мочевого пузыря, а сзади — с передней стенкой прямой кишки. Все эти органы очень тесно взаимосвязаны, как кровоснабжением, так и нервными волокнами (иннервацией), как, например, связаны глаза, нос и горло. Резкий запах может вызвать слезотечение и дискомфорт в горле. Плач нередко сопровождается заложенностью носа и появлением обильных выделений (краснеют не только глаза, но и нос).
Точно такая же тесная взаимосвязь есть между влагалищем, мочевым пузырем и прямой кишкой. Настолько тесная, что проблема в одном органе, может повлечь за собой проблему в другом. Многие женщины знают, что при воспалении мочевого пузыря (цистите) усиливаются выделения из влагалища; дисбактериоз кишечной флоры (что чаще всего бывает из-за чрезмерного увлечения антибиотиками) практически всегда сопровождается дисбактериозом влагалища; половые инфекции часто поражают не только влагалище и шейку матки, но и уретру и анус, в первую очередь из-за особенностей строения слизистой оболочки этих органов. Интенсивный половой акт может привести к появлению цистита. Половая жизнь при запорах часто сопровождается болью в малом тазу.
Но, чтобы эти органы не прикасались слишком тесно друг к другу, природа позаботилась о защите, предохраняющей от трения, от быстрого обмена внеклеточной жидкости и распространения инфекции, а также о защите кровеносных сосудов и нервов, которыми обильно снабжена эта область тела — она «придумала» жировую прослойку.
У худых женщин, особенно высоких и тонких (модельного типа) жировая прокладка чрезвычайно тонкая. Это приводит к тому, что большее количество плазмы крови просачивается через стенку кровеносных сосудов и попадает во влагалище, формируя жидкие (почти водянистые ) влагалищные выделения. Во время полового акта, когда происходит возбуждение, а также трение полового члена о стенки влагалища, усиливается кровоток в сосудах наружных и внутренних половых органов, а поэтому больше жидкой части крови выпотевает во влагалище. Такие женщины нередко жалуются, что во время полового акта у них вырабатывается столько «смазки», что она просто «хлюпает», вводя женщину в состояние стыда и дискомфорта. Помочь женщинам назначением лекарственных препаратов не просто.
У полных женщин тоже может быть повышенное количество выделений, в основном из-за застоя крови в органах малого таза. Запоры также сопровождаются нарушением микрофлоры влагалища — выделения становятся желтовато-зелеными, часто с неприятным запахом.
Усиленная физическая активность и, наоборот, малоподвижность сопровождаются повышенными выделениями. На количество выделений влияют также гигиена наружных половых органов, использование химических растворов для интимной гигиены (далеко не все интимные гели являются натуральными), синтетических гигиенических прокладок (почти все прокладки увеличивают выделения), синтетических стиральных порошков и жидкостей, ношение синтетического белья и колготок, тугих джинсов и штанов.
Методы обследования влагалищных выделений
Влагалищное содержимое можно обследовать различными методами. Наиболее распространенными являются:
• Микроскопическое исследование мазка (свежего нативного некрашеного, окрашенного) — чаще всего такое исследование проводится некачественно из-за наложения на стекло слишком большого количества выделений.
• Цитологический мазок (изучение клеток покровного эпителия) — используют как скрининг на предраковые и раковые состояния шейки матки.
• Определение кислотно-щелочного равновесия (рН) — этот вид исследования простой и информативный, но почти забыт многими врачами
• Выделение культуры (бактериальные посевы с использование различных сред) — проводится чаще всего неправильно с загрязнением посевного материала микроорганизмами промежности и преддверия влагалища.
• Иммунологическое исследование (ПЦР и др.) — такие методы проводятся на коммерческой основе, поэтому ими начали злоупотреблять, игнорируя более дешевые методы обследования.
Микрофлора влагалища
Микрофлора влагалища представляет собой определенные виды микроорганизмов (бактерии, вирусы, грибки и др.), которые обитают во влагалище или были занесены туда разными способами (травма, инородное тело, оперативное вмешательство, половой акт, и т. д.)
Важно понимать, что область промежности — это самая грязная часть кожи человеческого тела. При акте дефекации вместе с каловыми массами наружу выходят миллиарды микроорганизмов. Кожа вокруг анального отверстия всегда загрязнена большим количеством бактерий, так называемой, кишечной группы. Это норма жизни, даже если она сопровождается неприятным запахом и скопившимися к концу дня выделениями между ног.
Факторы, влияющие на микрофлору влагалища
Бактериальная флора влагалища женщин зависит от следующих факторов:
• Беременность (кандидоз — это физиологическая норма беременности)
• Возраст
• Гормональный уровень
• Кислотно-щелочное равновесие влагалищной среды (рН)
• Количество сексуальных партнеров
• Курение
• Менструальный цикл
• Метод контрацепции
• Наличие инфекционных заболеваний
• Наличие некоторых общих заболеваний (например, диабет)
• Прием медикаментов
• Спринцевания
• Частота половых отношений
Бактерии, живущие во влагалище
Традиционно, много лет тому назад, считалось, что основными обитателями влагалища должны быть только палочки Дедерлейна из группы лактобактерий. Но с развитием микробиологии ученые пришли к выводу, что во влагалище женщины может обитать до 100 видов микроорганизмов (в основном до 5 у одной женщины), чаще всего из условно-патогенной группы.
Условно-патогенные микроорганизмы — это бактерии, вирусы, грибки и простейшие, которые обитают в организме человека, не принося вреда, но при определенных условиях (понижение защитных сил, хронические заболевания, противораковая терапия и др.) могут привести к возникновению воспалительного процесса. Роль большинства микроорганизмов, живущих на поверхности и внутри организма человека, до сих пор не изучена до конца и не совсем понятна.
Таким образом, у более 50 % здоровых женщин такая влагалищная флора рассматривается как нормальная.
Наиболее распространенными микроорганизмами влагалищного содержимого являются следующие бактерии:
• Atopobium vaginae
• Bacteroides sp.
• Candida
• Corynebacteria
• Enterococcus faecalis
• Esherichia coli
• Lactobacillus
• Leptotrichia
• Megasphaera
• Mycoplasma
• Neisseria meningitis
• Neisseria sp.
• Proteus spp.
• Staphylococcus aureus
• Staphylococcus epidermidis
• Streptococcus mitis
• Streptococcus pneumoniae
• Streptococcus pyogenes
• Ureaplasma
Большинство из этих микроорганизмов являются представителями нормальной флоры кишечника и кожи промежности. Между врачами до сих пор идет определенный спор о том, считать ли все эти виды бактерий и других микроорганизмов нормальной или условно-патогенной флорой влагалища. Ведь они могут обитать во влагалище длительный период жизни, не вызывая заболевания.
Каждая женщина может иметь свой индивидуальный набор микроорганизмов,
поэтому старые «нормы» влагалищного содержимого давно уже не используются врачами в большинстве стран мира. Определение «нормальности» флоры учитывает наличие жалоб и отсуствие признаков инфекционных заболеваний.
Динамика изменений влагалищной флоры
С рождением ребенка, его контакт с внешним миром (воздух, вода, предметы, люди) приводит к тому, что детский организм быстро заселяется разными видами бактерий, вирусов, грибков и простейших, в основном обитающих на коже промежности, ягодиц, лобка, которые в большинстве случаев совершенно безопасны для ребенка. Чаще всего это коринобактерии, стафилококки, негнойные стрептококки, кишечная палочка и частично палочками Дедерлейна (лактобактерии). Ошибочно искать у девочки в бактериальных посевах выделений и микроскопических мазках лактобактерии и ужасаться при обнаружении бактерий кишечной группы. Лактобактерии появляются во влагалище девочки с появлением менструаций.
С ростом и периодом созревания, а также под влиянием различных факторов, одни виды бактерий замещаются (вытесняются) другими видами бактерий. Даже при строгом соблюдении гигиены тела, при определенных условиях (дефекация, половой акт, прием антибиотиков) происходит постоянное попадание различных микроорганизмов во влагалище женщины. Влагалищная флора нормализуется быстро без дополнительного вмешательства, обычно в течение суток.
Лактобактерии влагалища
Долгий период считалось, что лактобактерии — это единственные «здоровые», то есть полезные, бактерии, обитающие во влагалище и нормализующие влагалищную среду. Однако позже ученые обнаружили, что 10-42% здоровых женщин не имеют лактобактерий или же их количество небольшое. Таким образом, было создано понятие «экосистемы влагалища», которая включает многие факторы, в том числе условно-патогенные микроорганизмы, для поддержания своего равновесия.
Существует около 135 видов лактобактерий, которые могут обитать во влагалище женщины. Название «лактобактерии» происходит от способности этих видов микроорганизмов превращать лактозу (сахар) в молочную кислоту. Обычно во влагалище обитает от одного до нескольких видов лактобактерий.
Все лактобактерии делят на три группы по доминирующей функции (некоторые виды могут выполнять несколько функций): (1) виды, которые вырабатывают перекись водорода — L. acidophilus, L. crispatus, L. gasseri, L.johnsonii, L. vaginalis; (2) виды, которые вырабатывают молочную кислоту — L. salivarius, L. johnsonii, L. acidophilus, L. jensenii; (3) виды, которые прикрепляются к клеткам бактерий, эпителия влагалища — L. agilis, L. jensenii, L. Johnsonii, L. ruminus.
Перекись водорода действует как разрушающий фактор непосредственно на патогенные бактерии и грибки влагалища, молочная кислота создает кислую среду, что тоже влияет губительно на бактерии, а прикрепление (адгезия) лактобактерий к патогенным микроорганизмам (кишечная палочка и другие бактерии кишечной группы) ограничивает распространение инфекции во влагалище и за его пределы.
Лактобактерии не угнетают рост дрожжевых грибков. Они стимулируют иммунную систему организма и обеспечивают нормальное соотношение флоры влагалища, препятствуя чрезмерному росту других 20‑30 видов условно-патогенных бактерий, в норме обитающих во влагалище в небольших количествах.
В большинстве учебников и статей прошлого, посвященных вопросам женского здоровья утверждается, что доминирующими лактобактериями влагалища являются Lactobacillusacidophilus — ацидофильные лактобактерии. Однако это ошибочное утверждение, потому что многочисленные клинические исследования показали, что во влагалище чаще всего обитают следующие виды лактобатерий: L. fermentum, L. crispatus, L. jensenii и L. johnsonii. Это объясняет неэффективность применения коммерческих препаратов лактобактерий для лечения ряда инфекций влагалища и восстановления нормальной флоры — все эти препараты содержат ацидофильные лактобактерии.
Лейкоциты и репродуктивная система
Среди врачей существует немало ошибочных представлений о том, сколько белых кровяных телец (лейкоцитов) должно быть во влагалищном содержимом. Ошибки начинаются с неправильного забора исследуемого материала. Чаще всего врачи накладывают обильное количество выделений на стекло, размазывают эти выделения по поверхности стекла, но результаты таких исследований крайне неинформативны. Влагалищные мазки не должны быть обильными по консистенции, и размазывать содержимое по стеклу несколькими движениями строго не рекомендуется, так как при этом эпителиальные клетки разрушаются. Любые мазки с разных точек влагалища и шейки матки должны браться отдельными инструментами.
Лейкоциты и репродуктивная система женщины — неразделимы. Это далеко не признак воспалительного процесса, а динамический процесс, который наблюдается в организме женщин, и этот процесс полностью зависит от гормонального фона. Количество, как и вид лейкоцитов меняется в зависимости от дня менструального цикла. Физиологический лейкоцитоз наблюдается перед овуляций и во второй половине цикла, особенно перед менструацией. Во время беременности лейкоцитоз — это неотъемлемое и необходимое состояние, без которого беременность не будет протекать нормально.
Лейкоциты есть во влагалищных выделениях, так как они сформированы из просочившейся через стенку влагалище и прилегающих сосудов жидкой части крови и мигрирующих лейкоцитов. Все без исключения виды лейкоцитов могут проникать через стенку капилляров.
Также, шеечная слизь — это депо лейкоцитов, количество которых зависит от гормонального фона. Во время беременности из лейкоцитов и слизи канала шейки матки формируется плотная шеечная пробка (поэтому она белая на вид). В большинстве случаев микроскопию выделений шеечного канала проводить не рекомендуется.
Эндометрий тоже содержит разные лейкоциты: лимфоциты Т и В, макрофаги, нейтрофилы и ряд других. В нем имеется уникальный вид лейкоцитов — маточные натуральные киллеры (uNK), которые появляются в конце лютеиновой фазы и в начале беременности. Без достаточного количества этих лейкоцитов имплантация, плацентация и развитие беременности невозможно. В отличие от других натуральных киллеров, маточные НК отличаются специфическим строением, чувствительны к гормональным колебаниям, поэтому их количество полностью зависит от уровня половых гормонов и прогестерона.
Так как в эндометрии к началу менструации наблюдается увеличение лейкоцитов, повышается количество человеческого лейкоцитарного антигена класса 1 (ЧЛА или HLA 1), что является нормой, особенно на поверхности эндометриальных стромальных клеток. Этот антиген выполняет очень важную роль. Лейкоциты мНК участвуют в процессе гибели и отторжения эндометрия и помогают в расщеплении (лизисе) отслоившихся леток — без этого менструация невозможна. Но они также могут привести к лизису базального слоя эндометрия и стромы. Однако в природе этого не происходит, потому что человеческий лейкоцитарный антиген связывается с этим видом лейкоцитов и предохраняет строму и базальный эндометрий от повреждения.
Маточный пролактин стимулирует выработку лимфоцитов.
Нейтрофилы присутствуют в тканях эндометрия в небольшом количестве почти весь менструальный цикл, но за несколько дней до начала менструации их количество значительно повышается и они доминируют весь период менструального кровотечения.
Считается, что именно быстрое понижения уровня прогестерона со второй половины лютеиновой фазы является пусковым сигналом появления большого количества лейкоцитов в репродуктивных органах.
Основные нейтрофилы матки — это полиморфноядерные лейкоциты (ПЯЛ). Во всех учебниках и публикациях можно найти, что этот вид лейкоцитов появляется в очаге воспаления. Действительно, по количеству именно этих видов лейкоцитов и их соотношению к клетках плоского эпителия во влагалищных выделениях можно заподозрить воспалительный процесс. Подсчет лейкоцитов должен проводиться в соотношении с количеством обнаруженных эпителиальных клеток. В норме соотношение составляет до 10 лейкоцитов на одну эпителиальную клетку.Но в реальности большинством постсоветских лабораторий этот показатель не определяется и не учитывается, а в результатах указано общее количество лейкоцитов в поле зрения, и подсчет грубый и неточный (например, 50-100 лейкоцитов в поле зрения).
Какова роль ПЯЛ во влагалище, полости матки и эндометрии, если воспаления на самом деле нет? Этот вид лейкоцитов участвует не только в борьбе с воспалительным процессом, поглощая (фагоцитируя) микроорганизмы, но и мертвые клетки и обрывки тканей. Во время менструации происходит гибель большого количества клеток эндометрия, также он смешивается в кровью, создавая отличную почву для размножения микроорганизмов, которые могут попадать в полость матки из влагалища. Нейтрофилы становятся санитарами, очищая поверхность участка, на котором произошло отторжение старого эндометрия от его остатков и предотвращает попадание бактерий, вирусов, грибков в ткани эндометрия и матки.
Другой вид лейкоцитов — макрофаги тоже выполняют важную роль в функции эндометрия. Они составляют до 20% всех лейкоцитов, появляющихся в матке к концу лютеиновой фазы, в том числе во влагалищных выделениях. Хотя макрофаги не имеют прогестероновых и эстрогеновых рецепторов, но их количество в эндометрии и других тканях генитального тракта зависит от уровня гормонов и дня менструального цикла. Макрофаги содержат ферменты, которые расщепляют мертвые клетки эндометрия, они также вырабатывают ряд органических веществ, важных в процессах регенерации (восстановления) тканей.
У 10 % женщин наблюдается большое количество лейкоцитов во влагалищных выделениях в течение длительного периода жизни. Лечение антибиотиками, противомикробными препаратами, спринцеваниями обычно не меняют картины мазка, поэтому большинство врачей рекомендуют наблюдать таких женщин без лечения.
Таким образом, лейкоцитоз в любой форме является очень важной стадией физиологической нормы менструального цикла женщины.
Вагинальные выделения — причины, болезни, диагностика, профилактика и лечение — Likar24
Вагинальные выделения могут быть физиологическими или патологическими. Хотя аномальные вагинальные выделения часто побуждают женщин прибегать к поиску инфекции, передаваемых половым путем, вагинальные выделения не всегда прогнозируют наличие ИППП.
Вагинальные выделения, как правило, не вызывают беспокойства, если они:
- не имеют сильного или неприятного запаха;
- прозрачные или белого цвета;
- липкой и скользкой структуры.
Вагинальные выделения чаще всего являются нормальным и регулярным явлением. Однако существуют определенные типы выделений, которые могут указывать на инфекцию.
Вагинальные выделения могут появляться в любом возрасте.
Существует несколько видов вагинальных выделений. Эти типы классифицируются на основе их цвета и последовательности. Некоторые типы выделений являются нормальными. Другие могут указывать на основное заболевание, требующее лечения.
Иногда необычные выделения, требующие повышенного внимания, могут сочетаться с такими другими симптомами:
- лихорадкой;
- болю в животе;
- непонятной потерей веса;
- усталостью;
- частыми мочеиспусканиями.
Любые изменения в балансе влагалища нормальных бактерий могут влиять на запах, цвет или текстуру выделений. Вот некоторые из факторов, которые могут нарушить этот баланс:
- использование антибиотиков или стероидов;
- бактериальный вагиноз, бактериальная инфекция, чаще встречается у беременных женщин или женщин, имеющих несколько половых партнеров;
- противозачаточные таблетки;
- рак шейки матки;
- хламидиоз или гонорея, инфекции, передающиеся половым путем;
- диабет;
- ароматизированные мыла или лосьоны;
- тазовые инфекции после операции;
- воспалительные заболевания тазовых органов;
- трихомониаз, паразитная инфекция, вызываемая наличием незащищенного секса;
- вагинальная атрофия, истончение и высыхания стенок влагалища во время менопаузы;
- вагинит, раздражение в или вокруг влагалища;
- грибковые инфекции.
Вагинальные выделения во время беременности тонкие, белые, молочные и мягкие. Во время беременности также увеличивается количество выделений. Однако во время перименопаузы и менопаузы количество выделений уменьшается за низкого уровня эстрогена.
Факторы, которые могут привести к снижению уровня эстрогенов, вызывают небольшие или отсутствие выделений из влагалища:
- лекарства или гормоны, используемые при лечении рака молочной железы, эндометриоза, миомы или бесплодия;
- операции по удалению яичников;
- лучевая терапия в области таза;
- химиотерапия;
- тяжелый стресс, депрессия или интенсивные физические упражнения.
Когда вы обратитесь к врачу из-за подозрения возникновения ненормальных выделений, вы должны пройти физический осмотр, включая тазовое обследования. Врач должен поставить несколько вопросов о симптомах, менструальном цикле и вашей сексуальной активности. Во многих случаях инфекция может быть обнаружена физическим обследованием.
Если врач не сможет быстро диагностировать проблему, он может провести определенные тесты. Врач возьмет мазок из шейки матки, чтобы проверить наличие ВПЧ или рака шейки матки. Выделение также могут быть исследованы под микроскопом для определения инфекционного фактора.
Если у вас изменился характер выделений, то есть: они стали мутными, желтоватого или зеленоватого оттенка, появился неприятный «рыбный» запах, зуд, дискомфорт в области наружных половых органов нужно сразу обратиться к специалисту.
Вам необходимо записаться на первичный прием, на котором гинеколог:
- проведет осмотр на гинекологическом кресле,
- возьмет мазок на микрофлору из влагалища,
- а также проведет обследование на инфекции, передающиеся половым путем.
Анализы проводятся в течение 1-2 суток.
После получения анализов вам будет назначен курс лечения, в зависимости от выявленного заболевания.
Обычно курс лечения происходит в течение 10-14 дней. После чего вам необходимо будет прийти на повторный осмотр у гинеколога для контрольных анализов.
Белые выделения
Немного беловатые выделения, особенно в начале или в конце менструального цикла, являются нормальными. Однако, если они сопровождаются зудом и имеют плотную консистенцию или вид, подобный на творог, они не являются нормальными и необходимо лечение. Это может быть признаком грибковой инфекции.
Прозрачные и водянистые выделения
Четкие и водянистые выделения вполне нормальные. Это может происходить в любой период месяца. Особенно проявляются они после физической тренировки.
Прозрачные и тягучие выделения
Когда выделения прозрачные, но эластичные и слизисто-образные, а не водяные, это означает, что, вероятно, у вас овуляция. Это нормальный тип выделений.
Коричневые или кровянистые выделения
Коричневые или кровянистые выделения обычно нормируют, особенно когда они возникают во время менструального цикла или сразу после него.
Если кровянистые выделения появляются не во время менструации и у вас недавно был половой акт без защиты, это может быть признаком беременности. Выделение крови во время ранней фазы беременности может быть признаком выкидыша, поэтому это следует обязательно обсудить с вашим гинекологом.
В редких случаях бурые или кровянистые выделения могут быть признаком рака эндометрия или шейки матки. Это могут быть и другие проблемы, такие как миома или другие аномальные наросты. Вот почему важно проходить ежегодный тазовый осмотр. Во время проведения этих процедур ваш гинеколог проверит наличие аномалий шейки матки.
Желтые или зеленые выделения
Желтые или зеленые выделения, особенно если они густые, сопровождаются неприятным запахом, не является нормальным. Этот тип выделений может быть признаком трихомониаза. Он часто распространяется путем незащищенного полового акта.
Нормальные влагалищные выделения являются здоровой функцией организма. Это способ вашего тела очищать и защищать влагалище. Однако аномальные выделения из влагалища обычно вызываются инфекцией:
Бактериальный вагиноз
Бактериальный вагиноз – довольно распространенная бактериальная инфекция. Она вызывает усиленное выделение из влагалища, которое обладает сильным, неприятным, а иногда и рыбным запах, хотя в некоторых случаях не дает никаких симптомов. Женщины, которые занимаются оральным сексом или имеют несколько сексуальных партнеров, имеют повышенный риск получения этой инфекции.
Трихомониаз
Трихомониаз – другой тип инфекции, которая распространяется путем сексуального контакта, но она также может быть следствием обмена полотенцами или купальниками. Она образует выделения желтого или зеленого цвета, которые имеют неприятный запах. Боль, воспаление и зуд также являются общими симптомами, хотя некоторые люди не испытывают никаких симптомов.
Грибковая инфекция или кандидоз
Дрожжевая инфекция – это грибковая инфекция, которая провоцирует образование белых, творожных выделений и симптомы: жжение и зуд. Наличие грибков во влагалище нормально, но его рост может увеличиваться в определенных ситуациях. Вот несколько факторов, которые могут увеличить вероятность роста грибковых инфекций:
- стресс;
- диабет;
- использование противозачаточных таблеток;
- беременность;
- антибиотики, особенно длительное использование в течение 10 дней.
Гонорея и хламидиоз
Гонорея и хламидиоз является инфекциями, передающимися половым путем, что может привести к аномальным выделениям. Часто желтым или зеленым.
Воспалительные заболевания тазовых органов
Воспалительные заболевания тазовых органов – это инфекции, которые часто распространяются половым путем. Это происходит, когда бактерии распространяются во влагалище и в других репродуктивных органах. Это может привести к неприятному запаху выделений.
Папилломавирус человека (ВПЧ) или рак шейки матки
Инфекция вируса папилломы человека (ВПЧ) распространяется путем сексуального контакта. Это может привести к раку шейки матки. Хотя характерные симптомы могут отсутствовать. Этот вид рака может вызвать кровавые, коричневые или водянистые выделения с неприятным запахом. Рак шейки матки можно легко проанализировать с помощью ежегодных мазков и тестированию на ВПЧ.
При любых проявлениях ненормальных вагинальных выделений, нужно обращаться к гинекологу. Он, благодаря методам диагностики, сможет правильно установить диагноз и начать лечение.
Врач пересмотрит историю болезни и спросит о ваших симптомах. Вопросы во время осмотра:
- Когда начались выделения;
- какой цвет выделений;
- Есть ли запах у выделений;
- Есть ли у вас зуд, боль или жжение вокруг влагалища;
- Сколько у вас сексуальных партнеров.
Врач возьмет мазок и сделает тест для сбора клеток с шейки матки для дальнейшего обследования.
Чтобы предотвратить инфекции, соблюдайте качественную гигиену и носите дышащие, не синтетическое, хлопчатобумажное белье. Не используйте ароматизированные гели для душа и мыло, поскольку они могут ухудшить кислотный баланс во влагалище, уничтожив полезные бактерии. Во время полового акта пользуйтесь презервативами.
Ниже приведены несколько советов по предотвращению вагинальных инфекций, которые могут привести к аномальным выделениям:
- Берегите влагалище в чистоте, регулярно промывайте нежным, мягким мылом и теплой водой.
- Никогда не используйте ароматизированные мыла. Также избегайте женских спреев.
- Надевайте белье из 100% хлопка, избегайте слишком плотной одежды.
- Используйте презервативы во время секса.
Выделения из влагалища — клинические методы
Определение
Выделения из влагалища могут быть субъективной жалобой или объективным признаком. Пациенты могут жаловаться на чрезмерное выделение, выделение аномального цвета или текстуры или выделения с неприятным запахом. При отсутствии жалобы исследователь может отметить аномальные выделения (бессимптомные для пациента). Термин вагинальные выделения часто используется пациентами для обозначения дискомфорта в области гениталий. Жалоба должна быть подтверждена физическим и лабораторным обследованием, чтобы отличить патологические выделения от физиологических, а также установить диагноз и лечение.
Методика
Выявление причины выделения из влагалища требует хорошего гинекологического анамнеза с особым вниманием к следующим деталям.
Необходимо узнать возраст женщины, последний менструальный цикл, регулярность и время цикла. Ее гормональный статус (до или после менопаузы) должен быть известен. Спросите, нужен ли метод контроля рождаемости, и если да, то какой он используется. Дрожжевые инфекции часто возникают непосредственно перед менструацией, трихомонадой сразу после нее. Гонорея поднимается в верхние отделы менструального цикла.Женщины в постменопаузе реже болеют дрожжевым грибком и чаще имеют неинфекционные причины. Противозачаточные таблетки и противозачаточные таблетки предрасполагают к дрожжевым инфекциям.
Спросите, являются ли выделения острыми, хроническими или часто повторяющимися. Выделения, которые, по словам пациентов, «никогда не исчезнут», скорее всего, будут бактериальным вагинозом, если они патологические, или просто физиологическими выделениями.
Спросите конкретно о зуде, внутренней дизурии (ощущаемой внутри тела), внешней дизурии (ощущаемой на половых губах), диспареунии, раздражении и неприятном запахе.Внутренняя дизурия предполагает инфекцию мочевыводящих путей, гонорею или хламидиоз. Наружная дизурия предполагает раздражение вульвовагинала с вторичным ожогом от мочи. Candida вызывает сильный зуд, трихомонады — реже, бактериальный вагиноз — редко. И трихомонада, и бактериальный вагиноз могут вызывать дизурию, обычно внешнюю. Бактериальный вагиноз имеет рыбный запах; трихомонада, гнилая. Интенсивная воспалительная реакция дрожжей или трихомонад может вызвать диспареунию. Герпес может вызвать сильную внешнюю дизурию и зуд.
Попытка охарактеризовать выделения по цвету и консистенции. Цвет может быть белым, серым, желтым или коричневым (если он смешан с кровью). Консистенция может быть слизистой (жидкой), густой, пенистой или творожистой. Дрожжи часто похожи на творог. Бактериальный вагиноз часто бывает серовато-белого цвета и неоднороден. Однако сами по себе цвет и консистенция не могут поставить диагноз.
Необходимо выявить лихорадку или боль в животе. Если есть, подумайте о гонорее, хламидиозе и инфекции верхних половых путей или об инфекции мочевыводящих путей.Первичный герпес также может вызывать жар и недомогание. Вагинит не должен иметь системных симптомов.
Как и в случае со всеми заболеваниями, передающимися половым путем, важно знать пол сексуального партнера (-ов) пациента, количество партнеров, любые недавние изменения в партнерах и наличие у партнера (-ов) симптомов. Вульвовагинальный кандидоз, трихомонада, бактериальный вагиноз и герпес могут передаваться между партнерами-лесбиянками; гонорея, очень редко. Распространенность различных заболеваний, передающихся половым путем, варьируется в зависимости от обследуемой популяции (отделение неотложной помощи, кабинет, клиника по лечению заболеваний, передающихся половым путем).
Выявить в анамнезе спринцевание, домашние средства, средства, отпускаемые без рецепта, или остатки лечения от прошлых инфекций. Гигиенические практики, такие как частое спринцевание коммерческим спринцеванием или мытье половых органов, могут вызвать раздражающий дерматит, который может быть первичной или вторичной причиной имеющейся проблемы. Недавнее использование лекарств может изменить результаты физикального и лабораторного обследования.
Многие пациенты считают все вагиниты «дрожжевыми» инфекциями и используют этот термин в общем.Несмотря на адекватное лечение, бактериальный вагиноз и дрожжевые грибки часто рецидивируют у некоторых женщин, которые красноречиво скажут вам: «Это именно то, что у меня было раньше».
Очень важен хороший анамнез основных заболеваний, особенно тех, которые предрасполагают к кандидозу. Следует узнать о недавнем применении антибиотиков для лечения других заболеваний (например, пенициллина, прописанного дантистом).
Для точной диагностики выделений из влагалища необходимо комплексное тазовое обследование (см. Главу 177).Особое внимание следует уделять поиску герпетических пузырьков и контактного дерматита на наружных половых органах. Стенки влагалища следует проверить на предмет эритемы и налета с выделениями. Найдите слизистую оболочку эндоцервикса, очистив эктоцервикс тампоном, вставив в эндоцервикс небольшой стерильный тампон и отметив наличие желтого гноя на тампоне. Следует провести бимануальное обследование. Необходимо получить соответствующие лабораторные образцы (см. Главу 179).
При диагностике и лечении выделений из влагалища анамнез плохо коррелирует с объективными клиническими данными.Эффективный диагноз должен включать физический осмотр и лабораторные процедуры в кабинете.
Фундаментальная наука
Врач должен определить, есть ли у женщины физиологические выделения, вульвовагинальная инфекция, цервицит или инфекция верхних половых путей.
Нормальные генитальные выделения представляют собой смесь транссудата, проникающего через слизистые оболочки, секретов железистых структур и слущенных влагалищных эпителиальных клеток. Как количество, так и консистенция цервикального секрета, а также шелушение эпителиальных клеток зависят от гормонов и могут увеличиваться во время овуляции, в предменструальный период, во время беременности или при использовании оральных контрацептивов.Нормальные выделения протекают бессимптомно, за исключением периодических жалоб на чрезмерную секрецию. Физиологические выделения обычно прозрачные или белые, не прилипают к стенке влагалища и скапливаются в заднем своде. Он может казаться негомогенным из-за скоплений слущенных эпителиальных клеток. Он имеет pH менее 4,5, отсутствие неприятного запаха и обилие эпителиальных клеток при микроскопии физиологического раствора. (Женщины с обильным количеством шелушащихся клеток, которые в остальном протекают бессимптомно, часто имеют «повторяющиеся выделения из влагалища».»)
Основными причинами аномальных выделений из влагалища являются вагинальные или цервикальные инфекции. Причинами вагинальных инфекций являются Gardnerella vaginalis, Trichomonas vaginalis, и Candida albicans. Первичные цервикальные инфекции, вызывающие выделения из влагалища, — это Nexomatrisseria. , и Herpes simplex. У девочек препубертатного возраста N. gonorrhoeae вызывает вагинальную, а не цервикальную инфекцию.
Неинфекционные причины выделений из влагалища включают атрофический вагинит, инородное тело, злокачественные новообразования, контактный дерматит или другие механические или химические заболевания. раздражение.Внутриматочные противозачаточные средства могут иногда вызывать выделения из влагалища, связанные с хроническим раздражающим цервицитом или эндометритом.
Бактериальный вагиноз будет диагнозом у 40-50% женщин, обращающихся в клинику с вагинитом. Раньше это называлось гемофильный вагинит, и его часто называют неспецифическим вагинитом. Совсем недавно это было названо Gardnerella, в честь ассоциированного с ним организма.
Gardnerella — это короткая, грамотрицательная или вариабельная палочка, которая может колонизировать влагалище.Спорный вопрос, вызывает ли сама Gardnerella признаки и симптомы болезни или ее симбиотические отношения с вагинальными анаэробами необходимы для образования характерных серых, однородных выделений с неприятным запахом. Заболевание встречается только у сексуально активных женщин, но четких данных о передаче половым путем нет, а необходимость лечения партнеров неясна. Диагноз ставится лабораторными методами. (Критерии см. В главе 179.)
Кандидозный вагинит, или «дрожжевой грибок», встречается реже, чем думают пациенты или врачи.В одной группе женщин, которые сами обратились за помощью, которые предложили принять участие в исследовании хронических рецидивирующих дрожжевых инфекций, только у 50% был обнаружен кандидозный вагинит. Когда это происходит, возбудителем-нарушителем обычно является Candida albicans. Опять же, остается спорным, является ли это нормальным колонизатором влагалища. Его патогенность не связана с его концентрацией во влагалище; небольшие количества могут вызвать мучительные симптомы. Считается, что нормальная бактериальная колонизация важна для защиты от инфекции Candida ; например, некоторые лактобациллы подавляют рост Candida.Однако у женщин с Candida по-прежнему преобладают лактобациллы при окраске по Граму влагалищной жидкости. Эта вера в эффективность лактобацилл привела к созданию домашнего средства — йогурта, содержащего лактобациллы, — применяемого интравагинально с аппликатором или в виде душа для лечения вагинита. Важность передачи половым путем в большинстве случаев не доказана, хотя лечение партнеров-мужчин может помочь в упорных случаях. Факторы-хозяева (например, недавнее лечение антибиотиками, беременность, оральные контрацептивы) предрасполагают к дрожжевой инфекции.Неизвестно, почему беременность и прием оральных противозачаточных таблеток предрасполагают к дрожжевой инфекции. Неконтролируемый сахарный диабет способствует росту дрожжевых грибков во влагалище, но большинство женщин с рецидивирующими дрожжевыми грибками не страдают диабетом. Женщины с диабетом подвержены риску всех форм заболеваний, передающихся половым путем, и должны проходить соответствующее обследование и лечение. Некоторые женщины, по-видимому, особенно предрасположены к рецидиву кандидозного вагинита без видимой причины, что приводит к значительным заболеваниям и расходам.Связано ли это с колонизацией желудочно-кишечного тракта, проникновением Candida в глубокую стенку влагалища или другими факторами, неизвестно, и это оставляет неприятную проблему для пациента и врача.
Кандидозный вагинит имеет наиболее характерную историю вагинитов, при этом зуд является наиболее заметным симптомом, часто с редкими выделениями или их отсутствием. Выделения при их наличии могут напоминать творог. Отмечаются эритема и припухлость вульвы и стенок влагалища. Диагноз предполагает анамнез и подтверждается физикальным обследованием, получением гидроксида калия или посевом.
Trichomonas vaginalis — жгутиковые простейшие, хорошо растущие при pH 6. Его роль как организма, передающегося половым путем, хорошо известна. Однако это распространенный организм, который часто бессимптомно обнаруживается у сексуально неактивных женщин в постменопаузе. Это может быть связано с другими заболеваниями, передающимися половым путем, особенно с гонореей. Трихомонада поражает плоский, но не столбчатый эпителий. Часто поражаются уретра и железы Скина, что объясняет необходимость системной, а не местной терапии.Может быть вовлечена эктоцервикс с точечными кровотечениями, образующими типичную клубничную шейку матки, но это наблюдается только в 2-5% случаев. Выделения могут быть серыми или зеленовато-желтыми и обычно не пенистыми, но обычно чрезмерными. Трихомонада вызывает реакцию полиморфно-ядерных лейкоцитов, которую легко увидеть в препаратах для влажного монтажа. Диагностика проводится по мокрому креплению.
Иногда влажное исследование выделений из влагалища выявляет только лейкоциты без признаков трихомонад или слизистых оболочек шейки матки.Эти женщины обычно относятся к группе низкого риска заболеваний, передающихся половым путем. Причиной может быть эктопия шейки матки с воспалением, а не инфекцией. Причина этого состояния неизвестна, но следует искать все обычные источники вагинита. Из-за неправильного употребления термина «неспецифический вагинит», вероятно, лучше называть его просто «воспалительным вагинитом».
Спринцы, ароматизированная туалетная бумага и противозачаточные средства, отпускаемые без рецепта, являются одними из наиболее частых причин местного раздражения и контактного дерматита.При выделениях с неприятным запахом необходимо искать забытые диафрагмы и тампоны. У женщин в постменопаузе с атрофической слизистой оболочкой влагалища могут появиться водянистые, раздражающие, иногда с неприятным запахом выделения, вторичные по отношению к местному раздражению, особенно во время полового акта. Это может быть смешано с кровью и может быть ошибочно принято за кровотечение в постменопаузе.
Цервицит — это плохо определенный термин, используемый для обозначения множества состояний, включая патологический диагноз, эктопию шейки матки и истинную цервикальную инфекцию.Остается надеяться, что возросший интерес к заболеваниям, передаваемым половым путем, приведет к более точным критериям их использования. В настоящее время наиболее важные инфекционные патогены шейки матки, которые могут вызывать выделения из влагалища, включают N. gonorrhoeae, C. trachomatis и простой герпес. Разработаны объективные критерии диагностики слизисто-гнойного цервицита (см. Главу 179). Большинство женщин со слизисто-гнойным цервицитом будут иметь гонорею, хламидиоз или и то, и другое. Оба являются патогенами шейки матки и верхних отделов женских половых путей, а также уретры и требуют системного лечения.
Клиническая значимость
Хотя выделения из влагалища иногда являются симптомом серьезного системного заболевания, такого как сахарный диабет или рак эндометрия, их основное значение заключается в дискомфорте и страданиях женщин, страдающих ими. Выделения из влагалища являются одной из двадцати пяти наиболее частых причин посещения кабинетов первичной медико-санитарной помощи и представляют собой еще большую долю посещений гинекологических кабинетов и клиник по лечению заболеваний, передающихся половым путем. Заболевание включает боль, потерянное время на работе, сексуальное несчастье, разрушение семьи, передачу болезней половым путем, системные заболевания и бесплодие.
Выделения из влагалища — общий симптом множества заболеваний, каждое из которых требует отдельного лечения. Неправильный диагноз имеет медицинские и социальные последствия. При неправильном определении нормальные женщины с физиологическими выделениями могут часто обращаться за лечением своего «вагинита». Инфекции, передаваемые половым путем, будут рецидивировать, если партнеров не лечить надлежащим образом и не проконсультировать пациентов должным образом. Распространение по верхним половым путям может происходить с C. trachomatis и N.gonorrhoeae , что приводит к системным заболеваниям, госпитализации и хроническим заболеваниям. Ятрогенный кандидозный вульвовагинит, особенно заметный у молодых женщин, которым были назначены антибиотики по другим причинам, является распространенной проблемой, которую можно избежать, если предусмотрительно и назначить лечение. Нераспознанный простой герпес, кандидозный вульвовагинит или гонококковая инфекция во время родов могут вызвать заболевание у новорожденного. Неоднократные визиты к врачу и увеличение расходов на здравоохранение являются результатом неправильного диагноза, установленного по телефону или без лабораторных исследований.
Растет число случаев заболеваний, передающихся половым путем. Можно надеяться, что новый интерес врачей и исследования проблемы вагинита приведут к улучшению диагностики и лечения.
Ссылки
- Brunham RC, Paavonen J, Stevens CE. и другие. Слизисто-гнойный цервицит — игнорируемый аналог уретрита у мужчин у женщин. N Engl J Med. 1984; 311: 1–6. [PubMed: 6427611]
Eschenbach DA. Вульвовагинальные выделения. В: Пекхэм Б.М., Шарио СС, ред.Признаки и симптомы в гинекологии. Филадельфия: Дж. Б. Липпинкотт, 1983; 254–61.
- Fleury FJ. Вагинит у взрослых. Clin Obstet Gynecol. 1981; 24: 407–38. [PubMed: 7307366]
* Холмс К.К. Инфекции нижних отделов половых путей у женщин: цистит / уретрит, вульвовагинит и цервицит. В: Холмс К.К., Мард П.А., Спарлинг П.Ф. и др., Ред. Венерические заболевания. Нью-Йорк: Макгроу-Хилл, 1984; 557–89.
- Sobel JD. Бактериальный вагиноз — экологическая загадка.Ann Intern Med. 1989; 111: 551–52. [PubMed: 2672930]
- Spence MR, Hollander DH, Smith J. et al. Клинико-лабораторный диагноз: инфекция Trichomonas vaginalis . Sex Transm Dis. 1980; 7: 168–71. [PubMed: 7006116]
Выделения из влагалища — клинические методы
Определение
Выделения из влагалища могут быть субъективной жалобой или объективным признаком. Пациенты могут жаловаться на чрезмерное выделение, выделение аномального цвета или текстуры или выделения с неприятным запахом.При отсутствии жалобы исследователь может отметить аномальные выделения (бессимптомные для пациента). Термин вагинальные выделения часто используется пациентами для обозначения дискомфорта в области гениталий. Жалоба должна быть подтверждена физическим и лабораторным обследованием, чтобы отличить патологические выделения от физиологических, а также установить диагноз и лечение.
Методика
Выявление причины выделения из влагалища требует хорошего гинекологического анамнеза с особым вниманием к следующим деталям.
Необходимо узнать возраст женщины, последний менструальный цикл, регулярность и время цикла. Ее гормональный статус (до или после менопаузы) должен быть известен. Спросите, нужен ли метод контроля рождаемости, и если да, то какой он используется. Дрожжевые инфекции часто возникают непосредственно перед менструацией, трихомонадой сразу после нее. Гонорея поднимается в верхние отделы менструального цикла. Женщины в постменопаузе реже болеют дрожжевым грибком и чаще имеют неинфекционные причины. Противозачаточные таблетки и противозачаточные таблетки предрасполагают к дрожжевым инфекциям.
Спросите, являются ли выделения острыми, хроническими или часто повторяющимися. Выделения, которые, по словам пациентов, «никогда не исчезнут», скорее всего, будут бактериальным вагинозом, если они патологические, или просто физиологическими выделениями.
Спросите конкретно о зуде, внутренней дизурии (ощущаемой внутри тела), внешней дизурии (ощущаемой на половых губах), диспареунии, раздражении и неприятном запахе. Внутренняя дизурия предполагает инфекцию мочевыводящих путей, гонорею или хламидиоз. Наружная дизурия предполагает раздражение вульвовагинала с вторичным ожогом от мочи.Candida вызывает сильный зуд, трихомонады — реже, бактериальный вагиноз — редко. И трихомонада, и бактериальный вагиноз могут вызывать дизурию, обычно внешнюю. Бактериальный вагиноз имеет рыбный запах; трихомонада, гнилая. Интенсивная воспалительная реакция дрожжей или трихомонад может вызвать диспареунию. Герпес может вызвать сильную внешнюю дизурию и зуд.
Попытка охарактеризовать выделения по цвету и консистенции. Цвет может быть белым, серым, желтым или коричневым (если он смешан с кровью).Консистенция может быть слизистой (жидкой), густой, пенистой или творожистой. Дрожжи часто похожи на творог. Бактериальный вагиноз часто бывает серовато-белого цвета и неоднороден. Однако сами по себе цвет и консистенция не могут поставить диагноз.
Необходимо выявить лихорадку или боль в животе. Если есть, подумайте о гонорее, хламидиозе и инфекции верхних половых путей или об инфекции мочевыводящих путей. Первичный герпес также может вызывать жар и недомогание. Вагинит не должен иметь системных симптомов.
Как и в случае со всеми заболеваниями, передающимися половым путем, важно знать пол сексуального партнера (-ов) пациента, количество партнеров, любые недавние изменения в партнерах и наличие у партнера (-ов) симптомов.Вульвовагинальный кандидоз, трихомонада, бактериальный вагиноз и герпес могут передаваться между партнерами-лесбиянками; гонорея, очень редко. Распространенность различных заболеваний, передающихся половым путем, варьируется в зависимости от обследуемой популяции (отделение неотложной помощи, кабинет, клиника по лечению заболеваний, передающихся половым путем).
Выявить в анамнезе спринцевание, домашние средства, средства, отпускаемые без рецепта, или остатки лечения от прошлых инфекций. Гигиенические практики, такие как частое спринцевание коммерческим спринцеванием или мытье половых органов, могут вызвать раздражающий дерматит, который может быть первичной или вторичной причиной имеющейся проблемы.Недавнее использование лекарств может изменить результаты физикального и лабораторного обследования.
Многие пациенты считают все вагиниты «дрожжевыми» инфекциями и используют этот термин в общем. Несмотря на адекватное лечение, бактериальный вагиноз и дрожжевые грибки часто рецидивируют у некоторых женщин, которые красноречиво скажут вам: «Это именно то, что у меня было раньше».
Очень важен хороший анамнез основных заболеваний, особенно тех, которые предрасполагают к кандидозу. Следует узнать о недавнем применении антибиотиков для лечения других заболеваний (например, пенициллина, прописанного дантистом).
Для точной диагностики выделений из влагалища необходимо комплексное тазовое обследование (см. Главу 177). Особое внимание следует уделять поиску герпетических пузырьков и контактного дерматита на наружных половых органах. Стенки влагалища следует проверить на предмет эритемы и налета с выделениями. Найдите слизистую оболочку эндоцервикса, очистив эктоцервикс тампоном, вставив в эндоцервикс небольшой стерильный тампон и отметив наличие желтого гноя на тампоне.Следует провести бимануальное обследование. Необходимо получить соответствующие лабораторные образцы (см. Главу 179).
При диагностике и лечении выделений из влагалища анамнез плохо коррелирует с объективными клиническими данными. Эффективный диагноз должен включать физический осмотр и лабораторные процедуры в кабинете.
Фундаментальная наука
Врач должен определить, есть ли у женщины физиологические выделения, вульвовагинальная инфекция, цервицит или инфекция верхних половых путей.
Нормальные генитальные выделения представляют собой смесь транссудата, проникающего через слизистые оболочки, секретов железистых структур и слущенных влагалищных эпителиальных клеток. Как количество, так и консистенция цервикального секрета, а также шелушение эпителиальных клеток зависят от гормонов и могут увеличиваться во время овуляции, в предменструальный период, во время беременности или при использовании оральных контрацептивов. Нормальные выделения протекают бессимптомно, за исключением периодических жалоб на чрезмерную секрецию. Физиологические выделения обычно прозрачные или белые, не прилипают к стенке влагалища и скапливаются в заднем своде.Он может казаться негомогенным из-за скоплений слущенных эпителиальных клеток. Он имеет pH менее 4,5, отсутствие неприятного запаха и обилие эпителиальных клеток при микроскопии физиологического раствора. (Женщины с обильным количеством десквамированных клеток, которые в остальном протекают бессимптомно, часто имеют «периодические выделения из влагалища».)
Основными причинами аномальных выделений из влагалища являются вагинальные или цервикальные инфекции. Причинами вагинальных инфекций являются Gardnerella vaginalis, Trichomonas vaginalis, и Candida albicans. Основными цервикальными инфекциями, вызывающими выделения из влагалища, являются Neisseria gonorrhoeae, Chlamydia trachomatis, и Herpes simplex. У девочки препубертатного возраста N. gonorrhoeae вызывает вагинальную, а не цервикальную инфекцию.
Неинфекционные причины выделений из влагалища включают атрофический вагинит, инородное тело, злокачественные новообразования, контактный дерматит или другое механическое или химическое раздражение. Внутриматочные противозачаточные средства могут иногда вызывать выделения из влагалища, связанные с хроническим раздражающим цервицитом или эндометритом.
Бактериальный вагиноз будет диагнозом у 40-50% женщин, обращающихся в клинику с вагинитом. Раньше это называлось гемофильный вагинит, и его часто называют неспецифическим вагинитом. Совсем недавно это было названо Gardnerella, в честь ассоциированного с ним организма.
Gardnerella — это короткая, грамотрицательная или вариабельная палочка, которая может колонизировать влагалище. Спорный вопрос, вызывает ли сама Gardnerella признаки и симптомы болезни или ее симбиотические отношения с вагинальными анаэробами необходимы для образования характерных серых, однородных выделений с неприятным запахом.Заболевание встречается только у сексуально активных женщин, но четких данных о передаче половым путем нет, а необходимость лечения партнеров неясна. Диагноз ставится лабораторными методами. (Критерии см. В главе 179.)
Кандидозный вагинит, или «дрожжевой грибок», встречается реже, чем думают пациенты или врачи. В одной группе женщин, которые сами обратились за помощью, которые предложили принять участие в исследовании хронических рецидивирующих дрожжевых инфекций, только у 50% был обнаружен кандидозный вагинит. Когда это происходит, возбудителем-нарушителем обычно является Candida albicans. Опять же, остается спорным, является ли это нормальным колонизатором влагалища. Его патогенность не связана с его концентрацией во влагалище; небольшие количества могут вызвать мучительные симптомы. Считается, что нормальная бактериальная колонизация важна для защиты от инфекции Candida ; например, некоторые лактобациллы подавляют рост Candida. Однако у женщин с Candida по-прежнему преобладают лактобациллы при окраске по Граму влагалищной жидкости. Эта вера в эффективность лактобацилл привела к созданию домашнего средства — йогурта, содержащего лактобациллы, — применяемого интравагинально с аппликатором или в виде душа для лечения вагинита.Важность передачи половым путем в большинстве случаев не доказана, хотя лечение партнеров-мужчин может помочь в упорных случаях. Факторы-хозяева (например, недавнее лечение антибиотиками, беременность, оральные контрацептивы) предрасполагают к дрожжевой инфекции. Неизвестно, почему беременность и прием оральных противозачаточных таблеток предрасполагают к дрожжевой инфекции. Неконтролируемый сахарный диабет способствует росту дрожжевых грибков во влагалище, но большинство женщин с рецидивирующими дрожжевыми грибками не страдают диабетом. Женщины с диабетом подвержены риску всех форм заболеваний, передающихся половым путем, и должны проходить соответствующее обследование и лечение.Некоторые женщины, по-видимому, особенно предрасположены к рецидиву кандидозного вагинита без видимой причины, что приводит к значительным заболеваниям и расходам. Связано ли это с колонизацией желудочно-кишечного тракта, проникновением Candida в глубокую стенку влагалища или другими факторами, неизвестно, и это оставляет неприятную проблему для пациента и врача.
Кандидозный вагинит имеет наиболее характерную историю вагинитов, при этом зуд является наиболее заметным симптомом, часто с редкими выделениями или их отсутствием.Выделения при их наличии могут напоминать творог. Отмечаются эритема и припухлость вульвы и стенок влагалища. Диагноз предполагает анамнез и подтверждается физикальным обследованием, получением гидроксида калия или посевом.
Trichomonas vaginalis — жгутиковые простейшие, хорошо растущие при pH 6. Его роль как организма, передающегося половым путем, хорошо известна. Однако это распространенный организм, который часто бессимптомно обнаруживается у сексуально неактивных женщин в постменопаузе.Это может быть связано с другими заболеваниями, передающимися половым путем, особенно с гонореей. Трихомонада поражает плоский, но не столбчатый эпителий. Часто поражаются уретра и железы Скина, что объясняет необходимость системной, а не местной терапии. Может быть вовлечена эктоцервикс с точечными кровотечениями, образующими типичную клубничную шейку матки, но это наблюдается только в 2-5% случаев. Выделения могут быть серыми или зеленовато-желтыми и обычно не пенистыми, но обычно чрезмерными. Трихомонада вызывает реакцию полиморфно-ядерных лейкоцитов, которую легко увидеть в препаратах для влажного монтажа.Диагностика проводится по мокрому креплению.
Иногда влажное исследование выделений из влагалища выявляет только лейкоциты без признаков трихомонад или слизистых оболочек шейки матки. Эти женщины обычно относятся к группе низкого риска заболеваний, передающихся половым путем. Причиной может быть эктопия шейки матки с воспалением, а не инфекцией. Причина этого состояния неизвестна, но следует искать все обычные источники вагинита. Из-за неправильного использования термина неспецифический вагинит, вероятно, лучше всего называть его просто «воспалительный вагинит».»
Спринцевание, ароматизированная туалетная бумага и противозачаточные средства, отпускаемые без рецепта, являются одними из наиболее частых причин местного раздражения и контактного дерматита. При выделениях с неприятным запахом необходимо искать забытые диафрагмы и тампоны. Женщины в постменопаузе с атрофической слизистой оболочкой влагалища могут появляются водянистые, раздражающие, иногда со зловонным запахом выделения из-за местного раздражения, особенно при половом акте. Они могут быть смешаны с кровью и могут быть ошибочно приняты за кровотечение в постменопаузе.
Цервицит — это плохо определенный термин, используемый для обозначения множества состояний, включая патологический диагноз, эктопию шейки матки и истинную цервикальную инфекцию. Остается надеяться, что возросший интерес к заболеваниям, передаваемым половым путем, приведет к более точным критериям их использования. В настоящее время наиболее важные инфекционные патогены шейки матки, которые могут вызывать выделения из влагалища, включают N. gonorrhoeae, C. trachomatis и простой герпес. Разработаны объективные критерии диагностики слизисто-гнойного цервицита (см. Главу 179).Большинство женщин со слизисто-гнойным цервицитом будут иметь гонорею, хламидиоз или и то, и другое. Оба являются патогенами шейки матки и верхних отделов женских половых путей, а также уретры и требуют системного лечения.
Клиническая значимость
Хотя выделения из влагалища иногда являются симптомом серьезного системного заболевания, такого как сахарный диабет или рак эндометрия, их основное значение заключается в дискомфорте и страданиях женщин, страдающих ими. Выделения из влагалища являются одной из двадцати пяти наиболее частых причин посещения кабинетов первичной медико-санитарной помощи и представляют собой еще большую долю посещений гинекологических кабинетов и клиник по лечению заболеваний, передающихся половым путем.Заболевание включает боль, потерянное время на работе, сексуальное несчастье, разрушение семьи, передачу болезней половым путем, системные заболевания и бесплодие.
Выделения из влагалища — общий симптом множества заболеваний, каждое из которых требует отдельного лечения. Неправильный диагноз имеет медицинские и социальные последствия. При неправильном определении нормальные женщины с физиологическими выделениями могут часто обращаться за лечением своего «вагинита». Инфекции, передаваемые половым путем, будут рецидивировать, если партнеров не лечить надлежащим образом и не проконсультировать пациентов должным образом.Распространение через верхние половые пути может происходить с C. trachomatis и N. gonorrhoeae , что приводит к системным заболеваниям, госпитализации и хроническим заболеваниям. Ятрогенный кандидозный вульвовагинит, особенно заметный у молодых женщин, которым были назначены антибиотики по другим причинам, является распространенной проблемой, которую можно избежать, если предусмотрительно и назначить лечение. Нераспознанный простой герпес, кандидозный вульвовагинит или гонококковая инфекция во время родов могут вызвать заболевание у новорожденного.Неоднократные визиты к врачу и увеличение расходов на здравоохранение являются результатом неправильного диагноза, установленного по телефону или без лабораторных исследований.
Растет число случаев заболеваний, передающихся половым путем. Можно надеяться, что новый интерес врачей и исследования проблемы вагинита приведут к улучшению диагностики и лечения.
Ссылки
- Brunham RC, Paavonen J, Stevens CE. и другие. Слизисто-гнойный цервицит — игнорируемый аналог уретрита у мужчин у женщин.N Engl J Med. 1984; 311: 1–6. [PubMed: 6427611]
Eschenbach DA. Вульвовагинальные выделения. В: Пекхэм Б.М., Шарио СС, ред. Признаки и симптомы в гинекологии. Филадельфия: Дж. Б. Липпинкотт, 1983; 254–61.
- Fleury FJ. Вагинит у взрослых. Clin Obstet Gynecol. 1981; 24: 407–38. [PubMed: 7307366]
* Холмс К.К. Инфекции нижних отделов половых путей у женщин: цистит / уретрит, вульвовагинит и цервицит. В: Холмс К.К., Мард П.А., Спарлинг П.Ф. и др., ред. Венерические заболевания. Нью-Йорк: Макгроу-Хилл, 1984; 557–89.
- Sobel JD. Бактериальный вагиноз — экологическая загадка. Ann Intern Med. 1989; 111: 551–52. [PubMed: 2672930]
- Spence MR, Hollander DH, Smith J. et al. Клинико-лабораторный диагноз: инфекция Trichomonas vaginalis . Sex Transm Dis. 1980; 7: 168–71. [PubMed: 7006116]
Выделения из влагалища. Причины выделений из влагалища, такие как молочница
Выделения из влагалища являются частым симптомом и могут быть физиологическими или патологическими.Наиболее частыми причинами выделений из влагалища являются нормальные физиологические выделения, бактериальный вагиноз и кандидозные инфекции. [1] Следует также учитывать инфекции, передаваемые половым путем (ИППП), и неинфекционные причины.
Нормальные физиологические выделения — это белые или прозрачные выделения без неприятного запаха, которые меняются в зависимости от менструального цикла. [2]
Причины выделений из влагалища
Неинфекционные
- Физиологические:
- У новорожденных может быть небольшое количество выделений из влагалища, иногда смешанное с небольшим количеством крови, из-за высокого уровня циркулирующего материнского эстрогена .Это должно исчезнуть к 2-недельному возрасту.
- В репродуктивном возрасте колеблющиеся уровни эстрогена и прогестерона в течение менструального цикла влияют на качество и количество цервикальной слизи, которая воспринимается женщинами как изменение выделений из влагалища. Вначале при низком уровне эстрогена слизь густая и липкая. По мере повышения уровня эстрогена слизь становится все более прозрачной, влажной и эластичной. После овуляции снова наблюдается увеличение густоты и липкости слизи.
- В период менопаузы нормальное количество выделений из влагалища уменьшается по мере падения уровня эстрогена.
- Полипы шейки матки и эктопия.
- Инородные тела — например, задержанный тампон.
- Дерматит вульвы.
- Красный плоский лишай.
- Злокачественные новообразования половых путей — например, рак шейки матки, матки или яичников.
- Свищи.
Инфекция, не передаваемая половым путем
- Бактериальный вагиноз (БВ) — чаще всего встречается у сексуально активных женщин.
- Кандидозные инфекции — вызваны чрезмерным ростом Candida albicans .
См. Также отдельные статьи о бактериальном вагинозе и вагинальном и вульвальном кандидозе.
Инфекция, передающаяся половым путем
- Chlamydia trachomatis .
- Neisseria gonorrhoeae .
- Trichomonas vaginalis — особенно часто встречается у молодых женщин, посещающих клинику мочеполовой медицины (GUM), и часто встречается в связи с инфекцией N.gonorrhoeae .
См. Также отдельные статьи о хламидийной генитальной инфекции, гонорее и вагинальной трихомонаде.
Эпидемиология
- Наиболее частой причиной патологических выделений из влагалища у женщин детородного возраста является бактериальный вагиноз.
- BV обычно протекает бессимптомно, и его истинная распространенность неизвестна. Это чаще встречается у женщин с воспалительными заболеваниями органов малого таза (ВЗОМТ), но неизвестно, снижает ли лечение бессимптомных женщин с БВ их последующий риск развития ВЗОМТ. [3]
- Вульвовагинальный кандидоз поражает около 75% женщин на определенном этапе их репродуктивной жизни. 40-50% имеют два или более эпизода, а 10-20% могут содержать Candida spp. бессимптомно в любое время. [4]
Оценка
- Следует запросить полный клинический и сексуальный анамнез (см. Также отдельную статью «Сбор анамнеза сексуального характера»). Обратите особое внимание на характер выделений (что изменилось, запах, начало, продолжительность, цвет, консистенция) и связанные с ними симптомы (они могут включать зуд, поверхностную диспареунию или дизурию, боль в животе, глубокую диспареунию, аномальное кровотечение, гипертермию). [1]
- Необходимо оценить риск ИППП. Он выше у женщин в возрасте до 25 лет и у женщин, которые имеют нового сексуального партнера или имели более одного партнера в течение предшествующих 12 месяцев. Первоначально это можно оценить, просто спросив женщину, когда она в последний раз занималась сексом, а затем, когда она в последний раз занималась сексом с кем-либо еще.
- Также учитывайте текущее использование противозачаточных средств и сопутствующие лекарства (например, антибиотики, кортикостероиды), ранее использованные методы лечения (по рецепту и без рецепта) и медицинские условия (например, диабет, состояние с ослабленным иммунитетом).
- Симптомы, указывающие на то, что выделения являются ненормальными, включают:
- Выделения более тяжелые, чем обычно.
- Разряд более толстый, чем обычно.
- Гнойные выделения.
- Белые комковатые выделения.
- Серые, зеленоватые, желтоватые или кровянистые выделения.
- Выделения с неприятным запахом (рыбным или гниющим мясом).
- Выделения, сопровождающиеся кровоточивостью, зудом, жжением, сыпью или болезненностью.
Презентация
Инфекционные (не передающиеся половым путем) выделения из влагалища
- BV:
- Вызывает жидкие, обильные выделения с рыбным запахом без зуда и болезненности.
- Кандидоз:
- Густые, обычно творожистые, белые, без зловонного запаха выделения, которые связаны с зудом и болезненностью вульвы.
- Может вызывать легкую диспареунию и дизурию.
Инфекционные (ИППП) выделения из влагалища
[5]C. trachomatis , N. gonorrhoeae и T. vaginalis могут проявляться выделениями из влагалища, но также могут протекать бессимптомно. Они связаны с повышенным риском передачи ВИЧ. [2]
- C. trachomatis :
- Может вызывать обильные гнойные выделения из влагалища, но протекает бессимптомно у 80% женщин.
- T. vaginalis :
- Может вызывать зловонные желтые выделения из влагалища, часто обильные и пенистые, связанные с зудом и болезненностью вульвы, дизурией, болями в животе и поверхностной диспареунией. [6]
- N. gonorrhoeae :
- Может проявляться гнойными выделениями из влагалища, но протекает бессимптомно почти у 50% женщин. [2]
Неинфекционные причины выделений из влагалища
- Задержанные инородные тела — вызывают серозно-кровянистые выделения с неприятным запахом. Диагноз подтверждается при обследовании.
- Полипы шейки матки и эктопия — обычно протекают бессимптомно, но могут наблюдаться усиленные выделения и межменструальное кровотечение. Диагноз ставится при осмотре зеркала.
- Злокачественные новообразования половых путей — проявления могут быть разными, и в некоторых случаях стойкие выделения из влагалища, не поддающиеся традиционному лечению, могут быть первым ключом к разгадке.Диагноз ставится на основании осмотра и биопсии.
- Свищ — история травмы или хирургического вмешательства наводит на размышления. Могут быть гнилостные или гнилостные выделения в связи с рецидивирующими инфекциями мочевыводящих путей.
- Аллергические реакции — подозрение на диагноз возникает на основании анамнеза — например, использование раздражающих химикатов при спринцевании, контакт с латексом и спермой.
- Красный плоский лишай вульвы и дерматит вульвы будут очевидны при осмотре, но для подтверждения диагноза может потребоваться биопсия.
Выделения из влагалища во время беременности
[1, 7]Качество и количество выделений из влагалища часто меняются во время беременности, при этом у большинства женщин выделяется больше выделений во время беременности.
- BV: [8]
- Связано с плохими перинатальными исходами, особенно с преждевременными родами.
- Рутинный скрининг на бессимптомный БВ во время беременности не рекомендуется, поскольку не было доказано, что он снижает риск преждевременных родов. Однако может быть определена роль скрининга женщин с высоким риском преждевременных родов и их лечения до 20 недель беременности, но доказательства противоречивы.
- Кандидоз: [4]
- Часто встречается при беременности (30-40%) и часто протекает бессимптомно. Нет никаких доказательств какого-либо вреда для плода.
- C.trachomatis :
- Заболеваемость наиболее высока у лиц в возрасте до 20 лет, где она встречается почти у 13%. [9]
- Не влияет на исход беременности, но передача от матери ребенку может произойти во время родов, вызывая офтальмию новорожденных у 15-25% или пневмонит у 5-15% новорожденных.Это может быть связано с послеродовым эндометритом. [10]
- T. vaginalis :
- Все чаще считается, что это связано с преждевременными родами и низкой массой тела при рождении.
Выделения из влагалища после выкидыша, аборта или родов
- Эти пациенты должны пройти полное обследование и пройти эмпирическое лечение в ожидании результатов мазков.
- BV ассоциируется с эндометритом и ВЗОМТ после аборта, но у всех женщин следует рассмотреть возможность удержания продуктов зачатия, особенно при сильном росте колиформ.
Исследования
- Пациенты с типичными симптомами, указывающими на БВ или вульвовагинальный кандидоз, и относящиеся к группе низкого риска ИППП , могут лечиться без взятия проб. [1]
- В противном случае следует предложить скрининг на ИППП и мазки:
- Эндоцервикальный мазок в транспортной среде (предпочтительно уголь) для диагностики гонореи.
- Эндоцервикальный мазок для теста амплификации хламидийной нуклеиновой кислоты (NAAT) для диагностики хламидиоза.
- Если обследование отклонено, можно взять самостоятельно взятый вульвовагинальный мазок на C. trachomatis и N. gonorrheae на NAAT, и он более чувствителен у женщин, чем анализ мочи. [1] .
- Анализы крови на ВИЧ и сифилис.
- Вагинальный pH-тест (с использованием pH-бумаги с узким диапазоном) — это быстрый, дешевый и простой тест, который может помочь отличить BV, который снижает нормальную кислотность влагалища (pH 4,5 или выше), и кандидозный вульвовагинит (pH <4.5). [2] Однако его нельзя использовать для дифференциации BV и T. vaginalis .
NB : высокий вагинальный мазок (HVS) целесообразен только при повторяющихся симптомах, неэффективности лечения или во время беременности, в послеродовом периоде, после аборта или после инструментов. [1]
Менеджмент
- С особой тщательностью изучайте анамнез, чтобы выявить подсказки, указывающие на наличие ИППП. Если есть предположения, что это может быть ИППП или рецидивирующие инфекции, обратитесь в службу GUM уровня 1, 2 или 3 в зависимости от ситуации.
- Обнаружение ИППП должно побудить пациентов к обучению и консультированию, скринингу на другие ИППП (включая хламидиоз, гонорею, сифилис и ВИЧ) и отслеживанию половых контактов для тестирования и соответствующего лечения.
Инфекционные, не передаваемые половым путем причины выделения из влагалища
- Метронидазол и клиндамицин, вводимые перорально или вагинально, эффективны при лечении BV. [3]
- Беременные (или кормящие грудью) женщины с БВ могут использовать метронидазол 400 мг два раза в день в течение 5-7 дней или интравагинальное лечение.Статическая доза 2 г не рекомендуется при беременности.
- Тестирование и лечение сексуальных партнеров-мужчин не показаны, но должны рассматриваться при наличии сексуальных партнеров-женщин.
- Вагинальные и пероральные азольные противогрибковые препараты одинаково эффективны при лечении вагинального кандидоза: [4]
- Следует избегать перорального применения во время беременности.
- Если у женщины наблюдаются симптомы кандидоза вульвы, можно дополнительно использовать противогрибковые препараты местного действия до исчезновения симптомов.
- Нет необходимости в рутинном обследовании или лечении половых партнеров при лечении кандидоза.
- Латексные контрацептивы могут быть ослаблены вагинальными противогрибковыми препаратами.
Причины выделений из влагалища, передающиеся половым путем
См. Отдельные статьи в разделе «Причины выделений из влагалища» выше.
Неинфекционные причины выделений из влагалища
- Остаточные инородные тела:
- Большинство из них можно удалить вручную, но иногда они могут быть очень маленькими (волокнистый материал или маленькие шарики во влагалище ребенка, небольшой кусок порванного презерватива) и т. Д. плохо заметны и требуют промывания (у детей может потребоваться седативный эффект).
- Если более крупные предметы или предметы неправильной формы вызывают спазм стенок влагалища, могут также потребоваться седативные средства или анестезия.
- Может потребоваться короткий курс антибиотиков, если объект пролежал там достаточно долго, чтобы вызвать вторичную инфекцию.
- Полипы шейки матки обычно легко удаляются. Полип нужно отправить на гистологию.
- Эктопия шейки матки может вызвать увеличение физиологических выделений:
- После исключения патологии шейки матки гинеколог может предложить несколько вариантов лечения, таких как криокаутеризация и нитрат серебра.Однако нет убедительных доказательств их эффективности в уменьшении выделений. [1]
- Эктопия чаще встречается у женщин, принимающих комбинированные гормональные контрацептивы. [11] Возможен вариант — сменить контрацептив на метод, не содержащий эстроген.
- Аллергические реакции — лечение включает выявление и устранение причины.
Ведение повторных выделений
Если симптомы повторяются и лечение ранее было эмпирическим, следует рекомендовать обследование и соответствующее тестирование.
При рецидиве БВ можно рассмотреть возможность супрессивного лечения вагинальным гелем с метронидазолом. Доказательства в пользу других схем ограничены.
Рецидивирующий кандидоз определяется как четыре или более зарегистрированных эпизода ежегодно. 90% женщин остаются здоровыми во время лечения флуконазолом 150 мг каждые три дня с последующим приемом 150 мг один раз в неделю в течение шести месяцев. [4]
Лечение стойких выделений
[1]- В некоторых случаях повторное обследование и скрининг не дают положительных результатов, но пациентка по-прежнему жалуется на выделения из влагалища.
- Затем уместно вместе с пациентом изучить характер выделений и связать их с нормальными физиологическими выделениями, пересмотреть привычки личной гигиены (рекомендовать избегать спринцеваний, парфюмированных продуктов и тесной синтетической одежды) и изучить возможность скрытых жалоба, например, депрессия, беспокойство или психосексуальная дисфункция.
- Атрофические изменения в постменопаузе могут предрасполагать женщин к повторным эпизодам вагинита, которые могут хорошо поддаваться гормональным кремам или пессариям.
Осложнения
- При отсутствии лечения некоторые вагинальные инфекции могут распространяться на верхние половые пути и вызывать более серьезные заболевания и, в долгосрочной перспективе, бесплодие.
- Оставшееся инородное тело может привести к синдрому токсического шока.
- Полипы шейки матки в целом безвредны, но могут вызвать бесплодие, если они вырастут очень большими. Редко они могут претерпевать злокачественные изменения (0,1%). [12] Национальная служба здравоохранения Шотландии рекомендует удаление в клинике общей практики, даже если оно бессимптомно.
- Инфекционные выделения во время беременности связаны с определенными осложнениями, о которых говорилось выше.
Прогноз
[1]- BV имеет процент излечения 70-80% по вышеуказанной схеме после одного курса лечения (но обычно он повторяется).
- Кандидоз излечивает 80-95%.
- Уровень излечения от трихомониаза составляет примерно 90%. [14]
Профилактика
- Базовая личная гигиена (чистота без спринцевания и ароматизированных химических средств, включая так называемые средства «женской гигиены»), избегая тесной синтетической одежды.Смягчающие вещества можно использовать в качестве заменителя мыла и увлажняющего крема, чтобы предотвратить сухость и сохранить естественные барьерные функции кожи. [15]
- Лечение сексуальных партнеров, если необходимо.
Хронический вульвовагинальный кандидоз — американский семейный врач
ПОЛ НИРДЖЕСИ, доктор медицины, Медицинский колледж Джефферсона, Филадельфия, Пенсильвания
Am Fam Physician. , 15 февраля 2001 г .; 63 (4): 697-703.
Часто игнорируемые медицинским сообществом хронические вульвовагинальные симптомы относительно распространены и могут расстраивать пациентов и врачей.Установление правильного диагноза заложит основу для эффективного терапевтического плана. Грибковые культуры — важный компонент обследования. Наиболее частыми причинами хронических вагинальных симптомов являются рецидивирующий кандидозный вульвовагинальный (RVVC), синдром вестибулита вульвы и раздражающий дерматит. У пациентов с RVVC, вызванным Candida albicans, факторы хозяина могут играть важную роль. Длительная пероральная противогрибковая терапия нарушит модель рецидивов у многих пациентов. Инфекции, вызванные другими видами дрожжей, могут быть более устойчивыми к стандартным методам лечения.
Для любого врача, работающего с женщинами, лечение вагинита остается сложной задачей. На вагинит приходится более 10 миллионов посещений врача ежегодно, и он остается наиболее частой причиной посещения пациентами акушеров-гинекологов.1
Противогрибковые препараты, отпускаемые без рецепта (OTC), в настоящее время входят в десятку лучших. продажа безрецептурных продуктов в США с продажами на сумму 250 миллионов долларов в год. Учитывая, что миллионы женщин заболевают вагинитом, неудивительно, что существует субпопуляция женщин с хроническим вагинитом (определяемым здесь как некоторый тип хронических вульварных или вагинальных симптомов, длящийся более шести месяцев).За последние несколько десятилетий при различных академических медицинских центрах были созданы центры, посвященные обследованию и лечению женщин с хроническим вагинитом. Вместе с созданием этих центров были предприняты исследования хронического вагинита и были изучены новые подходы к этой проблеме. Цель этой статьи — обобщить современные концепции оценки женщин с хроническими вульвовагинальными симптомами и подробно обсудить рецидивирующий вульвовагинальный кандидоз (RVVC).
Установление диагноза
Несмотря на широкое использование лекарств для лечения вагинальных симптомов, целесообразность их использования подрывается отношением, которое считает точный диагноз ненужным. Женщинам рекомендуется заниматься самолечением, и женщины с хроническими вагинальными симптомами часто это делают. В одном опросе2 105 женщин с хроническими вагинальными симптомами, 73 процента самостоятельно лечились безрецептурными препаратами, а 42 процента использовали альтернативные лекарства. Большинство из этих женщин думали, что у них RVVC, но, когда они были осмотрены в специализированном специализированном центре, только 28 процентов были диагностированы RVVC.Следовательно, они использовали эти лекарства ненадлежащим образом, и, по крайней мере, у 15 процентов женщин в исследовании, у которых был раздражающий дерматит, их самолечение сыграло роль в сохранении их симптомов.
Трудно получить оценку того, насколько точно женщины могут самостоятельно диагностировать RVVC. Первоначальные данные3 предполагали, что женщины с предварительным диагнозом кандидозный вульвовагинит могли поставить точный диагноз в 82 процентах случаев только на основании симптомов.Однако это число может представлять собой завышенную оценку, поскольку пациенты в этом исследовании были первоначально обследованы по телефону и были оценены и включены в исследование только в том случае, если у них были симптомы, соответствующие вульвовагинальному кандидозу. Недавнее анкетирование4 с участием 634 женщин показало, что только 11 процентов смогли точно распознать классический сценарий развития дрожжевых инфекций. Женщины, которым ранее был поставлен диагноз кандидозный вульвовагинит, также неверно поставили себе диагноз, но они с большей вероятностью лечили себя самостоятельно.Наконец, следует отметить, что даже при строгом протоколе сортировки по телефону, постановка диагноза по телефону лишь ненамного лучше случайной 5
При рассмотрении результатов этих исследований становится очевидным, что лучший шанс поставить точный диагноз. остается у врача. В таблице 1 перечислены дифференциальные диагнозы с соответствующими характеристиками анамнеза и физикальных обследований. В частности, у женщин с хроническим вагинитом своевременное обследование во время острых обострений, когда пациент не использует какой-либо режим лечения, может дать ценную информацию о причине симптомов.При изучении истории болезни важно понимать, что симптомы, связанные с вагинитом, включают широкий спектр проявлений, которые выходят далеко за рамки изменений выделений из влагалища. Тщательный анамнез должен включать вопросы о характере, количестве и цвете выделений, а также о раздражении, зуде, жжении и диспареунии.
Просмотреть / распечатать таблицу
ТАБЛИЦА 1Наиболее частые диагнозы, обнаруженные в справочном центре по вагиниту
| Диагноз | Симптомы | Результаты | Лечение / комментарии | Лечение / комментарии Зуд Раздражение Жжение Диспареуния Патологические выделения | Эритема вульвы и / или влагалища Отек малых половых губ Влагалищный молочница Нормальный pH Гифы / бластоспоры при микроскопии Положительный результат грибковой культуры | Лечение зависит от вида заражающего организма; см. текст для полного обсуждения. | ||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Раздражающий дерматит | Раздражение Жжение | Эритема вульвы и / или преддверия Нормальный pH Отрицательная микроскопия Отрицательная грибковая культура 9000var7 | Удаление кортикостероида вестибулит | Часто незначительное раздражение или жжение при повседневной деятельности Приобретенная диспареуния с интромиссией Боль при другом контакте с интроитусом (напр.g., введение тампона) | Области фокальной вестибулярной эритемы Болезненность при пальпации эритематозных участков Нормальный pH Нормальная микроскопия Отрицательный посев на грибок | Удаление потенциальных раздражителей Местное применение 4% лидокаина до полового акта Кортикостероид с низкой активностью Терапия трициклическими антидепрессантами Терапия с биологической обратной связью тазового дна Низкооксалатная диета с таблетками цитрата кальция Вестибулэктомия с продвижением во влагалище | ||||||||||||||||||||||||||||||||||||||
Бактериальный вагиноз | Хронические серые выделения или серые выделения 9704 Слабый зуд 907 pH 4.5 Положительный аминный тест Эпителиальные клетки с более чем 20% ключевых клеток | Пероральный метронидазол (Flagyl), 500 мг два раза в день в течение семи дней Актуальный гель метронидазола 0,75%, перед сном в течение пяти дней Актуальный клиндамицин 2% вагинальный крем (Cleocin Vaginal ) перед сном в течение трех дней Нет четкого консенсуса по ведению пациента с рецидивирующей инфекцией; не показано, что лечение партнером является эффективным. | ||||||||||||||||||||||||||||||||||||||||||
Физиологические выделения | Хронические белые выделения, не изменившиеся после прошлой терапии Слабый кислотный запах | Флокулянтные или густые белые выделения Нормальный pH Нормальная микроскопия Отрицательная грибковая культура | 70 Наиболее частые диагнозы, обнаруженные в справочном центре по вагиниту
|

 При подозрении на патологию грудной клетки рентгенограмма легких в двух проекциях или компьютерная томография грудной клетки;
При подозрении на патологию грудной клетки рентгенограмма легких в двух проекциях или компьютерная томография грудной клетки;