Случай успешного лечения хронической кровоточащей язвы «остаточного» желудка после гастрошунтирования Roux-en-Y | Рыжов
Аннотация
Острое кровотечение из язвы «остаточного» желудка является исключительно редким осложнением, особенно если оно происходит через несколько лет после бариатрической операции. Мы представляем случай лечения пациента с кровоточащей язвой «остаточного» желудка, возникшей через 6 лет (с 2013 по 2019) после гастрошунтирования Roux-en-Y (Roux-en-Y Gastric Bypass – RYGB), выполненной по поводу морбидного ожирения. Пациент был экстренно госпитализирован в хирургическое отделение с клинической картиной желудочно-кишечного кровотечения, по данным фиброэзофагогастроскопии при поступлении источников кровотечения в осмотренных отделах не найдено. На фоне консервативного лечения отмечено улучшение состояния, однако на 5-й день госпитализации возникли клинические проявления рецидива кровотечения, при этом повторно выполненное экстренное эндоскопическое исследование источников также не выявило.
АКТУАЛЬНОСТЬ
Ожирение в целом описывается Всемирной организацией здравоохранения как глобальная неинфекционная эпидемическая проблема с растущей распространенностью. Бариатрическая хирургия была определена как безопасная и эффективная возможность лечения морбидного ожирения и сопутствующих заболеваний [1]. Увеличение количества бариатрических операций в мире неизбежно приводит к увеличению частоты возникновения ранних и особенно поздних послеоперационных осложнений.
Мы сообщаем о случае потенциально смертельного кровотечения из язвы «остаточного» желудка, возникшего через 6 лет после RYGB.
ОПИСАНИЕ СЛУЧАЯ
Пациент А., 50 лет, поступил в ГБУЗ НО «Городская больница №33» 04.04.2019 г. экстренно после эпизода кровотечения из верхних отделов ЖКТ, проявляющегося слабостью и меленой. Употребление табака и нестероидных противовоспалительных препаратов отрицает. Более 15 лет назад пациента стали беспокоить одышка при привычной физической нагрузке, выраженный физический и психологический дискомфорт, ограничение физической активности в связи с избыточной массой тела (рост 180 см, вес 152 кг, дооперационный индекс массы тела 47 кг/м С 17.01 по 29.01.2019 г. проходил стационарное лечение в ГБ №33 с диагнозами «острый панкреатит», «железодефицитная анемия средней степени тяжести», выписан с улучшением на амбулаторное лечение. Дома принимал препараты железа непостоянно. Ухудшение состояния в виде нарастания слабости, эпизодов мелены отметил за 7 суток до настоящей госпитализации. При поступлении пациенту была проведена экстренная фиброгастродуоденоскопия: 2 поверхностные язвы культи желудка, без признаков кровотечения. Лабораторно уровень гемоглобина 56 г/л, эритроцитов 2,17×10
С 17.01 по 29.01.2019 г. проходил стационарное лечение в ГБ №33 с диагнозами «острый панкреатит», «железодефицитная анемия средней степени тяжести», выписан с улучшением на амбулаторное лечение. Дома принимал препараты железа непостоянно. Ухудшение состояния в виде нарастания слабости, эпизодов мелены отметил за 7 суток до настоящей госпитализации. При поступлении пациенту была проведена экстренная фиброгастродуоденоскопия: 2 поверхностные язвы культи желудка, без признаков кровотечения. Лабораторно уровень гемоглобина 56 г/л, эритроцитов 2,17×10


Рисунок 1. Вид операционной
Рисунок 2. Интраоперационная эндоскопическая картина: язва угла желудка, в дне которой – тромбированный сосуд
Рисунок 3. Принципиальная схема операции
ОБСУЖДЕНИЕ
Поздние кровотечения из верхних отделов ЖКТ после RYGB происходят в основном из пептических язв гастроэнтероанастомоза с частотой от 0,6% до 16% [4]. К счастью, такие язвы можно диагностировать и лечить с помощью стандартной эндоскопии в большинстве случаев. Напротив, кровотечение из язв дистальной части является чрезвычайно редким явлением, связанным в основном с кровоточащими язвами двенадцатиперстной кишки [2, 5–7].

 Основным методом лечения указанных язвенных кровотечений после RYGB остается хирургическое вмешательство в виде удаления «остаточного» желудка [2, 7]. Хотя лапароскопия имеет неоспоримые преимущества перед открытым доступом, ее использование часто противопоказано в связи с нестабильной гемодинамикой пациента. Кроме того, послеоперационные спайки, как в нашем случае, могут сделать лапароскопическое вмешательство еще более сложным и трудоемким. Учитывая все это, предпочтение отдается лапаротомии. Особый интерес в плане профилактики образования язв касается приема ингибиторов протонной помпы после RYGB. Общепринятых рекомендаций по этому поводу нет, лишь некоторые хирурги рекомендуют ингибиторы протонного насоса на протяжении всей жизни для всех пациентов, перенесших операцию RYGB [2].
Основным методом лечения указанных язвенных кровотечений после RYGB остается хирургическое вмешательство в виде удаления «остаточного» желудка [2, 7]. Хотя лапароскопия имеет неоспоримые преимущества перед открытым доступом, ее использование часто противопоказано в связи с нестабильной гемодинамикой пациента. Кроме того, послеоперационные спайки, как в нашем случае, могут сделать лапароскопическое вмешательство еще более сложным и трудоемким. Учитывая все это, предпочтение отдается лапаротомии. Особый интерес в плане профилактики образования язв касается приема ингибиторов протонной помпы после RYGB. Общепринятых рекомендаций по этому поводу нет, лишь некоторые хирурги рекомендуют ингибиторы протонного насоса на протяжении всей жизни для всех пациентов, перенесших операцию RYGB [2].ЗАКЛЮЧЕНИЕ
Из-за растущей частоты бариатрических операций все медицинские работники должны быть знакомы с ними, так как эти вмешательства изменяют анатомию и физиологию пациента. Диагностика острых поздних послеоперационных осложнений всегда затруднена из-за скрытой симптоматики и невозможности традиционного эндоскопического доступа. В результате оперативное лечение откладывается, что может привести к опасным для жизни последствиям. Следовательно, в таких случаях показана активная тактика с решением в пользу радикальной операции, устраняющей риск любых дальнейших осложнений.
В результате оперативное лечение откладывается, что может привести к опасным для жизни последствиям. Следовательно, в таких случаях показана активная тактика с решением в пользу радикальной операции, устраняющей риск любых дальнейших осложнений.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Источник финансирования. Подготовка и публикация рукописи проведены на личные средства авторского коллектива.
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Участие авторов. Все авторы внесли значимый вклад в проведение исследования и подготовку статьи, прочли и одобрили финальную версию статьи перед публикацией.
Согласие пациента. Пациент добровольно подписал информированное согласие на публикацию персональной медицинской информации в обезличенной форме в журнале «Ожирение и метаболизм».
1. Дедов И.И., Мельниченко Г.А., Шестакова М.В., и др. Национальные клинические рекомендации по лечению морбидного ожирения у взрослых. 3-ий пересмотр (лечение морбидного ожирения у взрослых). // Ожирение и метаболизм. — 2018. — Т. 15. — №1. — С. 53-70. [Dedov II, Melnichenko GA, Shestakova MV, et al. Russian national clinical recommendations for morbid obesity treatment in adults. 3rd revision (Morbid obesity treatment in adults). Obesity and metabolism. 2018;15(1):53-70. (In Russ.)] DOI:10.14341/OMET2018153-70
Дедов И.И., Мельниченко Г.А., Шестакова М.В., и др. Национальные клинические рекомендации по лечению морбидного ожирения у взрослых. 3-ий пересмотр (лечение морбидного ожирения у взрослых). // Ожирение и метаболизм. — 2018. — Т. 15. — №1. — С. 53-70. [Dedov II, Melnichenko GA, Shestakova MV, et al. Russian national clinical recommendations for morbid obesity treatment in adults. 3rd revision (Morbid obesity treatment in adults). Obesity and metabolism. 2018;15(1):53-70. (In Russ.)] DOI:10.14341/OMET2018153-70
2. Ivanecz A, Sremec M, Ćeranić D, et al. Life threatening bleeding from duodenal ulcer after Roux-en-Y gastric bypass: Case report and review of the literature. World J Gastrointest Endosc. 2014;6(12):625-629. doi:10.4253/wjge.v6.i12.625
3. Яшков Ю.И., Луцевич О.Э., Никольский А.В., Бекузаров Д.К. Сравнительная оценка различных оперативных методов лечения ожирения. // Ожирение и метаболизм. — 2008. — Т. 5. — №1. — С. 31-38. [Yashkov YI, Lutsevich OE, Nikol’skiy AV, Bekuzarov DK. Comparative evaluation of different operative methods for treating obesity. Obesity and metabolism. 2008;5(1):31-38. (In Russ.)] DOI:10.14341/OMET2008131-38
// Ожирение и метаболизм. — 2008. — Т. 5. — №1. — С. 31-38. [Yashkov YI, Lutsevich OE, Nikol’skiy AV, Bekuzarov DK. Comparative evaluation of different operative methods for treating obesity. Obesity and metabolism. 2008;5(1):31-38. (In Russ.)] DOI:10.14341/OMET2008131-38
4. Azagury DE, Abu Dayyeh BK, Greenwalt IT, Thompson CC. Marginal ulceration after Roux-en-Y gastric bypass surgery: characteristics, risk factors, treatment, and outcomes. Endoscopy. 2011;43(11):950-954. DOI:10.1055/s-0030-1256951
5. Issa H, Al-Saif O, Al-Momen S, et al. Bleeding duodenal ulcer after Roux-en-Y gastric bypass surgery: the value of laparoscopic gastroduodenoscopy. Ann Saudi Med. 2010;30(1):67-69. DOI:10.4103/0256-4947.59382
6. Coblijn UK, Lagarde SM, Tuynman J, et al.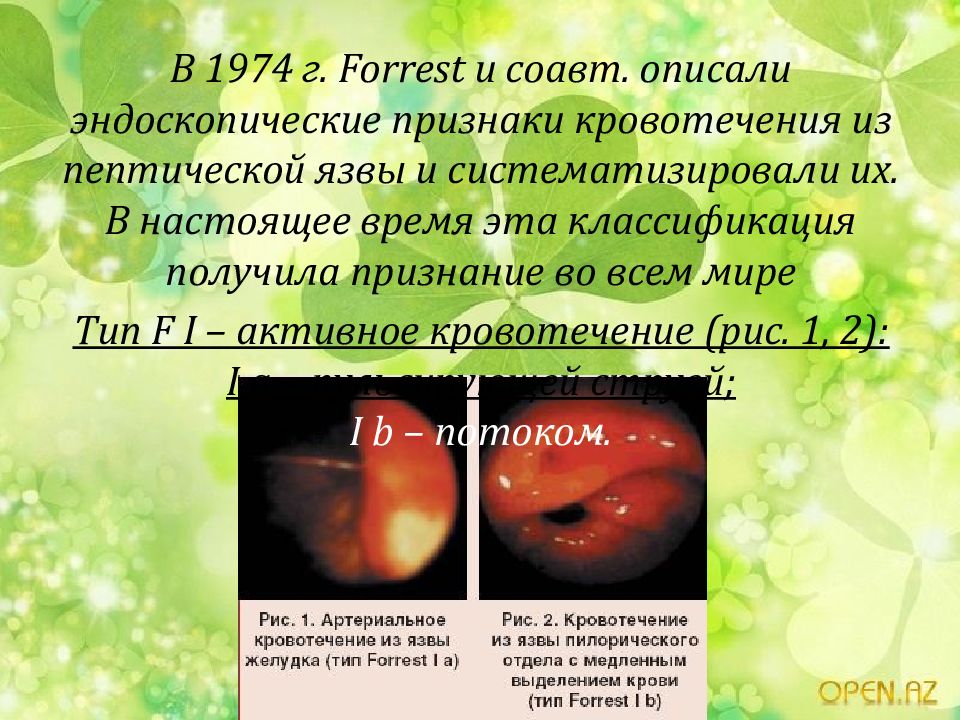 Delayed Massive Bleeding Two Years After Roux-en-Y Gastric Bypass. JSLS. 2013;17(3):476-480. DOI:10.4293/108680813×13693422518470
Delayed Massive Bleeding Two Years After Roux-en-Y Gastric Bypass. JSLS. 2013;17(3):476-480. DOI:10.4293/108680813×13693422518470
7. Patrascu S, Ponz CB, Ananin SF, Soler EMT. A delayed acute complication of bariatric surgery: Gastric remnant haemorrhagic ulcer after Roux-en-Y gastric bypass. J Minim Access Surg. 2018;14(1):68-70. DOI:10.4103/jmas.jmas_148_16
8. Ceppa FA, Gagné DJ, Papasavas PK, Caushaj PF. Laparoscopic transgastric endoscopy after Roux-en-Y gastric bypass. Surg Obes Relat Dis. 2007;3(1):21-24. DOI:10.1016/j.soard.2006.08.018
9. Husain S, Ahmed AR, Johnson J, et al. CT Scan Diagnosis of Bleeding Peptic Ulcer after Gastric Bypass. Obes Surg. 2007;17(11):1520-1522. DOI:10.1007/s11695-008-9433-y
10. Ramaswamy RS, Choi HW, Mouser HC, et al. Role of interventional radiology in the management of acute gastrointestinal bleeding. World J Radiol. 2014;6(4):82-92. DOI:10.4329/wjr.v6.i4.82
Ramaswamy RS, Choi HW, Mouser HC, et al. Role of interventional radiology in the management of acute gastrointestinal bleeding. World J Radiol. 2014;6(4):82-92. DOI:10.4329/wjr.v6.i4.82
11. Kitamura RK, Lee J, Katz LB. The Management of GI bleeding after Gastric Bypass Surgery. Int J Surg Res Pract. 2015;2(2):26. DOI:10.23937/2378-3397/1410026
12. Puri V, Alagappan A, Rubin M, Merola S. Management of bleeding from gastric remnant after Roux-en-Y gastric bypass. Surg Obes Relat Dis. 2012;8(1):e3-5. DOI:10.1016/j.soard.2010.08.015
13. Iranmanesh P, Manisundaran NV, Bajwa KS, et al. Management of Acute Gastric Remnant Complications After Roux-en-Y Gastric Bypass: a Single-Center Case Series. Obes Surg. 2020. DOI:10.1007/s11695-020-04537-w
14. Roberts KE, Panait L, Duffy AJ, et al. Laparoscopic-assisted transgastric endoscopy: current indications and future implications. JSLS. 2008;12(1):30-36.
Roberts KE, Panait L, Duffy AJ, et al. Laparoscopic-assisted transgastric endoscopy: current indications and future implications. JSLS. 2008;12(1):30-36.
15. Sundbom M, Nyman R, Hedenström H, Gustavsson S. Investigation of the Excluded Stomach after Roux-en-Y Gastric Bypass. Obes Surg. 2001;11(1):25–27. DOI:10.1381/096089201321454060
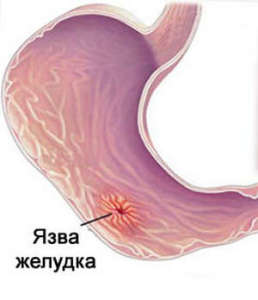
Кровоточащая язва желудка — причины, симптомы, диагностика и лечение
Кровоточащая язва желудка – осложнение язвенной болезни, заключающееся в истечении крови в полость желудка из поврежденных сосудов (аррозированных артерий, вен или капилляров). Симптомы определяются выраженностью кровотечения; основные проявления – рвота «кофейной гущей», «дегтеобразный» стул, признаки гиповолемии и системных нарушений гемодинамики. Важнейшим методом диагностики является эзофагогастродуоденоскопия, в ходе которой может быть выполнен гемостаз. Лечение в большинстве случаев хирургическое; при малом объеме кровопотери, а также у пациентов группы высокого риска проводится консервативная остановка кровотечения.
Лечение в большинстве случаев хирургическое; при малом объеме кровопотери, а также у пациентов группы высокого риска проводится консервативная остановка кровотечения.
Общие сведения
Кровоточащая язва желудка – одно из наиболее распространенных осложнений язвенной болезни желудка, которое встречается у 10-15% пациентов всех возрастных групп и составляет около 50% всех желудочно-кишечных кровотечений. Однако статистика неточная: большой процент случаев просто не регистрируется — необильная кровопотеря маскируется симптомами обострения основного заболевания. Наиболее часто данное патологическое состояние развивается при язвах, локализованных на малой кривизне желудка. Желудочное кровотечение является актуальной проблемой гастроэнтерологии, поскольку его распространенность растет, и, несмотря на постоянное совершенствование методов эндоскопического, медикаментозного гемостаза и ранней диагностики, летальность сохраняется высокой – около 9%.
Кровоточащая язва желудка
Причины кровоточащей язвы желудка
Наиболее часто кровотечением осложняются хронические каллезные, острые язвы желудка при наличии у пациента патологии сердечно-сосудистой системы, а также язвенные дефекты, развивающиеся на фоне применения глюкокортикостероидов. Основными причинами развития данного осложнения являются прогрессирование воспалительно-деструктивных процессов в зоне дефекта, повышенная проницаемость капилляров, а также нарушение свертывания крови. Обычно кровоточит аррозированная артерия, реже – вена или большое количество мелких сосудов, локализованных в области дна язвы (в таком случае развивается скрытое диапедезное кровотечение). Формированию кровоточащей язвы могут способствовать механические или химические травмы слизистой, физическое или психоэмоциональное перенапряжение, нейротрофические и тромбоэмболические поражения стенки желудка и гиповитаминозы.
Причиной тяжелого состояния пациентов является кровопотеря. При потере менее 15% объема крови существенных нарушений системной гемодинамики нет, так как активируются защитные механизмы: спазм сосудов кожи и органов брюшной полости, открытие артериовенозных шунтов, повышение ЧСС. Кровоток в жизненно важных органах сохраняется, и в условиях прекращения кровопотери объем циркулирующей крови восстанавливается за счет естественных депо. При потере более 15% ОЦК генерализованный спазм кровеносных сосудов, значительное повышение частоты сокращений сердца и переход межтканевой жидкости в сосудистое русло изначально имеют компенсаторный характер, а затем патологический. Нарушается системный кровоток, страдает микроциркуляция, в том числе в сердце, головном мозге, почках, развивается артериальная гипотензия, истощаются механизмы компенсации. Возможно развитие печеночной, почечной недостаточности, отека головного мозга, инфаркта миокарда и гиповолемического шока.
При потере менее 15% объема крови существенных нарушений системной гемодинамики нет, так как активируются защитные механизмы: спазм сосудов кожи и органов брюшной полости, открытие артериовенозных шунтов, повышение ЧСС. Кровоток в жизненно важных органах сохраняется, и в условиях прекращения кровопотери объем циркулирующей крови восстанавливается за счет естественных депо. При потере более 15% ОЦК генерализованный спазм кровеносных сосудов, значительное повышение частоты сокращений сердца и переход межтканевой жидкости в сосудистое русло изначально имеют компенсаторный характер, а затем патологический. Нарушается системный кровоток, страдает микроциркуляция, в том числе в сердце, головном мозге, почках, развивается артериальная гипотензия, истощаются механизмы компенсации. Возможно развитие печеночной, почечной недостаточности, отека головного мозга, инфаркта миокарда и гиповолемического шока.
Симптомы кровоточащей язвы желудка
Симптомы данного патологического состояния определяются степенью кровопотери и продолжительностью кровотечения. Скрытые кровоточащие язвы проявляются общей слабостью, головокружением, бледностью кожи. Гемоглобин в кислой среде желудка метаболизируется, приобретая темный цвет, и в случае рвоты характерно окрашивание рвотных масс в цвет «кофе с молоком».
В случае профузного кровотечения основным признаком является кровавая рвота, которая может быть однократной или повторяющейся. Рвотные массы имеют характерный цвет «кофейной гущи». В редких случаях массивного кровотечения из артерии возможна рвота алой кровью со сгустками.
Обязательным признаком кровоточащей язвы желудка с потерей более 50 мл крови является дегтеобразный стул, возникающий через несколько часов или на следующий день. При кровотечении, объем которого не превышает 50 мл, каловые массы нормальной консистенции окрашены в темный цвет.
Многие пациенты отмечают усиление интенсивности симптомов язвенной болезни (боли в желудке, диспепсических явлений) за несколько дней, а также их исчезновение с началом кровотечения (симптом Бергмана). Возможны также такие признаки, как жажда, сухость кожи, снижение диуреза, болезненность при пальпации живота.
Общие симптомы кровоточащей язвы обусловлены степенью кровопотери. При дефиците объема циркулирующей крови менее 5 процентов (1 степень тяжести) возникают незначительные нарушения системной гемодинамики; самочувствие пациента остается удовлетворительным, артериальное давление в пределах нормы, пульс несколько учащен. При дефиците 5-15 процентов объема циркулирующей крови (2 степень кровопотери) пациенты отмечают вялость, головокружение, возможны обморочные состояния, систолическое артериальное давление ниже 90 мм рт. ст., пульс значительно учащен. При потере более 15-30 процентов ОЦК (3 степень) состояние пациентов тяжелое, отмечается выраженная бледность кожи и слизистых, пульс нитевидный, частый, систолическое артериальное давление ниже 60. Дефицит более 30 процентов объема крови (4 степень) сопровождается нарушением сознания, состояние крайне тяжелое, артериальное давление снижено до критического уровня, пульс не определяется.
Диагностика кровоточащей язвы желудка
Консультация гастроэнтеролога с детальным изучением анамнеза заболевания, жалоб пациента и объективных данных позволяет предположить наличие данной патологии даже при малом объеме кровопотери. При объективном обследовании пациента обращает на себя внимание бледность кожных покровов, снижение тургора кожи, возможна болезненность при пальпации живота в эпигастральной области. В общем анализе крови определяется снижение гемоглобина и эритроцитов.
Обязательным методом диагностики при желудочном кровотечении является эзофагогастродуоденоскопия. Диагностическая эндоскопия проводится во всех случаях, когда есть обоснованные подозрения на наличие язвенного кровотечения. Единственным противопоказанием является агональное состояние пациента, когда результаты исследования не могут повлиять на исход заболевания. ЭГДС позволяет визуализировать источник кровотечения, дифференцировать кровоточащую язву от других причин желудочно-кишечного кровотечения. В большинстве случаев диагностическая процедура переходит в лечебную. Доказано, что ранний эндоскопический гемостаз значительно снижает частоту рецидивов, необходимость хирургических вмешательств, а также летальность.
Дифференциальная диагностика проводится с желудочным кровотечением другой этиологии: при злокачественных опухолях, полипах желудка, синдроме Маллори-Вейса, патологии свертывающей системы крови, сердечно-сосудистой системы.
Лечение кровоточащей язвы желудка
Подозрение на кровоточащую язву желудка является прямым показанием к экстренной госпитализации пациентов в хирургическое отделение. Категорически недопустимо обследование в амбулаторных условиях. Всем пациентам назначается строгий постельный режим, полный голод (после остановки кровотечения – диета Мейленграхта). Консервативный гемостаз включает переливание препаратов крови, плазмы, введение фибриногена, аминокапроновой кислоты, хлористого кальция, викасола, атропина, а также пероральный прием аминокапроновой кислоты. Консервативное лечение может быть проведено пациентам группы высокого риска (пожилой возраст, тяжелая сопутствующая патология), а также при легкой и средней степени тяжести кровотечения.
В настоящее время разработаны эффективные методы эндоскопического гемостаза: термические (электрокоагуляция, термозонд, лазерная, радиочастотная и аргоноплазменная коагуляция), инъекционные (местное введение адреналина, новокаина, физиологического раствора и склерозантов), механические (остановка гастродуоденального кровотечения путем клипирования или лигирования кровоточащих сосудов при гастродуоденоскопии) и использование гемостатических материалов (биологического клея, гемостатического порошка).
Показаниями к проведению хирургического лечения являются тяжелая степень кровотечения независимо от типа язвы, сочетание с другими осложнениями язвенной болезни (пенетрацией, пилородуоденальным стенозом), повторные и не останавливающиеся под влиянием консервативных методов гемостаза кровотечения. Конкретный выбор операции определяется локализацией язвы и индивидуальными особенностями. Может быть выполнена резекция желудка по Бильрот I или II, иссечение, ушивание язвы желудка, прошивание сосудов дна язвенного дефекта, возможно сочетание с ваготомией.
Прогноз и профилактика
Прогноз определяется объемом кровопотери и своевременностью оказания специализированной помощи. В настоящее время единственно правильной считается активная хирургическая тактика лечения (при отсутствии противопоказаний). Помимо скорости остановки кровотечения, прогноз зависит от сохранности компенсаторных механизмов пациента, адекватного восполнения объема циркулирующей крови. При профузных кровотечениях регистрируется высокий процент летальности.
Профилактика кровоточащей язвы желудка заключается в своевременном обращении к гастроэнтерологу при наличии жалоб со стороны желудка, адекватном лечении язвенной болезни согласно действующим стандартам, диспансеризации пациентов и регулярном обследовании.
Язва желудка, причины, симптомы, лечение.
Понятие процесса пищеварения.
Пища проходит через пищевод в желудок. Желудок продуцирует кислоту которая является необходимой для переваривания пищи. После смешивания в желудке, пища проходит в двенадцатиперстную кишку (начальный отдел тонкой кишки). В двенадцатиперстной кишке и остальной тонкой кишки, пища смешивается с ферментами (химические вещества). Ферменты производятся поджелудочной железой и клетками, выстилающими кишечник. Ферменты расщепляют пищу, которая поглощается стенкой кишки и поступает в кровь.
Воспаление, вызванное желудочной кислотой.
Это воспаление может быть в желудке, двенадцатиперстной кишке, или в нижней части пищевода. Язвенная болезнь проявляется язвой, вызванной желудочной кислотой. Язва – это место, где слизистая оболочка повреждена и ткань разрушена. Если бы Вы могли заглянуть внутрь вашего желудка и кишечника, то увидели бы что язва — маленький кратер на внутренней слизистой оболочке. Язвенная болезнь желудка является одним из видов язвенной болезни. Эту болезнь иногда называют язвой желудка. Однако наиболее распространенный тип язвенной болезни во всем мире и в Мариуполе является язва двенадцатиперстной кишки.
Что вызывает язву желудка?
Ваш желудок производит кислоту, чтобы помочь переваривать пищу и чтобы убивать бактерии. Эта кислота является едким веществом, поэтому некоторые клетки на внутренней слизистой оболочки желудка и двенадцатиперстной кишки производят естественный барьер, который защищает слизистые оболочки желудка и двенадцатиперстной кишки. Существует, как правило, баланс между количеством кислоты, что производит желудок, и барьерными свойствами слизистой оболочки. Язва может развиться, если есть изменения в этом балансе, Что приводит к повреждению слизистой оболочки желудка или двенадцатиперстной кишки.
Причинами этого являются:
Инфекция Helicobacter Pylori.
Инфекция Helicobacter Pylori (обычно просто называют HP) является причиной примерно в 8 из 10 случаев язвы желудка. Как только Вы инфицировались, если не лечитесь, инфекция развивается по всему желудку и обычно остается на всю оставшуюся жизнь. У многих людей это не вызывает никаких проблем и некоторое количество этих бактерий продолжает жить в слизистой оболочке желудка и двенадцатиперстной кишки. Тем не менее, у некоторых людей эта бактерия вызывает воспаление в слизистой оболочке желудка или двенадцатиперстной кишки. Это приводит к повреждению защитного барьера слизи, а в некоторых случаях увеличивается количество кислоты, которая вызывает воспаление и язвы.
Противовоспалительные препараты — в том числе аспирин.
Противовоспалительные препараты иногда называют нестероидными противовоспалительными препаратами (НПВП). Существуют различные их виды. Например: аспирин, ибупрофен, диклофенак и т.д. Пациенты часто принимают НПВС для лечения артрита, мышечных болей и т.д. Аспирин также используется многими людьми для защиты от тромбов. Тем не менее, эти препараты влияют на слизистый барьер желудка и позволяют кислоте вызывать язву. В 2 из 10 случаев язва желудка вызвана противовоспалительными препаратами.
Другие причины и факторы.
Другие причины являются редкими. Например, некоторые вирусные инфекции могут вызвать язву желудка. Болезнь Крона может привести к язве желудка наряду с проблемами кишечника. Рак желудка может на первый взгляд быть похожим на язву.
Каковы симптомы язвенной болезни?
Боли в верхней части живота, чуть ниже грудины являются частыми симптомами, обычно приходящие. Могут уменьшаться при приеме антацидов, молока. Часто боли беспокоят ночью.
Иные симптомы, которые часто беспокоят: вздутие живота, рвота и тошнота. Вы можете чувствовать тяжесть после еды.
Осложнения развиваются в некоторых случаях, и могут быть серьезными. Они включают в себя:
- Кровоточащая язва — опасное для жизни кровотечение.
- Перфорация. Это когда язва проникает через (‘перфорирует’) стенки желудка. Пища и кислота желудка попадет в брюшную полость. Это обычно вызывает сильную боль и приводит к хирургическому вмешательству.
Какие анализы можно сделать при язве желудка?
- Эндоскопия (гастроскопия) является тем исследованием, которое может подтвердить язву желудка. В этом исследовании врач осматривает слизистую оболочку внутри желудка, проводя тонкий эндоскоп. Он может видеть любое воспаление или язвы. Уреазный тест для выявления бактерии H.pylori проводится практически при каждой гастроскопии. Если H.pylori найден, то он, скорее всего, является причиной язвы. См. отдельную статью под названием «Helicobacter Pylori». Он также может быть обнаружен в образце фекалий (стул-тест), или при проведении дыхательного теста, также по анализам крови (антитела к НР), или в биоптате, взятого в ходе эндоскопии.
- Биопсия — обычно берутся образцы ткани в центре и вокруг язвы при гастроскопии. Они направляются в лабораторию для исследования под микроскопом. Это проверка на рак и тип язвы.
Какие методы применяются для лечения язвы желудка?
Кислотоподавляющие лекарства.
Обычно рекомендуется 4-8-недельный курс препарата, который значительно сокращает количество кислоты в желудке. Наиболее часто используемые препараты является ингибиторы протонной помпы (ИПП). ИПП — класс препаратов, которые действуют на клетки, выстилающие желудок, снижая выработку кислоты. Они включают в себя: эзомепразол, лансопразол, омепразол, пантопразол и рабепразол, и входят в различные торговые марки. Иногда применяются препараты из другого класса препаратов, называемые блокаторы Н2-рецепторов — также известные как «Н2-блокаторы». Н2-блокаторы также действуют на клетки, которые выстилают желудок, снижая производство кислоты. Они включают в себя: циметидин, фамотидин, ранитидин, и входят в различные торговые марки. Поскольку количество кислоты значительно снижается, язва заживает. Однако, это не конец истории …
Если Ваша язва вызвана хеликобактерной инфекцией.
Большинство язв желудка, вызываются инфекцией H.pylori. Таким образом, основная часть лечения — уничтожение Хеликобактера. Если эта инфекция не уничтожается, язва, скорее всего, вернется, как только вы перестанете принимать кислотоподавляющие препараты. Необходимо принимать два антибиотика чтобы убить H. пилори. Кроме того, Вы должны принимать кислотоподавляющие препараты. Это необходимо, чтобы антибиотики хорошо работали. Вы должны принимать эту «комбинированную терапию» (иногда называется «тройная терапия») в течение недели. Один курс комбинированной терапии уничтожает хеликобактерную инфекцию в 9 из 10 случаев. Если H. pylori уничтожается, то вероятность рецидивов язвенной болезни значительно снижается. Тем не менее, у небольшого количества людей хеликобактерная инфекция иногда возвращается.
Если Ваша язва вызвана противовоспалительным препаратом.
Если возможно, Вы должны прекратить прием противовоспалительного препарата. Это позволит язве зажить. Вы также можете принимать кислотоподавляющие препараты в течение нескольких недель. Тем не менее, во многих случаях противовоспалительные препараты необходимы, чтобы облегчить симптомы артрита или других болезненных состояний, или, например, аспирин необходим для защиты от образования тромбов. В таких ситуациях, одним из вариантов является принятие кислотоподавляющих препаратов каждый день длительно. Это уменьшает количество кислоты в желудке, а также значительно снижает вероятность формирования язвы снова.
Хирургические вмешательства (операции) при язве желудка.
В прошлом операции часто использовались для лечения язвы желудка. Это было до того как было обнаружено, что H.pylori является основной причиной большинства язв желудка, и до т ого как современные кислотоподавляющие лекарства стали доступны. Операции теперь обычно требуются, только если развивается осложнения язвы желудка, такие как кровотечения и перфорации.
После лечения.
Повторная эндоскопия, как правило, рекомендуется через несколько недель после окончания лечения. В основном чтобы проверить, что язва зажила, а также быть уверенным, что «язва» не была связана с раком желудка. Если Ваша язва вызвана хеликобактерной инфекцией то, чтобы проверить, что H. pylori уничтожена , как правило, рекомендуется сделать дыхательный или стул тест. Это делается, по крайней мере, через четыре недели после окончания курса комбинированной терапии. В большинстве случаев, тест «негативный», что означает, что инфекция ушла. Если нет, то необходимо повторить курс комбинированной терапии с другим набором антибиотиков.
причины, симптомы, диагностика, лечение, профилактика
Представляет собой самое распространенное осложнение язвенной болезни желудка, характеризующееся истечением крови в полость желудка из поврежденных сосудов.
ПричиныПредставляет собой самое частое кровотечение, которое осложняет течение хронических каллезных, острых язв желудка и возникающее у лиц, страдающих заболеваниями сердечно-сосудистой системы. Иногда, язвенные дефекты на слизистой желудка возникают на фоне длительного приема нестероидных противовоспалительных средств. В основе развития этого осложнения лежит прогрессирование воспалительно-деструктивных процессов в области дефекта, повышенная проницаемость стенок капилляров и нарушение свертывания крови. Чаще всего начинает кровоточить аррозированная артерия, реже – вена либо большое количество мелких сосудов, которые располагаются в области дна язвы. Возникновению кровоточащей язвы способствуют механические либо химические повреждения слизистой, физическое перенапряжение или психоэмоциональные перенапряжения, нейротрофические и тромбоэмболические поражения стенки желудка и дефицит витаминов.
На фоне кровопотери у пациента может отмечаться значительное ухудшение состояния. В случае кровопотери меньше 15% объема циркулирующей крови у больных не отмечается развития выраженных нарушений системной гемодинамики, так как в этом случае активируются компенсаторные защитные механизмы в результате чего возникает спазм сосудов кожи и органов брюшной полости, открытие артериовенозных шунтов и повышение частоты сердечных сокращений. В этом случае сохраняется нормальный кровоток в жизненно важных органах и в случае прекращения кровопотери объем циркулирующей крови восстанавливается за счет естественных депо. При кровопотери потере более 15% возникает генерализованный спазм кровеносных сосудов, значительно повышается частота сердечных сокращений, а переход межтканевой жидкости в сосудистое русло, который изначально имеет компенсаторный характер, становится патологическим. Возникает нарушение системного кровотока, ухудшается микроциркуляция, в том числе в сердце, головном мозге, почках, развивается артериальная гипотензия, компенсаторные механизмы истощаются. У многих больных отмечается развитие печеночной и почечной недостаточности, отека головного мозга, инфаркта миокарда и гиповолемического шока.
СимптомыКлиническая картина определяется выраженностью кровопотери и длительностью кровотечения. При скрытых кровоточащих язвах у больных возникает общая слабость, головокружения, бледность кожи. Гемоглобин в кислой среде желудка окисляется, приобретая темный цвет, и в случае рвоты характерно окрашивание рвотных масс в цвет кофейной гущи.
Основным признаком профузного кровотечения является кровавая рвота, которая может быть однократной либо повторяющейся. Рвотные массы имеют характерный цвет кофейной гущи. При массивном кровотечении из артерии возможна рвота алой кровью.
Общие признаки кровоточащей язвы зависят от степени кровопотери. При дефиците объема циркулирующей крови меньше 5% отмечается незначительное нарушение системной гемодинамики,состояние больного остается удовлетворительным, артериальное давление в пределах номы, но отмечается незначительное учащение пульса. При дефиците от 5 до 15%у больного возникает вялость, головокружения, возможны обморочные состояния, артериальное давление снижено, пульс значительно учащен. При потере крови от 15 до 30% у больного отмечается выраженная бледность кожных покровов и слизистых оболочек, значительное учащение пульса и выраженное снижение артериального давления. При дефиците объема циркулирующей крови более 30%отмечается нарушение сознания, состояние крайне тяжелое, артериальное давление снижено до критического уровня, пульс не определяется.
ДиагностикаПостановка диагноза происходит на основании тщательного изучения анамнеза и объективных данных исследований, позволяющих предположить наличие данной патологии даже при незначительных объемах кровопотери. Для подтверждения диагноза больному назначается общий анализ крови и эзофагогастродуоденоскопия, во время проведения которой зачастую выполняется эндоскопический гемостаз.
ЛечениеПри подозрении на кровоточащую язву желудка показана экстренная госпитализация в хирургическое отделение. Консервативный гемостаз основан на переливании препаратов крови и плазмы, введение фибриногена, аминокапроновой кислоты, хлористого кальция, викасола, атропина, а также пероральном приеме аминокапроновой кислоты. Консервативное лечение может быть проведено лицам пожилого возраста, пациентам с тяжелой сопутствующей патологией, а также при легкой и средней степени кровотечения.
Эндоскопический гемостаз может проводится с использованием термических методов, инъекционных препаратов, механических способов либо посредством использования гемостатических материалов.
Показанием к проведению хирургического вмешательства является тяжелая степень кровопотери, сочетающаяся с другими осложнениями язвенной болезни, повторные и не останавливающиеся под влиянием консервативных методов кровотечения.
ПрофилактикаПрофилактика кровоточащей язвы желудка основана на адекватном лечении язвы желудка и своевременном обращении за врачебной помощью.
Клинические тесты и задачи |
Гастроэнтерология. Хирургия
Из представленных вариантов ответов выберите один.
1. Какой из признаков не характерен для обострения язвенной болезни двенадцатиперстной кишки:
а) боли натощак;
б) боли через 30 мин после еды;
в) боли через 2,5 ч после еды;
г) боли справа в эпигастрии;
д) изжога, кислая отрыжка.
2. У больного с многолетним течением язвенной болезни желудка появились почти постоянные боли с иррадиацией в спину. Какое осложнение можно предположить:
а) стеноз привратника;
б) пенетрацию;
в) малигнизацию;
г) перфорацию;
д) демпинг-синдром.
3. Снижение секреторно-кислотообразующей функции желудка наблюдается при:
а) хроническом антрум-гастрите;
б) хроническом атрофическом гастрите;
в) хроническом гипертрофическом гастрите;
г) синдроме Золлингера – Эллисона;
д) всех указанных формах.
4. Какой метод наиболее надежен для исключения малигнизации язвы желудка:
а) рентгенологический;
б) эндоскопический;
в) кал на скрытую кровь;
г) желудочный сок с гистамином;
д) эндоскопия с биопсией.
5. У больного, страдающего язвенной болезнью желудка, в период очередного обострения появились жалобы на отрыжку тухлым яйцом, рвоту принятой накануне пищей. Какое осложнение возникло у больного:
а) пенетрация;
б) перфорация;
в) кровотечение;
г) стеноз привратника;
д) малигнизация.
6. У больного жалобы на боли в эпигастрии, появляющиеся через 1,5–2 ч после еды и натощак. Этот симптом предположительно указывает на наличие:
а) хронического гастрита;
б) язвенной болезни желудка;
в) язвенной болезни двенадцатиперстной кишки;
г) холецистита;
д) панкреатита.
7. Высокий уровень амилазы сыворотки может быть при всех состояниях, за исключением:
а) разрыва панкреатической кисты;
б) хронической застойной сердечной недостаточности;
в) внематочной беременности;
г) свинки;
д) острого панкреатита.
8. Самым ценным лабораторным показателем в диагностике обострения хронического панкреатита является:
а) лейкоцитоз;
б) уровень аминотрансфераз крови;
в) уровни амилазы крови и мочи;
г) уровень щелочной фосфатазы;
д) гипергликемия.
9. Гепатомегалия, спленомегалия и мелена заставляют подозревать:
а) кровоточащую язву двенадцатиперстной кишки;
б) кровоточащие вены пищевода при циррозе печени;
в) тромбоз мезентериальной артерии;
г) неспецифический язвенный колит;
д) кровоточащие язвы желудка.
10. Синдром цитолиза выражен в наибольшей степени при:
а) наследственном сфероцитозе;
б) синдроме Жильбера;
в) хроническом активном гепатите;
г) желчнокаменной болезни;
д) циррозе печени.
11. Только прямая (конъюгированная) гипербилирубинемия характерна для:
а) гемолитической желтухи;
б) печеночно-клеточной желтухи;
в) внепеченочного холестаза;
г) внутрипеченочного холестаза;
д) нарушения захвата и связывания билирубина.
12. Повышение уровня прямого и непрямого билирубина наблюдается при:
а) наследственном сфероцитозе;
б) синдроме Жильбера;
в) холедохолитиазе;
г) активном гепатите;
д) опухоли pancreas.
13. Наиболее характерным проявлением неспецифического язвенного колита является:
а) разлитая боль в животе;
б) жидкий стул;
в) частые кровянистые испражнения;
г) узловая эритема;
д) боли в суставах.
14. Хронический рецидивирующий панкреатит наблюдается чаще всего при:
а) язвенной болезни;
б) холелитиазе;
в) постгастрорезекционном синдроме;
г) хроническом колите;
д) лямблиозе.
15. Наиболее подверженными метастазированию при раке желудка являются:
а) регионарные лимфоузлы;
б) печень;
в) вирховская железа;
г) дугласово пространство;
д) легкие.
Ответы
1 – б. 2 – б. 3 – б. 4 – д. 5 – г. 6 – в. 7 – б. 8 – в. 9 – б. 10 – в. 11 – в. 12 – г. 13 – в. 14 – б. 15 – в.
ЗАДАЧИ
Задача № 1
Больная С., 32 года, предъявляет жалобы на озноб, слабость, головную боль, разбитость, тошноту, интенсивные боли в правом подреберье, возникшие вчера вечером после потребления жирного мяса и с небольшими перерывами продолжавшиеся всю ночь. Боли усиливаются при перемене положения тела, поворотах.
Известно, что у старшей сестры в 44 года был диагностирован калькулезный холецистит.
В возрасте 7 лет больная перенесла гепатит А, после чего в течение нескольких лет отмечала эпизоды болей в правом подреберье после жирной пищи, иногда сопровождавшиеся рвотой. В 18 лет при анализе желчи, полученной при дуоденальном зондировании, выявлено большое количество лейкоцитов в порциях В и С. Неоднократно лечилась в санаториях, принимала желчегонные препараты. Со слов больной, при повторном УЗИ желчных путей «выявлялся песок». Чувствовала себя удовлетворительно. В анамнезе у пациентки 5 беременностей, завершившихся нормальными срочными родами. В настоящее время пациентка беременна, срок 18 нед.
Объективно: гиперстенического телосложения, повышенного питания (индекс массы тела – 33 кг/м2), кожные покровы чистые, иктеричность склер, температура тела 39°С. Печень не выступает из-под реберной дуги, мягко-эластической консистенции, пальпация резко болезненная. Резко положительные симптомы Георгиевского – Мюсси, Ортнера, Мэрфи, Лепене. Живот слегка вздут. Селезенка не пальпируется.
В анализе крови: лейкоциты – 15100/мкл, п/я – 11%, с/я – 53%, лимфоциты – 19%, моноциты – 12%, эозинофилы – 5%, эритроциты – 4200 млн/мкл, гемоглобин – 121 г/л, тромбоциты – 290 000/мкл, СОЭ – 17 мм/ч. Билирубин общий – 2,6 мг/дл, прямой – 0,5 мг/дл. Фибриноген – 4,82 г/л. Общий белок – 82 г/л, альбумин – 5,6 г/л. АЛТ – 24 МЕ, АСТ – 18 МЕ, g-ГТ – 160 МЕ, щелочная фосфатаза – 380 МЕ/л.
При эзофагогастродуоденоскопии – гастроэзофагеальный рефлюкс, другой патологии не выявлено.
При УЗИ органов брюшной полости: печень немного увеличена (+1 см), контуры ровные, паренхима обычной эхогенности. Внутрипеченочные желчные протоки расширены, ductus choledochus – 6 мм. Желчный пузырь увеличен до 5 см в поперечнике, стенки утолщены, выявляется «двойной контур», ультразвуковой симптом Мюсси. В шейке желчного пузыря эхоплотная тень размером 1,5 см. Поджелудочная железа нормальных размеров и формы, эхогенность нормальная. Панкреатический проток не расширен.
Сформулируйте предварительный диагноз.
Задача № 2
Больной А., 52 года, поступил в клинику с жалобами на боли в подложечной области, возникающие через 20–30 мин после приема пищи, отрыжку воздухом, снижение массы тела на 3 кг за последний месяц. Первые признаки заболевания появились осенью 3 года назад (стали возникать боли в эпигастральной области через 30–40 мин после приема пищи, самостоятельно принимал дротаверин и алгелдрат/магния гидроксид с кратковременным эффектом), не обследовался, обратил внимание на сезонность болей (весной и осенью). Последнее ухудшение самочувствия – в течение последнего месяца, боли носили прежний характер, на высоте болей наблюдалась иррадиация в спину. Появилась отрыжка воздухом. Для уточнения диагноза и лечения поступил в клинику.
При поступлении: общее состояние удовлетворительное. Кожные покровы и видимые слизистые слегка бледноваты. В легких дыхание везикулярное, хрипов нет, тоны сердца ритмичные, ясные, АД – 140/80 мм рт. ст. Пульс – 80 уд./мин. Живот мягкий, умеренное напряжение мышц в эпигастрии, локальная болезненность в эпигастральной области. Печень, селезенка не увеличены. В анализе крови: эритроциты – 3750000, гемоглобин – 10,7 гр%, цв. пок. – 0,9, СОЭ – 15 мм/ч. При эзофагогастродуоденоскопии – пищевод не изменен, кардия смыкается полностью. Желудок хорошо расправляется воздухом. На малой кривизне, в средней ее трети, имеется звездчатый белесый рубец с отчетливой конвергенцией складок. Там же свежая язва с отечными, воспалительно-измененными краями, размерами 6х8 мм. В глубине язвы имеется сгусток крови. Луковица двенадцатиперстной кишки не изменена. Произведена биопсия слизистой из краев язвы. Гистологическое исследование: картина атрофического гастрита с явлениями кишечной метаплазии эпителия, край язвы, попавший в срез, с признаками хронического воспаления. НР выявлен в небольшом количестве. pН-метрию не проводили в связи с характером локализации язвы.
Сформулируйте клинический диагноз.
Задача № 3
Больная И., 48 лет, поступила в клинику на 3-й день заболевания с жалобами на боли в правом подреберье, тошноту, повторную рвоту желчью, повышение температуры тела до 38°С. Состояние больной средней тяжести, число дыхания – 28/мин, пульс – 110 уд./мин. Язык сухой, обложен белым налетом. Живот напряжен и резко болезнен в правом подреберье, где пальпируется дно желчного пузыря. Там же определяется симптом Щеткина – Блюмберга, положительны симптомы Ортнера, Мэрфи, Мюсси. Лейкоцитоз – 18х109/л. На фоне консервативной терапии в течение 12 ч состояние больной не улучшилось, повысилась температура тела, возрос лейкоцитоз.
1. Ваш предварительный диагноз: а) острый очаговый панкреатит; б) острый катаральный холецистит; в) перфоративная язва двенадцатиперстной кишки; г) острый флегмонозный холецистит; д) острый прободной холецистит.
2. Наиболее характерные признаки при этом заболевании: а) рвота желчью; б) боли в правом подреберье; в) пальпируемое дно желчного пузыря; г) мышечный дефанс в правом подреберье; д) симптом Ортнера.
3. Оптимальным методом диагностики данного заболевания является: а) компьютерная томография брюшной полости; б) ретроградная панкреатохолангиография; в) ультразвуковое исследование; г) в/в холецистохолангиография; д) лапароскопия.
4. Ваша тактика лечения: а) экстренная операция; б) массивная антибиотикотерапия; в) чрескожная санация желчного пузыря; г) комплексная инфузионная терапия; д) спазмолитическая терапия.
Ответы
Задача № 1. Хронический рецидивирующий бескаменный холецистит в стадии обострения, среднетяжелого течения.
Задача № 2. Язвенная болезнь желудка, впервые выявленная, с локализацией на малой кривизне в фазе обострения.
Задача № 3. 1 – г. 2 – б, г, д. 3 – в. 4 – а.
.
Язвенная болезнь желудка и двенадцатиперстной кишки: выбор тактики при кровотечении | Жерлов
1. Горбунов В.Н., Сытник А.П., Коренев Н.Н. и др. Сравни-тельные результаты хирургического лечения прободных и кровоточащих пилородуоденальных язв // Хирургия. 1998. № 9. С. 14-17.
2. Григорьев С.Г., Корытцев В.К. Хирургическая тактика при язвенных дуоденальных кровотечениях // Хирургия. 1999. № 6. С. 20-22.
3. Евтихов Р.М, Ватагин С.А., Чугуевский В.М., Дроз-дов С.В. Пломбировка кровоточащих язв двенадцатипер-стной кишки при выполнении стволовой ваготомии с пилоропластикой по Финнею // Хирургия. № 4. 1999. С. 22-24.
4. Жерлов Г.К., Баранов А.И., Гибадулин Н.В. Пилорусмо-делирующие и пилоруссохраняющие резекции желудка. М.: МЗ Пресс, 2000. 144 с.
5. Кирпатовский И.Д. Кишечный шов и его теоретические основы. М.: Медицина, 1964. 174 с.
6. Крылов А.А., Земляной А.Г., Михайлович В.А., Иванов А.И. Неотложная гастроэнтерология. Л.: Медицина, 1988. 264 с.
7. Лосев Р.З., Чирков Ю.В. Современные проблемы хирур-гической тактики при острых кровотечениях из гастро-дуоденальных язв // Вестн. хирургии им. И.И. Грекова. 1996. № 6. С. 28-31.
8. Панцырев Ю.М., Михлев А.И., Федоров Е.Д. Хирургиче-ское лечение прободных и кровоточащих гастродуоде-нальных язв // Хирургия. 2003. № 3. С. 43-49.
9. Ратнер Г.Л., Корытцев В.К., Катков В.К., Афанасен-ко В.П. Кровоточащая язва двенадцатиперстной кишки: тактика при ненадежном гемостазе // Хирургия. 1999. № 6. С. 23-24.
10. Рыбачков В.В., Дряженков И.Г. Осложненные гастро-дуоденальные язвы // Хирургия. 2005. № 3. С. 27-29.
11. Blocksom J.M., Tokioka S., Sugawa C. Current therapy for nonvariceal upper gastrointestinal bleeding // Surg. Endosc. 2004. V. 18. P. 186-192.
12. Millat B., Fingerhut А., Borie F. Surgical Treatment of Complicated Duodenal Ulcers: Controlled Trials // World J. Surg. 2000. V. 24. P. 299-306.
13. Nikolopoulou V.N., Thomopoulos K.C., Theocharis G.I. et al. Acute upper gastrointestinal bleeding in operated stomach: Outcome of 105 cases // World J. Gastroenterol. 2005. V. 11. № 29. P. 4570-4573.
14. Ohmann Ch., Imhof M., Ro H.-D. Trends in peptic ulcer bleeding and surgical treatment // World J. Surg. 2000. V. 24. P. 284-293.
15. Schoenberg M.H. Surgical therapy for peptic ulcer and nonvariceal bleeding // Langenbeck’s Arch Surg. 2001. V. 386. P. 98-103.
выбор тактики при кровотечении – тема научной статьи по клинической медицине читайте бесплатно текст научно-исследовательской работы в электронной библиотеке КиберЛенинка
Язвенная болезнь желудка и двенадцатиперстной кишки: выбор тактики при кровотечении
Жерлов Г.К., Кошель А.П., Воробьев В.М., Ермолаев Ю.Д.
Gastroduodenal ulcers: the choice of surgical policy in gastrointestinal bleeding
Zherlov G.K., Koshel A.P., Vorobiyov V.M., Yermolayev Yu.D.
Язвенные гастродуоденальные кровотечения являются актуальной проблемой экстренной хирургии в связи с частой встречаемостью и высокой летальностью. Проведен анализ результатов лечения 782 больных с язвенной болезнью желудка (239), двенадцатиперстной кишки (488), а также больных с сочетанными язвами (37) и пептической язвой гастроэнтероана-стомоза (18), осложненной кровотечением.
Выбор тактики лечения основывался на данных экстренной фиброгастроскопии, с помощью которой устанавливали локализацию и тяжесть кровотечения по шкале J. Forrest. Лечение начинали в условиях отделения интенсивной терапии с обязательным эндоскопическим контролем «по программе». В экстренном порядке оперировано 5,9% больных, в срочном порядке — 16,4% пациентов от всех поступивших с кровотечением. В отсроченном и плановом порядке оперативное лечение проведено у 21,7% больных. Послеоперационная летальность составила 3,8%. Осложнения после операции имели место у 12,2% больных.
По результатам исследования сделан вывод, что в лечении язвенных гастродуоденальных кровотечений следует придерживаться индивидуальной активно-выжидательной тактики, основанной на соматическом состоянии пациента, длительности язвенного анамнеза и локализации язвы, наличии эпизодов гастродуоденального кровотечения в прошлом, а также интенсивности кровотечения (по J. Forrest) и эффективности консервативного гемостаза.
Ключевые слова: язвенная болезнь желудка и двенадцатиперстной кишки, неварикозное кровотечение, хирургическое лечение.
Ulcerative gastroduodenal bleedings remain the actual problem of emergency surgery because of quite frequency and high mortality. The analysis of treatment results in 782 patients was conducted. There were 239 patients with gastric ulcers, 488 patients with duodenal ulcers, 37 patients with combined ulcers and 18 patients with bleeding peptic ulcers of gastroenteranastomosis.
The choice of surgical policy was based on emergency fibrogastroscopy findings. According to these findings the locality and severity of bleeding were defined using J. Forrest scale. The treatment began in intensive care with obligatory endoscopic control «by the program». Emergency operations were performed in 5,9% cases and urgent operations were performed in 16.4% cases of all patients who suffered with bleeding. There were 21,7% patients with operative treatment in remote and planned order. Postoperative mortality was 3,8%. Postoperative complications were in 12,2% patients.
There were consider that the treatment of ulcerative gastroduodenal bleedings should be based on the individual active and waiting policy concluding in somatic patient’s condition, duration of ulcerative anamnesis, presence of gastroduodenal bleedings in the past, ulcer location, and bleeding intensity (using J. Forrest scale) and effectiveness of conservative hemostasis.
Key words: peptic ulcer, nonvariceal gastrointestinal bleeding, surgical treatment.
НИИ гастроэнтерологии СибГМУ, г. Северск, Томская обл.
© Жерлов Г.К., Кошель А.П., Воробьев В.М., Ермолаев Ю.Д.
УДК 616.33-002.44-005.1-08
Введение
В настоящее время в хирургии язвенной болезни, осложненной гастродуоденальными кровотечениями, различают активную, активно -выжидательную и выжидательную тактику. Вместе с тем число сторонников и противников каждой из них периодически меняется. Так, широкое внедрение в клиническую практи-
Кровотечение из язвы желудка или двенадцатиперстной кишки (ДПК) является одной из самых актуальных проблем ургентной хирургии [8—10, 12—14]. Стабильно высоким остается уровень летальности, который колеблется в пределах 10% [8, 11, 15].
ку современной эндоскопической техники, позволяющей проводить остановку кровотечения из аррозиро-ванных сосудов в дне язвы, появление новых поколений противоязвенных, кислотоснижающих и гемоста-тических средств, совершенствование методов консервативного лечения язвенной болезни склоняют чашу весов в пользу активно -выжидательной тактики. Однако до настоящего времени среди основных причин летальных исходов при желудочно-кишечном кровотечении далеко не последнее место занимает запоздалое решение о необходимости операции [9]. Так, по данным А.А. Крылова с соавт. [6], если летальность при активной тактике не превышает 5%, то при активно -выжидательной она достигает 29%, «операции отчаяния», выполняемые на фоне рецидива кровотечения, приводят к гибели до 45% больных.
Большинство хирургов считают, что единственным радикальным способом остановки кровотечения при гастродуоденальных язвах является резекция желудка [2, 6]. Вместе с тем в последнее время отмечается увеличение числа органосохраняющих операций (различные варианты ваготомии с иссечением кровоточащей язвы и дренирующими операциями) [1, 3, 7].
Широкое использование лапароскопической техники позволило предложить при кровоточащих язвах ДПК выполнение лапароскопической ваготомии либо задней стволовой с передней селективной проксимальной ваготомией и пилоропластикой из мини-доступа [8]. При язве желудка стремятся к выполнению пилорус-сохраняющей резекции [9].
Целью данного исследования явилось обоснование индивидуальной активно-выжидательной тактики при острых гастродуоденальных кровотечениях.
Материал и методы
С 1989 по 2004 г. под наблюдением находилось 782 больных с гастродуоденальными кровотечениями. Среди пациентов было 587 мужчин и 195 женщин в возрасте от 15 до 89 лет. Сводные данные о больных по полу и возрасту представлены в табл. 1.
Таблица 1
Распределение пациентов с гастродуоденальными кровотече-
ниями по полу и возрасту
Пол Всего Возраст, лет
До 20 21—30 31—40 41—50 51—60 Старше 60
Мужчины Женщины 587 21 69 161 134 123 79 195 8 23 48 34 47 35
Итого I 782 29 92 209 168 170 114
Из табл. 1 видно, что почти половина (48,2%) пациентов с гастродуоденальными кровотечениями представлена группой наиболее трудоспособного возраста — от 31 до 50 лет.
Пациенты поступали в приемный покой клиники в порядке скорой помощи с признаками острого желудочно-кишечного кровотечения. Среднее время от момента начала кровотечения до поступления составило (17,0 + 2,7) ч.
Среди основных жалоб при поступлении были: рвота «кофейной гущей» (87%), мелена (79%), головокружение (47%), кратковременный коллапс (17%).
Всем пациентам, поступающим с признаками га-стродуоденального кровотечения, в приемном отделении выполнялась экстренное эндоскопическое исследование верхних отделов пищеварительного тракта. Целью экстренной эзофагогастродуоденоскопии была топическая диагностика источника геморрагии, оценка состояния сосудистого гемостаза в дне язвы по классификации J. Forrest (1987) и попытка эндоскопической остановки кровотечения.
Оценка состояния сосудистого гемостаза по J. Forrest:
F-I-A — струйное (артериальное) кровотечение из язвы;
F-I-B — капельное (венозное) кровотечение из язвы;
F-II-A — тромбированные сосуды в дне язвы;
F-II-B — сгусток крови, закрывающий язву;
F-II-C — язва без признаков кровотечения;
F-III — источников кровотечения не обнаружено.
По результатам экстренной эзофагогастроскопии язвенная болезнь желудка обнаружена у 239 (30,6%) пациентов, язвенная болезнь ДПК — у 488 (62,4%), у 37 (4,7%) пациентов имелись сочетанные гастродуо-денальные язвы, у 18 (2,3%) — язвы гастроэнтероана-стомоза (после операции Бильрот II).
После эндоскопического исследования и выяснения источника и локализации геморрагии определялась дальнейшая тактика лечения.
Результаты и обсуждение
Все пациенты, у которых кровотечение продолжалось или имела место угроза повторного кровотечения соответственно F-I-A, F-I-B и F-II-A, F-II-B по классификации J. Forrest (1987), госпитализировались в отделение интенсивной терапии. После проведения ком-
плекса интенсивной терапии, направленной на восполнение объема циркулирующей крови, коррекцию водно-электролитных нарушений, активацию гемостаза, поддержание функции жизненно важных органов, выполнялось повторное эндоскопическое исследование для решения вопроса о сроках проведения оперативного вмешательства.
Пациенты со струйным (артериальным) кровотечением из язвы (Р-1-Л) при неэффективности эндоскопического гемостаза после короткой предоперационной подготовки поступали в операционную для проведения экстренной операции.
При наличии капельного (венозного) кровотечения (Р-1-В) проводилась гемостатическая терапия, как общая (медикаментозная), так и местная (эндоскопическая). В случае неэффективности консервативного лечения в течение 6 ч (когда при контрольной эзофа-гогастродуоденоскопии кровотечение продолжалось) пациентам этой группы предлагалось выполнение экстренной операции.
Если через сутки интенсивной терапии сохранялась угроза кровотечения (Б-П-Л, Б-П-Б), пациентам с длительным течением язвенной болезни либо наличием эпизодов гастродуоденального кровотечения в анамнезе настойчиво рекомендовалось выполнение срочной операции.
При отсутствии признаков продолжающегося кровотечения и угрозы кровотечения (Б-П-С) при эндоскопическом контроле через сутки больных переводили в общехирургическое отделение для дальнейшей терапии с последующим (не ранее 14 сут) решением вопроса о плановом оперативном лечении.
Пациенты групп Б-П-С и F-Ш либо госпитализировались в стационар для дальнейшего планового обследования, либо им рекомендовалось пройти комплексное обследование в поликлинике по месту жительства.
Из 782 пациентов, поступивших в клинику с диагнозом «гастродуоденальное кровотечение», оперированы 345 (44,1%) (табл. 2). В том числе в экстренном порядке (до 6 ч от момента поступления) были опери-
рованы 46 пациентов, что составило 13,3% от всех оперированных больных, или 5,9% от всех поступивших с кровотечением. В срочном порядке оперированы 128 (37,1 и 16,4% соответственно) пациентов.
В отсроченном и плановом порядке (более 14 сут от момента поступления) оперативному лечению подверглись 170 больных, что составило 49,3 и 21,7% соответственно.
Основной вид операции — резекция 1/2 желудка в модификации клиники — был выполнен 188 (54,5%) больным. Селективная проксимальная ваготомия с иссечением язвы и дуоденопластикой проведена 74 (21,4%) пациентам, пилоруссохраняющая резекция — 39 (11,3%), остальным больным выполнялись иссечение язвы — 18 (5,2%), стволовая ваготомия — 9 (2,6%), резекции пилоробульбарного отдела — 9 (2,6%), экстирпация культи желудка — 4 (1,2%), проксимальная резекция — 4 (1,2%). Способы выполнения операций были описаны ранее [4].
Все операции выполнялись с применением прецизионного подслизисто-подслизистого шва И.Д. Кирпа-товского [5] в модификации Г.К. Жерлова [4].
В клинике операцией выбора на высоте гастро-дуоденального кровотечения является резекция 1/2 желудка в модификации клиники.
Вместе с тем у молодых людей с впервые выявленной язвой ДПК при отсутствии грубой деформации луковицы показана селективная проксимальная ваготомия с иссечением язвы и дуоденопластикой. Выполнение гастротомии и прошивания сосудов в дне язвы считается возможным только у пациентов пожилого и старческого возраста на фоне тяжелой сопутствующей патологии, когда технически сложно выполнить иссечение язвы, а время операции ограничено.
В более поздние сроки после кровотечения (в плановом порядке) возможно выполнение всех вариантов резекции желудка и органосохраняющих операций (селективная проксимальная ваготомия + иссечение язвы + дуоденопластика).
Таблица 2
Консервативное и оперативное лечение больных с гастродуоденальными кровотечениями, абсолютное число (%)
Патология Всего Консервативное лечение Оперативное лечение
Язвенная болезнь желудка 239 (30,6) 115 (48,1) 124 (51,9)
Язвенная болезнь ДПК 488 (62,4) 299 (61,3) 189 (38,7)
Сочетанные язвы желудка и ДПК 37 (4,7) 14 (37,8) 23 (62,2)
Язвы гастроэнтероанастомоза 18 (2,3) 9 (50,0) 9 (50,0)
Итого | 782 (100)
В ранние сроки после экстренных и срочных операций умерло 13 (3,8%) больных, из которых 9 пациентов были оперированы в срочном порядке (2-е—3-и сут) на фоне рецидивного профузного кровотечения. В 4 случаях выполнена резекция 1/2 желудка в модификации клиники, в 9 — гастротомия, иссечение язвы. Причиной смерти у 7 больных была острая сердечнососудистая недостаточность, у 4 — осложнения со стороны легких (пневмония), у 1 — массивная кро-вопотеря (больная погибла в течение первых суток после операции). И у 1 больного операция иссечения язвы выполнялась после многократных санационных релапаротомий, выполненных по поводу разлитого гнойного перитонита после перфорации язвы ДПК. Смерть больного наступила вследствие полиорганной недостаточности на фоне некупируемого гнойного перитонита.
Всего послеоперационные осложнения имели место у 42 больных (12,2%). Следует отметить, что все осложнения были неспецифическими, т.е. характерными для любой операции на органах брюшной полости. Ни в одном случае не отмечено недостаточности швов анастомозов, что обусловлено особенностью применяемой технологии формирования гастродуоде-нального соустья.
Частота и характер осложнений представлены в табл. 3, из которой видно, что самыми частыми осложнениями были инфильтративно-воспалительные изменения в легких и плевре (14 случаев), а также гнойные осложнения со стороны послеоперационной раны (12 случаев). В раннем послеоперационном периоде придерживались активной тактики ведения больных (раннее вставание, дыхательная гимнастика,
437 (55,9) 345 (44,1)
раннее энтеральное питание через микрозонд, установленный в тощую кишку во время операции).
Средний койко-день после операции составил (19,5 + 3,3) сут.
Выводы
Таким образом, в решении вопроса о сроках выполнения операции при острых гастродуоденальных кровотечениях необходимо придерживаться индивидуальной активно-выжидательной тактики. При наличии сомнений в эффективности проводимых консервативных мероприятий, направленных на остановку кровотечения, особенно у пациентов с длительным язвенным анамнезом и наличием в прошлом эпизодов желудочно-кишечных кровотечений, следует более активно предлагать оперативное лечение. В случае выявления кровотечения Р-1-Л и Р-1-Б необходимо выполнять экстренную операцию в сроки до суток от момента поступления больного в стационар. Операцией выбора при этом должна быть резекция желудка либо селективная проксимальная ваготомия с иссечением язвы и дуоденопластикой, у пациентов с язвенной болезнью желудка возможно выполнение пило-руссохраняющей резекции. В том случае, когда имеет место кровотечение Б-П-Л и Б-П-Б у молодых пациентов с впервые выявленной язвой, либо в случае, когда риск операции высок (пожилой и старческий возраст, тяжелая сопутствующая патология), возможно проведение консервативных мероприятий в условиях отделения интенсивной терапии с обязательным эндоскопическим контролем. Плановое оперативное лечение у этой группы больных следует проводить не ранее 14 сут от момента начала кровотечения.
Таблица 3
Осложнения операции по поводу гастродуоденальных кровотечений (в скобках указано количество
умерших больных)
Вид операции п Осложнения
Легочные Сердечнососудистые Гнойные Прочие
Абс. | % Абс. | % Абс. | % Абс. | %
Резекция 1/2 желудка СПВ + иссечение язвы + дуоденопластика Пилоруссохраняющая резекция Иссечение язвы Прочие 188 6 3,2 3 (2) 1,6 (1,1) 5 2,7 4 2,1 74 2 2,7 — — 1 1,4 — — 39 1 2,6 — — — — 1 2,6 18 4 (4) 22,2 (22,2) 6 (5) 33,3 (27,8) 4 22,2 2 (2) 11,1 (11,1) 26 1 3,8 — — 2 7,7 — —
Итого
345 14 (4) 4,1 (1,2) 9 (7) 2,6 (2,02) 12 3,5 7 (2) 2,02 (0,6) Бюллетень сибирской медицины, 11, 2006
Примечание. СПВ — селективная п Литература
1. Горбунов В.Н., Сытник А.П., Коренев Н.Н. и др. Сравнительные результаты хирургического лечения прободных и кровоточащих пилородуоденальных язв // Хирургия.
1998. № 9. С. 14—17.
2. Григорьев С.Г., Корытцев В.К. Хирургическая тактика при язвенных дуоденальных кровотечениях // Хирургия.
1999. № 6. С. 20—22.
3. Евтихов Р.М, Ватагин С.А., Чугуевский В.М., Дроздов С.В. Пломбировка кровоточащих язв двенадцатиперстной кишки при выполнении стволовой ваготомии с пилоропластикой по Финнею // Хирургия. № 4. 1999. С. 22—24.
4. Жерлов Г.К., Баранов А.И., Гибадулин Н.В. Пилорусмо-делирующие и пилоруссохраняющие резекции желудка. М.: МЗ Пресс, 2000. 144 с.
5. Кирпатовский И.Д. Кишечный шов и его теоретические основы. М.: Медицина, 1964. 174 с.
6. КрыловАА, ЗемлянойА.Г., МихайловичВ.А., Иванов А.И. Неотложная гастроэнтерология. Л.: Медицина, 1988. 264 с.
7. Лосев Р.З., Чирков Ю.В. Современные проблемы хирургической тактики при острых кровотечениях из гастро-дуоденальных язв // Вестн. хирургии им. И.И. Грекова. 1996. № 6. С. 28—31.
альная ваготомия; n — количество пациентов.
8. Панцырев Ю.М., Михлев А.И., Федоров Е.Д. Хирургическое лечение прободных и кровоточащих гастродуоде-нальных язв // Хирургия. 2003. № 3. С. 43—49.
9. Ратнер Г.Л., Корытцев В.К., Катков В.К., Афанасен-ко В.П. Кровоточащая язва двенадцатиперстной кишки: тактика при ненадежном гемостазе // Хирургия. 1999. № 6. С. 23—24.
10. РыбачковВ.В., Дряженков И.Г. Осложненные гастро-дуоденальные язвы // Хирургия. 2005. № 3. С. 27—29.
11. Blocksom J.M., Tokioka S., Sugawa C. Current therapy for nonvariceal upper gastrointestinal bleeding // Surg. Endosc. 2004. V. 18. P. 186—192.
12.Millat B., Fingerhut А., Borie F. Surgical Treatment of Complicated Duodenal Ulcers: Controlled Trials // World J. Surg. 2000. V. 24. P. 299—306.
13. Nikolopoulou V.N., Thomopoulos K.C., Theocharis G.I. et al. Acute upper gastrointestinal bleeding in operated stomach: Outcome of 105 cases // World J. Gastroenterol. 2005. V. 11. № 29. P. 4570—4573.
14. Ohmann Ch., Imhof M., RoH.-D. Trends in peptic ulcer bleeding and surgical treatment // World J. Surg. 2000. V. 24. P. 284—293.
15. SchoenbergM.H. Surgical therapy for peptic ulcer and nonvariceal bleeding // Langenbeck’s Arch Surg. 2001. V. 386. P. 98—103.
Поступила в редакцию 26.08.2005 г.
Язва желудка — Осложнения — NHS
Осложнения язвы желудка относительно редки, но они могут быть очень серьезными, если возникают.
Внутреннее кровотечение
Внутреннее кровотечение — наиболее частое осложнение язвы желудка. Это может произойти, когда на месте кровеносного сосуда развивается язва.
Кровотечение может быть:
Вам следует посетить своего терапевта, если у вас стойкие симптомы анемии.Если они думают, что у вас язва желудка, они могут направить вас к гастроэнтерологу для обследования и лечения.
Немедленно обратитесь к своему терапевту или NHS 111 или обратитесь в ближайшее отделение неотложной помощи (A&E), если у вас есть симптомы более сильного кровотечения.
Эндоскопия будет использоваться для определения причины кровотечения, и во время эндоскопии может быть назначено лечение, чтобы остановить кровотечение.
Иногда для остановки кровотечения из язв используются специальные процедуры, проводимые под рентгенологическим контролем, хотя иногда может потребоваться хирургическое вмешательство для восстановления пораженного кровеносного сосуда.
Также может потребоваться переливание крови, чтобы восполнить потерянную кровь.
Перфорация
Более редкое осложнение язвы желудка — это разрыв слизистой оболочки желудка, известный как перфорация.
Это может быть очень серьезным заболеванием, поскольку позволяет бактериям, живущим в желудке, вырваться наружу и инфицировать слизистую оболочку брюшной полости (брюшину). Это называется перитонитом.
При перитоните инфекция может быстро распространиться в кровь (сепсис), прежде чем распространиться на другие органы.Это несет в себе риск полиорганной недостаточности и может быть смертельным, если не лечить.
Самый частый симптом перитонита — внезапная боль в животе, которая неуклонно усиливается.
Если у вас есть этот тип боли, немедленно обратитесь к терапевту. Если это невозможно, позвоните в NHS 111 или в местную службу в нерабочее время.
Перитонит — это неотложная медицинская помощь, требующая госпитализации. В некоторых случаях может потребоваться операция.
Подробнее о лечении перитонита.
Обструкция выхода из желудка
В некоторых случаях воспаленная (опухшая) или рубцовая язва желудка может препятствовать нормальному прохождению пищи через пищеварительную систему. Это известно как обструкция выходного отверстия желудка.
Симптомы могут включать:
- повторяющиеся эпизоды рвоты с большим количеством рвоты, содержащей непереваренную пищу
- стойкое чувство вздутия живота или полноты
- Чувство сытости после того, как съел меньше еды, чем обычно
- Необъяснимая потеря веса
Для подтверждения обструкции можно использовать эндоскопию.Если обструкция вызвана воспалением, можно использовать ингибиторы протонной помпы (ИПП) или антагонисты h3-рецепторов для снижения уровня кислоты в желудке до тех пор, пока опухоль не спадет.
Если обструкция вызвана рубцовой тканью, для ее лечения может потребоваться операция, хотя иногда ее можно лечить, пропуская небольшой баллон через эндоскоп и надувая его, чтобы расширить место обструкции.
Последняя проверка страницы: 17 сентября 2018 г.
Срок следующей проверки: 17 сентября 2021 г.
Язва желудка (язва желудка) | NHS inform
Если у вас язва желудка, ваше лечение будет зависеть от того, чем она была вызвана.
При лечении большинство язв заживают за месяц или два.
Лечение инфекции Helicobacter pylori (H. pylori)
Если язва желудка вызвана бактериальной инфекцией Helicobacter pylori (H. pylori), вам дадут:
- курс антибиотиков
- лекарство, называемое ингибитором протонной помпы (ИПП)
Это также рекомендуется, если считается, что язва желудка вызвана сочетанием инфекции H. pylori и нестероидных противовоспалительных препаратов (НПВП).
Антибиотики
Если у вас инфекция H. pylori, вам обычно прописывают курс из 2 или 3 антибиотиков.
Наиболее часто используемые антибиотики:
- амоксициллин
- кларитромицин
- метронидазол
Вы должны принимать их два раза в день в течение недели.
Побочные эффекты
Побочные эффекты обычно легкие, но могут включать:
- плохое самочувствие
- понос
- металлический привкус во рту
Дальнейшие испытания
Вы будете повторно обследованы как минимум через 4 недели после окончания курса антибиотиков, чтобы определить, есть ли какие-либо инфекции H.pylori, оставшиеся в желудке. Если есть, может быть назначен дальнейший курс эрадикационной терапии с использованием других антибиотиков.
Язвы, вызванные НПВП
Если язва желудка вызвана приемом НПВП:
- Вам пропишут курс лечения ИПП
- будет рассмотрено ваше использование НПВП, и вам могут посоветовать использовать альтернативное обезболивающее.
Альтернативные обезболивающие
Вам могут посоветовать использовать альтернативное обезболивающее, не связанное с язвой желудка, например парацетамол.
Иногда рекомендуются ингибиторыЦОГ-2. Это альтернативный тип НПВП, который с меньшей вероятностью вызывает язву желудка.
Аспирин в малых дозах
Если вы принимаете аспирин в низких дозах для снижения риска образования тромбов, ваш терапевт скажет вам, нужно ли вам продолжать его прием.
Если вы это сделаете, вам также может быть назначено длительное лечение ИПП или антагонистом h3-рецепторов для предотвращения дальнейших язв.
Осложнения
Важно понимать потенциальные риски, связанные с продолжением приема НПВП.
У вас больше шансов разовьется еще одна язва желудка и может возникнуть серьезное осложнение, например внутреннее кровотечение.
Подробнее об осложнениях язвы желудка
Ингибиторы протонной помпы (ИПП)
PPI работают за счет уменьшения количества кислоты, вырабатываемой вашим желудком. Это предотвращает дальнейшее повреждение язвы, поскольку она заживает естественным путем.
Наиболее часто используемые PPI:
- омепразол
- пантопразол
- лансопразол
Обычно их назначают на срок от 4 до 8 недель.
Побочные эффекты
Побочные эффекты обычно легкие, но могут включать:
Они должны пройти после завершения лечения.
Антагонисты h3-рецепторов
Иногда вместо ИПП используются лекарства, называемые антагонистами h3-рецепторов.
Они также уменьшают выработку кислоты в желудке.
Ранитидин является наиболее широко используемым антагонистом h3-рецепторов для лечения язвы желудка.
Побочные эффекты
Побочные эффекты встречаются редко, но могут включать:
- понос
- головные боли
- головокружение
- высыпаний
- усталость
Антациды и альгинаты
Поскольку эти процедуры могут занять несколько часов, прежде чем они начнут работать, ваш терапевт может порекомендовать прием дополнительных антацидных препаратов.
Антациды:
- нейтрализует кислоту в желудке
- обеспечивает немедленное, но краткосрочное облегчение симптомов
- следует принимать, когда вы испытываете симптомы или когда вы их ожидаете, например, после еды или перед сном
Некоторые антациды также содержат лекарство, называемое альгинатом, которое создает защитное покрытие на слизистой оболочке желудка. Антациды, содержащие альгинаты, лучше всего принимать после еды.
Эти лекарства можно купить в аптеке.Ваш фармацевт подскажет, какой из них вам больше всего подходит.
Побочные эффекты
Побочные эффекты обоих препаратов обычно незначительны, но могут включать:
Изменения в образе жизни
Во время лечения вам не нужно соблюдать никаких особых мер по образу жизни.
Однако отказ от стресса, алкоголя, острой пищи и курения может уменьшить симптомы, пока язва заживает.
Причины, симптомы и варианты лечения
Медицинское заключение компании Drugs.com. Последнее обновление 3 мая 2021 г.
Что такое язвенная болезнь?
Язвенная болезнь — это язва или отверстие, образующееся в слизистой оболочке желудка или кишечника.
Слово «пептический» относится к пищеварительному тракту. Язва слизистой оболочки желудка — это язва желудка. Язва первой части тонкой кишки — это язва двенадцатиперстной кишки.
Выстилка желудка представляет собой слой особых клеток и слизистой оболочки.Слизистая предотвращает повреждение желудка и двенадцатиперстной кишки кислотой и пищеварительными ферментами.
Если есть разрыв подкладки (например, язва), ткань под подкладкой может быть повреждена ферментами и едкой кислотой. Если язва небольшая, симптомов может быть немного. Рана заживает сама по себе.
Если язва глубокая, она может вызвать сильную боль или кровотечение. В редких случаях кислоты в пищеварительных соках могут полностью проедать через стенку желудка или двенадцатиперстной кишки.
Пептические язвы очень распространены. Они становятся более распространенными с возрастом.
Считается, что бактерия Helicobacter pylori вызывает большинство пептических язв. Эти бактерии вызывают воспаление слизистой оболочки желудка. Вероятно, это делает облицовку уязвимой. Но только у меньшинства людей, инфицированных H. pylori, развиваются язвы.
Другой частой причиной язв является прием нестероидных противовоспалительных препаратов (НПВП).Примеры НПВП включают аспирин, ибупрофен (Адвил, Мотрин) и напроксен (Алив, Напросин).
НПВП блокируют образование некоторых простагландинов. Простагландины — это химические вещества, которые обычно помогают защитить от язв. Чем меньше простагландинов, тем выше вероятность образования язв.
Несколько факторов могут увеличить риск развития язвенной болезни. Факторы риска включают:
- Семейная история
- Курение (особенно, если вы инфицированы H.pylori)
- Чрезмерное употребление алкоголя
Однако, вопреки распространенному мнению, стресс и острая пища, похоже, не увеличивают риск язвы.
Симптомы
Большинство людей с язвами жалуются на жгучую или грызущую боль в верхней части живота. Обычно это происходит, когда желудок пуст. Эти симптомы могут усиливаться ночью или после пробуждения. Однако у некоторых людей боль может усиливаться, когда они едят.
Другие симптомы включают:
Тошнота
Рвота
Потеря аппетита
Вздутие живота
отрыжка
Похудание
Некоторые из этих симптомов можно облегчить, если принимать безрецептурные антациды или избегать острой или кислой пищи.
Как правило, симптомы ухудшаются по мере роста язвы или развития нескольких язв. У некоторых людей с легкой формой заболевания симптомы отсутствуют.
В более тяжелых случаях язвы могут кровоточить или распространяться глубоко в стенки желудка или кишечника. Кровотечение из крупных язв может быть опасным для жизни. В рвоте может появиться кровь. Он может быть красным или черным или напоминать кофейную гущу. Кровь также может появиться в стуле, который будет выглядеть как деготь-черный или темно-бордовый.
Перитонит — очень серьезная инфекция брюшной полости. Это может развиться, если язва полностью проедет через стенку желудка или кишечника
Диагностика
Если ваш лечащий врач подозревает, что у вас язвенная болезнь, он или она может порекомендовать один из следующих тестов:
Однако анализ крови H. pylori не всегда точен. Результаты теста могут оставаться положительными в течение многих лет после H.pylori была вылечена. Кроме того, тест не может определить, вызвала ли инфекция H. pylori язву.
Анализ кала на наличие антигена H. pylori . Этот тест более специфичен, чем анализ крови на антитела.
Эзофагогастродуоденоскопия (ФГДС или эндоскопия). Гибкая трубка с подсветкой с крошечной камерой на конце проходит через горло в желудок и кишечник.Это позволяет вашему врачу исследовать стенки желудка и двенадцатиперстной кишки.
Врач может отрезать небольшой кусок слизистой оболочки желудка для биопсии. Биопсия — это тщательное исследование ткани в лаборатории. Биопсия может показать, продолжается ли инфекция, вызванная H. pylori . Он также может проверить, не образовалась ли язва из-за рака.
Серия из верхних отделов желудочно-кишечного тракта (ЖКТ). Этот тест сегодня делают редко, потому что эндоскопия, как правило, лучше. Он включает серию рентгеновских лучей. Их принимают после того, как вы выпьете меловую жидкость, которая покрывает пищевод, желудок и верхнюю часть кишечника.
Другие тесты на H. pylori . Другой тест для обнаружения бактерий называется дыхательным тестом с мочевиной.Вы проглатываете вещество, содержащее углерод (во многих случаях присутствует небольшое количество радиоактивности). Если в желудке присутствует H. pylori , тест дыхания будет положительным.
Образцы стула можно тестировать на наличие белков, связанных с бактериями.
Иногда для диагностики вашего состояния требуется более одного теста.
Ожидаемая длительность
Язвы, вызванные лекарством, должны начать заживать вскоре после прекращения приема лекарства.Антикислотные лекарства можно использовать в течение двух-шести недель, чтобы помочь заживлению и облегчению боли.
Язвы, вызванные H. pylori , могут зажить после уничтожения бактерий. Как правило, вы будете принимать антибиотики вместе с лекарствами, подавляющими кислотность, в течение двух недель. Затем вы можете принимать препараты, подавляющие кислотность, еще четыре-восемь недель.
Язвы желудка заживают медленнее, чем язвы двенадцатиперстной кишки. Для полного заживления неосложненной язвы желудка требуется до двух-трех месяцев.Язвы двенадцатиперстной кишки заживают около шести недель.
Язва может временно зажить без антибиотиков. Но это обычное явление, когда язва рецидивирует или другая язва образуется поблизости, если бактерии не уничтожены.
Профилактика
Пептические язвы обычно не удается предотвратить с первого раза.
Заражение H. pylori очень распространено. Вероятно, он передается от человека к человеку. Переполненное жилое пространство является фактором риска.
Хорошая гигиена может несколько ограничить распространение H. pylori . Это включает в себя тщательное мытье рук перед едой и после посещения туалета.
Рецидивирующие язвы от H. pylori обычно можно предотвратить, если вы получите соответствующее лечение от своей первой язвы. Сюда должны входить антибиотики, убивающие бактерии.
Вы можете помочь предотвратить язвенную болезнь:
- Отказ от курения
- Избегание чрезмерного употребления алкоголя
- Ограничение применения НПВП при боли
Лечение
Для язв, вызванных H.pylori , для лечения требуется комбинация лекарств. Цели лечения:
- Убить бактерий H. pylori в организме
- Уменьшить количество кислоты в желудке
- Защищает слизистую оболочку желудка и кишечника
Большинство пациентов получают «тройную терапию». Это требует приема двух антибиотиков и одного лекарства, подавляющего кислотность, в течение одной-двух недель. Ваш врач назначит конкретный режим, исходя из удобства, стоимости и наличия у вас аллергии.
Если язва возникла во время приема нестероидных противовоспалительных препаратов (НПВП), вам необходимо прекратить их прием. Исцеление начнется практически сразу. Ваш врач также порекомендует лекарства для уменьшения кислотного повреждения во время заживления. Они могут включать антациды для нейтрализации желудочного сока. Также можно использовать лекарства, снижающие количество кислоты, вырабатываемой желудком. Примеры включают блокаторы h3 или ингибиторы протонной помпы.
Неотложная помощь может потребоваться, если язва вызывает серьезное кровотечение.Обычно это лечение проводится с помощью эндоскопа. Лекарства, блокирующие кислоту, можно вводить внутривенно (вводить в вену). При сильном кровотечении может потребоваться переливание крови.
В редких случаях может потребоваться хирургическое вмешательство для лечения перфорированной или кровоточащей язвенной болезни. Операция по поводу язвенной болезни может включать закрытие кровоточащей артерии.
В наши дни хирургическое вмешательство для лечения язвенной болезни требуется редко. Это потому, что лечение H.pylori и другие причины язвенной болезни настолько успешны.
Когда звонить профессионалу
Обратитесь за медицинской помощью, если у вас продолжаются боли в животе или несварение желудка. Также звоните, если вам нужно часто принимать антациды для предотвращения этих симптомов.
- Обратитесь за неотложной помощью, если у вас возникли:
- Внезапная резкая боль в животе
- Кровавая или черная рвота
- Бордовые или черные табуреты
Прогноз
При правильном лечении прогноз при язвенной болезни отличный.
Чтобы предотвратить новую язву, людям, у которых была язвенная болезнь, следует избегать:
- Аспирин (если не требуется низкая доза для предотвращения сердечного приступа или инсульта)
- НПВП
- Чрезмерное употребление алкоголя
- Курение
Узнать больше о пептической язве
Сопутствующие препараты
IBM Watson Micromedex
Mayo Clinic Reference
Внешние ресурсы
Национальный институт диабета, болезней пищеварения и почек
http: // www.niddk.nih.gov/
Американский колледж гастроэнтерологии (ACG)
http://www.acg.gi.org/
Американская гастроэнтерологическая ассоциация
http://www.gastro.org/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы информация, отображаемая на этой странице, соответствовала вашим личным обстоятельствам.
Заявление об отказе от ответственности
Признаки, связанные с безболезненным кровотечением из язвенной болезни
Задний план: Безболезненное кровотечение из язвенной болезни хорошо известно, хотя клиническим особенностям, связанным с отсутствием боли в животе, уделялось мало внимания.
Методы: Пациенты, поступившие с кровотечением из верхних отделов желудочно-кишечного тракта в крупную городскую больницу, были проспективно опрошены во время первоначальной оценки на предмет наличия какой-либо диспепсии и / или боли в животе, включая ночные симптомы, в течение 1 недели после госпитализации. Также был зарегистрирован ряд других клинических и эндоскопических особенностей. Причина кровотечения из верхних отделов ЖКТ у большинства пациентов определялась эндоскопически.Пациенты были исключены, если невозможно было получить надежный анамнез или если язва была злокачественной.
Результаты: За 50-месячный период исследования было обследовано 449 пациентов с кровотечением из верхних отделов желудочно-кишечного тракта, вызванным язвенной болезнью, в том числе 236 пациентов с язвой желудка (53 препилорической) и 213 с язвой двенадцатиперстной кишки (28 с язвой канала). Из этих пациентов боли в животе отсутствовали у 191 (43%; 95% доверительный интервал, 38-47%).Оказалось, что не было никакой связи между болью и расой, полом, употреблением алкоголя, локализацией язвы, использованием и продолжительностью приема нестероидных противовоспалительных препаратов, язвой в анамнезе или сопутствующими заболеваниями. Единственными статистически значимыми корреляциями с болью в животе были размер язвы (77% пациентов с язвами> 2 см сообщили о боли по сравнению с 49% пациентов с язвами <1 см; p <0,001), употребление табака (p = 0,041) и возраст <80 лет (p = 0,02).
Выводы: Примерно половина пациентов с кровоточащей язвенной болезнью не испытывают боли в животе.Большой размер язвы, употребление табака и возраст <80 лет, по-видимому, являются основными детерминантами боли, связанной с язвой, в этой ситуации.
Кровотечение из язвы желудка — обзор
Роль медикаментозной терапии
Медицинское управление нацелено на снижение заболеваемости, риска повторного кровотечения, необходимости переливания крови, продолжительности госпитализации, потребности в эндоскопическом или хирургическом вмешательстве и смертности. Тестирование и ликвидация H. pylori важны для всех пациентов с кровотечением из язвенной болезни.Несколько рандомизированных контролируемых исследований показали, что эрадикация H. pylori у пациентов с кровоточащими пептическими язвами значительно снижает рецидивирующие кровотечения по сравнению с нелеченными пациентами. 131,132 Было показано, что в дополнение к эндоскопической терапии кислотосупрессивная терапия приносит пользу пациентам с кровоточащими пептическими язвами. 133 Роль ингибирования кислоты желудочного сока в остановке кровотечения или предотвращении повторного кровотечения связана со стабильностью герметизирующего сгустка, которая предпочтительна при более высоком pH желудочного сока. 134,135 Для агрегации тромбоцитов требуется pH более 6, тогда как лизис сгустка происходит при pH менее 6. Внутривенное и пероральное введение H 2 антагонисты ранее использовались для предотвращения повторных кровотечений у этих пациентов. Два метаанализа показали, что ингибиторы H 2 -рецепторов не дают дополнительных преимуществ у пациентов с кровоточащей язвой двенадцатиперстной кишки, но статистически значимое абсолютное снижение риска повторного кровотечения, хирургического вмешательства и смерти наблюдалось у пациентов с кровоточащими язвами желудка. 133,136 Ингибиторы протонной помпы (ИПП) оказались более эффективными, чем антагонисты H 2 -рецепторов, в снижении частоты повторных кровотечений. 137 138
Лау и его коллеги 139 сообщили о результатах большого двойного слепого рандомизированного исследования, в котором омепразол сравнивали с плацебо у пациентов, получавших эндоскопическую терапию кровоточащих язв ( таблица 12.8 ). После проведения эндоскопической терапии (активное кровотечение, отсутствие кровотечения из видимых сосудов, стигматы под прилипшим сгустком) пациентам случайным образом распределяли внутривенно омепразол (8 мг / час непрерывной инфузии) по сравнению с плацебо в течение 72 часов.Повторное кровотечение через 30 дней, являющееся основной конечной точкой исследования, произошло у 6,7% пациентов в группе омепразола по сравнению с 22,5% пациентов в группе плацебо (снижение относительного риска 70%, P <0,001). Большинство случаев повторного кровотечения произошло в течение 72 часов после эндоскопической терапии. Кокрановский метаанализ, проведенный Леонтиадисом и коллегами 146 о роли терапии ИПП при кровотечении язвенной болезни, включал 24 испытания с 4373 пациентами. Уменьшение повторного кровотечения, необходимость в хирургическом вмешательстве и повторной эндоскопической терапии были статистически значимыми при использовании ИПП.Другие метаанализы пришли к аналогичным выводам. 147–150 Последующий анализ Кокрановских данных Леонтиадисом и его коллегами 150 показал важные различия между азиатскими и неазиатскими пациентами. Влияние терапии ИПП на повторное кровотечение и потребность в хирургическом вмешательстве было более выражено в азиатских испытаниях, а терапия ИПП была связана со значительным снижением 30-дневной смертности у азиатских пациентов.
Lau и соавторы 151 проспективно показали, что болюсное введение с последующей инфузией ИПП, начатое до эндоскопии, уменьшило потребность в эндоскопической терапии, количество активно кровоточащих язв и продолжительность госпитализации.Ретроспективное исследование Keyvani et al. 152 показало, что применение ИПП (перорального и внутривенного) до эндоскопии значительно сокращает повторное кровотечение, хирургическое вмешательство, продолжительность пребывания в больнице и смертность у пациентов с кровотечением из язвы. В метаанализе Laine and McQuaid 153 изучали роль терапии ИПП в качестве дополнения к эндоскопической терапии. Были проанализированы три группы: (1) внутривенный ИПП (болюс с последующей инфузией) по сравнению с плацебо, (2) внутривенный ИПП (болюс с последующей инфузией) по сравнению с блокаторами H 2 и (3) пероральный или прерывистый внутривенный ИПП по сравнению с плацебо.Их выводы заключались в том, что терапия ИПП после эндоскопической терапии уменьшала повторное кровотечение, потребность в хирургическом вмешательстве, необходимость срочного вмешательства и смертность. Результаты были наиболее стабильными для болюса с последующим непрерывным внутривенным введением PPI в течение 72 часов.
На основании рандомизированных клинических исследований рекомендованная доза ИПП эквивалентна омепразолу 80 мг внутривенно болюсно с последующей инфузией 8 мг / час в течение 72 часов. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) не одобрило ИПП для показаний при кровотечении из верхних отделов ЖКТ.Принимая во внимание их известные преимущества и очень хороший профиль побочных эффектов, начало терапии ИПП кажется разумным подходом. Растущее количество данных указывает на то, что, возможно, безопасно переключить пациента на пероральный ИПП на раннем этапе лечения. 154,155 Соматостатин, октреотид и транексамовая кислота могут иметь теоретическое преимущество из-за их различного механизма действия, способствующего гемостазу, но нет убедительных доказательств, чтобы рекомендовать их по сравнению с терапией ИПП при кровотечениях из не варикозно верхних отделов ЖКТ.
Страница не найдена — Портлендская клиника
Введите специальность … Амбулаторная хирургическая CentersAnesthesiologyAnticoagulation ClinicAudiologyBehavioral HealthCardiologyClinical PharmacyDermatologyDiabetes ServicesFamily MedicineFoot и AnkleGastroenterologyGeneral SurgeryGynecologyInfectious Болезнь MedicineInternal MedicineManual Медицина & OsteopathyNephrologyNeurologyNutritionOccupational TherapyOphthalmology & глаз ServicesOrthopedics & Спорт MedicineOtolaryngology (ЛОР) PediatricsPhysical TherapyPrimary CareRadiologyRheumatologySleep CenterSports Сотрясение ProgramTravel ClinicUrgent CareUrology
Выберите место… Хирургический центр Альберти, Бивертон, Центр, Северо-Восток, Юг, Тигард,
.Введите имя или фамилию… Адамс-Каплан, ДжанАльбрехт, Тина Аллен, Рональд Кейтс, Марк Бьениек, Эдвард Бинкли, Джессика Биттс, Лаура Бледсо, Лаура Блюменталь, ПатБоэль, Кейтлин Бойс, Аманда Брассер, Миках Буркеран, Порасхандхан, Порасхандри, Порасхендри MichaelD’Andrea, Stephanied’Hulst, Marie-LouiseD’Souza-Kamath, ReewenDehn, StevenDudrey, Thomas Fitton, MakindraFoley, Marni L.Ненасытный, RyanGrisham, AndreGupta, GargiHaskins, TrishaHeeney, TaraHoan, KarinaHolm, JansonHorrall, MaryHwang, MichaelHyun, ChrisJung, TerresaKhine, AlbertKim, GaryLanderos, TinaLandreneau, EricLane, DonnaLee, JamesLindeman, BrianMadden, MeganMaldonado-Ститт, YasminMalecha, MonikaMannino, StephenMcClune, AntoniaMcConaghy, Амелия Моцери, ДжойМондрагон, Кристина Морайта, Энрике Мулькастер, ЭмиНэйк, Пуджа Накано, Стивен М.Палла, СуварнаПалм, Кэтлин М.Патель, Чандни Полсен, Энн Мари Павлович, ДжастинПерсонс, Амели КертисПетиктит, ДжастинПерсонс, КертисПортиктит, ДжастинПерсонс, КертисПортиктит, Джастин ПерсонсРаковски, Байер Рат, Бретт Рид, Мэтт Райнхарт-Макмиллан, Надя Роджерс, Дэн Рорбэк, Джанель Руди, Стейси Сайд, Асон Сейдж, Лаура Сандмайер, Роберт Шоенхейт, Анджела Шрифтер, Майкл Р Сайз, Лиз Сонандер, Беркстлиас Тиманн, Берклис Тандер, Старандер Сайз, ЛизСвандер Хейли Тайсон, Хайди Ульмер, Мэри Эллен Умен, Диана Аппал, Рича Валлехо, Рональд Видес, Эдуардо Вельтер, Аманда Уолдрич, Джеффри Зусман, Эхуд
Язвы желудка: причины, симптомы и лечение
Пептические язвы, также известные как язвы желудка, представляют собой открытые язвы, которые развиваются в слизистой оболочке пищевода, желудка или первой части тонкой кишки, известной как двенадцатиперстная кишка.По данным Центров по контролю и профилактике заболеваний (CDC), более 25 миллионов американцев в какой-то момент своей жизни будут страдать от язвы, и ежегодно регистрируется от 500 000 до 850 000 новых случаев язвенной болезни.
Большинство язв вызывается инфекцией, вызываемой бактериями Helicobacter pylori ( H. pylori ), и, по данным CDC, их можно вылечить примерно за две недели с помощью антибиотиков.
«Две наиболее частые причины язв: H.pylori , бактериальная инфекция, и лекарства, чаще всего аспирин и другие нестероидные противовоспалительные препараты (НПВП) и таблетки железа », — сказал д-р Арун Сваминат, директор программы по воспалительным заболеваниям кишечника в больнице Ленокс Хилл в Нью-Йорке. Йорк Сити.
Открытие роли H. pylori в язвах привело к получению Нобелевской премии в 2005 году Барри Маршалла и Робина Уоррена, над которыми высмеивали, когда они предложили эту идею, сказал Сваминат. язвы вызваны стрессом и острой пищей.Но эти факторы заставляют чувствовать себя еще хуже тем, у кого уже есть язвы.
«Психологический стресс, вероятно, не играет никакой роли в развитии язв, хотя биологический стресс, такой как пребывание в тяжелом состоянии пациента в отделении интенсивной терапии, определенно может способствовать развитию язв», — сказал Сваминат. «На самом деле пища не считается причиной язвы, но она может заставить пациентов с уже имеющимся воспалением или язвой чувствовать себя хуже, в зависимости от того, что съедено», — сказал он.
Симптомы
По данным Национального института здоровья (NIH), наиболее частым симптомом язвенной болезни является жгучая боль в желудке.Как правило, боль начинается между приемами пищи или ночью и может прекратиться, если вы едите или принимаете антацидные препараты. По данным клиники Майо, боль возникает и проходит в течение нескольких дней или недель и может ощущаться от пупка до грудины.
Хотя наиболее частым признаком язвы является боль, состояние также может проявляться в виде кровотечения или анемии, сказал Сваминат. «Вокруг желудка находится множество других органов. Часть проблемы, связанной с выяснением того, что вызывает« боль в животе », заключается в том, чтобы исключить или исключить такие вещи, как панкреатит, камни в желчном пузыре, болезнь Крона или рак желудка.«
Психологический стресс может вызывать симптомы, имитирующие симптомы язвы, — сказал Сваминатх. Но поскольку люди, находящиеся в состоянии стресса, подвержены такому же риску факторов, которые действительно могут привести к язве, им следует проконсультироваться со своим врачом, если у них стойкие симптомы», — сказал Сваминатх.
Причины
Пептические язвы возникают, когда кислоты, которые помогают переваривать пищу, повреждают стенки желудка или двенадцатиперстной кишки. Внутренние поверхности пищеварительного тракта покрыты слоем слизи, которая защищает от желудочной кислоты, но у некоторых людей инфицированы H.pylori , бактерии проникают в слизистую оболочку желудка, создавая отверстия и подвергая более чувствительные ткани действию кислоты желудка.
H. pylori — распространенная инфекция, и возможно, что бактерии передаются между людьми через контакт с инфицированным стулом, рвотой или слюной. Он также может заразиться от зараженной воды или пищи. По данным клиники Майо, каждый пятый молодой человек действительно инфицирован бактериями. Тем не менее, по неизвестным причинам он не у всех приводит к появлению язв.
Другой причиной является регулярное употребление некоторых болеутоляющих, в частности нестероидных противовоспалительных препаратов (НПВП), таких как аспирин и ибупрофен (Адвил). CDC заявляет, что 10 процентов язв вызываются НПВП. Эти лекарства, а также напроксен (алеве) и кетопрофен могут раздражать или воспалять слизистую оболочку желудка и тонкой кишки. Пептические язвы чаще встречаются у пожилых людей, которые часто принимают эти обезболивающие, или у людей, принимающих эти лекарства от остеоартрита.
Сигареты, алкоголь и стресс могут усугубить симптомы, еще больше раздражая слизистую оболочку желудка.
При отсутствии лечения язвы желудка могут вызвать кровотечение из язвы, которое может привести к анемии. По словам Сваминатха, кровотечение может проявляться в виде стула черного цвета.
Диагностика и тесты
Врачи чаще всего диагностируют язвы с помощью эндоскопии, сказал Сваминат. Это включает в себя «вводить камеру прямо в желудок для поиска язв и взятие биопсии, чтобы убедиться, что« язвы »на самом деле не рак или что-то еще», — сказал он.
Есть еще несколько тестов для диагностики язвы желудка. Врач может использовать анализ крови, стула или дыхания, чтобы обнаружить присутствие H. pylori или антител к H. pylori , по данным клиники Майо.
Дыхательный тест заключается в выпивании стакана жидкости, содержащей радиоактивное вещество. Это вещество вступает в реакцию с H. pylori , поэтому, когда человек с язвой желудка попадает в мешок, его выдыхаемый воздух будет содержать радиоактивный углерод в виде углекислого газа.
Иногда для визуализации язвы проводят рентгенологическое исследование. Для этой процедуры принимают внутрь жидкость, содержащую металлический элемент, называемый барием. При обнаружении язвы врач может заглянуть внутрь пищеварительного тракта с помощью эндоскопа — гибкой трубки с камерой и подключенной лампой.
Лечение и лекарства
Лечение язвы желудка заключается в уничтожении H. pylori и уменьшении количества кислоты в желудке. Для этого требуется несколько видов лекарств.
Врачи могут назначить сразу несколько антибиотиков или использовать комбинированное лекарство, такое как Helidac, для уничтожения H. pylori . Helidac содержит два антибиотика, а также лекарство, снижающее кислотность, и лекарство, защищающее ткани желудка.
Врачи также попытаются отменить прием других лекарств, которые могут иметь место в ухудшении состояния язв.
«В большинстве случаев мы пытаемся отменить лекарство, вызывающее нарушение, но это не всегда возможно, например, пациенты, принимающие аспирин с сердечной аритмией или недавно перенесенные сердечные стенты», — сказал Сваминат.
