Операции желудочно-кишечного тракта

Гастрэктомия или удаление желудка – это высокотравматичная операция, которая требует тщательной подготовки. Вмешательство проводят только по строгим показаниям и при условии стабильного состояния пациента. Показания к операции Наиболее…


Операция Гартмана — это оперативное вмешательство, при котором проводится резекция прямой кишки и выводится одноствольная колостома. Она предусматривает иссечение сигмовидной кишки выше новообразования после чего нисходящий отдел толстой…


Удаление геморроя лазером — одна из самых распространенных операций. Ведь геморрой — одно из самых распространенных заболеваний прямой кишки. По официальным данным около 20% населения всего земного шара…


Гемиколэктомия – это операция, при которой иссекается половина толстой кишки. Наиболее часто метод применяют для удаления неоперабельных раковых опухолей, но гемиколэктомия имеет и другие показания. Иссечению может подлежать…


Лапароцентез – это лечебная или диагностическая операция, проводимая путем прокола передней стенки живота. Она выполняется с помощью специального инструментария, который позволяет минимизировать операционную травму и получить ценную клиническую…


Операции на прямой кишке назначаются в ситуациях, когда патология не корректируется консервативной терапией и существенно снижается качество жизни пациента. Прямая кишка – это конечный отдел пищеварительного тракта, достигающий…


Поджелудочная железа – это орган, выполняющий две основные функции: синтез пищеварительного фермента и образование гормонов, поступающих прямо в кровь. Особенности его строения и месторасположения приводят к тому, что…


Грыжа – это патологическое состояние, при котором внутренние органы выходят из полости через аномальные или естественные расхождения тканей. Для лечения грыж применяют оперативные методики, т.к. консервативные стратегии не…


Ранее методикой терапии язвенных болезней желудка и двенадцатиперстной кишки являлось частичное удаление желудка. Но большой процент летальных исходов вынудил медиков искать альтернативы, и на смену резекции пришла ваготомия….


Аппендэктомия — это операция по удалению аппендицита. Лечение аппендицита всегда сопряжено с операцией. Перед хирургическим вмешательством пациенту назначают ряд анализов и изучают анамнез. После чего проводят удаление червеобразного…


Постановка точного диагноза позволяет составить грамотный план лечения и предупредить развитие патологии, а также ее переход в острую и хроническую формы. Но не всегда анализ крови и ультразвуковая…


Стеноз или стриктура представляет собой патологическое состояние, при котором стенки пищевода сужается, препятствуя естественным физиологическим процессам (в т.ч. глотанию). Состояние требует медицинского вмешательства. Больному назначают бужирование пищевода, в…


Бандажирование желудка помогает решить проблему ожирения, посредством хирургического вмешательства и сокращения размеров пищеварительного органа с помощью бандажа. Ожирение – один из актуальнейших вопросов в мире, где фастфуд и…


Биопсия желудка — это метод исследования поражения желудка. Человеческий организм состоит из микроскопических структурных единиц под названием клетки. Мониторинг изменений на клеточном уровне позволяет установить точный диагноз и выявить…

Традиционное хирургическое удаление желчного пузыря — это щадящая для пациента операция. По научному – лапароскопическая холецистектомия возможна для 80% больных. Образование камней в желчном пузыре – нарушение, с…


Одна из основных операций в хирургическом стационаре – удаление грыжи живота. Она проводится как экстренно, так и в плановом порядке. Методика операции по удалению грыжи живота зависит от…

Резекция желудка: осложнения, противопоказания, реабилитация
Часто резекция желудка — единственный способ сохранить жизнь пациента. Эта тяжелая операция имеет ряд противопоказаний и способна привести к развитию послеоперационных осложнений. Поэтому ее проведение — это крайняя мера, на которую идут врачи, после использования всевозможных консервативных методов лечения.
Показания и противопоказания
Резекция (код по международной классификации К91.1) проводится с целью спасти жизнь пациента или предотвратить развитие серьезных заболеваний. Но бывают ситуации, когда проведение операции по удалению желудка невозможно. Такое случается, если состояние пациента осложнено асцитом, метастазами, туберкулезом или эндокринными заболеваниями. Показания к проведению операции принято разделять на абсолютные, когда речь идет о немедленном оперативном вмешательстве, и относительные, например, ожирение, ХЯБ, разрастание полипов в желудке. При синдроме Золлингера-Эллисона, когда опухоль, диагностируемая в поджелудочной железе, провоцирует усиленный синтез гастрина, также показано удаление желудка или железы. Абсолютные показания, это такие заболевания, как:
- рак;
- большие доброкачественные опухоли;
- длительные язвенные кровотечения;
- сужение пилоруса;
- пенетрация или перфорация язвы.
Предоперационная подготовка
 Непосредственно перед процедурой больной повторно проходит полную лабораторную диагностику.
Непосредственно перед процедурой больной повторно проходит полную лабораторную диагностику.Операции проводится после полного и комплексного обследования пациента, включающего такие диагностические процедуры, как:
- анализы крови, определение ее группы и свертываемости;
- ФГДС;
- УЗИ желудка, щитовидки, желчных протоков и печени;
- определение функционального состояния легких;
- анализ мочи;
- ЭКГ;
- печеночные пробы;
- рентген органов грудной клетки.
Непосредственная подготовка пациента к операции начинается с установления ему специального режима дня и питания. Для профилактики осложнений пациенту рекомендуют не принимать медикаменты на основе ацетилсалициловой кислоты и нормализовать вес. За день до вмешательства прекращают прием пищи и делают очистительную клизму.
Вернуться к оглавлениюВиды и методы резекции
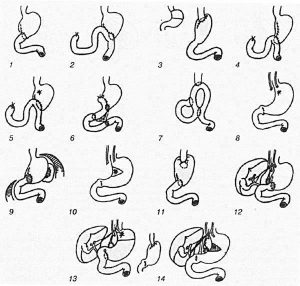 Существует много разных техник проведения операции.
Существует много разных техник проведения операции.Проведя полное обследование пациента и выяснив локализацию проблемного участка в органе, врач определяется с методикой проведения операции. Эндоскопическое вмешательство наименее травматичное и быстрое. Учитывая размер патологии и ее локализацию (в дистальной, проксимальной или срединной части), проводят такие виды резекции:
- частичная;
- обширная;
- субтотальная;
- тотальная.
Формируют анастомоз, используя две методики. Первая — резекция желудка по Бильрот 1. Она предусматривает соединение оставшейся части желудка с отверстием двенадцатиперстной кишки. Резекция желудка по Бильрот 2, при которой соединение происходит с тощей кишкой, применяется чаще. Возможны использования этих методов в модификации. Например, операция по Гофмейстеру Финстереру предусматривает формирование искусственного антрального клапана, а резекция желудка по Бальфуру — создание межкишечного соустья.
Вернуться к оглавлениюПри ожирении удаляется бо́льшая часть органа, но сохраняются все его сфинктеры и клапаны. Этот вид операции называется рукавная или продольная резекция желудка (иные названия «слив» или вертикальная).
Техника выполнения полостной операции
 Схему проведения операции определяют индивидуально в зависимости от поставленного диагноза.
Схему проведения операции определяют индивидуально в зависимости от поставленного диагноза.Обследовав пациента, врач определяет метод резекции. Непосредственно перед хирургическим вмешательством, проводят очищение органов ЖКТ. Резекция желудка проводится под общей анестезией, но если существуют противопоказания к нему, то используют миорелаксанты для локального блокирования мышц и нервных окончаний.
Лапаротомическая операция начинается с верхнесрединного рассечения абдоминальной стенки. Сначала отделяют большой и малый сальники от ободочной кишки, большой кривизны и печени. Перевязывают правую и левую желудочные артерии и определяют уровень резекции органа. Дальнейшая схема действий зависит от того проксимальная, дистальная, рукавная или субтотальная резекция желудка требуется.
Непосредственное иссечение органа и формирование анастомоза проводят с помощью жома Пайра. Ним ограничивают место резекции с двух сторон, после чего электрокаутером разрезают стенку желудка и «запаивают» сосуды. Такую же процедуру проводят и с 12-перстной кишкой. Накладывают швы и формируют анастомоз. При неоперабельном раке ход операции меняется, накладывают обходной анастомоз, а брюшную полость зашивают.
Вернуться к оглавлениюЛапароскопический метод вмешательства
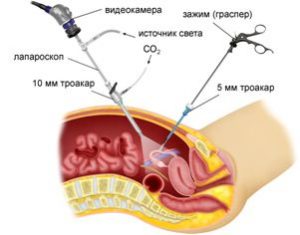 Такая техника позволит избежать больших разрезов.
Такая техника позволит избежать больших разрезов.Лапароскопическая клиновидная операция проводится эндоскопическим инструментарием через 5 отверстий в брюшной стенке. Удаление онкологического очага в слизистой желудка можно провести с помощью новых технологий, которые успешно внедрены в практику не только за границей, но и в отечественных клиниках. Эндоскопическая резекция слизистой и эндоскопическая диссекция подслизистого шара позволяют удалять полипы и онкологические новообразования, проводить рукавную операцию (слив), используя такие варианты, как:
- петлевая биопсия;
- аспирация слизистой;
- трансгастральная резекция;
- методика с использованием двух- или трехканального эндоскопа.
Вернуться к оглавлениюЭндоскопическая операция имеет ряд преимуществ. Устранение проблемы слизистой оболочки без нарушения физиологического строения желудка предупреждает многие возможные последствия, а пациент восстанавливается быстрее.
Осложнения после оперативного вмешательства
 Возможно появление воспалительного процесса.
Возможно появление воспалительного процесса.Постгастрорезекционные осложнения могут возникнуть сразу после операции или спустя время. Ранние из них, например, кровотечения или инфицирование раны, провоцирует воспаление, перитонит, шок. Часто повышается температура, падает АД, в результате чего наступает кома. Жизнь пациента после гастрэктомии меняется, возникают проблемы с пищеварением. Рассмотрим некоторые последствия резекции желудка подробнее.
Боль в животе, нарушение перистальтики и непроизвольная отрыжка возникают после приема небольшого количества еды. Излишек соли в рационе вызывает у пациента понос, а чрезмерно жирная еда — стеаторею и быструю потерю веса. Желудочный сок, проявляющий бактерицидные свойства, секретируется в недостаточном количестве, что потенцирует рост бактерий и такие осложнения после резекции желудка, как:
- интоксикация;
- разрушение ворсинчатого эпителия кишечника и нарушение его всасывающей функции;
- панкреатит или недостаточность поджелудочной железы;
- рефлюкс желчи, в результате чего возникает изжога и рвота;
- кишечная непроходимость.
Если присутствуют 2 и более симптомов, говорят про пострезекционные синдромы. Среди них часто диагностируют, такие как:
- анастомозит;
- язвенное образование;
- постваготомическая диарея;
- демпинг-синдром;
- синдром приводящей петли;
- малокровие;
- синдром малого желудка (после тотальной или субтотальной резекции).
Синдром приводящей петли
 После приема пищи болевые ощущения резко усиливаются.
После приема пищи болевые ощущения резко усиливаются.Осложнение, возникающее после операции по Б2 способу. Загиб в месте соединения затрудняет отток кишечных соков и пищи, которые накапливаются здесь. Это провоцирует нарастающую боль, тошноту и рвоту. Медикаментозные средства при этом состоянии не эффективны. Пациенту рекомендуют питаться маленькими порциями. Если это не дает результата, то нужно сделать повторную операцию и новый анастомоз.
Вернуться к оглавлениюАнастомозит
Наиболее частое органическое изменение после операции на желудке. Застойные явления и нарушение трофики слизистой оболочки приводят к стойкому болевому синдрому после еды, возникают расстройства пищеварения и всасывания, которые сопровождают вздутие, тошнота, слабость. Длительное раздражающее воздействие заканчивается хронизацией процесса, развитием эрозии или язвы. Такие типы осложнений требуют повторного оперативного вмешательства.
Вернуться к оглавлениюДемпинг-синдром
Удаление пилоруса нарушает эвакуаторную работу желудка. Ранняя его форма характеризуется появлением в течение часа после еды спазмов, поноса, учащенного сердцебиения и гипотонии. Поздний демпинг-синдром возникает спустя 2—3 часа, и вызван чрезмерным поступлением в кровь инсулина. Падение при этом уровня глюкозы сопровождается тахикардией, слабостью и помутнением сознания.
Вернуться к оглавлениюРеабилитация
 Первое время рекомендовано пищу измельчать.
Первое время рекомендовано пищу измельчать.Использование обезболивающих средств, нормализация кровообращения и метаболизма, а также качественный уход и профилактика осложнений — все это ускорит восстановление пациента. Успех реабилитации зависит от психоэмоционального благополучия, диеты, физической формы. Послеоперационный период требует покоя. Физические нагрузки должны быть минимальны, а движения нерезкими, со временем могут быть рекомендованы занятия ЛФК и пешие недлительные прогулки.
Вернуться к оглавлениюПолная реабилитация пациента длится 6—8 месяцев, в течение которых обязательно ношение бандажа, прием энзимов и регулярный, несколько раз в год, осмотр врача.
Особенности диеты
При удаленном желудке нужно соблюдать особый режим и рацион. Сначала пища вливается больному через зонд. Если застойных явлений не наблюдается, то постепенно вводят полужидкую отварную еду: бульоны, каши, супы. Частота приема — 4—6 раз в день. Категорически запрещены копчености, соленья, маринады, специи и другие продукты, стимулирующие желудочную секрецию.
Вернуться к оглавлениюПослеоперационный прогноз
Успешная операция и реабилитация дает хорошие шансы для полного выздоровления. Если пациент не будет переходить границы дозволенного, вести правильный образ жизни и прислушиваться к мнению врача и диетолога, то сможет жить полноценной жизнью. Если операция проводилась для устранения онкологического заболевания, то в 80% случаев рецидива не случается.
Глава 3 операции на желудке
3.1 Операция наложения желудочного свища (гастростомия) (по Витцелю, Кадеру, Топроверу). Показания и характеристика
Гастростомия (наложение желудочного свища) впервые была выпол-нена в эксперименте на животных в 1842 г. В. А. Басовым. В 1849 г. Се-дилло сделал 1-ю гастростомию человеку, страдающему опухолевой не-проходимостью нижней трети пищевода.
Показания. Необходимость длительного искусственного питания па-циента при неоперабельных опухолях глотки, пищевода и желудка, рубцо-вых сужениях пищевода, тяжелых черепно-мозговых травмах, а также для выключения пищевода при ожогах, ранениях, эзофагитах и т. д.
В зависимости от показаний накладывают трубчатый (временный) и постоянный (губовидный) свищи. При наложении трубчатого свища наи-большее распространение получили способы Витцеля и Штамма-Кадера, поскольку после удаления из желудка трубки свищевое отверстие закрыва-ется самостоятельно.
Способ Витцеля
Производят верхнюю трансректальную лапаротомию слева. В рану выводят переднюю стенку желудка и на середину расстояния между боль-шой и малой кривизной вдоль оси желудка, отступив от привратника на 10 см, укладывают резиновую трубку. По обе стороны от трубки накладыва-ют 6–8 серозно-мышечных узловых швов, при завязывании которых труб-ка на протяжении 4–5 см погружается в серозно-мышечный канал, образованный передней стенкой желудка. У конца трубки накладывают полуки-сетный шов, который пока не завязывают. В центре полукисетного шва между двумя пинцетами рассекают ножницами стенку желудка. Затем от-сасывают содержимое желудка и в его просвет погружают конец трубки, завязывают полукисетный шов, поверх которого дополнительно наклады-вают еще 2–3 серозно-мышечных шва.
За держалки подтягивают стенку желудка вместе с трубкой к парие-тальной брюшине. Нити держалок завязывают после прошивания ими ко-жи выше или ниже трубки, а затем обводят вокруг трубки и вновь завязы-вают, чем достигается прочная фиксация трубки. Для герметизации брюш-ной полости стенку желудка в окружности трубки подшивают к парие-тальной брюшине передней брюшной стенки несколькими серозно-мышечными швами (гастропексия). Рану послойно зашивают наглухо, проверяют проходимость трубки и накладывают на нее зажим, чтобы не вытекало содержимое желудка.
Трубку вводят через отверстие передней стенки желудка прямо в пе-реднезаднем направлении. Операцию применяют при малых размерах же-лудка (у детей), при обширном раковом поражении стенки желудка. Про-изводят верхнюю трансректальную лапаротомию слева. Переднюю стенку желудка подтягивают к ране в виде конуса и накладывают на нее 3 кисет-ных серозно-мышечных шва на расстоянии 1–1,5 см друг от друга. В цен-тре 1-го кисетного шва рассекают серозно-мышечный слой и отдельно слизистую оболочку. В полость желудка вводят резиновую трубку и во-круг нее затягивают 1-й кисетный шов таким образом, чтобы край желу-дочной стенки инвагинировался в просвет желудка. Подобным же образом затягивают 2-й и 3-й кисетные швы, одновременно погружая трубку со стенкой желудка вглубь, чтобы образовался цилиндр, обращенный в про-свет желудка. Далее стенку желудка вокруг трубки подшивают к брюшине. Из передней стенки желудка образуется прямой канал гастростомы. Рану послойно зашивают наглухо. Свободный конец трубки фиксируют к коже.
Губовидная гастростомия по Топроверу
Левым верхним трансректальным разрезом послойно вскрывают брюшную полость. Переднюю стенку желудка ближе к кардии выводят в операционную рану и 3-мя кисетными швами, расположенными друг от друга на расстоянии 1–2 см, формируют конус. Концы нитей этих швов не завязывают, а берут на зажимы. Между держалками рассекают ножницами стенку желудка на протяжении 1 см и в просвет его вводят толстую трубку. Затем поочередно затягивают и завязывают кисетные швы, начиная с 1-го. В результате стенка желудка образует вокруг трубки цилиндр с циркуляр-ными складками слизистой оболочки в виде клапанов, препятствующих вытеканию желудочного содержимого. Образованный цилиндр из стенки желудка подшивают к краям разреза передней брюшной стенки в верхнем или нижнем углу раны. Стенку желудка на уровне нижнего кисетного шва подшивают рядом серозно-мышечных узловых швов к париетальной брю-шине. Края разреза париетальной брюшины на оставшемся протяжении раны зашивают наглухо. На уровне 2-го кисетного шва стенку желудка подшивают к прямой мышце живота и ее влагалищу. Оставшуюся рану прямой мышцы и ее влагалища зашивают узловыми швами. Наконец, 3-м рядом узловых швов подшивают стенку желудка к коже. Вокруг трубки формируется гофрированный цилиндр из стенки желудка высотой около 4 см, выстланный слизистой оболочкой. Разрез кожи выше и ниже свища зашивают наглухо. После того как кожа ушита, трубку удаляют и вставля-ют затем только на время кормления.
44. Поздние осложнения после операции на желудке. Синдром приводящей петли. Их клиника, причины, профилактика, лечение.
Поздние осложнения после резекции желудка по поводу язвенной болезни получили название постгастрорезекционных синдромов или болезни оперированного желудка.
В последнее время вопросы лечения постгастрорезекционных синдромов пристально и всесторонне изучаются. Определяются функциональные изменения в центральной нервной системе, объем циркулирующей плазмы, функция эндокринных желез, обмен серотонина и брадикинина.
Демпинг-синдром (ранний демпинг-синдром) — комплекс симптомов нарушения гемодинамики и нейровегетативных расстройств в ответ на быстрое поступление желудочного содержимого в тонкую кишку.
Этиология и патогенез. Основной причиной развития демпинг-реакции является отсутствие способности культи или ваготомированного желудка к расширению при поступлении новых порций пищи. В связи с этим давление в желудке после приема пищи возрастает, содержимое его быстро поступает в значительном количестве в тощую или двенадцатиперстную кишку. Это вызывает неадекватное раздражение рецепторов, повышение осмолярности кишечного содержимого. Для достижения осмотического равновесия в просвет кишки перемещается внеклеточная жидкость. В ответ на растяжение стенок кишки из клеток слизистой оболочки выделяются биологически активные вещества. В результате во всем организме происходит вазодилатация, снижается объем циркулирующей плазмы, повышается моторная активность кишечника.
В результате мальабсорбции пищи прогрессирует снижение массы тела, развиваются авитаминоз, анемия и другие метаболические нарушения, которые в той или иной степени снижают качество жизни пациентов.
клиническая картина и диагностика. Больные обычно жалуются на слабость, потливость, головокружение. В более тяжелых случаях могут наблюдаться обморочное состояние, «приливы жара» во всем теле, сердцебиение, иногда боли в области сердца. Все указанные явления развиваются через 10—15 мин после приема пищи, особенно после сладких, молочных, жидких блюд (чай, молоко, компот и др.). Наряду с этими симптомами появляются ощущение тяжести и распирания в эпигастральной области, тошнота, скудная рвота, урчание и коликообразная боль в животе, понос. Из-за выраженной мышечной слабости больные после еды вынуждены принимать горизонтальное положение.
Лечение. Консервативное лечение применяют при легкой и средней степени тяжести демпинг-синдрома. Основой его является диетотерапия: частое высококалорийное питание небольшими порциями (5—6 раз в день), полноценный витаминный состав пищи, заместительная витаминотерапия преимущественно препаратами группы В, ограничение углеводов и жидкости. Все блюда готовят на пару или отваривают. Пищу рекомендуется принимать в теплом виде. Необходимо избегать горячих и холодных блюд. Замедления эвакуации содержимого из желудка и снижения перистальтики тощей кишки добиваются, назначая координакс (цизаприд). Для лечения демпинг-синдрома с успехом используют октреотид — синтетический аналог сомато-статина (подкожно). Наряду с диетотерапией применяют заместительную терапию, для чего назначают соляную кислоту с пепсином, панкреатин, панзинорм, фестал, абомин, поливитамины с микроэлементами. Лечение психопатологических синдромов проводят по согласованию с психиатром.
Гипогликемический синдром (поздний демпинг-синдром) развивается через 2—3 ч после приема пищи. Патогенез связывают с избыточным выделением иммунореактивного инсулина во время ранней демпинг-реакции. В результате гиперинсулинемии происходит снижение уровня глюкозы крови до субнормальных (0,4—0,5 г/л) показателей.
Клиническая картина и диагностика. Характерны остро развивающееся чувство слабости, головокружение, резкое чувство голода, сосущая боль в эпигастральной области, дрожь, сердцебиение, снижение артериального давления, иногда брадикардия, бледность кожных покровов, пот. Возможна потеря сознания. Эти симптомы быстро проходят после приема небольшого количества пищи, особенно богатой углеводами. Симптомы гипогликемии могут возникать при длительных перерывах между приемами пищи, после физической нагрузки.
Лечение. Постоянное сочетание гипогликемического синдрома с демпинг-синдромом обусловлено их патогенетической общностью. Ведущим страданием является демпинг-синдром, на ликвидацию которого должны быть направлены лечебные мероприятия. Для нормализации моторно-эва-куаторной функции верхних отделов пищеварительного тракта назначают один из следующих препаратов: метоклопрамид (внутримышечно или внутрь), цизаприд, сульпирид.
Синдром приводящей петли. Может развиваться после резекции желудка по методу Бильрот-И, особенно в модификации Гофмейстера—Финстерера. При этой операции нередко создаются благоприятные условия для попадания пищи из культи желудка в короткую приводящую петлю, т. е. в двенадцатиперстную кишку. При застое содержимого в двенадцатиперстной кишке и повышении давления в ней в раннем послеоперационном периоде может возникнуть несостоятельность ее культи. В позднем периоде может развиться холецистит, холангит, панкреатит, кишечный дисбактери-оз, цирроз печени.
Клиническая картина и диагностика. Больных беспокоят боли в эпигаст-ральной области и в правом подреберье после приема пищи (особенно жирной). Боли носят тупой, иногда схваткообразный характер, иррадиируют под правую лопатку, интенсивность их обычно нарастает в конце дня. Вслед за этим наступает обильная рвота желчью вследствие внезапного опорожнения содержимого растянутой приводящей петли в культю желудка. После рвоты обычно наступает облегчение. Тяжесть синдрома определяют частота рвоты желчью и обилие рвотных масс, в которых заметна примесь желчи.
В эпигастральной области иногда удается пальпировать растянутую содержимым приводящую петлю в виде эластического образования, исчезающего после рвоты.
Лечение. Наиболее адекватным способом лечения в ранние после операции сроки может быть эндоскопическое дренирование приводящей петли назоинтестинальным зондом для декомпрессии и промывания ее. Бактериальная флора подавляться с применением местной и системной антибактериальной терапии. Назначают прокинетики, нормализующие моторику желудка и двенадцатиперстной кишки (координакс, метоклопрамид холести-рамин). Учитывая наличие рефлюкс-гастрита, целесообразно назначать су-кральфат, антацидные препараты (фосфалюгель, альмагель, маалокс, вика-лин). Хирургическое лечение показано при тяжелых формах синдрома приводящей петли с частой и обильной желчной рвотой. Во время операции устраняют анатомические условия, способствующие попаданию и застою содержимого в приводящей петле. Наиболее обоснованной операцией является реконструкция анастомоза по Гофмейстеру—Финстереру и анастомоз на выключенной по Ру петле тощей кишки или Бильрот-1.
Рефлюкс-гастрит. Развивается вследствие заброса в культю желудка желчных кислот, лизолецитина и панкреатического сока, находящихся в дуоденальном содержимом. Эти вещества разрушают слизисто-бикарбонат-ный барьер, повреждают слизистую оболочку желудка и вызывают билиар-ный (щелочной) рефлюкс-гастрит. Причинами выраженного дуоденогаст-рального рефлюкса могут быть резекция желудка по Бильрот-П и Биль-рот-1, реже ваготомия с пилоропластикой, гастроэнтеростомия, хроническое нарушение проходимости двенадцатиперстной кишки (механическое или функциональное).
Клиническая картина и диагностика. Основными симптомами рефлюкс -гастрита являются боль в эпигастральной области, срыгивание и рвота, потеря массы тела. Боль усиливается после приема пищи, бывает тупой, иногда жгучей. Частая рвота не приносит облегчения. Больных беспокоит ощущение горечи во рту. Присоединение рефлюкс-эзофагита сопровождается изжогой, дисфагией. При прогрессировании болезни развиваются гипо- и ахлоргидрия, анемия, похудание.
Лечение. Консервативное лечение включает диетотерапию и лекарственную терапию. Обычно назначают холестирамин, сукральфат (вентер), анта-цидные препараты, содержащие гидроксиды магния и алюминия, связывающие желчные кислоты; препараты, нормализующие моторику желудка и двенадцатиперстной кишки (метоклопрамид, координакс)..
Операцию проводят с целью отведения дуоденального содержимого от оперированного желудка. Наиболее эффективной считают реконструктивную операцию с формированием гастроеюнального анастомоза по Ру.
Дисфагия наблюдается сравнительно редко после ваготомии в ближайшем послеоперационном периоде, выражена в легкой степени и быстро проходит. Она обусловлена денервацией дистального отдела пищевода, пе-риэзофагеальным воспалением, послеоперационным эзофагитом. Для лечения используют прокинетики — мотилиум, цизаприд (координакс), алюминий, содержащие антациды (альмагель, фосфалюгель, маалокс).
Гастростаз возникает у некоторых больных после стволовой ваготомии, особенно при неадекватной пилоропластике. Основные симптомы — тошнота, срыгивание, рвота, тупая боль или тяжесть в верхней половине живота. При рентгенологическом исследовании выявляют длительную задержку контраста в желудке. Для лечения рекомендуется постоянная назогастраль-ная аспирация содержимого желудка, энтеральное зондовое питание, про-кинетики (координакс). Если пилоропластика адекватна, то при консервативном лечении симптомы гастростаза проходят по мере восстановления моторики желудка.
Диарея является следствием преимущественно стволовой ваготомии в сочетании с дренирующими желудок операциями. Основными факторами, способствующими возникновению диареи, являются снижение продукции соляной кислоты, изменение моторики пищеварительного тракта, ускоренный пассаж химуса по кишечнику, снижение внешнесекреторной функции поджелудочной железы, дисбаланс гастроинтестинальных гормонов, морфологические изменения слизистой оболочки кишки (еюнит), нарушение обмена желчных кислот, изменения кишечной микрофлоры. При легкой степени жидкий стул возникает от 1 раза в месяц до 2 раз в неделю или эпизодически после приема определенных пищевых продуктов. При средней степени жидкий стул появляется от 2 раз в неделю до 5 раз в сутки. При тяжелой степени водянистый стул возникает более 5 раз в сутки, внезапно, иногда сразу после приема любой пищи. Диарея обычно сопровождается прогрессирующим ухудшением состояния больного.
Лечение. Рекомендуется исключить из диеты молоко и другие продукты, провоцирующие демпинг-реакцию. Включить в рацион питания продукты, вызывающие задержку стула. Для нормализации кишечной микрофлоры применяют антибактериальные средства, бифидумбактерин и его аналоги. Целесообразно назначить средства, адсорбирующие желчные кислоты (холестирамин). Быстро оказывает положительный эффект имодиум — анти-диарейное средство, снижающее моторику желудочно-кишечного тракта.
Метаболические нарушения развиваются чаще после обширной дисталь-ной резекции желудка или гастрэктомии вследствие удаления значительной части париетальных клеток желудка, секретирующих фактор Касла. Он является необходимым для связывания витамина В|2 и процессов всасывания в подвздошной кишке. У ряда пациентов развивается желе-зодефицитная анемия, дефицит витамина В12. При мальабсорбции нарушается всасывание многих ингредиентов пищи, часто возникает стеаторея. Это приводит к резкому похуданию и даже кахексии, что отражается на качестве жизни, поведенческих реакциях пациентов.
Лечение. Обычно рекомендуют принимать высококалорийную пищу малыми порциями по нескольку раз в день. Многие пациенты хотят принимать пищу, как обычно, три раза в день. В связи с уменьшением объема желудка и отсутствием рецептивной релаксации его культи во время еды у них рано появляется чувство насыщения, они прекращают прием пищи и не получают необходимого количества калорий. Пациентов необходимо научить правильно питаться, назначать витамин В12, препараты железа (тардиферон, железа глюконат, ферронал и др.). В тяжелых случаях показано стационарное лечение с целью корригирования метаболических нарушений.
Рецидив язвы. Причинами рецидива после резекции желудка могут быть недостаточное снижение продукции соляной кислоты вследствие экономной резекции или оставление части слизистой оболочки антрального отдела над культей двенадцатиперстной кишки. В связи с выключением регулирующей кислотопродукцию функции антрального отдела оставшиеся гастринпродуцирующие клетки продолжают выделять гастрин и поддержи вать достаточно высокий уровень выделения соляной кислоты в культе желудка.
Рецидив язвы после ваготомии обычно связан с неполной или неадекватной ваготомией. Сужение выходного отверстия при пилоропла-стике по Гейнеке—Микуличу или гастродуоденостомы, выполненной по Жабуле, вызывающее застой содержимого в желудке, может также служить причиной рецидива.
Рецидив язвы может возникнуть в связи с экстрагастральными факторами, такими как гастринома (синдром Золлингера—Эллисона), гиперпаратиреоз, множественные эндокринные неоплазии — МЕН-1.
Клиническая картина и диагностика. Типичными симптомами рецидива язвы являются боли, рвота, кровотечение (массивное или скрытое), анемия, похудание. При желудочно-тонко-толстокишечном свище к этим симптомам прибавляются понос, рвота с примесью кала, резкое похудание, так как пища, попадая из оперированного желудка сразу в толстую кишку, не усваивается. Наиболее информативными методами диагностики являются эндоскопия и рентгенологическое исследование.
Лечение. При рецидиве язвы после ваготомии хороший эффект дает применение одного антисекреторного препарата (омепразола, ранитидина, фа-мотидина, сукральфата) и двух антибиотков для эрадикации геликобактер-ной инфекции (триплексная схема). В случае отсутствия эффекта от медикаментозного лечения или при появлении опасных для жизни осложнений показано реконструктивное хирургическое вмешательство. Целью операции является устранение причины рецидива язвы.
Операция на желудке при раке: виды, реабилитация, последствия
Выполнение операции при раке желудка зависит от тяжести онкологического процесса и общего состояния пациента. Перед ее проведением необходимо пройти комплексное медицинское обследование. Существуют различные виды операций. Выбор одного из них определяется локализацией и распространенностью новообразования.

Показания к проведению
Операция по удалению желудка выполняется при наличии у пациента:
- злокачественного образования;
- поражение слизистой полипами;
- длительно протекающей язвы;
- массивного кровотечения;
- перфорации стенки органа;
- тяжелого ожирения.
При раковых опухолях показано полное удаление желудка. Однако, процедура проводится только в том случае, если в результате вмешательства удастся удалить большую часть атипичных клеток. Когда опухолевый процесс распространен и затрагивает другие жизненно важные органы, то процедура не выполняется. Субтотальное или удаление части желудка с сохранением культи проводится в случае распространенных полипов или язвенного дефекта с кровотечением. Это позволяет сохранить минимальную функциональную активность.
Вернуться к оглавлениюУдаление желудка может быть частичным или тотальным.
Подготовка к операции
Перед удалением опухоли пациент проходит ряд обязательных лабораторных и инструментальных исследований:
 Подготовительный этап к такому лечению – прохождение флюорографии.
Подготовительный этап к такому лечению – прохождение флюорографии.- исследование каловых масс на скрытую кровь;
- общий анализ крови;
- коагулограмма;
- моча на исследование;
- ультразвуковая диагностика органов брюшной полости;
- флюорография;
- фиброгастродуоденоскопия с выполнением биопсии.
Перед тем как проводится резекция желудка пациенту необходимо полностью остановить прием кроверазжижающих и противотромботических препаратов, а также нестероидных противовоспалительных средств. При наличии очагов хронической инфекции назначается курс антибактериальных препаратов. Также необходим отказ от курения и употребления алкогольных напитков. Больному назначается строгая диета с ограничением жирной, жареной и острой пищи. Необходимо начать дробное питание небольшими порциями. За день перед выполнением резекции желудка пациенту полностью запрещено есть и пить, что связано с возможной непереносимостью наркоза.
Вернуться к оглавлениюВиды и методика выполнения
Удаляют желудок под общим наркозом. Эта процедура является травматичной и проводится в несколько этапов. Сначала хирург выполняет вскрытие брюшной полости с ее ревизией. После делается мобилизация или отделение органа от брюшины и других образований. Далее соединяется пищевод с тонким кишечником, а после этого выполняется иссечение тканей органа. Модификации процедуры зависят от особенностей онкологии у больного.
Вернуться к оглавлениюЧастичная проксимальная резекция
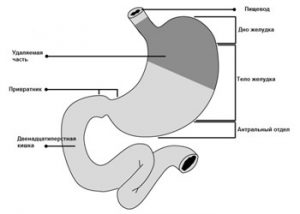 При удалении верхней части органа вместе с опухолью пациенту оставляют нижнюю.
При удалении верхней части органа вместе с опухолью пациенту оставляют нижнюю.Проводится если онкология расположена в верхней части желудка. Является органосохраняющей процедурой, при которой остается культя. Ее выполнение возможно при экзофитных образованиях до 4 сантиметров. При этом необязательно проводить полное удаление желудка при раке, а можно оставить небольшой участок непораженных тканей. Это ускоряет восстановление после оперативного вмешательства и улучшает прогнозы пациента. Данная манипуляция предусматривает то, что нижняя часть пищевода помещается в культю органа.
Вернуться к оглавлениюЧастичная дистальная резекция
Необходимо делать при расположении новообразования в пилорическом отделе и незначительных размерах образования. Часто вместе с желудком в таком случае удаляют селезенку. С этой целью используют кибер нож, так как он помогает уменьшить выраженность кровопотери и осложнения, связанные с гиповолемией. Органосохраняющее лечение, к которому относится эта процедура, улучшает качество жизни пациента в послеоперационный период и уменьшает отрицательные последствия, вызванные нарушением пищеварения.
Вернуться к оглавлениюПолная резекция
Проводится при значительных размерах новообразования и эндофитном характере роста опухоли. Часто вместе с желудком удаляется и селезенка, так как именно в этот орган происходит преимущественное метастазирование атипичных клеток. В таком случае частичное удаление будет являться паллиативной процедурой, не приносящей необходимого лечения. После тотального удаления желудка пациенту потребуется пожизненный курс заместительной терапии препаратами желудочного сока.
Вернуться к оглавлениюЛапароскопическая операция
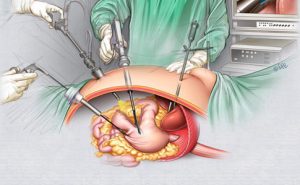 Удаление опухоли таким методом целесообразно при ее небольшом размере.
Удаление опухоли таким методом целесообразно при ее небольшом размере.Лапароскопия является эндоскопической процедурой, выполняется через незначительные отверстия в брюшной полости с применением специальной камеры и инструментария. При этом вместо значительной травматизации тканей и широкого разреза у пациента остаются малозаметные шрамы. К такому лечению прибегают в случае незначительных размеров новообразования или при выполнении превентивной операции для предотвращения рака. Лапароскопическая гастрэктомия проводится крайне редко, так как при значительных размерах опухоли она длится очень долго. Это обуславливает также поздний срок постановки диагноза.
Вернуться к оглавлениюУдаление лимфоузлов
Проводится в том случае, если произошло метастазирование атипичных клеток в лимфатическую систему. Основные узлы, отходящие от желудка, находятся в области селезенки и иссекаются вместе с этим органом. Процедура проводится после удаления желудка или его части и может длиться недолго. В результате этого онкология не распространяется по всему организму. Прогноз для таких пациентов является более благоприятным.
Вернуться к оглавлениюПаллиативная помощь
Такая гастрэктомия при раке желудка выполняется в случае обширного поражения тканей онкологическим процессом. Она призвана улучшить качество жизни пациента и восстановить пищеварение. Проводится при нарушении эвакуации пищи из желудка или значительных размерах новообразования. При этом атипичные клетки иссекаются только частично, что не приводит к выздоровлению пациента, а только уменьшает симптомы рака.
Вернуться к оглавлениюВосстановление после операции
 После такого лечения больному назначается курс химии.
После такого лечения больному назначается курс химии.После хирургического вмешательства пациенту требуется длительный период реабилитации. Он включает в себя заживление послеоперационного рубца и соблюдение диеты. Иногда прооперированным больным требуется заместительная терапия препаратами соляной кислоты и желудочного сока. Необходимо дробное питание часто и малыми порциями, что позволит желудку справиться с нагрузкой. Онкологическим больным после хирургического вмешательства проводится курс химиотерапии или облучение. Реабилитация после рака желудка требуется длительная и включает в себя физиопроцедуры и санаторно-курортное лечение.
Вернуться к оглавлениюОсложнения
При выполнении операции возможна сильная кровопотеря, что может вызвать гиповолемию, резкое падение артериального давления и летальный исход для пациента. Кроме этого, удаление раковой опухоли не гарантирует избавление от злокачественного процесса. В последующем возможно повторное развитие новообразования. Больные после вмешательства испытывают сильную боль и дискомфорт в брюшной полости, нарушается процесс пищеварения и усвоение основных компонентов пищи.
Вернуться к оглавлениюПри неправильном питании после операции происходит истощение организма или кахексия.
Когда нельзя лечить рак желудка хирургически?
Удаление или комбинированные резекции желудка не выполняются в таких случаях:
 Удалять орган нельзя, если больной неподвижен.
Удалять орган нельзя, если больной неподвижен.- наличие метастазов в других органах;
- тяжелая соматическая патология;
- спаечный процесс желудка;
- кахексия;
- неподвижность и отеки конечностей;
- тяжелая инфекция.
Прогнозы и последствия
После того как желудок удален и значительная часть атипичных клеток устранена из организма, пациенту становиться проще побороть онкологическую патологию. Исход заболевания зависит от общего состояния здоровья больного и степени мутации клеток. При наличии метастазов в другие органы прогноз для жизни человека неблагоприятный. Если они отсутствуют, то может наступить продолжительная ремиссия.
Операция на желудок при различных видах патологий
Многие болезни желудка, пищевода или верхних отделов кишечника требуют обязательного оперативного лечения — в ряде случаев они являются единственным способом купировать развитие заболевания и обеспечить больному возможность возвращения к нормальной жизнедеятельности.


Операция на желудке
Виды операций на желудке
В зависимости от вида и степени развития желудочной патологии современная медицина использует четыре основных вида оперативного вмешательства. Чаще всего прибегают к резекционным операциям, кроме того, используются методы ваготомии и гастроэнтеростомии. В последнее время нередко проводятся операции ограничительной направленности, получившие название рестриктивных.
Операция резекции желудка
Под резекцией понимают хирургическое удаление части желудка или всего органа. К подобным вмешательствам прибегают в случаях:
- Язвенных болезней, не поддающихся медикаментозному лечению или протекающих в острой или прободной форме.
- Необратимых процессов перерождения клеточной структуры слизистой (гиперплазии, дисплазии или метаплазии).
- Злокачественных желудочных новообразованиях.
- Осложнениях после оперативных вмешательств по гастроэнтеростомии.
- Проникающих или внутренних травмах с явлениями некроза тканей.
- Патологических расширениях органа.
Типы операции резекции желудка зависят от степени необходимого хирургического вмешательства:
- Тотальная гастрэктомия подразумевает операцию по удалению желудка полностью. К этому крайнему средству прибегают при обширных онкологических заболеваниях органа, сопровождающихся развитием метастаз на прилегающие органы и ткани – селезенку, пищевод, лимфоузлы, верхние отделы тонкого кишечника.
- Частичная резекция может быть субтотальная (удаляется до 80 % желудка) обширной (до 65 %) или экономной (до половины органа).
- Резекция может проводиться проксимально – с удалением кардиальной области и части среднего отдела желудка, дистально – когда удаляется антральный отдел с частью тела органа, или сегментарно – удалению подлежит центральная часть с соединением верхнего и нижнего отделов.
- Оперативное вмешательство может проводиться лапаротомически – классически, с рассечением кожных покровов, или лапароскопически – с введением необходимых манипуляторов и средств визуального контроля через небольшие разрезы в брюшной стенке.
Тип и масштаб операции выбирается врачом-специалистом в зависимости от вида и степени заболевания, прогнозов его развития, неотложности показаний, оснащенности операционной и квалификации персонала.
Гастроэнтеростомия
Гастроэнтеростомией называют операцию по соединению соустьем тонкой кишки и желудка, т.е. тонкая кишка вшивается в одну из стенок органа, в обход привратника и дуоденальной области.
Подобная операция в хирургической практике используется довольно давно, но в последней время к ней прибегают все реже. Она может быть как самостоятельной, так и подготовительной операцией перед проведением дистальной резекции желудка. Показаниями к ней могут быть:
- Явный стеноз(непроходимость) привратника или его патологическое сужение, вызванное рубцовыми образованиями.
- Противопоказания к резекции дистальной области желудка.
- Обширных острые язвенные поражения в двенадцатиперстной кишке.
В зависимости от локализации пораженного участка желудка, может применяться различная техника гастроэнтеростомии. В практической хирургии эта операция хорошо отработана, однако осложнения после нее – явление достаточно распространенное, поэтому ее часто рассматривают лишь как крайнюю или временную меру.
Ваготомия
Подобная операция тоже достаточно давно стоит на вооружении хирургов при лечении язвенных болезней желудка или двенадцатиперстной кишки. Суть ее заключается в рассечении стволов блуждающего нерва (вагусного), который ответственен за стимуляцию секреторной деятельности эпителия желудка. Это приводит к значительному снижению кислотности желудочного сока и позволяет рубцеваться язвам и обширным дистрофическим и эрозивным поражениям слизистой.
- Стволовая ваготомия подразумевает прерывание всего нервного столба. При всей технической легкости подобной хирургической процедуры, она практически не применяется из-за обилия негативных последствий – нарушается нейронная связь не только с желудком, но и с другими органами брюшной полости.
- При селективной ваготомии проводится выборочное пресечение нервных отростков от общего вагусного столба. Таким образом, производят проксимальное выключение только тех ветвей, которые направлены к центральной и нижней части желудка, в наибольшей мере насыщенных железистой тканью.
В настоящее время врачи прибегают к подобной операции все реже, только в случае полного бессилия методов терапевтического лечения по снижению кислотности желудка.
Рестриктивные операции
Говоря понятным языком, под этим термином подразумеваются операции по уменьшению желудка, точнее, его функциональной части. Основная направленность подобных хирургических вмешательств – лечение запущенных форм ожирения II или III степени, когда индекс массы тела зашкаливает за показатели 35 – 40.
Механизм лечения заключается в «обмане» барорецепторов, посылающих в центральную нервную систему импульсы о пустоте в желудке и провоцирующих чувство голода. Уменьшение объемов желудочной камеры приводит к тому, что человек нормально насыщается значительно меньшим количеством пищи.
Существует две методики проведение подобной операции:
- Бандажирование – наложение силиконового кольца в верхней части желудка, после чего он принимает форму «песочных часов». Верхняя камера, где преимущественно и находятся барорецепторы, быстро наполняется пищей и человек не испытывает чувства голода.
- Несколько сложнее проходит операция по вертикальной гастропластике, когда часть верхнего отдела желудка удаляется, а из оставшихся тканей с находящимися в них барорецепторами формируется трубка диаметром около 1 см, словно продолжающая пищевод. Принцип нейронного воздействия на «центры голода» головного мозга аналогичный.
Существует ряд противопоказаний к проведению рестриктивных операций.
- Они не проводятся людям с язвенными или эрозивными поражениями желудка.
- Противопоказаны они при наличии воспалительных заболеваний желудочно-кишечного тракта, неважно, в острой или хронической формах, при стенозах привратника.
- Противопоказанием является наличие в анамнезе пациента патологий органов внутренней секреции.
- Не проводятся они людям с алкогольной или наркотической зависимостью, пациентам с нарушениями психики.
- Запрещено их проведение беременным женщинам. Не следует их проводить, если в ближайшие 1,5 – 2 года планируется зачатие.
- Не возьмётся специалист за подобную операцию, если ранее желудок уже подвергался какому бы то ни было хирургическому вмешательству.
Любая операция, тем более на желудке – весьма рискованное мероприятие, нередко приводящее к значительным осложнениям. Оно должно проводиться лишь в особых случаях, когда другие методики невозможны или предельно малоэффективны. Квалифицированный специалист всегда будет стараться использовать все имеющиеся терапевтические средства, прежде, чем примет решение о необходимости обращения к хирургу.
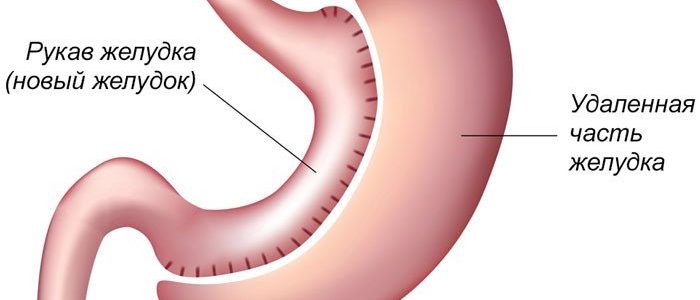
Продольная или рукавная, или вертикальная резекция желудка
Линейная (продольная; трубчатая; в виде рукава) резекция желудка (LSG, Laparoscopic sleeve Gastrectomy, Gastric sleeve resection) является рестриктивной (ограничительной) операцией, выполняемой на желудке. Ее выполнение призвано уменьшить объем желудка за счет удаления его части. На сегодняшний день это одна из самых распространенных операций в европейских странах, Израиле и России.
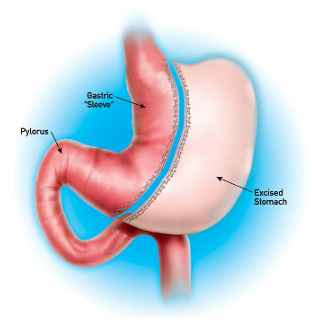
Во время продольной резекции удаляется боковая часть желудка, а его физиологические клапаны (кардиальный сфинктер и привратник) сохраняются. Таким образом, желудок уменьшается в объеме, но сохраняет возможность функционировать полноценно.
В результате операции желудок приобретает форму узкой трубки. Поступившая пища в нем долго не задерживается и за короткое время перемещается в кишечник. За один прием становится возможным принять не более 100 мл пищи. По мере наполнения желудка у пациента быстро возникает чувство сытости. Что касается секреторной активности желудка, то она снижается. Однако это также способствует сбросу лишнего веса.
Довольно часто линейная резекция желудка применяется как альтернативный метод всем остальным операциям, которые известны в бариатрической практике. По прошествии одного года после ее выполнения пациент теряет до 70-75% лишнего веса.
В результате проведения резекции желудка возможны осложнения. Они могут появиться как во время операции, так и в послеоперационный период.
Помимо общехирургических осложнений встречаются специфические. Среди них – развитие кровотечения и/или образование дефекта (свища) по линии резекции желудка. Данные осложнения возникают редко и связаны с нарушением техники проведения операции, несоответствием инструментария установленным требованиям, недостаточным опытом хирурга и прочими факторами. Другие осложнения развиваются лишь в единичных случаях.
ПРИМЕЧАНИЕ: Продольная резекция желудка проводится большому числу пациентов. В основном это люди с индексом массы тела до 50 кг/м2, у которых отсутствуют значимые сопутствующие заболевания.
Пациентам, имеющим индекс массы тела 50-60 кг/м2 и выше, резекция желудка проводится на первом этапе лечения ожирения. В отдельных случаях вместо резекции пациенту устанавливается внутрижелудочный баллон. Спустя 6-18 месяцев при условии недостаточного эффекта в лечении применяется еще одни метод – билиопанкреатическое шунтирование. Благодаря такому подходу удается снизить возможность появления осложнений и достигнуть хороших результатов.
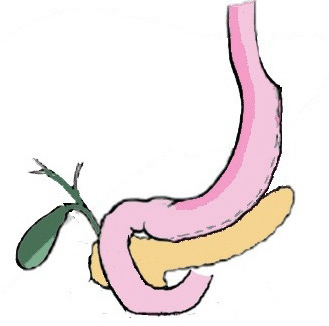 Схема выполнения продольной резекции желудка.
Схема выполнения продольной резекции желудка.
После двух-трех часов с момента завершения операции пациент уже может вставать. В течение первых суток можно пить воду маленькими глотками. На вторые-третьи сутки извлекается зонд из желудка. На третьи сутки удаляется дренаж из брюшной полости. После чего пациент может быть выписан из стационара при отсутствии каких-либо осложнений.
Преимуществами резекции желудка в отличие от других бариатрических операций являются:
- Сохранение непрерывности пищеварительного тракта при большом ограничении объема потребляемой пищи.
- Высокая степень простоты и безопасности операции при большом опыте специалистов и хорошей оснащенности.
- Высокая эффективность: возможность снизить массу тела на 70-75%.
- При недостаточных результатах резекция может быть дополнена билиопанкреатическим шунтированием.
- Короткий восстановительный период, отсутствие метаболических нарушений, минимальные риски развития осложнений.
Однако резекция желудка имеет также минусы. В их числе:
- Необходимость пациенту сформировать новый режим питания в течение первого года после операции, поскольку в это время масса тела активно снижается. Если этого не сделать, эффективность операции в дальнейшем может снизиться из-за приема пищи в больших количествах, приема сладостей и за счет других нарушений рекомендаций врача. В таких случаях желудок растягивается и для продолжения лечения требуется уже другая операция, в частности билиопанкреатическое шунтирование.
- Возможность развития осложнений. Такие риски существуют при проведении любой операции, и резекция желудка не исключение.
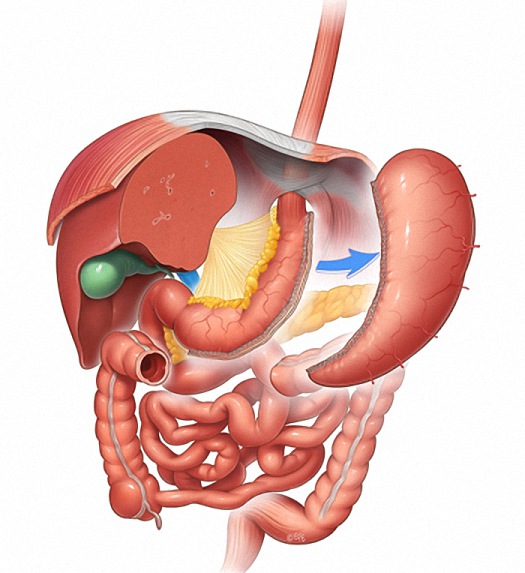 Sleeve Gastrectomy. (Продольная резекция желудка).
Sleeve Gastrectomy. (Продольная резекция желудка).
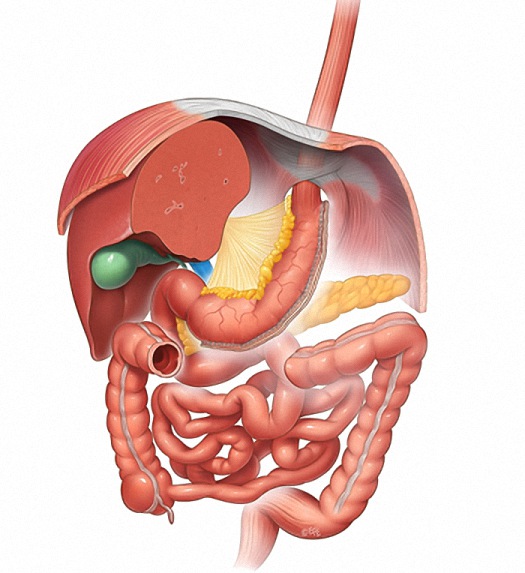 Sleeve Gastrectomy. No Stomach. (Продольная резекция желудка).
Sleeve Gastrectomy. No Stomach. (Продольная резекция желудка).
Фото и видео процесса
 Your browser does not support the video tag.
Your browser does not support the video tag.
