Острый холецистит (K81.0) > Справочник заболеваний MedElement > MedElement
Антибактериальная терапия (АБТ)
Большинство специалистов считает целесообразной антибактериальную терапию во всех случаях острого холецистита.
Препарат выбирается в зависимости от вида возбудителя, обнаруженного при посеве желчи, его чувствительности к антибиотикам, а также от способности антибактериального препарата проникать в желчь и накапливаться в ней. Курс лечения антибиотиками зависит от состояния пациента. Предпочтительно в/в введение препаратов.
Эмпирические схемы лечения для холецистита, в том числе для случаев внебольничного развития острого холецистита бактериальной этиологии, вне зависимости от наличия или отсутствия конкрементов.
1. ОНКХ от легкой до умеренной степени тяжести, развившийся вне больницы:
— цефазолин 1-2 г в/в каждые 8 часов или— цефуроксим 1,5 г в/в каждые 8 часов или
— цефтриаксон 1-2 г в ежедневно.
2. ОНКХ с тяжелым течением или у лиц пожилого возраста, или с ослабленным иммунитетом, или при сочетании ОХ с острым холангитом, или после наложения анастомоза:
— имипенем-циластатин 500 мг в/в каждые 6 часов или
— эртапинем 1 г в/в каждые 24 часа или
— меропенем 1 г в/в каждые 8 часов или
— дорипенем 500 мг IV каждые 8 часов или
— пиперациллин-тазобактам 3,375 г в/в каждые 6 часов или
— ципрофлоксацин 400 мг каждые 12 часов в/в + метронидазол 500 мг в/в каждые 8 часов или
— левофлоксацин 750 мг каждые 24 часа в/в + метронидазол 500 мг в/в каждые 8 часов или
— цефепим 2 г в/в каждые 8-12 часов + метронидазол 500 мг в/в каждые 8 часов.
— эртапинем 1 г в/в ежедневно + ванкомицин 15-20 мг /кг каждые 12 часов или
— меропенем 0,5-1 г в/в каждые 8 часов + ванкомицин 15-20 мг/кг каждые 12 часов или
— дорипенем 500 мг каждые 8 часов в/в + ванкомицин 15-20 мг/кг каждые 12 часов или
— пиперациллин-тазобактам 3,375 г в/в каждые 8 часов + ванкомицин 15-20 мг/кг каждые 12 часов или
— ципрофлоксацин 400 мг каждые 12 часов в/в + метронидазол 500 мг в/в каждые 8 часов + ванкомицин 15-20 мг/кг каждые 12 часов или
— левофлоксацин 750 мг в день в/в + метронидазол 500 мг в/в каждые 8 часов + ванкомицин 15-20 мг/кг каждые 12 часов или
Продолжительность АБТ
1. Продолжительность АБТ должна оцениваться, исходя из клинического улучшения состояния пациента.
Для пациентов с легкой степенью тяжести острого холецистита, требующих немедленного хирургического вмешательства, АБТ гарантированно необходима в течение 48 часов после холецистэктомии. Более длительная АБТ целесообразна при сохраняющемся тяжелом состоянии пациента и изменении лабораторных показателей.
3. АБТ не заменяет холецистэктомии или холецистостомии при ОНКХ.
Обезболивание и противовоспалительная терапия
Дополнительно назначают противовоспалительные препараты и, при необходимости, наркотические анальгетики:
— диклофенак в однократной дозе 75 мг, оказывает обезболивающий эффект, предотвращает прогрессирование желчной колики;
— меперидин (наркотический анальгетик) в дозе 50-100 мг в/м или в/в каждые 3-4 часов.
Для симптоматического лечения иногда применяются спазмолитики и холинолитики.
diseases.medelement.com
Флегмонозный холецистит — что такое, симптомы и лечение
Острый флегмонозный холецистит является одной из стадий развития воспалительного процесса в жёлчном пузыре. В большинстве случаев воспаление в этом органе спровоцировано инфекционными агентами или желчнокаменной болезнью. Эти факторы способствуют обтурации протоков и нарушению оттока жёлчи.
Содержание статьи
Подробнее о заболевании
Флегмонозный холецистит в медицинской практике характеризуется как опасная патология желчевыделительной системы. В большинстве случаев, эту форму патологии доктора диагностируют как осложнение калькулезного холецистита. Механизм развития заболевания заключается в резком нарушении оттока желчи, увеличении количества патогенной микрофлоры, что вызывает воспаление желчного пузыря. Развитию флегмонозной формы предшествует длительно протекающий калькулезный холецистит.
Установлено, что в 90% случаев патология развивается на фоне наличия камней в желчном пузыре, а бескаменный тип болезни встречается только у 10% больных.
Диагностируется заболевание чаще всего у людей старше 40 лет и довольно редко осложнённая форма холецистита проявляется у детей. Врачи отмечают, что женщины чаще страдают болезнью, нежели мужчины, что связано с периодическим изменением гормонального фона. Также в группу риска больных попадают беременные женщины и люди с лишним весом.
Этот вид заболевания представляет собой патологическое состояние, возникающее в результате образования конкрементов, т.е. камней в желчных протоках и в желчном пузыре. Желчнокаменная болезнь имеет еще одно наименование – холелитиаз. Камни могут иметь неодинаковые размеры и присутствовать в разном количестве. При многочисленных конкрементах диаметром до 1 мм в желчном пузыре диагностируется песок.
Флегмонозная стадия развития считается тяжелым этапом болезни. Наступает она следом за катаральной стадией развития. Образовавшийся застой желчи способствует росту вредных бактерий, из-за чего катаральный холецистит при отсутствии лечения переходит во флегмонозную стадию.
На флегмонозной стадии начинается нагноение стенки пузыря. Возникает из-за застойных явлений в желчном пузыре. Острую форму заболевания провоцирует затянувшийся желчнокаменный холелитиаз или, как принято его называть – желчнокаменная болезнь. Калькулезный вид болезни характеризуется образованием конкрементов (камней) в желчном пузыре.
Такой сильный воспалительный процесс не проходит без последствий для пораженного органа:
- Уплотнение стенки пузыря.
- Истощение слизистой оболочки.
- Эмпиема. Появляется после закупорки воспаленного протока камнем или спайкой.
- Склероз желчного пузыря. На стенках пузыря образуется большое количество рубцовой ткани, пронизывающей всю ее толщу. Такое преобразование приводит к ухудшению сократимости органа. В некоторых случаях пузырь прикрепляется к печени спайками и становится непригоден к работе.
- Образование фарфорового пузыря. На стенках органа образуется известь, и он принимает плотность камня.
Согласно Международной классификации болезней, холецистит калькулезный относится к классу патологий, связанных с пищеварительным трактом. Он входит в раздел «Болезни желчного пузыря, желчевыводящих путей и поджелудочной железы». У каждой разновидности есть свой код по МКБ-10: острый – К81.0, хронический – К81.1.
Патогенез заболевания
Когда в жёлчном пузыре происходит застой жёлчи в результате нарушения её оттока, состав жидкости меняется. В ней начинается активная жизнедеятельность и размножение инфекционных агентов. Постепенно внутреннее давление на стенки органа нарастает, что приводит к воспалительному процессу и образованию гноя. В этой стадии, когда образуется гной, холецистит и переходит во флегмонозную форму. Эта стадия уже называется деструктивной, так как приводит к существенным, и во многом необратимым, изменениям в структуре органа.
Воспалительный выпот, гной пропитывают стенки органа, что приводит к её утолщению. Во флегмонозной форме в стенках появляются многочисленные мелкие кровоизлияния и очаги гнойного процесса. Воспаление приводит к патологическим изменениям слизистой оболочки: в ней начинают формироваться рубцы в очагах протекания некротических процессов.
Стенки органа под влиянием внутреннего давления расширяются, жёлчь с примесями слизи, гноя, а также конкрементами, если холецистит калькулёзный, распирает и увеличивает его. Характерным признаком, отличающим флегмонозную форму заболевания от катаральной, является наличие в жёлчном пузыре гнойного содержимого белого или желтоватого цвета. Гнойный процесс протекает бурно, жидкость наполняет пузырь, раздувая его и делая его стенки напряжёнными. Это главная причина усиления болевых ощущений.
Симптоматика
Воспалительный процесс при флегмонозном холецистите негативно влияет на состояние всего организма.
Протекание гнойного процесса всегда характеризуется значительным повышением общей и местной температуры. У пациента проявляются признаки интоксикации. воспалительный процесс выходит за рамки поражённого органа и начинает негативно влиять на состояние всего организма. Во флегмонозной стадии болевые ощущения усиливаются. Особенно выраженными болевые ощущения становятся, если пациент нарушает диету, принимает алкоголь, подвергается чрезмерной физической нагрузке. Также причиной нарастания боли может послужить эмоциональное перенапряжение, стрессовое состояние.
Острый калькулёзный флегмонозный холецистит протекает со следующими симптомами:
- рвота содержимым желудка и жёлчного пузыря;
- артериальная гипотензия;
- общая слабость, сниженный тонус;
- приступы выступления холодной испарины;
- ощущение вкуса жёлчи во рту, горькая отрыжка;
- изменение характеристик мочи и кала.
Болевые ощущения возникают в правом боку и усиливаются при перемене положения тела, глубоких вдохах. На этой стадии заболевания симптоматика катаральной формы усиливается: рвота становится чаще, боль сильнее, наблюдается тахикардия. В некоторых случаях заметно вздутие живота вследствие нарушений функционирования гладкой мускулатуры кишечника.
Флегмонозный холецистит – это уже тяжелая стадия воспаления желчного пузыря, которая следует за стадией катарального воспаления в том случае, если победить инфекцию не удается. После этого воспаления достичь полного выздоровления не удается. Всегда остаются более или менее тяжелые последствия для организма.
Течение заболевания может варьироваться. Оно имеет 4 стадии, каждая из которых характеризуется своими симптомами.
Стадии патологии и симптоматика
Начальной является дисхолия, т.е. изменение состава желчи, которое предшествует камнеобразованию.
Следующие стадии заболевания:
Появление конкрементов в желчном пузыре и его протоках уже означает наступление острой стадии. Она характеризуется выраженными симптомами.
При длительном лечении холецистита калькулезного он может перейти в хроническую форму, которая проявляется менее яркой симптоматикой в период ремиссии и выраженной во время обострений.
При отсутствии лечения или несвоевременной терапии болезнь приводит к осложнениям, где к симптомам холецистита добавляется еще ряд признаков уже более серьезных недугов.
Острая форма
Холецистит калькулезный в острой форме начинается с приступов желчной колики. Это острая боль в эпигастрии и правом подреберье. Она может отдавать в разные части тела: поясницу, шею, надплечье и под лопаткой. При появлении рвоты выходит сначала желудочное, а затем желчное содержимое. На закупорку камнем желчного протока указывают следующие симптомы:
- обесцвеченный кал с большим количеством жира;
- обтурационная желтуха;
- темная моча;
- слабость;
- липкий холодный пот;
- рвота, не приносящая облегчения.
Флегмонозный и гангренозный холецистит, являющиеся деструктивными формами этого заболевания, отличаются еще более тяжелыми симптомами.
В их список входят:
- фебрильная температура;
- пониженное артериальное давление;
- интенсивные боли; общая интоксикация;
- частая рвота; тахикардия;
- разлитой или местный перитонит.

В острой стадии флегмонозный холецистит затрагивает подслизистый и мышечный слои. Желчный пузырь увеличивается в объеме, стенки утолщаются. Полость пораженного органа наполняется гноем. В некоторых случаях пораженная слизистая покрывается язвами. Заболевание принимает флегмозно-язвенную форму.
Острый флегмонозный холецистит в некоторых случаях затрагивает другие органы брюшной полости. Если желчный пузырь сплочен с другим пораженным органом, образуется патогенное уплотнение мягких тканей. Вследствие чего развивается гнойный перитонит. В данной ситуации требуется оперативное вмешательство.
Острая форма отличается более интенсивными болевыми ощущениями. Температура тела поднимается до 38,5 градуса. У больного отмечается тошнота и беспрерывная рвота.
Живот становится вздутым, это происходит из-за пареза кишечника. В области воспаленного органа при осмотре возникают болевые ощущения. Мышцы напряжены, а пузырь увеличен в размерах.
В крови присутствует большое количество клеток-лейкоцитов, повышен показатель СОЭ. Такая картина требует экстренного оперативного вмешательства.
Гнойный перитонит
Диагностируется патологический процесс путем проведения УЗИ и рентгенографии. Они позволяют определить стадию развития заболевания и наличие осложнений. С помощью УЗИ рассматривается структура воспаленного органа и его тканей. Определяется наличие камней и очаг воспаления.
Хроническая форма
В отличие от острой стадии, боль при хроническом холецистите калькулезной формы имеет ноющий и тупой характер. До уровня желчной колики она усиливается только периодически. Отдает боль тоже в область правого подреберья. Наряду с ней наблюдаются другие признаки хронического калькулезного холецистита:
- отрыжка;
- тошнота;
- горечь во рту;
- вздутие живота;
- головокружение;
- слабость;
- болезненность живота при пальпации.
Отличия флегмонозного воспаления от катарального
Отличия таковы:
- появление на стенках органа гнойников;
- охватывание патологическим процессом всех слоёв жёлчного пузыря;
- продуцирование гнойного содержимого.
На стадии флегмонозного холецистита происходит закупорка жёлчевыводящих протоков, нарушается эвакуация печёночного секрета. Это вызывает возникновение характерной симптоматики.
При флегмонозном холецистите, в отличие от гангренозного, не наблюдается отмирание тканей стенок поражённого органа.
Гангренозная форма является наиболее запущенной, может быть осложнением гнойного воспаления.
Флегмонозный холецистит является промежуточной стадией между катаральным и гангренозным воспалением.
Флегмонозный холецистит бывает только острым. Если первичное воспаление развивается в гнойное, оно уже не может протекать длительно, периодически переходя в стадию ремиссии. Без лечения флегмонозный холецистит неизбежно ведёт к гангренозному, причём ухудшения происходят за считанные дни. Болезнь требует срочной госпитализации.
Подтипы флегмонозного воспаления
Флегмонозный холецистит является разновидностью острого. Острый, в свою очередь, бывает калькулёзным, при котором воспалительный процесс сопровождается образованием конкрементов в жёлчном, и бескаменным. В более чем 90% случаев диагностируется первый тип холецистита.
По тяжести деструктивных процессов острый холецистит подразделяется на следующие типы:
Катальный холецистит. Иначе именуется простым. Для болезни характерны отёчность и покраснение слизистых пузыря, его увеличение, заполнение просвета органа воспалительной жидкостью. Патологический процесс захватывает подслизистую и слизистую оболочки жёлчного.
Флегмонозный деструктивный холецистит. Является следующей за катаральной стадией развития болезни. Наблюдается поражение всех оболочек органа с их гнойной инфильтрацией и образованием на поверхности язв. Именно острый флегмонозный калькулёзный холецистит является непосредственным показанием к проведению холецистэктомии. Так медики именуют удаление пузыря.
Гангренозный деструктивный холецистит. Является заключительной стадией воспаления жёлчного пузыря. При гангренозной форме наблюдается омертвление участков стенок органа. Это чревато развитием осложнений в виде разрыва пузыря и излития его содержимого в брюшную полость.
Флегмонозный холецистит является тяжёлым этапом течения болезни. Воспаление также бывает калькулёзным и некалькулёзным. В первом случае течение болезни осложнено наличием в пузыре камней.
Диагностика
Чтобы диагностировать заболевание, необходимо сделать УЗИ. Диагностические мероприятия в таком случае должны проводиться очень быстро, поскольку состояние пациента постепенно ухудшается. Наиболее быстрый и безопасный метод – УЗИ. Он позволяет увидеть камни, закупоривающие устье протока, увеличенный и переполненный желчный пузырь. В спорных случаях назначают МРТ.
Для оценки общего состояния пациента и работы печени назначают биохимический анализ крови – он необходим для оценки того, насколько сильно нарушилась функция печени. Наиболее важные параметры в этом случае – билирубин (общий, прямой и непрямой), щелочная фосфатаза и аминотрансферазы. После проведения операции проводят биопсию желчного пузыря, а также бактериологический посев содержимого. Это необходимо, чтобы выявить возбудителя, а также установить наличие или отсутствие раковых заболеваний.
Лечение флегмонозного холецистита
Лечение флегмонозного холецистита проводится исключительно в условиях стационара хирургического профиля. При бескалькулёзной форме болезни допускается использование медикаментозных методов терапии. В случае же острого флегмонозного калькулёзного холецистита показана операция. Получается, тактика лечебных мероприятий во многом определяется видом заболевания.
При консервативном лечении применяются следующие методы: Назначаются спазмолитические и обезболивающие лекарственные средства, в том числе наркотические. Препараты помогают уменьшить интенсивность болезненных ощущений. Проводится антибиотикотерапия для подавления инфекционного процесса. Приём антибиотиков более эффективен при катаральной форме болезни.
При флегмонозной же из-за деструктивных процессов нарушается кровоток, что уменьшает возможность доставки лекарственного препарата к очагу поражения.
Дополнительно пациенту обеспечивается физический и эмоциональный покой, осуществляется постоянное наблюдение за состоянием больного. При ухудшении самочувствия решается вопрос о проведении хирургической операции.
При калькулёзной форме холецистита консервативные методы лечения неэффективны. Поэтому сразу проводится хирургическое вмешательство. Операция может осуществляться лапароскопическим минимально травматичным доступом либо традиционным путём разреза на передней брюшной стенке. Суть лечения заключается в полном удалении поражённого органа. После операции пациенту назначается антибактериальная терапия с целью предупреждения присоединения инфекции.
Дополнительно показано соблюдение строгой диеты. Операция с помощью традиционного доступа проводится при наличии осложнений флегмонозного холецистита, в иных же случаях отдаётся предпочтение лапароскопическому вмешательству.
Хирургическое вмешательство
Проведение хирургических вмешательства практически всегда показаны на флегмонозной стадии холецистита. Показаниями являются: утрата органом функциональности; сложное течение патологии; частые рецидивы.
Чаще всего пациентам рекомендуется избавиться хирургическим путём от источника заболевания — самого поражённого жёлчного пузыря. В тяжёлых случаях для облегчения состояния пациента используют установку дренажной системы для отведения гнойного содержимого. Холецистэктомия может проводиться двумя способами: проведением лапароскопии или открытой полостной операции.
При невозможности оперативного вмешательства, например, у очень пожилых или тяжёлых пациентов, может быть проведено дробление конкрементов. Такое лечение может проводиться при помощи медикаментов или специального аппарата. Однако в таких случаях всегда остаётся риск повторного образования камней.
Возможные осложнения
Холецистэктомия может проводиться при помощи лапароскопии. При отсутствии адекватного лечения возможны тяжёлые последствия. Самым вероятным исходом в таком случае является прогрессирование заболевания, когда из флегмонозного холецистит становится гангренозным. В этой форме болезнь может послужить причиной летального исхода. При наступлении гангрены стенка жёлчного пузыря перфорируется, что может послужить причиной истечения жёлчи в брюшную полость.
При своевременно и грамотно проводимом лечении последствия не такие серьёзные, но всё же развитие осложнений возможно. Вероятность этого зависит от возраста и общего состояния пациента, наличия у него сопутствующих заболеваний и особенностей протекания патологического процесса. Если диагностирован флегмонозный калькулёзный холецистит, то его прогрессирование может привести к развитию эмпиемы жёлчного пузыря. Это может произойти в случае, когда воспаление купировано, но проток остался облитерированным или закупоренным камнем.
В некоторых случаях рубцевание, разрастание соединительной ткани приводит к развитию склеротических изменений в жёлчном пузыре. Такое состояние является причиной утолщения стенок органа, потере ими эластичности. Множественные рубцовые образования делают стенки пузыря не способными сокращаться. Орган постепенно преобразуется в плотный мешок, внутри которого находятся гной, песок, камни.
Если содержимого в пузыре нет, он может превратиться в нефункциональный комок фиброзной ткани, плотно присоединённой к печени. Иногда флегмонозный калькулёзный холецистит приводит к кальцинированию стенок жёлчного пузыря. В этом случае он становится плотным и твёрдым, такое состояние называется ещё «фарфоровым» пузырём.
Диета
Пациент переводится на строгую диету, которая предполагает полное голодание на протяжении первых двух суток. В последующем постепенно диета расширяется, однако продукты перетираются, готовятся на пару, отвариваются либо тушатся. При этом рацион состоит только из разрешённых продуктов питания, не оказывающих негативного влияния на пищеварительную систему.
Больным холециститом рекомендуется дробное питание Важным моментом в лечении заболевания является питание. В период обострения рекомендовано вообще отказаться от употребления пищи на один-три дня. Такие меры принимаются только по рекомендации и под контролем лечащего врача. В дальнейшем пациента переводят на щадящий рацион, исключающий острые, жирные и солёные продукты. Вся пища, раздражающая пищеварительный тракт, запрещена к употреблению. Питание дробное, маленькими порциями. Для облегчения работы органов желудочно-кишечного тракта блюда должны быть протёртыми или максимально измельчёнными.
Осложнения патологии
Наиболее частое осложнение острого флегмонозного калькулезного холецистита – гнойное расплавление стенки желчного пузыря и переход инфекции на соседние области брюшной полости. Чаще всего это формирование:
- абсцесса печени;
- абсцесса брюшины;
- гнойного панкреатита.
Признаки осложнений – резкое ухудшение состояния пациента, появление симптомов, нехарактерных для поражения желчного пузыря, полная невозможность принимать пищу. Иногда подобные состояния развиваются настолько быстро, что угрожают жизни пациента.
Профилактика патологии
Чтобы не допустить развития флегмонозного холецистита, следует своевременно лечить недуг, когда он ещё находится на катаральной стадии. Также следует серьёзно относиться к любым имеющимся в организме инфекциям и воспалениям, таким как: синуситы; кариес; отит; тонзиллит. Первостепенное значение в профилактике холецистита имеет следование принципам здорового питания. Нужно исключить из рациона: пряные продукты; жареные блюда; жирное; копчёное; консервированные блюда; газированные напитки; алкоголь. Не стоит забывать употреблять пищу в одно и то же время, избегать длительного голодания.
Прогноз
Прогноз полностью зависит от того, когда начато лечение. Если пациент обратился к врачу при первых признаках болезни, то быстрое проведение операции позволит ему избежать серьезных осложнений. Чем позже начато лечение, тем больше риск опасных для здоровья последствий.
Поскольку самое эффективное лечение – удаление желчного пузыря, то пациент в любом случае вынужден соблюдать диету и принимать пищу строго по расписанию, чтобы не допустить патологий желчевыводящих путей и печени. В остальном больной продолжает жить полноценной жизнью. Если лечение не сделано вовремя, и развились осложнения заболевания, то есть риск развития хронических патологий пищеварительной системы – панкреатита, гепатита, дуоденита. Если развился перитонит или абсцесс брюшины, то есть угроза для жизни пациента.
Источники
https://gastrotract.ru/bolezn/holetsistit/flegmonoznyj-holetsistit.html https://pechen.org/holecistit/flegmonoznij.html https://okgastro.ru/zhelchnyy-puzyr/501-flegmonoznyj-kholetsistit https://zhktok.ru/bolezn/holetsistit/flegmonoznyj-holetsistit.html https://gastrit.club/zhelchnyj-puzyr/flegmonoznyy-holecistit-prichiny-i-lechenie https://pechen1.ru/holecistit/flegmonoznyiy.html http://pishhevarenie.com/zabolevanie-zhelchnogo/zhelchnokamennaja/ostryj-flegmonoznyj-kalkuleznyj-holetsistit/
moyjivot.com
Острый холецистит: причины, симптомы и лечение
Острый холецистит (код по МКБ 10 — К 81.0) — болезнь, при которой поражается желчный пузырь. Острый холецистит часто развивается из-за поражения желчевыводящих протоков камнями. В некоторых случаях болезнь возникает при воздействии микробов и кишечной палочки. Если вовремя проводить терапию, осложнений не возникнет. Легкая форма холецистита требует лечения, в противном случае, недуг будет прогрессировать: симптомы усилятся и в дальнейшем станут хроническими.
Содержание статьи
Особенности острой формы и осложнения
Они возникают при хроническом холецистите. В 20 % случаев развивается гангрена, перфорация, эмпиема желчного пузыря: эти нарушения приводят к летальному исходу. При наличии показаний удаление желчного пузыря необходимо: только так можно спасти пациента. После операции (холецистэктомии) печень так же вырабатывает желчь, но эта желчь направляется в двенадцатиперстную кишку. У некоторых людей развивается постхолецистэктомический синдром, при котором наблюдается частая дефекация.
Со временем организм восстанавливается. Стойкая диарея — редкое осложнение холецистэктомии. Осложнения развиваются в случае, если инфекция не стихает. Они могут появиться из-за скопления газов в протоках пузыря. Иногда острый холецистит приводит к прободению желчного пузыря: осложнением становится поражение брюшной полости. У некоторых людей образуется пузырно-кишечный свищ.
Учитывая все эти недуги, нужно своевременно проводить терапию. Консервативное и хирургическое лечение помогает нормализовать отток желчи и побороть неприятные симптомы. Если воспаление желчного пузыря многократно проявляется приступами, можно судить о хронической форме недуга. К холециститу больше склонны женщины: болезнь выявляется у молодых и пожилых. Врачи считают, что холецистит у женщин связан с нарушением гормонального фона.
Виды
Острая форма болезни бывает:
- катаральной;
- деструктивной.
Деструктивный холецистит подразделяется на:
- флегмонозный;
- флегмозно-язвенный;
- гангренозный;
- перфоративный.
Подробнее о болезни читайте в общей статье о холецистите.
Причины
Причиной острого холецистита является травмирование желчного пузыря: оно чаще всего случается из-за воздействия камня, располагающегося в желчных протоках. К причинам патологии также относится закупорка желчных путей, заражение микробами. Поджелудочная может забрасывать ферменты пищи в желчный пузырь: на фоне такой проблемы нарушается функционирование органа, в результате появляется холецистит. Стенки желчного пузыря воспаляются из-за того, что просвет становится суженным. Желчь застаивается и загустевает: со временем она становится песком, а песок — камнями.
О причинах обострения холецистита смотрите в этом видео, где наглядно покажут, что происходит внутри органов.
Клинические симптомы
- Важный признак недуга — колющая боль в подреберье; неприятные ощущения могут отдавать в спину. Одни люди чувствуют боль под правой лопаткой, у других боль переходит в левую часть тела.

- Симптом усиливается при приеме спиртного, при употреблении острых, соленых, жирных блюд.
- При остром холецистите наблюдается тошнота.
- Может появиться рвота с фрагментами желчи.
- Что касается температуры, она поднимается до субфебрильных значений (до 37,5 градусов).
- Если в желчном протоке нет камней, острый холецистит длится несколько дней, затем человек восстанавливается.
- Если присоединяется бактериальная инфекция, происходит развитие гнойного холецистита: недуг при ослабленном иммунитете трансформируется в гангрену.
- В исключительных случаях происходит прорывание стенок пузыря: при такой патологии нужна срочная операция, в противном случае наступит летальный исход.
Как выявляется острый холецистит?
- Врач расспрашивает человека, нарушал ли он диету, испытывал ли сильный стресс.
- Выясняются все жалобы, осуществляется пальпация почек и печени.
- Врач может подозревать острое воспаление желчного пузыря: в этом случае требуется УЗИ, исследование крови (при остром холецистите в крови повышается билирубин, желчный пузырь становится крупным).
- Ультразвуковое обследование позволяет выявить камни.
- При остром холецистите наблюдается расширение желчных протоков. Если ультразвуковой датчик воздействует на желчный пузырь, орган увеличивается.
- Чтобы определить, в каком состоянии находятся органы брюшной полости, нужно назначить КТ.
- Важно провести дифференциальную диагностику, которая поможет отличить холецистит от воспалительных болезней, связанных с другими системами. Следует отличить холецистит от аппендицита, абсцесса печени.
- Завершающим этапом дифференциальной диагностики является функциональная диагностика.

Как необходимо лечить болезнь
Если врач не выявил камней в желчевыводящих протоках, холецистит переносится легко, как правило, он не дает осложнений. Лечением болезни занимается гастроэнтеролог. Вначале применяются консервативные методики: если они не дают результата, назначается операция.
- Чтобы подавить бактерии, надо использовать антибиотики. Врач назначает средства для профилактики инфицирования и заражение желчи. Спазмолитики помогают снять боли, сузить желчные протоки.
- Если выражена интоксикация, специалист назначает лекарства для устранения этого симптома.
- Если болезнь прогрессирует, развивается деструктивный холецистит: врач назначает операцию холецистэктомию.
- Если в желчном пузыре есть несколько камней, требуется удалять орган (чтобы приступы не возникли снова).
- Больные с острым холециститом должны соблюдать диету.
- В первые два дня после приступа необходимо обильное питье. Можно пить чай, воду. Врач назначает диету 5а. При такой диете нужно употреблять паровую, вареную пищу. Следует отказаться от жирных, острых, пряных блюд. Важно ограничить сладости, исключить из рациона жареное, копченое.
- Чтобы обеспечить профилактику запоров, надо есть паровые фрукты и овощи, сырые — не рекомендованы, так как раздражают стенки кишечника и плохо влияют на пищеварение. Запрещены орехи, спиртосодержащие напитки.
Домашняя терапия и профилактика
- Ослабить симптомы холецистита можно с помощью следующего лекарства. Надо взять стакан корней хрена и смешать с 1,2 л воды. Средство настаивается сутки, затем — процеживается и разогревается. Принимать нужно по 2 ст. л. за 20 минут до еды. Курс лечения — 5 дней.
- Нужно взять сок свеклы в количестве 500 мл, смешать с таким же количество сока алоэ (желательно брать молодое растение), сока моркови и редьки черной. В ингредиенты добавляется такое же количество меда и водки. Лекарство встряхивается, переливается в бутыль, плотно закрывается крышкой. Выдерживать в темном месте на протяжении 2-х недель, принимать за полчаса до еды.
- Лекарство из трав имеет в составе чистотел, мяту перечную, корни одуванчика, цветки пижмы, корневища лапчатки (большая ложка смеси на стакан воды). Лекарство настаивается 30 минут, процеживается, принимается за полчаса до еды. Курс приема — 20 дней. Травяное лекарство нейтрализует боли при холецистите.
Профилактика недуга — это правильное питание, отказ от вредных привычек, ведение активного образа жизни. Если человек гиподинамичен, желчь будет застаиваться в организме, и это приведет к заболеваниям. Питаться следует часто, но маленькими порциями! После удаления желчного пузыря нужно придерживаться диеты 5а: в нее входят блюда, приготовленные на пару. При любых проблемах с печенью показано обильное питье: можно пить воду по 1 ст. 1 раз в 2 часа.
bolitpechen.ru
Деструктивный холецистит — Лечим печень
 Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.Острый холецистит– это заболевание, сопровождающееся возникновением воспалительного процесса в стенках желчного пузыря. Причем по уровню смертности он обгоняет острый аппендицит, перфорированные язвы желудка и двенадцатиперстной кишки, ущемления грыжи и острую кишечную непроходимость. Поэтому очень важно вовремя распознать заболевание и принять меры по его устранению.
Виды
Классификация острого холецистита довольно проста. Практически у 95% больных диагностируется калькулезная форма заболевания, для которой характерно образование камней в желчном пузыре. В оставшихся случаях наблюдается острый некалькулезный холецистит, также называемый бескаменным.
Также различают несколько видов холецистита по наличию и тяжести деструктивных изменений в желчном пузыре:
- Катаральный. При этой форме заболевания желчный пузырь обычно увеличен и заполнен водянистой желчью. Его слизистые отечны, покрасневшие и укрыты мутной слизью.
- Деструктивный холецистит:
- Флегмонозная форма является логичным продолжением катаральной. Для нее характерно воспаление всех слоев стенки пузыря, что сопровождается образованием гноя. Именно острый флегмонозный калькулезный холецистит чаще всего является поводом для проведения срочных хирургических вмешательств.
- Гангренозная форма считается завершающей стадией воспалительного процесса. Она сопровождается появлением омертвевших участков в желчном пузыре и высоким риском развития осложнений.
Причины развития
Воспалительный процесс является следствием проникновения инфекции из крови, лимфы или кишечного тракта в желчный пузырь и создания условий для ее развития, то есть задержки в органе желчи. Подобное наблюдается при:
- наличии холелитиаза, при котором образовавшиеся конкременты препятствуют нормальному оттоку желчи;
- перегибах или стенозе желчевыводящих протоков.
Поэтому очень часто развитию острого холецистита предшествуют:
- хирургические вмешательства,
- получение травм,
- длительное голодание,
- гипертензия желчевыводящих путей,
- заболевания ЖКТ,
- атеросклероз,
- неумелые выходы из диеты,
- сепсис,
- наличие хронических очагов инфекции и так далее.
Внимание! Причиной возникновения острого холецистита может стать даже банальный кариес.
Как правило, появление симптомов заболевания наблюдается вскоре после плотной трапезы жирной или острой пищей с обильными возлияниями.
Симптомы
Признаки острого холецистита возникают внезапно, а их интенсивность постепенно усиливается. Первоначально у больного появляются схваткообразные боли в области правого подреберья, сила и частота которых постепенно нарастает, а вскоре они становятся постоянными. Очень часто боли отдают в спину и под лопатку. Приступ может длиться несколько часов и очень часто сопровождается рвотой.
К числу других симптомов острого холецистита можно отнести:
- образование налета и сухость языка;
- ограничение подвижности брюшной стенки справа;
- повышение температуры до 37,5 или 38°С;
- озноб.
Важно: у пожилых людей признаки заболевания носят более общий характер, что часто затрудняет диагностику.
Проверить наличие острого холецистита можно по наличию положительного симптомов Ортнера-Грекова, Кера и Мерфи, то есть по возникновению болевых ощущений и гримасы боли на лице при надавливании на желчный пузырь во время глубокого вдоха или поколачивании области правого подреберья ребром ладони. Если на этом этапе больному не будет оказана адекватная медицинская помощь, острый холецистит прогрессирует, поскольку закрытые желчевыводящие протоки остаются закупоренными, накопление инфицированной желчи продолжается, и возникают симптомы интоксикации:
Боли – мощный симптом острого холецистита, они могут приводить даже к потере пациентами сознания
- вздутие живота;
- тошнота;
- горечь во рту;
- желтушность кожи;
- присутствие желчи в рвотных массах;
- отрыжка;
- чувство тяжести под ложечкой;
- сухость во рту;
- вялость;
- тахикардия;
- дезориентация в пространстве.
Лечение
Прежде чем приступать к лечению, очень важно правильно определить вид патологии. Дифференциальный диагноз острого холецистита проводится с:
- острым аппендицитом,
- мочекаменной болезнью,
- панкреатитом,
- абсцессом печени,
- пиелонефритом,
- язвой желудка и двенадцатиперстной кишки,
- плевритом.
Осуществляется это с помощью УЗИ, КТ, общих и биохимических анализов крови и мочи.
Внимание! Ни в коем случае нельзя заниматься самолечением или использовать народные методы при наличии острого холецистита, так как следствием подобной самодеятельности может стать смерть.
Лечение острого холецистита включает в себя:
- Строгую диету, подразумевающую полное голодание на протяжении 1–2 суток. В дальнейшем пациентам можно употреблять фруктовые и овощные пюре, суфле из нежирного мяса, каши, кисломолочные нежирные продукты, минеральную воду.
- Использование обезболивающих и спазмолитических средств, в том числе и наркотических препаратов.
- Введение антибиотиков для подавления имеющейся инфекции, хотя обычно это приносит немного пользы при деструктивных формах заболевания, поскольку кровоток в желчном пузыре из-за дегенеративных изменений ослаблен, поэтому действующие вещества не могут проникнуть к очагу поражения. Антибиотикотерапия эффективна и может привести к полному клиническому выздоровлению только при катаральном холецистите.
- Хирургическое вмешательство, которое подразумевает либо полное удаление желчного пузыря (холецистэктомия), либо устранение его содержимого за счет чрескожной пункции (холецистостомия). Каждый вид операции имеет свои показания, поэтому окончательный выбор вида хирургического вмешательства должен делать врач, учитывая состояние больного.
Внимание! Если у больного был диагностирован острый некалькулезный холецистит, с которым удалось справиться без холецистэктомии (операции по удалению желчного пузыря), то, как правило, желчный пузырь теряет способность концентрировать желчь, что приводит к развитию хронического холецистита.
Особенности хирургического лечения
Практически всегда лечение острого калькулезного холецистита производится хирургическим путем, а назначаемая консервативная терапия используется в качестве предоперационной подготовки. Улучшить состояние пациента можно двумя способами:
- Холецистэктомия – удаление желчного пузыря, благодаря чему наступает полное выздоровление больного. Операция не приводит к нарушению пищеварения, так как печень продолжает секретировать желчь в нужном объеме, после чего она беспрепятственно поступает в двенадцатиперстную кишку. Проводится она традиционным открытым лапаротомическим (через широкий разрез) или лапароскопическим (через несколько точечных проколов) доступом.
- Холецистостомия показана при невозможности проведения радикального хирургического вмешательства из-за тяжести общего состояния больного и наличия у него серьезных сопутствующих заболеваний. Как правило, она осуществляется путем прокалывания кожи и стенки желчного пузыря с последующим отсасыванием его содержимого, хотя операция также может проводиться лапароскопическим или лапаротомическим способом.
Схематическое изображение хирургического вмешательства разными способами
Важно: летальный исход после оперативного вмешательства при калькулезной форме заболевания имеет место только в 2–12% случаев, хотя у пожилых людей этот показатель может достигать 20%. Но если операция не будет проведена вовремя, вероятность летального исхода составляет 100%.
Неотложная помощь
Первое, что нужно сделать при возникновении острых болей в правом подреберье, это вызвать скорую помощь. После этого пациентам рекомендуется принять горизонтальное положение на правом боку, постараться как можно меньше двигаться и понемногу, маленькими глотками пить негазированную минеральную воду комнатной температуры или некрепкий, слегка подслащенный теплый чай. Не стоит пытаться
заглушить боли едой.
Неотложная помощь при остром холецистите осуществляется врачами бригады скорой помощи. Для купирования приступа боли они внутривенно вводят больному спазмолитическую смесь, благодаря чему устраняется спазм сфинктеров, отток желчи улучшает и давление в протоках снижается. После этого пациенты могут быть доставлены в хирургическое отделение, где им и будет оказана дальнейшая помощь.Важно: ни в коем случае нельзя принимать горячие или холодные напитки при наличии подозрений на острый холецистит. Также нельзя использовать грелку и самостоятельно принимать обезболивающие, так как это может стать причиной неправильной диагностики заболевания, в результате чего драгоценное время будет упущено, а последствия окажутся непредсказуемыми.
Осложнения
В запущенных случаях холецистит становится причиной развития:
- панкреатита,
- эмфиземы желчного пузыря,
- гепатита,
- холангита,
- свищей,
- сепсиса.
Наиболее тяжелым осложнением острого холецистита является развитие перитонита, поскольку даже грамотная терапия в таких случаях не дает гарантий выздоровления. Он развивается, когда воспаление затрагивает и разрушает мышечные ткани желчного пузыря, то есть формируется гангренозный холецистит и целостность пузыря нарушается. В результате этого инфицированная желчь попадает в брюшную полость и приводит к воспалению висцерального и париетального листков брюшины. Это состояние таит в себе серьезнейшую опасность для жизни человека.
Профилактика
Безусловно, любое заболевание всегда легче предотвратить, чем потом пожинать плоды своей халатности. Поэтому чтобы не допустить развития острого холецистита рекомендуется:
- Полноценно питаться качественными продуктами, соблюдая правила рационального питания. Именно диете принадлежит ведущая роль в профилактике холецистита.
- Своевременно заниматься лечением любых инфекций и воспалений, в том числе синуситов, кариеса, отитов и так далее.
- Регулярно осуществлять профилактику заражения гельминтами.
- Полноценно отдыхать.
- Вести активный образ жизни.
- Регулярно проходить медицинские осмотры.
Оценка статьи:
Загрузка…Поделиться с друзьями:
Все материалы на сайте ozhivote.ru представлены
для ознакомления, возможны противопоказания, консультация с врачом ОБЯЗАТЕЛЬНА! Не занимайтесь самодиагностикой и самолечением!
Мы в соц.сетях:
gepasoft.ru
Симптомы острого холецистита
14
Государственное бюджетное образовательное учреждение высшего профессионального образования
«Тюменская государственная медицинская академии Минздрав РФ»
КАФЕДРА ФАКУЛЬТЕТСКОЙ ХИРУРГИИ С КУРСОМ УРОЛОГИИ

ОСТРЫЙ ХОЛЕЦИСТИТ И ЕГО ОСЛОЖНЕНИЯ
Модуль 2. Заболевания желчных протоков и поджелудочной железы
Методическое пособие для подготовки к экзамену по факультетской хирургии и Итоговой государственной аттестации студентов лечебного и педиатрического факультета
Составил: ДМН, проф. Н. А. Бородин
Тюмень – 2013 г.
ОСТРЫЙ ХОЛЕЦИСТИТ
Вопросы, которые студент должен знать по теме:
Острый холецистит. Этиология, классификация, диагностика, клническая картина Выбор метода лечения. Методы оперативного и консервативного лечения.
Острый обтурационный холецистит, определение понятия. Клиника, диагностика, лечение.
Печеночная колика и острый холецистит, дифференциальная диагностика, клиническая картина, методы лабораторных и инструментальных исследований. Лечение.
Острый холецистопанкреатит. Причины возникновения, клиническая картина, методы лабораторных и инструментальных исследований. Лечение.
Холедохолитиаз и его осложнения. Гнойный холангит. Клиническая картина, диагностика и лечения.
Хирургические осложнения описторхоза печени и желчного пузыря. Патогенез, клиника, лечение.
Острый холецистит это воспаление желчного пузыря от катарального до флегмонозного и гангренозно-перфоративного.
В экстренной хирургии обычно не используют понятие «хронический холецистит», «обострение хронического холецитстита», даже если этот приступ у больного был далеко не первый. Это связано с тем, что в хирургии любой острый приступ холецистита рассматривается, как фаза деструктивного процесса, который может закончиться гнойным перитонитом. Термин «хронический калькулезный холецистит» используется практически только в одном случае, когда больной поступает на плановое оперативное лечение в «холодном» периоде заболевания.
Острый холецистит чаще всего является осложнением желчнокаменной болезни (острый калькулезном холецистит). Часто пусковым механизмом развития холецистита является нарушение оттока желчи из пузыря под воздействием камней, затем присоединяется инфекция. Камень может полностью перекрыть шейку желчного пузыря и полностью «отключить» желчный пузырь такой холецистит называется «обтурационный».
Гораздо реже острый холецистит может развиваться без желчных камней — в таком случае он называется острый бескаменный холецистит. Чаще всего такой холецистит развивается на фоне нарушения кровоснабжения желчного пузыря (атеросклероз или тромбоз а.cistici) у лиц пожилого возраста, причиной также может быть рефлюкс в желчный пузырь сока поджелудочной железы – ферментативный холецистит.
Классификация острого холецистита.
Неосложненный холецистит
1. Острый катаральный холецистит
2. Острый флегмонозный холецистит
3. Острый гангренозный холецистит
Осложненный холецистит
1. Перитонитом с перфорацией желчного пузыря.
2. Перитонитом без перфорации желчного пузыря (пропотной желчный перитонит).
3. Острый обтурационный холецистит (холецистит на фоне обтурации шейки желчного пузыря в области его шейки, т.е. на фоне «выключенного» желчного пузыря. Обычная причина камень вклинившийся камень в область шейки пузыря. При катаральном воспалении это приобретает характер водянки желчного пузыря, при гнойном процессе возникает эмпиема желчного пузыря, т.е. скопление гноя в выключенном желчном пузыре.
4. Острый холецисто-панкреатит
5. Острый холецистит с механической желтухой (холедохолитиаз, стриктуры большого дуоденального сосочка).
6. Гнойный холангит (распространение гнойного процесса из желчного пузыря на внепеченочные и внутрипеченочные желчные протоки)
7. Острый холецистит на фоне внутренних свищей (свищи между желчным пузырем и кишечником).
Клиническая картина.
Заболевание начинается остро по типу приступа печеночной колики (печеночная колика описана в методичке, посвященной ЖКБ), при присоединении инфекции развивается клиника воспалительного процесса, интоксикации, прогрессирующее заболевание приводит к местному и разлитому перитониту.
Боль возникает внезапно, больные становятся беспокойными, не находят себе места. Сами боли носят постоянный характер, по мере прогрессирования заболевания нарастают. Локализация болей — правое подреберье и эпигастральная область, наиболее сильные боли в проекции желчного пузыря (точка Кера). Характерна иррадиация болей: поясницу, под угол правой лопатки, в надключичную область справа, в правое плечо. Часто болевой приступ сопровождается тошнотой и повторной рвотой, не приносящей облегчения. Появляется субфибрильная температура, иногда присоединяется озноб. Последний признак может говорить о присоединении холестаза и распространении воспалительного процесса на желчные протоки.
При осмотре: язык обложен и сухой, живот болезненный в правом подреберье. Появление напряжения мышц передней брюшной стенки в правом подреберье (с.Керте) и симптомов раздражения брюшины (с.Щеткина-Блюмберга) говорит о деструктивном характере воспаления.
В ряде случаев (при обтурационном холецистите) можно прощупать увеличенный, напряженный и болезненный желчный пузырь.
Симптом Ортнера-Грекова – боли при поколачивании ребром ладони по правой реберной дуге.
Симптом Захарьина – боль при поколачивании ребром ладони в правом подреберье.
Симптом Мерфи – при надавливании на область желчного пузыря пальцами больного просят сделать глубокий вдох. При этом диафрагма движется вниз, а живот поднимается, дно желчного пузыря наталкивается на пальцы обследующего, возникают сильные боли и вздох прерывается.
В современных условиях симптом Мерфи можно проверить во время УЗ-исследования пузыря, вместо руки используется ультразвуковой датчик. Датчиком нужно надавить на переднюю брюшную стенку и заставить больного сделать вдох, на экране прибора видно, как пузырь приближается к датчику. В момент сближения аппарата с пузырем возникает сильная боль и больной прерывает вдох.
Симптом Мюсси-Георгиевского (френикус-симптом) – возникновение болезненных ощущений при надавливании в области грудино-ключично-сосцевидной мышцы, между ее ножками.
Симптом Кера— боль при надавливании пальцем в угол, образованный краем правой прямой мышцей живота и реберной дугой.
Болезненность при пальпации правого подреберья называют симптомом Образцова, но так как это напоминает другие симптомы, иногда этот признак называют симптом Кера-Образцева-Мерфи.
Болезненность при надавливании на мечевидный отросток называется феномен мечевидного отростка или симптом Лиховицкого.
Лабораторные исследования. Для острого холецистита характерна воспалительная реакция крови, в первую очередь это лейкоцитоз. При развитии перитонита лейкоцитоз становиться ярко выраженным — 15-20 109/л, увеличивается палочкоядерный сдвиг формулы до 10-15%. Тяжелые и запущенные формы перитонита, а также гнойный холангит сопровождаются сдвигом формулы «влево» с появлением юных форм и миелоцитов.
Другие показатели крови меняются при возникновении осложнений (см. ниже).
Инструментальные методы исследования.
Существует несколько способов инструментальной диагностики заболеваний желчных протоков, преимущественно это УЗИ и рентгенологические способы (ЭРХПГ, интраоперационная холангиография и послеоперационная фистулохолангиография). Метод компьютерной томографии для исследования желчных протоков используется редко. Подробно об этом написано в Методических указаниях посвященных ЖКБ и методам исследования желчных протоков. Надо отметить, что для диагностики ЖКБ и заболеваний, связанных с нарушением оттока желчи, обычно используют, как УЗИ так и рентген. методы, а вот для диагностики воспалительных изменений в желчном пузыре и окружающих тканях — только УЗИ.
При остром холецистите УЗ-картина следующая. Чаще всего острый холецистит возникает на фоне ЖКБ, поэтому в большинстве случаев косвенным признаком холецистита является наличие камней в желчном пузыре, либо желчного сладжа или гноя, которые определяются в виде взвешенных мелких частиц без акустической тени.
Часто острый холецистит возникает на фоне обструкции шейки желчного пузыря, такой холецистит называется – Обтурационный, на УЗИ его видно в виде увеличения в продольном (более 90-100 мм) и поперечном направлении (до 30 мм и более). Наконец прямыми УЗ-признаками деструктивного холецистита является: утолщение стенки пузыря (в норме 3 мм) до 5 мм и более, расслоение (удвоение) стенки, наличие полоски жидкости (выпот) рядом с желчным пузырем под печенью, признаки воспалительной инфильтрации окружающих тканей.
studfile.net
Гнойный холецистит — причины, симптомы и лечение
Гнойный холецистит – это острое гнойное воспаление желчного пузыря, быстро прогрессирующее и часто приводящее к развитию осложнений (перфорации желчного пузыря, перитонита и др.). В клинической картине преобладают боли в правом подреберье, интоксикация, лихорадка, тошнота и рвота желчью, диспепсия.
Наиболее подвержены гнойному холециститу женщины старше 50 лет, виной этому могут быть гормональные нарушения, увлечение диетами. Холецистит гнойного характера редко встречается у детей. Если больной с острым холециститом вовремя не обратится к врачу, то прогноз может быть не благоприятным.
Гнойный холецистит начинает развиваться на фоне ишемии желчного пузыря, которая может быть следствием сердечной недостаточности, сахарного диабета и наркотической зависимости. Холецистит часто проявляется как осложнение желчнокаменной болезни, в результате которой циркуляция желчи нарушается. Желчь сгущается и скапливается в пузыре, растягивая его. Постепенно болезнь прогрессирует: возникает некроз и перфорация стенок органа.
Содержание статьи
Подробнее о патологии
При развитии болезни в полости жёлчного пузыря скапливается гнойное вещество. Коварство недуга заключается в том, что у него отсутствует яркая, характерная симптоматика и нет точных признаков. В основном страдают гнойным холециститом женщины старше 50 лет, дети — крайне редко. Врачи выделяют 3 экссудативных формы холецистита: флегмона — гнойное воспаление разливается в стенках органа; абсцесс — гной располагается на внутренней стенке пузыря; эмпиема — воспаление, охватывающее все полости жёлчного пузыря.
Клиническая картина гнойного холецистита определяется развивающейся интоксикацией. сборе анамнеза больные выделяют следующие признаки: приступообразные боли с правой стороны в области рёбер; желтушность кожного покрова; высокая температура тела. Диагностика заболевания в острый период довольно затруднительна, так как болезнь нередко сопровождается дополнительными факторами (лишняя масса тела, энтероколит и т.д.).
В медицине острое воспаление желчного пузыря, сопровождающееся гноем, называют гнойным холециститом. Он быстро прогрессирует и в большинстве случаев приводит к осложнениям. Характеризуется холецистит с гноением болезненными ощущениями под ребрами с правой стороны и признаками интоксикации. Для подтверждения диагноза требуется проведение диагностики, которая включает в себя УЗИ, анализы крови и другие методы обследования. Вылечить гнойное воспаление желчного можно лишь с помощью оперативного вмешательства, но также обязательно проводится антибактериальная, дезинтоксикационная и обезболивающая терапия.
Если вовремя не обратиться к врачу, больному грозят серьезные осложнения, а именно:
- скопление гнойной отечной жидкости в пузыре с желчью, что в результате приводит к прободению стенок этого органа;
- появление острого воспаления поджелудочной, а также сепсиса и гнойного поражения брюшины.
Описываемое заболевание встречается крайне редко, но его сложностью является отсутствие специфической симптоматики, с помощью которой можно было быстро выявить недуг. Особенно часто развивается холецистит с гноем у пациентов, состояние которых настолько тяжелое, что они не способны описать беспокоящие их симптомы. Болезнь в этом случае прогрессирует без видимых признаков и выявляется лишь при полном диагностическом обследовании.
Симптоматику патологии условно делят на 2 группы:
Местные — постоянная, усиливающаяся боль. Она располагается в верхней части живота. Наиболее болезненное место — расположение жёлчного пузыря. Боль может отдавать в плечевую зону и под правую лопатку. При прощупывании верхней части живота боль резко усиливается, а мышцы брюшной стенки находятся в тонусе. Спустя некоторое время она распространяется по всему животу. Это говорит о том, что воспаление поразило большую часть брюшины. При прощупывании размер жёлчного пузыря, печени значительно увеличен.
Общие — боль, жёлтый оттенок кожного покрова, привкус горечи во рту, рвота, тошнота, диарея, повышение температуры тела, снижение аппетита. Увеличение печени происходит при застойных процессах, а также при развитии плохого оттока жёлчи.
Суть патологии
Гнойное воспаление в стенках жёлчного пузыря — крайне болезненное и опасное заболевание. Опасность его в том, что большие количества экссудата в полости пузыря приводят к перфорации его стенок, что, в свою очередь, чревато очень серьёзными последствиями. Если гнойное содержимое попадает в полость брюшины через перфорированные стенки, развиваются состояния, угрожающие жизни пациента: перитониты, септические поражения, абсцессы.
Другая опасность нагноения в жёлчном пузыре в том, что развивается патология очень быстро, но при этом не имеет специфических признаков. Гнойный процесс может развиваться у тяжёлых пациентов с патологиями брюшной полости, находящихся в реанимации. Тяжесть состояния не позволяет таким пациентам описывать свои симптомы, а методов, позволяющих диагностировать гнойный процесс в таком состоянии, нет.
Причины возникновения
Основным патогенетическим механизмом развития гнойного холецистита является ишемия стенки желчного пузыря. Нарушение кровоснабжения может возникнуть на фоне следующих состояний и заболеваний:
- снижение общего объема циркулирующей крови (кровотечение, обезвоживание), шок, острая или хроническая сердечная недостаточность;
- сдавление желчного пузыря опухолями, камнями, окружающими органами; атеросклероз, сахарный диабет, сгущение крови;
- прием наркотических препаратов (кокаиномания).
Ишемия стенки является причиной нарушения сократительной активности желчного пузыря, застоя и сгущения желчи, ухудшения ее эвакуации. Вследствие этого происходит перерастяжение стенок пузыря, что приводит к прогрессированию ишемии, развитию некроза и перфорации пузырной стенки. Интенсивная инфузионная терапия вызывает резкое восстановление кровообращения в ишемизированных участках, что только усугубляет патологические изменения, поэтому лечение патологии – только хирургическое.
У пациентов отделений интенсивной терапии, находящихся в крайне тяжелом состоянии, механизм развития ишемии несколько иной. Холецистокининовый путь стимуляции сокращения желчного пузыря у них не функционирует из-за невозможности поступления пищи и жидкости через пищеварительный тракт. Кроме того, у таких больных часто развивается обезвоживание, централизация кровообращения. Все это приводит к первичному сгущению и застою желчи, перерастяжению желчного пузыря, обструкции и сдавлению сосудов пузырной стенки и вторичной ее ишемии на этом фоне.
В ишемизированной стенке желчного пузыря местные иммунные механизмы не работают, поэтому чаще всего колонизация бактериями происходит гематогенным путем (через воротную вену или печеночную артерию). Однако нередки случаи восходящей инфекции, когда возбудители попадают в желчный пузырь из кишечника (при наличии кишечной инфекции, вызванной клебсиеллой, кокками, кишечной палочкой), ретроградно по желчевыводящим путям. Развившийся воспалительный процесс приводит к экссудации в просвет желчного пузыря, прогрессированию пузырной гипертензии и формированию патогенетического порочного круга.
Причиной застоя желчи и последующей ишемии также могут быть паразитарные инвазии (лямблиоз) – скопления паразитов в пузырном протоке или желчном пузыре препятствуют нормальной динамике желчи. Предрасполагают к развитию гнойного холецистита тяжелые травмы, обширные оперативные вмешательства (особенно на органах брюшной полости, сердце и сосудах), сальмонеллез, ожоги, беременность и недавние роды, длительное голодание и парентеральное питание, шок, атеросклероз, панкреатит, перитонит, сепсис, сахарный диабет, СПИД.
Диагностические методы
При проведении физикального осмотра выявляется уплотнение и увеличение объёма жёлчного пузыря, некоторое выпирание нагноённой области. К выраженным диагностическим признакам гнойного холецистита также относят жалобы пациентов на приступы сильной боли в правом боку, высокую температуру, проявления интоксикации организма. Для диагностики гнойного холецистита проводят общий анализ крови.
При протекании воспалительных и гнойных процессов увеличивается СОЭ, наблюдается лейкоцитоз, признаки анемии, изменение состава и консистенции крови. Кровь становится более густой, в ней могут быть выявлены токсические виды лейкоцитов.
Проводятся печёночные пробы, изучается анамнез на предмет выявления провоцирующих факторов.
Также проводится исследование под названием динамическая сцинтиграфия гепатобилиарной системы для оценки общей функциональности органа и степень оттока жёлчи.
Назначаются исследования, позволяющие визуально оценить состояние жёлчного пузыря и протекание в нём гнойного процесса. К таким методам относятся ультразвук, компьютерная томография, магнитно-резонансная томография.
Для дифференциации гнойного холецистита от инфаркта обязательно проводят электрокардиограмму, так как иногда сердечные приступы по ощущениям могут напоминать жёлчную или печёночную колику.
Лечение
При гнойном холецистите лечение должно быть оперативным, так как отказ от него или отсрочка операции ведет к резкому увеличению летальности или развитию тяжелых изменений в желчном пузыре, печени и окружающих органах. Летальность после операций по поводу хронических холециститов колеблется от 0,2 до 0,5 %, а при гнойном холецистите она втрое больше. Причина значительной летальности при данном заболевании прежде всего в запаздывании с операцией. Это приводит к развитию перитонита или тяжелых анатомо-физиологических изменений в желчных путях и печени, особенно у пожилых больных.
Своевременная операция у больных острым, а также рецидивирующим холециститом предупреждает развитие гнойных форм; она не только снижает летальность, но и часто приводит к полному выздоровлению с восстановлением трудоспособности. Одним из серьезных осложнений холецистита является обструкция общего желчного протока камнем или воспалительным инфильтратом и развитие механической желтухи.
Помимо тяжелейших нарушений многочисленных и сложных функций печени, застой во вне- и внутрипеченочных желчных путях приводит к развитию восходящей инфекции — холангита (иногда гнойного), гепатита, панкреатита, поддиафрагмального абсцесса. Прогрессирующее воспаление приводит к деструктивным изменениям в стенке пузыря (флегмона, гангрена) с последующим развитием перфорации и перитонита. Иногда перфорации в свободную брюшную полость не происходит вследствие развития спаек с соседними органами (сальник, толстая кишка и др.), в остальных случаях развивается гнойный перитонит, который иногда прогрессирует очень быстро.
При осложненном холецистите (флегмона, прободение или угроза перфорации желчного пузыря, гангрена, обтурация общего желчного протока с желтухой, нарастающий перитонит и др.) необходима экстренная операция. При эмпиеме желчного пузыря операцию можно отложить на 2—3 дня для подготовки больного. Значительная часть гнойных холециститов сопровождается явлениями острого панкреатита, который весьма отягощает прогноз.
Непосредственные причины смерти больных с гнойным холециститом: в 50 % случаев — перитонит, в 25 % — восходящий гнойный холангит, в 14 % — абсцессы печени, в 11 % случаев — другие причины. У всех больных гнойным холециститом необходимо исследовать кровь и мочу на амилазу. Повышенная активность амилазы и соответствующие данные УЗИ дают возможность вовремя установить диагноз холецистопанкреатита и начать лечение.
Огромное значение для летального исхода имеют поздняя госпитализация в хирургическое отделение и запаздывание с оперативным вмешательством. Целесообразность ранней операции при остром холецистите требует точных показаний и противопоказаний к этому вмешательству. К абсолютным показаниям к экстренной операции при остром холецистите относят подозрение на перфорацию, гангрену или флегмону желчного пузыря и перитонит. У остальных больных острым холециститом необходимость неотложной операции определяется динамикой клинической картины при настойчивом консервативном лечении и осложнениями.
При определении срочности оперативного вмешательства следует ориентироваться на следующие критерии:
- при подозрении на перфорацию, гангрену, флегмону желчного пузыря показана экстренная операция по жизненным показаниям. Эти больные составляют 20 % всех оперированных по поводу острого холецистита;
- при неуклонном ухудшении клинической картины или при отсутствии улучшения, несмотря на энергичное лечение с применением антибиотиков в течение 24—48 или 72 ч, показана неотложная операция. Эти больные составляют 45 % оперированных по поводу острого холецистита;
- при тяжелых и повторных приступах острого холецистита, которые при комплексной терапии с применением антибиотиков затихли, а воспалительные явления уменьшились, операцию производят на 5—14-й день от начала лечения, т.е. в фазе затихания острого холецистита. Эти больные составляют 35 % оперированных.
Сказанное справедливо и для больных с эмпиемами желчного пузыря. Оперативное вмешательство менее опасно в фазе затихания воспаления. Однако если процесс продолжает прогрессировать, то выжидание более опасно, чем экстренная операция. Так, при катаральных формах острого холецистита (30 % больных) летальных исходов, как правило, не бывает. Вынужденные операции у крайне тяжело, порой безнадежно больных увеличивают число летальных исходов.

Если исключить из статистики данные о больных, оперированных по жизненным показаниям (перфорация, гангрена, перитонит), летальность больных острым холециститом составит 1—1,5 %. Большое значение для исходов оперативного лечения при гнойном холецистите имеет методика обезболивания и радикальной операции. При гнойном холецистите всегда в той или иной степени нарушены функции печени и выражен эндотоксикоз. В связи с этим предпочтение следует отдавать таким методам обезболивания, которые не усиливают токсикоз, и таким наркотическим средствам, которые не обладают гепатотоксическими свойствами.
Среди операций лучший прогноз при холецистэктомии, но не всегда состояние больных позволяет ее выполнить. Так, по нашим наблюдениям, у 97 % больных операция закончилась холецистэктомией. У 3% больных выполняли холецистостомию, а когда состояние после стихания воспаления и уменьшения эндотоксикоза улучшилось, выполнили холецистэктомию. Поражение магистральных протоков при остром холецистите определяет механическую желтуху, холангит или сопутствующий панкреатит. Наружное или внутреннее дренирование общего желчного протока выполняют у 17-20 % больных.
Показанием к холедохотомии служат желтуха, холангит, холецистопанкреатит, холедохолитиаз. При больших изменениях в подпеченочной области (инфильтрат, рубцы, спайки и т.д.) у больных гнойным холециститом большое значение имеет техника холецистэктомии. Удаление желчного пузыря при гнойном холецистите начинают от дна, что облегчает ориентировку в измененных тканях в области ворот печени, гепатодуоденальной связки и уменьшает опасность повреждения сосудов, общего желчного протока, печеночных протоков и т.д. Перед холецистэктомией обязательны тщательный осмотр и пальпация желчного пузыря, желчных путей и окружающих органов.
Операцией выбора при остром холецистите у больных старческого возраста должна быть холецистэктомия из лапаротомного доступа с одномоментной коррекцией патологии магистральных желчных протоков. Малоинвазивные, паллиативные вмешательства показаны при объективно установленной высокой степени операционного риска (более 30 баллов по Apache III).
При механической желтухе у таких больных целесообразны первичное экстренное эндоскопическое вмешательство (ЭРХПГ — ЭПСТ, назобилиарное дренирование) и последующая неотложная холецистэктомия. У крайне тяжело больных, стариков с серьезными сопутствующими заболеваниями во время лапароскопии можно выполнить чрескожное дренирование желчного пузыря с последующей его санацией через дренаж. Эта лапароскопическая операция позволяет уменьшить интоксикацию, улучшить состояние больного, а в ряде случаев обойтись без операции.
Особое место занимает хирургическая тактика при остром холецистите и механической желтухе. Разрешив механическую желтуху до операции, сокращают объем оперативного вмешательства: операция включает холецистэктомию и дренирование подпеченочного пространства, а необходимость в холедохотомии, дренировании желчных путей отпадает.
Эндоскопическая папиллотомия, устранение рубцовой структуры, удаление камней, назобилиарное дренирование желчных протоков позволяют ликвидировать механическую желтуху и холангит без открытого вмешательства на желчных протоках. При невозможности выполнения РПХГ, эндоскопического вмешательства на большом дуоденальном сосочке интраоперационная холангиография и интраоперационное УЗИ позволяют дифференцировать причину желтухи и выполнить оперативное вмешательство на протоках.
Сначала выполняют холецистэктомию, а затем оперативное вмешательство на протоках. Методом выбора при остром холецистите может быть лапароскопическая холецистэктомия, но ее возможности при гнойном холецистите ограничены. Противопоказания к этому вмешательству: перфорация желчного пузыря, перивезикальный абсцесс, гнойный перитонит, воспалительный инфильтрат, захватывающий шейку пузыря, гепатодуоденальную связку.
Частота перехода от лапароскопической холецистэктомии к открытой при остром гнойном холецистите достигает 37 % (при плановых операциях — 4—5 %). При эмпиеме пузыря конверсия достигает 83 %, при гангренозном холецистите — 50 %, при флегмонозной — 21 % (СажинА.В.,2002). Послеоперационное лечение должно быть направлено на борьбу с гнойной инфекцией, интоксикацией. Больше значение имеют антибиотикотерапия с применением препаратов широкого спектра действия и инфузионная, дезинтоксикационная терапия.
Использование антибиотиков при лечении
Применение антибиотиков при остром холецистите часто приводит к быстрой и полной ликвидации воспалительных явлений. При гнойном холецистите антибиотики, как правило, способствуют снижению температуры, нередко до нормы, уменьшению или прекращению болей в области желчного пузыря, снижению гнойной интоксикации, улучшению самочувствия и т.д.
Вся клиническая картина, казалось бы, свидетельствует о прекращении воспалительного процесса, но нередко после такого лечения во время операции обнаруживают эмпиему желчного пузыря, перивезикальный абсцесс и др. Ложное благополучие в связи с применением антибиотиков не должно вводить в заблуждение при определении показаний к срочному оперативному лечению.
При легких приступах острого холецистита энергичное лечение антибиотиками обычно приводит к стиханию острых явлений и, как правило, экстренная операция не показана.
Питание при патологии
Пищевой режим в острый период болезни (острый холецистит или обострение хронического холецистита) строится с расчетом максимального щажения всей пищеварительной системы. С этой целью в первые дни болезни рекомендуется введение только жидкости. Назначают теплое питье (некрепкий чай, минеральная вода и сладкие соки пополам с кипяченой водопроводной водой, сладкие соки из фруктов и ягод, разведенные водой, отвар шиповника) небольшими порциями.
Через 1—2 дня (в зависимости от уменьшения остроты болевого синдрома) назначают в ограниченном количестве протертую пищу: слизистые и протертые супы (рисовый, манный, овсяный), протертую кашу (рисовую, овсяную, манную), кисели, желе, мусс из сладких фруктов и ягод. Далее в диету можно включать нежирный творог, нежирное мясо в протертом виде, приготовленное на пару, нежирную отварную рыбу. Разрешаются белые сухари. Пищу дают небольшими порциями (5—6 раз в день).
Через 5—10 дней после начала болезни назначают диету вполне полноценную, но с некоторым ограничением жиров. Пищу готовят в основном в протертом виде, исключаются холодные и жареные блюда. Разрешаются вегетарианские супы (0,5 тарелки) с протертыми овощами и крупами, молочный суп. Нежирные сорта мяса и рыбы в виде суфле, паровых котлет, курицу можно принимать куском, но в отварном виде. Из молочных продуктов разрешаются некислый творог (лучше домашнего приготовления), белковые омлеты, молоко, неострые сорта сыров, сливочное масло. Овощи назначают сырые, в протертом виде. Рекомендуются спелые и сладкие фрукты и блюда из них. Хлеб только белый, подсушенный.
Исключают из рациона бобовые (горох, чечевицу, фасоль), овощи и зелень, богатые эфирными маслами (чеснок, лук, редис, редьку). Переход на более разнообразную диету осуществляется при исчезновении всех острых явлений через 3—4 недели при хорошем общем состоянии больного, при восстановлении аппетита. С этого момента разрешают те же блюда, но уже в непротертом виде. Протирают только жилистое мясо и овощи, очень богатые клетчаткой (капусту, морковь, свеклу). Жареные продукты исключаются.

Можно давать блюда из тушеных продуктов, а также в запеченном виде (после предварительного отваривания). 1/3 часть жиров дают в виде растительного масла. Растительное масло (оливковое, подсолнечное, кукурузное) добавляют в салаты, в овощные и крупяные гарниры. Наряду с белым хлебом (200 г) разрешаются небольшие количества ржаного сеяного, из муки обойного помола (100 г).
Профилактика заболевания
Для предотвращения развития патологий врачи рекомендуют придерживаться следующих правил:
- своевременно лечить инфекционные, воспалительные болезни;
- проводить регулярно ультразвуковое исследование органов брюшной полости;
- придерживаться правильного питания, исключая еду быстрого приготовления, фастфуд, жиры животного происхождения;
- соблюдать правильный режим дня; вести активный образ жизни;
- поддерживать вес, не давая ему увеличиваться;
- устранить факторы, приводящие к развитию стрессовых, депрессивных состояний;
- исключить физические и умственные перегрузки.
Холецистит с гнойным содержимым — серьёзное заболевание, сопровождающееся скоплением гнойной жёлчи в полости органа. При игнорировании признаков болезнь может спровоцировать серьёзное осложнение, которое в итоге приведёт к летальному исходу. Соблюдение простых правил, поможет быстро восстановиться организму и предотвратить повторное развитие недуга.
Источники
https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/purulent-cholecystitis https://pechen.org/holecistit/gnojnyj.html https://pechen1.ru/holecistit/gnoynyiy.html http://pishchevarenie.ru/zhelch/cholecystitis/gnojnyj.html http://zapechen.ru/bolezni-pecheni/holetsistit/gnoynyiy-holetsistit.html https://medbe.ru/materials/infektsii-v-khirurgii/infektsii-v-abdominalnoy-khirurgii-gnoynyy-kholetsistit/ http://www.redov.ru/medicina/holecistit_ot_koliki_do_skalpelja/p3.php
moyjivot.com
Хронический холецистит симптомы и признаки
Хронический холецистит — воспалительное заболевание стенки жёлчного пузыря, сочетающееся с моторно-тоническими нарушениями желчевыводящей системы. Симптомы хронического холецистита — одно из наиболее распространённых заболеваний ЖКТ. В этой статье мы рассмотрим симптомы хронического холецистита и основные признаки хронического холецистита у человека, а также причины холецистита.
Симптомы хронического холецистита
Какие признаки дают основания заподозрить, что у больного именно хронический холецистит? Симптомы могут проявляться одновременно, и тогда не составит большого труда поставить точный диагноз. Однако бывает и так, что симптоматика не является столь явно выраженной и может присутствовать только один какой-то симптом, а остальные остаются скрытыми, и заболевание длительное время протекает нераспознанным.
Ситуация осложняется еще и тем, что существует два вида хронического холецистита — бескаменный и калькулезный. В последнем случае к клинической картине хронического холейистита как симптом добавляется еще и наличие движущихся конкрементов, что делает общую картину более яркой. Однако без специальных дополнительных исследований один вид хронического холецистита от другого отличить практически невозможно.
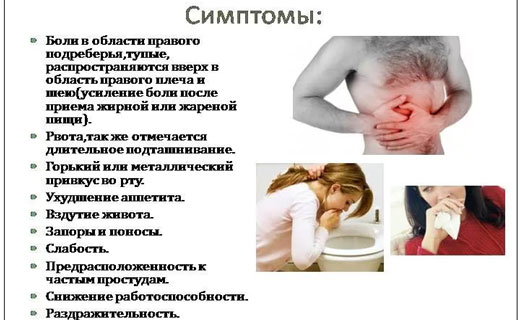
Основные симптомы хронического холецистита
- В классическом случае хронический холецистит – это длительно протекающее заболевание, при котором длительные периоды ремиссии перемежаются с периодами обострения. Основным симптомом хронического холецистита являются боли в правом подреберье, которые могут сочетаться с болями под ложечкой. Боли обычно иррадиируют в правое плечо и лопатку, реже – в область груди или даже в левый бок. Боль при хроническом холецистите тупая, может длиться несколько часов или даже суток.
- Очень часто боли возникают после того, как больной съел острое, жирное или жареное блюдо, выпил газированный или алкогольный напиток. Перед тем как появится боль, возникает рвота и может повыситься температура.
- Хронический холецистит и его симптомы характеризуются интенсивными болями приступообразного характера, что говорит о печеночной колике, постоянными менее интенсивными болями. В животе появляется тяжесть. После приема спазмолитических средств боль может исчезнуть. Это говорит о том, что камней, скорее всего, нет.
- Вопреки общему мнению, рвота вовсе не является обязательным симптомом хронического холецистита и может говорить, скорее о наличии сопутствующего заболевания, например, гастрита.
- В период ремиссии хронического холецистита как симптом рвота может возникнуть после приема запрещенной диетой пищи, алкоголя или же после стрессового состояния.
- В случае бескаменного холецистита, желтушность, как правило, отсутствует. Желтуха говорит о наличии калькулезного холецистита. Однако, если нарушен процесс желчеотвода, например, из-за перегиба желчного пузыря, то пожелтение возможно и в первом случае.
Признаки хронического холецистита
Клиническая картина хронического холецистита характеризуется признаками длительного прогрессирующего течения с периодическими обострениями. Симптоматика заболевания обусловлена наличием воспалительного процесса в жёлчном пузыре и нарушением поступления жёлчи в двенадцатиперстную кишку из-за сопутствующей дискинезии.
Болевой симптом при хроническом холецистите
Болевой синдром — основной в клинических признакам холецистита. Боль локализуется в правом подреберье, реже в эпигастральной области, иррадирует в правую лопатку, ключицу, плечо, реже — в левое подреберье. Возникновение признаков боли и её усиление обычно связаны с нарушением диеты (употребление жирных и жареных блюд, яиц, холодных и газированных напитков, вина, пива, острых закусок), физической нагрузкой, стрессом, переохлаждением, сопутствующей инфекцией.
Интенсивность боли зависит от степени развития симптомов и локализации признаков воспалительного процесса, наличия и типа дискинезии, а также причин холецистита. Интенсивная приступообразная боль характерна для воспалительного процесса в шейке и протоке жёлчного пузыря, постоянная — при поражении тела и дна пузыря. При хроническом холецистите, сопровождающемся гипотонической дискинезией, боль менее интенсивная, но более постоянная, тянущая. Ноющая, почти не прекращающаяся боль может наблюдаться при симптомах перихолецистита. Эта боль усиливается при тряске, повороте или наклоне туловища. При атипичном расположении жёлчного пузыря боль может локализоваться в эпигастрии, у мечевидного отростка, вокруг пупка, в правой подвздошной области.
При пальпации определяют симптомы болезненности в правом подреберье, положительные болевые симптомы холецистита.
- Симптом Кера — признаки — болезненность при надавливании в проекции жёлчного пузыря.
- Симптом Мерфи — признаки — резкое усиление болезненности при пальпации жёлчного пузыря на вдохе.
- Симптом Грекова-Ортнера — признаки — болезненность в зоне жёлчного пузыря при поколачивании по рёберной дуге справа.
- Симптом Георгиевского-Мюсси — признаки — болезненность при надавливании на правый диафрагмальный нерв между ножками грудино-ключично-сосцевидной мышцы.
Диспепсический синдром при симптомах хронического холецистита
Диспепсический синдром проявляется симптомами отрыжки горечью или постоянным горьким привкусом во рту. Нередко больные жалуются на чувство распирания в верхней половине живота, вздутие кишечника, нарушение стула. Реже бывают признаки — тошнота, рвота горечью. При сочетании с гипо- и атонией жёлчного пузыря рвота уменьшает боль и чувство тяжести в правом подреберье. При гипертонической дискинезии рвота вызывает усиление симптома боли. В рвотных массах, как правило, обнаруживают примесь жёлчи. Чем значительнее застойные явления, тем больше жёлчи обнаруживают в рвотных массах. Рвота обычно провоцируется нарушениями диеты, эмоциональными и физическими перегрузками при хроническом холецистите.
Воспалительно-интоксикационный синдром при симптомах хронического холецистита
В фазе обострения холецистита характерный признак — повышение температуры тела. Чаще лихорадка субфебрильная (характерный симптом для катаральных воспалительных процессов), реже достигает фебрильных значений (при деструктивных формах холецистита или в связи с осложнениями). Гектическая температурная кривая, сопровождающаяся выраженной потливостью, сильным ознобом, всегда является следствием гнойного воспаления (эмпиема жёлчного пузыря, абсцесс печени). У ослабленных больных и лиц пожилого возраста температура тела даже при признаках гнойного холецистита может оставаться субфебрильной, а иногда даже нормальной вследствие пониженной реактивности.
Признаки желтухи при симптомах хронического холецистита

Желтуха не характерный признак для хронического холецистита, однако желтушная окраска кожных покровов и слизистых оболочек может наблюдаться при затруднении оттока жёлчи из-за скопления слизи, эпителия или паразитов в общем жёлчном протоке или при развившемся холангите.
Атипичные формы хронического холецистита — признаки
Симптомы атипичной формы хронического холецистита наблюдают 1/3 больных. Кардиалгическая форма характеризуется признаками: длительными тупыми болями в области сердца, возникающими после обильной еды, нередко в положении лёжа. Могут быть аритмии, чаще типа экстрасистолий. На ЭКГ — уплощение, а иногда и инверсия зубца Т.
Для эзофагалгической формы характерны симптомы: упорная изжога, сочетающаяся с тупой болью за грудиной. После обильной еды может появиться чувство «кола» за грудиной. Боль длительная. Изредка могут возникать лёгкие затруднения при прохождении пищи по пищеводу. Кишечная форма проявляется малоинтенсивной, чётко не локализованной болью по всему животу, его вздутием, склонностью к запорам.
Признаки хронического холецистита развиваются постепенно. Функциональные нарушения нервно-мышечного аппарата приводят к симптомам гипо- или атонии. Внедрение микробной флоры способствует развитию и прогрессированию симптомов воспаления слизистой оболочки жёлчного пузыря. При дальнейшем прогрессировании патологического процесса признаки воспаления распространяются на подслизистый и мышечный слои стенки жёлчного пузыря, где развиваются инфильтраты, соединительнотканные разрастания. При переходе процесса на серозную оболочку образуются спайки с глис-соновой капсулой печени и соседними органами (желудком, двенадцатиперстной кишкой, кишечником). Это состояние обозначают как перихолецистит.
Помимо симптомов катарального воспаления, может возникнуть флегмонозный или даже гангренозный процесс. В тяжёлых случаях в стенке жёлчного пузыря образуются мелкие абсцессы, очаги некроза, изъязвления, которые могут вызвать его перфорацию или развитие эмпиемы. Гангренозная форма (развивается редко) возникает при анаэробной инфекции и приводит к гнилостной деструкции стенок жёлчного пузыря или хроническому холециститу.
Распространенность симптомов хронического холецистита

Заболеваемость хроническим холециститом составляет 6-7 случаев на 1000 населения. Симптомы хронического холецистита встречается во всех возрастных группах, но преимущественно страдают лица среднего возраста (от 40 до 60 лет). Женщины болеют в 3-4 раза чаще, чем мужчины. Хронический холецистит чаще отмечается в экономически развитых странах.
Причины хронического холецистита
Причины холецистита хронической формы обычно обусловлены условно-патогенной микрофлорой — эшерихиями, стрептококками, стафилококками, реже — протеем, синегнойной палочкой, энтерококком. Иногда наблюдают хронические холециститы, причиной которых являются патогенные бактериальные микрофлоры (шигеллами, сальмонеллами), вирусная и протозойная инфекция. Микробы проникают в жёлчный пузырь гематогенным, лимфогенным и контактным (чаще всего из кишечника) путём. Причиной воспаления жёлчного пузыря может стать инвазия паразитов. Поражение жёлчных путей встречается при лямблиозе, описторхозе, фасциолёзе, строн-гилоидозе, аскаридозе и в ряде случаев может быть причиной частичной обструкции общего жёлчного протока и холангиогенного абсцесса (аскаридоз), холангита (фасциолёз), выраженной дисфункции жёлчных путей (лямблиоз).
Важным предрасполагающим симптомами развития хронического холецистита считают нарушение оттока жёлчи и её застой, заболевание обычно возникает на фоне желчнокаменной болезни или дискинезии желчевыводящих путей; с другой стороны, хронический воспалительный процесс в жёлчном пузыре всегда сопровождается нарушением его моторно-эвакуаторной функции и способствует формированию камней.
Большое значение в формировании хронического холецистита имеет алиментарный фактор. Нерегулярное питание с большими интервалами между приёмами пищи, обильная еда на ночь с предпочтением мясных, острых, жирных блюд является причиной спазма сфинктера Одди, стаз жёлчи. Избыток мучных и сладких продуктов, рыбы, яиц, недостаток клетчатки вызывают снижение рН жёлчи и нарушение её коллоидной стабильности.
Исследования хронического холецистита
Лабораторные методы исследования симптомов хронического холецистита
В анализе крови в фазе обострения часто обнаруживают признаки: увеличение СОЭ, нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, эозинофилию. При осложнённых формах в крови могут увеличиваться уровни билирубина, холестерина, трансаминаз. О выраженности симптомов воспалительного процесса в жёлчном пузыре можно судить по результатам исследования жёлчи, полученной при дуоденальном зондировании. При признаках воспаления жёлчь мутная с хлопьями, со значительной примесью слизи, цилиндрического эпителия, клеточного детрита, хотя эти признаки и не патогномоничны для холецистита, а свидетельствуют в основном о сопутствующем дуодените. Обнаружение большого количества эозинофилов при микроскопическом исследовании жёлчи может косвенно указывать на паразитарную инвазию. Большое количество кристаллов холестерина, билирубината кальция свидетельствует о снижении стабильности коллоидного раствора жёлчи и предрасположенности к холестазу и последующему камнеобразованию. Бактериологическое исследование всех порций жёлчи позволяет установить этиологию воспалительного процесса и чувствительность микрофлоры к антибиотикам.
Инструментальные методы исследования признаков хронического холецистита
Чаще всего используют УЗИ и рентгенологические методы исследования для выявления причин холецистита. При рентгенологическом исследовании обнаруживают многочисленные признаки функциональных или морфологических изменений жёлчного пузыря или других органов пищеварения. При контрастном исследовании жёлчного пузыря (холецистография, холангиография) можно выявить нарушение концентрационной способности (при внутривенной холецисто-холангиографии накопление препарата длится более 90 мин), нарушение двигательной функции (замедление опорожнения), деформацию (неровность контуров жёлчного пузыря) при перихолецистите. Часто выявляют признаки неравномерного заполнения пузырного протока, его извитость, перегибы.
Для изучения состояния желчевыводящих путей при хроническом холецистите, поглотительно-выделительной функции печени применяют радиоизотопный метод. Для более точной диагностики его симптомов сочетают с многокомпонентным фракционным дуоденальным зондированием. Для более детального изучения жёлчного пузыря и жёлчных протоков при симптомах хронического холецистита предложен радиорентгенохромодиагностический метод. Суть его заключается в том, что одновременно с многокомпонентным зондированием и радиоизотопным исследованием выполняется холецистография. Сопоставление результатов позволяет судить об изменениях положения, формы, величины и структуры тени жёлчного пузыря.
Основной метод диагностики симптомов холецистита при хроническом холецистите, УЗИ, позволяет не только установить отсутствие конкрементов, но и оценить сократительную способность и состояние стенки жёлчного пузыря (о хроническом холецистите свидетельствует её утолщение более 4 мм). При хроническом холецистите часто выявляют утолщение и склерозирование стенки жёлчного пузыря, его деформацию. УЗИ не имеет противопоказаний и может применяться во время острой фазы заболевания, при повышенной чувствительности к контрастным веществам, беременности, нарушении проходимости желчевыводящих путей.
При уровне билирубина выше 51 мкмоль/л и клинически явной желтухе для выяснения её причин проводят эндоскопическую ретроградную пан-креатохолангиографию при хроническом холецистите.
Диагностика хронического холецистита
Дифференциальную диагностику при симптомах хронического холецистита проводят в первую очередь с признаками язвенной болезни двенадцатиперстной кишки, хроническим дуоденитом. Необходимо учитывать особенности возникновения болевого синдрома при этих-заболеваниях, сезонность обострений. Решающую роль играют результаты эндоскопического исследования желудка и двенадцатиперстной кишки. Иногда бывает сложно разграничить холецистит и дискинезию желчевыводящих путей. Однако для дискинезий не характерны лихорадка, нейтрофильный лейкоцитоз и увеличение СОЭ. Уточнению диагноза помогает УЗИ в сочетании с дуоденальным зондированием.
Хронический калькулезный холецистит
Хронический калькулезный холецистит в своем развитии проходит 4 стадии.
Хронический калькулезный холецистит и его этапы
1.
Самое начало формирования осадка, из которого потом могут формироваться конкременты. Обычно на этой стадии желчь сгущена и по своей консистенции напоминает жидкую замазку.
2.
Формирование конкрементов.
3.
Собственно хронический калькулезный холецистит.
4.
Осложнения.
Что же приводит к развитию камней в желчном пузыре при хроническом калькулезном холецистите? Это изменение химического состава желчи и ее застой, нарушение оттока, воспаления желчных протоков и самого пузыря. Иногда – плохая наследственность. В группе риска заболевания хроническим калькулезным холециститом находятся женщины и люди, страдающие ожирением, перенесшие различные операции на органах пищеварения. Предрасполагающими факторами являются также заболевания печени т поджелудочной железы, хронические запоры, железистая анемия и некоторые другие.
Что вызывает хронический калькулезный холецистит?
Все эти факторы могут привести к тому, что в желчном пузыре начинают выделяться кристаллы холестерина. Которые и являются основой для будущего образования конкрементов хронического калькулезного холецистита. В состав конкрементов входят кальций, билирубин и холестерин. Чем больше камней в желчном пузыре, тем хуже он справляется со своей основной задачей – воспроизводством желчи.
Если же камень начинает двигаться к желчному протоку. То в зависимости от своего размера, он может застрять у его устья или же полностью закрыть его. Желчь перестает выходить из желчного пузыря, происходит его переполнение и растяжение, что приводит к сильным болезненным ощущениям и хроническому калькулезному холециститу. Если такое состояние сохраняется в течение нескольких часов – происходит воспаление, которое может распространиться и на соседние органы.
Хронический калькулезный холецистит дает о себе знать тяжестью, которая локализуется с правой стороны живота, чувством тошноты и отрыжками. Иногда появляется горький или металлический привкус. Если вы почувствовали что-то подобное – следует посетить гастроэнтеролога и уточнить диагноз.
Если же этого не сделать, то следующим этапом будет появление печеночных колик. А затем сильных болей в животе с правой стороны при хроническом калькулезном холецистите. Как правило, боли при хроническом калькулезном холецистите провоцируются после того, как вы съели что-то жирное или острое.
Дальше болезнь может перейти в свою активную стадию, а боли могут продолжаться довольно значительное время.
Острый калькулезный холецистит особенно опасен своими осложнениями, среди которых водянка, онкологические заболевания и перитонит.
www.medmoon.ru


