Поражения кожи при вич/спид — инфекции.
Частым проявлением ВИЧ являются различные поражения кожи и слизистых оболочек. Они возникают при всех клинических формах ВИЧ-инфекции и имеют большое диагностическое значение, их называют СПИД — индикаторными заболеваниями. Условно принято все поражения кожи и слизистых оболочек подразделять на неопластические, инфекционные(вирусные, бактериальные, грибковые, паразитарные) инеясной природы. Через 3-8 недель после инфицирования может развитьсяострая стадияболезни, которая проявляется повышением температуры тела, мышечными болями, диареей, поражением миндалин, полиаденитом. Лимфатические узлы увеличены, плотноэластической консистенции, безболезненные. На кожном покрове туловища, лица, шеи может появляться розеолезная сыпь, которая через несколько недель бесследно исчезает. Кроме того, могут быть герпетические поражения губ. Через несколько недель или месяцев все проявления острой стадии исчезают. Болезнь переходит в
В результате развивающегося иммунодефицита у больных СПИДом возникают различные проявления дерматозов, чаще всего вирусных поражений, тяжелых гнойничковых заболеваний, кандидоза и других. Наиболее частым проявлением СПИДа являются
В отдельную группу выделяют вирусные пролиферативные заболевания. У ВИЧ — инфицированных имеется склонность к появлению на коже лица, половых органов, перианальной области бородавок, контагиозного моллюска, остроконечных кондилом, трудно поддающихся лечению и часто рецидивирующих. Только у больных ВИЧ-инфекцией описана «волосатая» лейкоплакияязыка,возбудителем которой является вирус Эпштейн-Барра или папилломавирусы человека. Локализуется на боковых поверхностях языка в виде белесоватой полосы с морщинистой поверхностью за счет нитевидных волосков (ороговевшие мелкие сосочки) близко прилегающих друг к другу.
Грибковые заболеваниячаще проявляются кандидозом, руброфитией, разноцветным лишаем, которые характеризуются хроническим течением, распространенностью поражения, упорностью к проводимому лечению. Одним из ранних признаков СПИДа является
Руброфития— может протекать атипично по типу себорейного дерматита, вульгарного ихтиоза, ладонно-подошвенной кератодермии.
Разноцветный,или отрубевидный лишай, характеризуется пятнами большого размера и незначительным уплотнением.
Бактериальные поражения кожипри ВИЧ- инфекции разнообразны. Наиболее часто проявляются фолликулиты, хронические рецидивирующие, вегетирующие, шанкриформные формы пиодермий.
К неопластическим проявлениям СПИДаотноситсясаркома Капошиу молодых лиц, у мужчин-гомосексуалистов. Очаги саркомы Капоши множественные в виде бляшек с гладкой поверхностью темно-коричневого цвета или узла синюшно — красного или фиолетового цвета. Может проявляться и в виде пятен аналогичного цвета. В процесс вовлекаются периферические лимфоузлы, поражаются внутренние органы.
Кроме того, у больных СПИДом отмечаются поражения, которые можно отнести к группе неясной природы.К ним относятся ксеродерма, трофические нарушения кожи и ее придатков — истончение волос, диффузная алопеция, генерализованный кожный зуд, васкулиты с геморрагическими узелково — язвенными поражениями кожи.
Наличие описанных изменений кожи не являются обязательными проявлениями у больных СПИДом. Однако наличие их, особенно у лиц группы риска, должно насторожить медицинский персонал, обязательно провести обследование у них на ВИЧ-инфекцию.
Особенности СПИДа у детей. В отличие от взрослых для детей, страдающих СПИДом, характерна высокая частота бактериальных заболеваний, помимо вирусной, грибковой, протозойной и микобактериальной этиологии. Это обусловлено слабой выработкой специфических антител или недостаточностью синтеза подклассов иммуноглобулинов. У новорожденных со СПИДом малая масса тела при рождении. Такие дети болеют хронической диареей, плохо развиваются, имеют неврологические нарушения, лимфаденопатию, гепатоспленомеалгию и страдают рецидивирующей инфекцией на протяжении первых 6 месяцев жизни.
У детей более старшего возраста чаще встречается кандидоз кожи и слизистых оболочек, пневмоцистная пневмония, сальмонелезный энтерит. Нередко новорожденные и дети младшего возраста со СПИДом болеют паротитом, обычно редко встречающимся в этих группах, что может помочь диагностике.
Диагностика ВИЧ — инфекции:применяются серологические методы — реакция иммуноферментного анализа (ИФА), иммунофлюоресценции, иммуноблотинга.
Специфического лечения инфекции практически не существует.
Профилактика.Специфических средств профилактики нет. Главным в настоящее время является благоразумное поведение человека, здоровый образ жизни, для медработников — соблюдение правил предосторожности.
Общегосударственныемеры профилактики СПИДа заключаются в пропаганде среди населения знаний о ВИЧ — инфекции, своевременном выявлении ВИЧ — инфицированных, предупреждении передачи через кровь, органы, ткани, создание лабораторий для диагностики ВИЧ — инфекции, разработке законодательных актов.
Личная профилактиказаключается в сокращении числа половых партнеров, в использовании презервативов. При этом необходимо уметь правильно ими пользоваться:
Использовать только качественные и с нормальным сроком годности.
После вскрытия упаковки убедиться в его целостности.
Надевать презерватив до начала полового акта в состоянии эрекции полового члена.
Большим и указательным пальцами держать конец презерватива, что бы образовалось свободное пространство для спермы, а другой рукой раскатывать его до основания полового члена.
Для смазки презерватива применять грамицидиновую пасту или кремы на водной основе. Не пользоваться вазелином или слюной!
После семяизвержения снимать, поддерживая за верхнюю кромку.
Недопустимо повторное применение презерватива!
В лечебно — профилактическихучреждениях меры профилактики должны быть направлены на предупреждение внутрибольничного распространения и заражения медицинских работников ВИЧ — инфекцией. Все инструменты, аппаратура, посуда и другое, бывшие в контакте с ВИЧ — инфицированным, должно обрабатываться по требованиям, предъявляемым к профилактике вирусных гепатитов. Своевременное выявление ВИЧ — инфицированных среди больных лечебного учреждения.
Для профилактики профессионального заражения медицинских работников необходимо использовать при работе индивидуальные средства защиты: хирургические халаты, резиновые перчатки, очки, маски или щиток. Необходимо соблюдать меры предосторожности при пользовании режущими и колющими инструментами (иглы, скальпели, ножницы и другие). Рабочие места должны быть обеспечены дезрастворами и стандартной аптечкой для экстренной профилактики. Любое повреждение кожи и слизистых с попаданием на них биологической жидкости пациента, должно расцениваться как возможный контакт с ВИЧ — инфицированным материалом. В таких случаях необходимо:
Выдавить из раны кровь.
2. Поврежденное место смазать одним из дезинфектантов (700 спирт, 5% настойка йода, 3% раствор перекиси водорода).
3. Вымыть руки под проточной водой с мылом и протереть спиртом.
4. На рану наложить пластырь, надеть напальчник.
5. Немедленный прием азидотимидина.
При загрязнении без повреждения кожи:
Обработать кожу спиртом или 3% раствором перекиси водорода, или 3% раствором хлорамина.
Промыть водой с мылом и повторно обработать спиртом.
При попадании на слизистые оболочки:
полости рта — прополоскать 70 0 спиртом
полости носа — закапать 30% раствор альбуцида или 0,05% раствор
марганцовокислого калия
При попадании на одежду:
немедленно обработать дезинфицирующим раствором
обеззараживаются перчатки
одежда снимается и замачивается в дезрастворе (кроме 6% раство- ра перекиси водорода и нейтрального гипохлорида кальция) или помещается в полиэтиленовый пакет для автоклавирования
кожа рук и других участков тела под местом загрязнения одежды
промывается водой с мылом и повторно протирается спиртом Загрязненная обувь двукратно протирается ветошью, смоченной в дезрастворе.
ПРОФИЛАКТИКА ВЕНЕРИЧЕСКИХ ЗАБОЛЕВАНИЙ
Личная профилактика заключается в соблюдении здорового образа жизни, воздержании от случайных половых связей, от чрезмерного употребления алкогольных напитков, которые в большинстве случаев являются одной из причин беспорядочной половой жизни. На сегодняшний день нет абсолютно надежных средств, гарантирующих предупреждение заражения. Применение презервативов значительно уменьшает риск заражения, особенно при вступлении в половую связь с малознакомыми партнерами. После полового акта целесообразно немедленно (но не позднее 1,5 — 2 часов) вымыть половые органы, низ живота и внутреннюю поверхность бедер хозяйственным мылом или мылом «Сейфгард» и обработать 0,05% раствором хлоргексидина биглюконата (гибитана). После мочеиспускания раствором гибитана или 0,01% раствором миристония промыть мочеиспускательный канал. При невозможности проведения самостоятельной обработки, целесообразно пользоваться помощью пунктов индивидуальной профилактики венерических болезней, которые функционируют при кожвендиспансерах. Применяемые меры личной профилактики лишь в какой-то степени уменьшают опасность заражения и в то же время не дают полной гарантии в возникновении болезней.
Общественная профилактика предусматривает мероприятия, направленные на предупреждение распространения венерических болезней, и включает в себя учет венерических больных, выявление источников заражения и их лечение, обследование всех членов семьи больного и бывших с ним в контакте лиц, в том числе и детей. Проводится трехкратная вассерманизация всех беременных, обязательное клинико-серологическое обследование доноров, больных в общесоматических отделениях больниц, поступающих на работу и работающих в детских учреждениях и на пищевых предприятиях. Лечение выявленных больных или назначение предупредительного лечения лицам, бывшим в тесном бытовом или половом контакте с заведомо больными людьми, или лицам, которым перелита кровь больных сифилисом.
Большую роль в борьбе с болезнями, передающимися половым путем, должна играть санитарно — просветительская работа. Специфика содержания лекций для здорового населения состоит в том, что в ней необходимо особое внимание обратить на причины и условия заражения, начальные признаки болезни, необходимость раннего обращения к врачу, вред самолечения, осложнения, методы индивидуальной профилактики.
ЛИТЕРАТУРА
Адаскевич В.П. Венерические заболевания в судебно — медицинской практике: Справочное пособие. — Витебск, 1996, — 119 с.
Каламкарян А.А., Мордовцев В.Н., Трофимова Л.Я. Клиническая дерматология: Редкие и атипичные дерматозы. Ер.: Айстан, 1989. — 567 с.
Кожа (строение, функция, общая патология кожи). — Витебск, 1997. — 269 с.
Кожевников П.В. Общая дерматология. — Л.: Медицина, 1970. — 296 с.
Курбат Н.М., Станкевич П.Б. Рецептурный справочник врача. — Минск: Высшая школа, 1997. — 495 с.
Кулага В.В., Романенко И.М. Лечение заболеваний кожи. — Киев: Здоровья, 1998. — 304 с.
Лечение кожных болезней: Руководство для врачей / Под руководством А.Л. Машкиллейсона. — М.: Медицина, 1990. — 560 с.
Мяделец О.Д.. Адаскевич В.П. Функциональная морфология и общая патология кожи. — Витебск, 1997. — 269 с.
Панкратов В.Г., Яговдик Н.З., Качук М.В. СПИД: эпидемиология, этиология, патогенез, диагностика, лечение и профилактика. Дерматологические аспекты ВИЧ — инфекции: Учебное пособие. — Минск: МГМИ, 1992. — 32 с.
Руководство по детской дерматовенерологии /Ю.К. Скрипкин, Ф.А. Зверькова, Г.Я. Шарапова и др. — Л.: Медицина, 1983. — 480 с.
Самцов А.В. Заразные дерматозы и венерические болезни. Современные методы лечения. — Санкт — Петербург: » Специальная литература «, 1997. — 141 с.
Скрипкин Ю.К., Машкиллейсон А.Л., Шарапова Г.Я. Кожные и венеричские болезни. — М.: Медицина, 1995. – 464 с.
Учебное издание
Гуляй Павел Денисович
КОЖНЫЕ И ВЕНЕРИЧЕСКИЕ БОЛЕЗНИ
Учебное пособие
Подписано в печать _____________________г. Формат 60х84 / 16
Бумага офсетная № Гарнитура Таймс.
Усл. печ. л. 10.0 Уч. — изд. л.10,80
Тираж__________экз. Заказ №___________
Издатель и полиграфическое исполнение Гродно,230015, Горького, 80 Гродненский государственный медицинский университет,
Лицензия ЛП № 292 от 02.08.98
Дерматит на коже при вич — Лечение ВИЧ и СПИД
Поскольку ВИЧ ослабляет иммунную систему, люди со СПИДом чаще страдают от проблем со здоровьем, в том числе кожи На самом деле, некоторые заболевания кожи могут быть первым признаком того, что кто — то инфицирован ВИЧ.
Состояние кожи, сыпь и определенный вид прыщей может быть одним из самых ранних признаков наличия ВИЧ в вашем организме Их часто рассматривают как индикаторы прогрессирования ВИЧ.
Около 90 процентов людей с ВИЧ будут иметь сыпь и подобные симптомы в течение их болезни Эти высыпания обычно попадают в одну из трех категорий:
- генерализованный дерматит или кожная сыпь;
- инфекции, в том числе бактериальные, грибковые, вирусные и паразитарные;
- поражения кожи, включая акне и прыщи.
Содержание статьи:
Прыщи при СПИДе и ВИЧ — инфекции?
Прыщи при ВИЧ — относятся к возникновению темной и пигментированной сыпи по всему телу Она вызвана инфекцией вирусом иммунодефицита человека или ВИЧ У пациента может развиться сыпь через две — три недели после заражения вирусом в первом случае воспаления, которая сохраняется в течение двух — четырех недель после высыпания.
Сыпь прыщей в основном вызвана инфекцией ВИЧ — инфекции Она также может развиваться как побочный эффект приема лекарств, которые используются для лечения симптомов инфекции Прыщи обычно не распространяются через прямой контакт и, следовательно, не являются заразными.
Прыщи и сыпь при СПИДе и ВИЧ
Опрос: Когда появились у Вас прыщи? (Кол-во голосов: 3720)
Всю жизнь мучаюсь
Уже как пару лет
Примерно несколько месяцев
Совсем недавно
Чтобы проголосовать, кликните на нужный вариант ответа. Результаты
Сыпь небольших прыщей часто появляется как слегка приподнятая область кожи Обычно она появляется в области туловища или лица, а иногда и на руках и ногах.
Сыпь появляется, когда ваше тело пытается отбить вирус Другие симптомы ранней ВИЧ — инфекции включают лихорадку, усталость, опухшие лимфатические узлы, боль в горле, головные боли, мышечные боли и диарею.
Они обычно продолжаются около 2 недель.
Поскольку эти симптомы выглядят и ощущаются как другие распространенные заболевания (такие как грипп или аллергическая реакция) и быстро исчезают, многие люди не понимают, что они могут быть признаками ВИЧ — инфекции.
Если у вас есть сыпь и вы думаете, что можете заразиться ВИЧ, не ждите усугубления воспаления и развития инфекции Сдайте анализ крови, который может легко определить, есть ли у вас этот вирус.
Как только эти ранние симптомы исчезнут, вы можете не заметить никаких других симптомов СПИДа или ВИЧ — инфекции на теле или лице Чем скорее вы получите диагноз, тем быстрее вы сможете начать лечение, чтобы помочь себе оставаться здоровым и жить дольше.
Лекарства могут помочь контролировать вирус, но ВИЧ — инфекция может развиться в СПИД, если она не лечится.
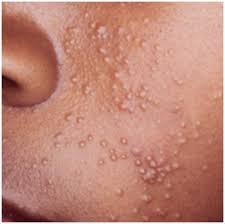
 Сыпь на ранней стадии ВИЧ, фото
Сыпь на ранней стадии ВИЧ, фото
Разница между прыщами и сыпью при СПИДе и ВИЧ
Угри могут различаться у разных людей и они не зависят от цвета кожи и ее вида Как упоминалось выше, это один из первых симптомов заболевания СПИДом или ВИЧ, который позже сопровождается другими симптомами, такими как недомогание, ночная потливость и общее чувство болезни Таким образом, создание кожной сыпи не означает, что кто — то ВИЧ — инфицирован Это один из первых признаков ВИЧ Сыворотки кожи являются одними из наиболее частых показателей ВИЧ.
Показатели ключевой ВИЧ — инфекции обычно появляются в течение 2 — 3 недель с момента заражения вирусом Симптомы также могут состоять из генитальных болячек или бородавок Очень важно понимать и идентифицировать симптомы сыпи у ВИЧ — инфицированных, поскольку они являются одним из отличительных признаков СПИДа Поэтому хороший диагноз болезни является критическим до начала лечения.
Тематическая терапия влечет в себя использование шампуня Низораля Лечение будет вращаться вокруг минимизации показателей Сыпь прыщей при СПИДе или ВИЧ нуждается в немедленном лечении, поскольку она может вызвать дополнительные осложнения и опасности.
Самое лучшее лечение — предотвратить эту инфекцию вакцинами С другой стороны, пероральное лечение влечет за собой использование многочисленных препаратов, таких как Низорал, Споранок или Аккутан.
Острая ВИЧ — инфекция
Вирус быстро размножается в организме, вызывая сильные симптомы гриппа.
Клиническая латентность
Вирус воспроизводится очень медленно, и вы можете вообще не чувствовать никаких симптомов Этот этап может длиться 10 лет или дольше.
СПИД
ВИЧ — инфекция сильно повреждена Этот этап приводит к тому, что количество клеток CD4 падает до 200 клеток на мм3 (нормальный показатель 500 — 1600 клеток на мм3).
Вы, скорее всего, испытаете появление сыпи прыщей только на первом и уже третьем этапах ВИЧ и СПИД Грибковые инфекции особенно распространены, когда ваша иммунная система находится на самом слабом уровне, на третьем этапе Эти инфекции часто называют оппортунистическими.
Дерматиты
Обобщенный дерматит и дерматит в целом является наиболее распространенным симптомом ВИЧ Обычно лечение включает одно или несколько из следующих действий:
- антигистаминные препараты;
- антиретровирусные препараты;
- стероиды;
- актуальные увлажнители.
Некоторые типы дерматитов включают:
Ксероз
Ксероз — сухость кожи, которая часто появляется как зудящие, чешуйчатые пятна на руках и ногах Это состояние чрезвычайно распространено даже у людей без ВИЧ Это может быть вызвано сухой или жаркой погодой, чрезмерным воздействием солнца и даже горячим душем.
Вы можете лечить ксероз с помощью увлажняющих кремов и изменений образа жизни, таких как избегание длительного приема горячего душа или ванны Более серьезные случаи могут потребовать применение мази или крема по рецепту.
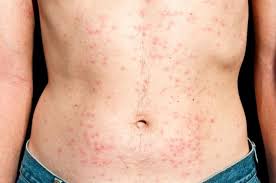
 Как выглядит сыпь при ВИЧ, фото
Как выглядит сыпь при ВИЧ, фото
Атопический дерматит и сыпь при ВИЧ, СПИД
Атопический дерматит является хроническим воспалительным заболеванием, которое часто вызывает красные, чешуйчатые и зудящие высыпания сыпи прыщей при ВИЧ или СПИДе Он может появляться во многих частях вашего тела, включая:
- ноги;
- щиколотки;
- руки;
- запястья;
- шею;
- веки;
- колени и локти;
Атопический дерматит можно лечить кремами кортикостероидов, кремами для восстановления кожи, известными как ингибиторы кальциневрина, антибиотиками для инфекций или антитирамическими препаратами.
Эозинофильный фолликулит
Эозинофильный фолликулит характеризуется зудящими красными шишками и сыпью прыщей при ВИЧ, расположенной на волосяных фолликулах в волосистой части головы и верхней части тела Эта форма дерматита наиболее часто встречается у людей на более поздних стадиях прогрессирования ВИЧ.
Фотодерматит
Фотодерматит возникает, когда УФ — лучи от солнечного света вызывают сыпь, волдыри или сухие пятна на коже В дополнение к вспышкам на коже, вы также можете испытывать боль, головные боли, тошноту или лихорадку.
Это условие распространено во время антиретровирусной лекарственной терапии, когда ваша иммунная система становится гиперактивной при профилактике лечения инфекции ВИЧ, СПИД.
Некоторые ВИЧ — инфекции могут длиться годами и могут влиять на реакцию организма в худшую сторону на буквально любую болезнь Диагностика проблем с кожей или отсутствие быстрого ответа на обычные лекарства могут привести к диагнозу ВИЧ — инфекции на ранних стадиях.
Многие распространенные состояния кожи, которые возникают у здоровых людей, также встречаются у людей, инфицированных ВИЧ, но они часто более серьезны и могут быть более трудными для лечения Один или несколько из этих состояний кожи могут быть первым показателем иммунного расстройства, связанного с основным инфицированием ВИЧ Поэтому необходимо обратиться за советом к дерматологу для оценки, диагностики и лечения.
Тестирование на ВИЧ
Если есть опасения по поводу контакта с ВИЧ, дерматолог назначит вам специальный анализ крови для выявления антител к ВИЧ Испытание проводится с письменного согласия лица и строго конфиденциально для защиты информации Тем не менее, это может занять до трех месяцев после заражения, чтобы тест дал положительные результаты.
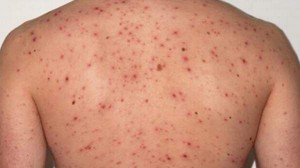
 Какая сыпь при ВИЧ, фото
Какая сыпь при ВИЧ, фото
Саркома Капоши
У больных СПИДом также может развиться необычный рак, симптомами которого на ранней стадии является сыпь прыщей, известный как саркома Капоши Поражения саркомы Капоши могут варьироваться от розового до темно — красного, фиолетового или коричневого цвета и появляться на коже или во рту.
Повреждения безболезненны и не зудят, и могут варьироваться в размерах от булавочной головки до размера крупной монеты Они начинаются как одно или несколько плоских пятен и ударов, но могут продолжать развиваться в утолщенные области и даже перерастать в большие опухоли Может присутствовать одно или несколько поражений, при этом новые пятна развиваются в любом месте на коже во время болезни.
Иногда саркома Капоши включает в себя поражение лимфатических узлов и внутренних органов, таких как селезенка, печень, желудок, кишечник и легкие Из — за повреждений саркомы Капоши дерматолог часто является первым врачом, который диагностирует ВИЧ Небольшая биопсия, выполняемая в офисе или клинике, выполняется для подтверждения.
Большие опухоли на лице или других открытых участках кожи заметны и могут расстраивать пациента Их можно удалить с помощью местной рентгенотерапии, криохирургии (замораживания), хирургического удаления или инъекции специальных лекарств У пациентов с распространенным заболеванием химиотерапия может быть полезна.
Вывод
Если у вас ВИЧ, вы, вероятно, испытаете один или несколько из этих состояний кожи и сыпи.
Некоторые распространенные лекарства от ВИЧ также могут вызывать сыпь, в том числе:
- ненуклеозидные ингибиторы обратной транскриптазы, такие как невирапин;
- нуклеозидные ингибиторы обратной транскриптазы (НИОТ), такие как абакавир;
- ингибиторы протеазы, такие как типранавир или фосампренавир.
Основываясь на вашей среде и силе вашей иммунной системы, можно одновременно иметь более одного из этих условий появления сыпи прыщей посредством влияния ВИЧ или СПИД инфекции.
Обсудите ваши симптомы с вашим врачом, если у вас сыпь Он оценит тип сыпи, который у вас есть, рассмотрит ваши текущие лекарства и предоставит план лечения, чтобы облегчить симптомы сыпи при прыщах.
Понравилась статья? Расскажите друзьям: Оцените статью, для нас это очень важно:
Проголосовавших: 1 чел.
Средний рейтинг: 5 из 5.
Source: doloipryshi.ru
Читайте также
СПИД — кожные проявления
Для людей зараженных ВИЧ и больных СПИДом различные поражения кожи весьма характерны. Дерматологические проблемы наблюдаются при всех клинических формах заболевания, в том числе и до начала этапа развившегося СПИДа.
Практически все кожные заболевания у ВИЧ инфицированных людей носят хронических характер с частыми рецидивами. На поздних стадиях СПИДа дерматологические болезни приобретают тяжелое течение.
По данным исследований у ВИЧ положительных пациентов на ранней стадии заболевания наблюдается в среднем по 2-3 дерматологических синдрома, а на поздней стадии болезни данный показатель увеличивается до 4-5.
Частными проявлениями СПИДа являются различные дерматиты, экземы, стафиллодермии, кадидозное поражение кожи, тяжелые проявления герпеса. У больных СПИДом нередко развиваются грибковые поражения кожи – разноцветный лишай, руброфития, паховая эпидермифития.
Причины развития
 СПИД – это вирусное заболевание, которое провоцируется инфекционным агентом, относящимся к семейству ретровирусов.
СПИД – это вирусное заболевание, которое провоцируется инфекционным агентом, относящимся к семейству ретровирусов.
Вирусологи выделяют два типа ВИЧ – 1-го и 2-го типов, отличаются вирусы антигенными и структурными характеристиками. Возбудителем СПИДа, чаще всего, выступает ВИЧ первого типа. У инфицированного человека вирус обнаруживается в большинстве биологических сред и клеточных элементов.
Передается инфекция через биологические жидкости – кровь, в том числе и менструальное отделяемое, грудное молоко, сперму. В группы риска по заражению ВИЧ входят:
- Люди, которые вступают в беспорядочные половые связи;
- Наркоманы;
- Люди, страдающие гемофилией;
- Дети, чьи материи были инфицированы до беременности или в период вынашивания.
Кожные проявления СПИДа развиваются вследствие снижения иммунитета у больных. Поэтому многие дерматологические заболевания у таких больных протекают атипично с более тяжелыми симптомами, чем обычно.
Типичные дерматологические заболевания при ВИЧ инфекции
У людей с ВИЧ инфекцией и больных СПИДом могут развиться вирусные, грибковые или микробные инфекции, а также, разнообразные дерматозы.
Характерные вирусные заболевания:
Характерные заболевания бактериальной природы:
- Фолликулиты;
- Импетиго;
- Полимикробные язвенные поражения кожи;
- Атипично протекающий сифилис.
Грибковые инфекции:
Неопластические заболевания:
- B-клеточная лимфома;
- Саркома Капоши
- Базалиома и меланома.
Также, у больных СПИДом нередко развиваются смешанные инфекции, паразитарные заболевания (например, норвежская чесотка) и сосудистые поражения (васкулиты, геморрагии и пр.).
Нередко у больных поражаются слизистые оболочки (афтозы, стоматиты) изменения, затрагивающие ногти и волосы.
Кожные заболевания у больных СПИДом характеризуются атипичным течением. Заболевания возникают в нетипичных возрастных группах, имеют более тяжелые симптомы, очень плохо поддаются лечению.
Имеющими диагностическое значение и наиболее типичными при ВИЧ инфекции являются следующие заболевания:
- Стойкий кандидоз полости рта;
- Саркома Капоши;
- Опоясывающий и простой лишай;
- Папилломатоз и бородавки.
Осложненное течение перечисленных заболеваний при наличии общих признаков (потеря веса, лихорадка, слабость) может стать симптомом развития клинического СПИДа.
Саркома Капоши
Данное заболевание является самым характерным кожным проявлением ВИЧ инфекции. Начинается заболевание с появления на коже больного розовых пятен и папул. Элементы сыпи постепенно растут, приобретая фиолетовый или темно-коричневый цвет.
Вокруг основного очага на коже образуются многочисленные точечные геморрагические высыпания. На поздних стадиях кожа в очагах поражения изъязвляется.
Элементы сыпи при саркоме Капоши образовываются на любых участках тела, но для больных СПИДом характерна локализация высыпания вдоль ребер и на голове.
У пациентов с ВИЧ инфекцией саркома Капоши носит злокачественный характер, с поражением лимфоузлов и внутренних органов.
Кандидоз
Очень часто при ВИЧ инфекции отмечается кандидоз слизистых, при этом кандидозное поражение глотки и рта может служить одним из симптомов развития СПИДа.
Неожиданное развитие кандидоза у людей молодого возраста, которые не принимали антибиотики и не лечились с использованием кортикостероидов или цитостатиков, должно послужить поводом для направления больного для обследования на ВИЧ.
У больных СПИДом может развиться молочница полости рта, кандидозная лейкоплакия, кандидозный хейлит или атрофический кандидоз. У ВИЧ инфицированных эти заболевания протекают очень тяжело, нередко они сочетаются с грибковыми поражениями кожи. На слизистых и коже могут образовываться глубокие и очень болезненные язвы. На поздних стадиях могут развиваться кандидозные абсцессы на коже и на внутренних органах.
Обычные средства лечения кандидоза для больных СПИДом малоэффективны.
Лишай и герпетические кожные поражения
У больных СПИДом часто развивается разноцветный лишай, причем, процесс носит нетипично распространенный характер. У больных отмечается выраженная инфильтрация кожи.
Герпетические высыпания у ВИЧ инфицированных могут возникать не только в типичных местах (на губах, на слизистых половых органов), но и на любых других участках кожи. Нередко многочисленные высыпания появляются в перианальной области, а также, на коже конечностей и туловища.
Появившиеся пузырьковые высыпания быстро приобретают вид язв. Очаги поражения занимают большие площади кожи и крайне плохо поддаются лечению. Иногда проявления герпеса напоминают проявления ветряной оспы, то есть, высыпания появляются по всему телу.
Папиломатоз
У ВИЧ инфицированных людей нередко отмечается усиленный рост папиллом и кондилом. По мере развития основного заболевания высыпания становятся множественными, занимающими обширные участки тела. Обычные схемы лечения для больных СПИДом малоэффективны и практически не дают результата.
Методы диагностики
Атипичное течение кожных заболеваний служит основанием для направления пациента для обследования на ВИЧ.
Лабораторная диагностика проводится в три этапа:
- Сначала устанавливается факт инфицирования;
- Далее производится определение стадии процесса, и диагностика вторичных заболевание, спровоцированных ВИЧ инфекцией.
- Последним этапом обследования является регулярный контроль клинического течения болезни и результативности проводимого лечения.
Методики лечения
 При лечении дерматологических проявлениях СПИДа применяют также интенсивную антиретровирусную терапию.
При лечении дерматологических проявлениях СПИДа применяют также интенсивную антиретровирусную терапию.Кожные заболевания при ВИЧ инфекции лечат по методикам, принятым для терапии того или иного заболевания. Однако учитывая тот факт, что кожные заболевания на фоне ВИЧ протекают более тяжело, возможно, потребуется увеличение доз применяемых препаратов и продление курсов лечения.
Одновременно с лечением кожных болезней осуществляется интенсивная антиретровирусная терапия. Выбор препарата осуществляется врачом в зависимости от состояния пациента.
Сегодня в схему лечения ВИЧ инфекции включают:
- Диданозин, Зальцитабин, Зидовудин – препараты, применяемые на первых этапах лечения.
- Ставудин, Саквинавир, Индивинар – средства для лечения взрослых больных на поздних стадиях заболевания;
Кроме назначения антиретровирусных препаратов, при лечении СПИДа индивидуально подбираются противовирусные, антимикробные, противомикозные и противоопухолевые препараты. Это необходимо для предотвращения развития осложнений, в том числе и кожных заболеваний.
Прогноз и профилактика
Прогноз при ВИЧ инфекции зависит от стадии выявления заболеваний. Ранее начало антиретровирусной и симптоматической терапии позволяет значительно продлить срок жизни и улучшить ее качество.
Профилактика заражения ВИЧ заключается в знании и применении правил безопасного секса, в отказе от употребления наркотиков. При выполнении различных медицинских манипуляций следует использовать только одноразовое или стерилизованное оборудование. Для исключения передачи вируса от больной матери к ребенку запрещается кормление грудью.
Поражения кожи у больных ВИЧ-инфекцией
У больных ВИЧ-инфекцией отмечается высокая частота кожных поражений: они регистрируются у 90% больных в разные сроки болезни. Некоторые из этих состояний встречаются и у не инфицированных ВИЧ людей (например, себорейный дерматит), другие являются относительно уникальными и присущи почти исключительно проявлениям ВИЧ-инфекции. В среднем у одного больного может быть по меньшей мере два или более кожных поражений одновременно. Тип кожных поражений связан с состоянием иммунитета больного. В основном у больных на ранних стадиях ВИЧ-инфекции (уровень СD4-лимфоцитов более 0,5•109/л) можно наблюдать только типичные заболевания, связанные с факторами риска ВИЧ-инфекции (например, генитальный герпес или генитальные кондиломы). На стадии начальных проявлений появляются нарушения, связанные с иммунным дисбалансом: кандидоз, волосатая лейкоплакия, опоясывающий лишай, себорейный дерматит. При переходе в стадию СПИДа и уровне СD4-лимфоцитов менее 0,2•109/л появляются самые разные кожные заболевания; могут развиваться оппортунистические поражения, такие, как криптококкоз и гистоплазмоз кожи. Многие кожные поражения становятся хроническими. Хотя оппортунистическими заболеваниями являются только саркома Капоши, герпетические инфекции и такие редкие инфекции, как криптококкоз или гистоплазмоз кожи, мы хотим кратко представить характеристику всех этих поражений, так как у больных ВИЧ-инфекцией кожные поражения склонны к обширному распространению и тяжелому рецидивирующему течению, что требует правильной и своевременной диагностики и адекватного лечения.
Поражение органов и систем при ВИЧ-инфекции
Бактериальные поражения
Бактериальные поражения кожи являются наиболее общими для больных ВИЧ-инфекцией. Основные возбудители — Staphylococcus aureus, Pseudomonas aeruginosa и Rochalimaea henselae (возбудитель болезни кошачьих царапин). У больных ВИЧ-инфекцией также регистрируют сифилитические поражения. Реже наблюдают туберкулезные поражения кожи.
Стафилококковая инфекция
Основной возбудитель — S. aureus. Наиболее часто регистрируют кожные поражения, нередко осложняющиеся бактериемией. Поражения могут иметь несколько клинических форм. Буллезное импетиго проявляется вялотекущим процессом с образованием умеренно эритематозных волдырей, обычно в паховой или подмышечной области (рис. 12, см. вклейку).
Они могут разрываться, оставляя круговые поверхностные эрозии. Иногда больные жалуются на умеренный зуд или чувство напряжения в указанных областях, но чаще эти поражения протекают бессимптомно. В редких случаях наблюдается их нагноение и рассеивание отдельных пустул. В теплое время года отдельные поражения могут увеличиваться и образовывать периферические окружности (рис. 13 и 14, см. вклейку). Основу диагностики поражений составляет микроскопическое исследование мазков из содержимого пустул, окрашенных по Граму. Лечение включает назначение короткого курса пенициллина, цефалоспоринов или эритромицина.
Стафилококковый фолликулит проявляется образованием уртикарных папулезных элементов, сгруппированных вокруг волосяных фолликулов. Поражения чаще появляются на лице в области носа, подбородка, в верхней части груди и спины (рис. 15, см. вклейку). Они могут абсцедировать, вызывая фурункулез или карбункулез. Как атипичные формы встречаются пустулезные высыпания с глубокой индурацией основания в паховых и подмышечных областях, а также на волосистой части головы. Для лечения наиболее эффективны диклоксацин (500 мг 2 раза в сутки в течение 7—21 дня) или другие антибиотики, к которым чувствительны стафилококки.
Синегнойная инфекция
Кожные поражения, вызываемые P. aeruginosa, редки, но почти всегда представляют трудности для лечения вследствие высокой устойчивости возбудителя к химиотерапии. На нижних конечностях поражения опоясывают стопу и захватывают межпальцевые промежутки, вызывая эрозии, мацерацию и боль. Лучше всего они поддаются лечению примочками с 0,5-1% раствором ацетиловой кислоты, при тяжелом течении применяют антибиотики. У больных дерматитом или саркомой Капоши на отечных голенях или бедрах могут появляться хронические язвы. При этом даже большие дозы антибиотиков могут не давать эффекта. В области ягодиц может развиваться гангренозная эктима (без сепсиса). В этих случаях, кроме специфической антибактериальной терапии, требуется хирургическое вмешательство.
Бациллярный ангиоматоз
Бациллярный ангиоматоз был впервые описан М. Stoler и со-авт. у больного ВИЧ-инфекцией с множественными подкожными узловыми образованиями.
До открытия возбудителя это заболевание обозначалось как эпи-телиоидный ангиоматоз. В 1992 г. стал известен возбудитель — Rochalimaea henselae, ранее относимый к семейству риккетсий. В 1993 г. он отнесен к семейству Bartonellaceae роду Bartonella. Основные возбудители бациллярного ангиоматоза — две рохалимии, или бартонеллы: В. henselae и В. quintana. Наиболее известные заболевания, вызываемые рохалимиями, — волынская, или траншейная, лихорадка, болезнь кошачьих царапин, некоторые формы персистирующей лихорадки, бациллярный ангиоматоз.
Основные клинические проявления бациллярного ангиоматоза выражаются в появлении одиночных или множественных кожных и подкожных образований, окрашенных в красноватый или пурпурный цвет. Выделяют 3 морфологических типа элементов: пиогенные гранулемы, подкожные узелки, гиперпигментированные уплотнения. У больных обычно имеется более двух морфологических вариантов элементов. Очень часто бациллярный ангиоматоз напоминает саркому Капоши (в том числе висцеральную форму), но отличается от нее отсутствием малигнизированных клеток, а также положительной реакцией на антибактериальную терапию.
Кожные поражения иногда напоминают перуанскую бородавку (verruga peruana) — одну из форм бартонеллеза.
Нередко болезнь развивается после контакта с инфицированными кошками (укусы, царапины), что является основанием для предположения о том, что бациллярный ангиоматоз — форма генерализации болезни кошачьих царапин.
При гистологическом исследовании материала из кожных поражений выявляют выраженную дольчатую пролиферацию капилляров с большим скоплением эндотелиальных клеток. Процесс может затронуть глубокие мягкие ткани и даже кости, а также печень, селезенку, лимфатические узлы, вещество головного мозга, костный мозг, дыхательные пути, желудочно-кишечный тракт с развитием кровотечений, причем в этих случаях кожа может остаться непораженной. Описаны случаи бактериемии (с эндокардитом и без него) при отсутствии поражения кожи. У больных ВИЧ-инфекцией с высоким уровнем СD4-лимфоцитов могут развиваться очаговые поражения лимфатических узлов, печени или селезенки, как при болезни кошачьих царапин у здоровых людей с нормальным иммунитетом.
Клинически поражения костей проявляются в основном болевыми ощущениями в конечностях; чаще поражаются длинные кости — берцовые, бедренные и лучевые, однако описан и остеоз позвонков и ребер. На рентгенограмме выявляют остеолиз с четкими границами. При генерализации инфекции возможно развитие асептического менингита, энцефалита, хронического нарушения функции ЦНС, проявления которых могут сочетаться с острыми психическими расстройствами.
Описаны случаи сочетания бациллярного ангиоматоза и саркомы Капоши. Очень часто клинически провести дифференциальную диагностику этих заболеваний невозможно. Необходимы гистологическое исследование, а также окраска материала серебром но Уортину—Старри для обнаружения рохалимий, которые могут образовывать массивные скопления.
Приводим собственное клиническое наблюдение.
У больного Б., 47 лет, диагноз ВИЧ-инфекции был установлен в апреле 1989 г. До октября 1994 г. самочувствие больного было удовлетворительным, к врачам он не обращался вплоть до того времени, когда появились выраженная лихорадка, кашель с мокротой, изменения на рентгенограмме органов грудной клетки; был диагностирован инфильтративный туберкулез лег ких и назначены специфические противоретровирусный (азидотимидин — АЗТ) и противотуберкулезные (рифампицин, изониазид, этам-бутол и пиразинамид) препараты, которые больной получал в течение 6 мес вплоть до выписки из стационара с рекомендациями дальнейшего амбулаторного лечения (при выписке уровень СD4-клеток 0,11•109/л — 9%). Несмотря на это, больной исчез из поля зрения врачей на 3 мес. 4 июля 1995 г. в тяжелом состоянии он был госпитализирован. Температура тела 38 °С, больной истощен, на коже лица, шеи, туловища, конечностей множественные узловые элементы разных размеров (рис. 16-19, см. вклейку), некоторые с некрозами и кровоточивостью. Местами они напоминали саркому Капоши. Общий анализ крови: НЬ 45 г/л, эр. 1,0•1012/л, тр. 65,0•109/л, л. 4,0•109/л; СОЭ 70 мм/ч. Уровень СD4-клеток 0.
Поставлен клинический диагноз: ВИЧ-инфекция в стадии IIIВ—IV (СПИД), двусторонний инфильтративный туберкулез легких, саркома Капоши (диссеминированная узловая форма)? Назначено лечение АЗТ и противотуберкулезными препаратами, однако через 6 дней после госпитапизации больной умер. На аутопсии обнаружено «злокачественное образование» сосудистого генеза с множественными метастазами в головной мозг, легкие, аортальный клапан, правый надпочечник, язык, кожу. После гистологического исследования установлен бациллярный (эпителиоидный) ангиоматоз с большим скоплением рохалимий.
Таким образом, бациллярный ангиоматоз, по-видимому, вначале протекал под маской туберкулеза легких, на фоне противотуберкулезных препаратов процесс диссеминации рохалимий сдерживался, а затем при отсутствии антибактериального лечения произошла генерализация с распространением во внутренние органы и кожу.
Терапия бациллярного ангиоматоза включает назначение эритромицина по 500 мг 4 раза в сутки перорально. Препаратом второго ряда является доксициклин (по 100 мг 2 раза в сутки). Если нельзя использовать эритромицин и доксициклин, прибегают к терапии тетрациклином или рифампином. Больным с тяжелым течением антибиотик целесообразно вводить внутривенно. Выздоровление при кожных поражениях происходит обычно быстро, начиная с 1-й недели и кончая 1-м месяцем лечения, хотя может оставаться гиперпигментация.
При поражении костей длительность антибактериальной терапии не установлена (от 2 до 4 мес и более).
Микобактериоз кожи
Микобактериальная инфекция кожных покровов проявляется образованием классических гнойных гранулематозных инфильтратов в дерме, что связано с псевдокарциноматозной гиперплазией, хотя возможно развитие гнойного процесса на фоне скудной гранулематозной инфильтрации дермы. При осмотре кожи больного можно обнаружить мелкие папулы и пустулы, напоминающие фолликулит, небольшие абсцессы (рис. 20, см. вклейку), изъязвления, а также гиперкератоз ладоней и подошв, наличие гнойного лимфаденита. М. tuberculosis и М. avium-intracellulare могут вызывать аналогичные по клинической и гистологической картине проявления. М. haemophilum чаще вызывает болезненные эригематозные узелки и узлы на дистальных отделах конечностей и ушных раковинах.
Диагноз устанавливают обычно гистологически (обнаружение кислотоустойчивых бактерий). Дифференциальный диагноз проводят с другими гнойно-воспалительными заболеваниями кожи (фолликулиты), а в ряде случаев — с саркомой Капоши, бациллярным ангиоматозом, проявлениями сифилиса.
В основном при кожных проявлениях туберкулезной инфекции используют противотуберкулезные препараты (изониазид и этам-бутол с пиразинамидом или без него). При развитии лекарственной устойчивости применяют пиразинамид, амикацин и другие препараты (см. подраздел «Туберкулез»). Кларитромицин и триме-юприм-сульфаметоксазол (бисептол) эффективны при лечении кожных проявлений атипичных микобактериозов (см. подраздел «Атипичные микобактериозы»).
Сифилитические поражения кожных покровов
По данным разных авторов, сифилисом заболевают 18-70% больных ВИЧ-инфекцией. Клиническая картина сифилиса у них может быть разнообразной. Хотя у большинства заболевших он протекает гак же, как у больных без ВИЧ-инфекции, зарубежные авторы отмечают, что сифилис на фоне ВИЧ-инфекции склонен к ускоренному течению с быстрым поражением ЦНС, глаз, а также может вызывать злокачественные поражения кожи и слизистых оболочек.
При этом клинические и серологические проявления сифилиса нередко становятся атипичными, что затрудняет его своевременную диагностику и лечение. В то же время у некоторых больных отдельные симптомы сифилиса по клинической выраженности заставляют вспомнить описания клинической картины заболевания до появления антибиотиков.
Первичный аффект часто может оставаться незамеченным, если он находится в полости рта или на слизистой оболочке прямой кишки или влагалища. Без лечения эти явления исчезают за 4—8 нед. В нашей клинике у больных отмечено преобладание твердого шанкра в виде язвенных дефектов с присоединением вторичной инфекции (рис. 21, см. вклейку).
Вторичный сифилис чаще всего представлен папулезными высыпаниями на коже, включая ладони и подошвы (рис. 22, см. вклейку). Описаны необычно тяжелые (lues maligna) высыпания и кера-тодермит на ладонях и подошвах. При этом могут быть вовлечены другие органы и системы. Мы наблюдали у некоторых больных очень обильные и яркие папулезные высыпания, сопровождающиеся выраженной интоксикацией (температура тела 39—40 °С, сильная головная боль, головокружение, тошнота, рвота, слабость) в течение нескольких дней до начала лечения.
У некоторых больных папулы отличались сочностью, яркой розово-красной окраской, с необычно массивной инфильтрацией в основании, особенно выраженной на подошвах, что даже вызывало у больных боль при ходьбе.
На поверхности многих папул имелись милиарные пустулы, пе-техии, экскориации, а также геморрагические корки (рис. 23 и 24, см. вклейку). Выявлена разновидность себорейных папул: на волосистой части головы и бровях на поверхности этих папул волосы полностью отсутствовали.
На слизистой оболочке полости рта, наружных половых органов, в перианальной области и крупных складках преобладали эрозивные и вегетирующие папулы. В их отделяемом обнаруживали необычно большое количество бледных спирохет. Часто у больных отмечались явления специфической ангины (папулезной и эритематозной). У многих больных обнаружены очаги алопеции диаметром до 5 см (рис. 25 и 26, см. вклейку).
ЦНС может вовлекаться уже в начале заболевания, и при вторичном сифилисе могут наблюдаться симптомы ее поражения (см. раздел «Поражения нервной системы»).
Для диагностики применяют рутинные методы. У ряда больных наблюдаются ложные результаты серологических реакций.
Поражения кожи при СПИДе — Судебно-медицинская энциклопедия
Материал из Судебно-медицинская энциклопедии
Различные поражения кожи и слизистых оболочек — частые проявления инфицирования ВИЧ. Асимптомная, распространенная, симметричная сыпь, напоминающая сыпь при кори или сифилитическую розеолу. Сыпь в основном локализуется на туловище, отдельные элементы возникают на лице, шее и др. Сыпь держится от 3 дней до 2-3 нед.
Экзантему при СПИДе следует дифференцировать от токсидермии, розового лишая, сифилитической розеолы и др.В острый период — геморрагические пятна диаметром до 3 мм, подобные высыпаниям при геморрагическом аллергическом васкулите. Такие высыпания могут сочетаться с изъязвлениями слизистых оболочек рта и пищевода. Возможны вирусные поражения кожи — герпесы, контагиозный моллюск и др. В ряде случаев сохраняется персистирующая генерализованная лимфаденопатия.
Роль ВИЧ в возникновении дерматозов
СПИД утяжеляет течение болезней. Особенно это относится к инфекционным заболеваниям, включая сифилис, аутоиммунным, аллергическим дерматозам, заболеваниям, протекающим с гиперергической реакцией.
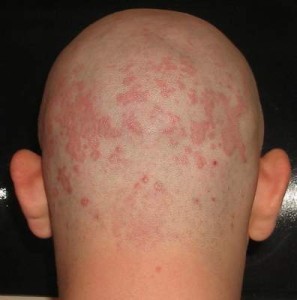
Себорейный дерматит
В период носительства в 10% обнаруживается себорейный дерматит (себорейная экзема). В острой фазе болезни отмечается реже, а в стадии развившегося СПИДа в 46-83% случаев. На коже лица, туловища — эритематозные, ограниченные, различной величины и очертаний пятна, покрытые чешуйками, нередко жирными или серовато-желтыми чешуйко-корками, процесс может сопровождаться сильным зудом, особенно в области волосистой части головы. На лице высыпания иногда напоминают дискоидную красную волчанку, псориаз и др.
Кожа при саркоме Капоши
Вариабельна. Изменения кожи начинаются с появления на коже нижних конечностей красновато-синюшных или красновато-бурых пятен, которые постепенно увеличиваются и достигают величины 3-5 см в диаметре и более. Постепенно окраска пятен становится темно-бурой, аспидно-бурой. Поверхность пятен гладкая, при диаскопии окраска не меняется, количество высыпаний постепенно увеличивается. Одновременно с пятнами появляются плотноэластические, величиной до горошины розовые, красновато-синюшные с коричневым оттенком, полушаровидной формы, расположенные изолированно или сгруппированно узелки. Они увеличиваясь, сливаються в инфильтративные бляшки и опухолевидные образования. Поверхность их бугристая, реже гладкая. На поверхности могут быть видны расширенные устья волосяных фолликулов. Цвет высыпаний аналогичен цвету пятен, но преобладают коричневато-синюшные тона.
Опухоли могут изъязвляться с образованием глубоких язв, осложняющихся кровотечением. Процесс обычно сопровождается значительным отеком пораженных конечностей. При этом отек нижних конечностей может быть первым клиническим признаком саркомы Капоши. Наряду с описанными высыпаниями у 30% больных саркомой Капоши имеются геморрагии (пурпура, петехии, экхимозы, подкожные гематомы) со вторичным отложением в кожу гемосидерина, что обусловливает цвет высыпаний. Такие высыпания могут быть и первичным проявлением заболевания.
Поражение слизистых
Поражение слизистой оболочки рта при саркоме Капоши редки. Однако поражение слизистой оболочки рта может быть и первым проявлением саркомы Капоши.
На слизистой оболочке рта саркома Капоши чаще локализуется на мягком и твердом нёбе, щеках, языке и губах, реже — в области альвеолярного отростка и дна полости рта. Кроме того, высыпания могут возникать в области гортани и миндалин. Они характеризуются преимущественно одиночными, тестоватой консистенции, резко отграниченными, безболезненными синюшно-красными, иногда с темно-коричневатым оттенком, опухолевидными образованиями, величиной до лесного ореха.
В ряде случаев высыпания имеют вид выступающих над уровнем слизистой оболочки бляшек с гладкой, даже блестящей поверхностью или прорезанной глубокими складками бугристой поверхностью. По периферии таких элементов иногда имеются точечные синюшные одиночные и в виде скоплений выступающие над слизистой оболочкой образования, местами сливающиеся в узелки до 0,3 см в диаметре.
Могут быть и пятнистые высыпания. Высыпания на слизистой оболочке изъязвляются редко, но если инфильтраты подвергаются некрозу, то образующиеся язвы имеют инфильтрированные края, дно язвы бугристое, покрыто некротическим налетом. Язвы умеренно болезненны.
Могут вовлекаться лимфатические узлы, особенно в паховой области.
Могут поражаться внутренние органы. При этом опухоли чаще образуются в печени, желудке, поджелудочной железе, почках, тонком кишечнике. Эти поражения могут протекать бессимптомно, на фоне видимого клинического благополучия, что затрудняет их распознавание. Иногда в процесс могут быть вовлечены кости, что проявляется их деструкцией, при рентгенографии в этом случае выявляются остеопороз, кистозные образования с ободком склероза по краю, эрозии кости и др. Чаще поражаются кости стоп и голеней.
Герпес при СПИДе
Из вирусных заболеваний наиболее частым признаком СПИДа являются герпес простой и герпес опоясывающий. Отличаются тяжелым хроническим (более 1 мес.) течением с образованием язвенного поражения, распространением герпетических высыпаний на различные участки кожи и слизистые оболочки. Герпетические высыпания в виде пузырьков, очень болезненных эрозий и язв могут быть первыми проявлениями СПИДа.
У гомосексуалистов, инфицированных ВИЧ, может развиться герпетический проктит. При присоединении вторичной инфекции герпес у таких больных может иметь сходство с ветряной оспой или импетиго.
Опоясывающий лишай у лиц, инфицированных ВИЧ, может возникнуть в любом периоде, причем клиническое течение заболевания может быть различным по тяжести: от легких ограниченных малоболезненных до тяжелейших, распространенных, гангренозных форм, сопровождающихся сильными болями.
ВИЧ и бородавки
Больные, зараженные ВИЧ, имеют повышенную склонность к появлению простых бородавок, контагиозного моллюска, остроконечных кондилом. Эти высыпания имеют распространенный характер, локализуясь чаще всего на лице, во рту, на половых органах, в анальной области.
ВИЧ и «волосатая» лейкоплакия
«Волосатая» лейкоплакия слизистой оболочки рта пока описана только у больных, инфицированных ВИЧ. Считают, что возбудителем заболевания являются вирус Эпштейна-Барра или папилломавирусы человека. Кроме того, в участках волосатой лейкоплакии почти всегда находят грибы рода Кандида. Обычно волосатая лейкоплакия локализуется в задней и средней трети боковой поверхности языка, значительно реже на слизистой оболочке щек. На языке волосатая лейкоплакия клинически представляется в виде белой (разной интенсивности) широкой полосы на боковой поверхности языка, соприкасающейся с зубами, эта полоса состоит из отдельных, близко прилежащих друг к другу белых нитевидных полосок, как бы волосков, представляющих ороговевшие мелкие сосочки боковой поверхности языка. У ряда больных очаги поражения имеют неровную, сморщенную, точнее гофрированную, поверхность. Волосковые разрастания имеют длину от нескольких миллиметров до 1 см. Субъективные ощущения обычно отсутствуют. Гистологически элементы волосяной лейкоплакии соответствуют элементам простых бородавок.
ВИЧ и кандидозы
Стойкий кандидоз, особенно слизистой оболочки рта, перианальной области, может быть одним из ранних клинических симптомов СПИДа. Особенно подозрительным в отношении наличия у пациента ВИЧ является возникновение кандидоза у молодых больных.
Кандидоз на слизистой оболочке начинается с молочницы, однако в отличие от обычного кандидоза у больных, инфицированных ВИЧ образовавшийся белый налет быстро срастается с подлежащей слизистой оболочкой и не снимается при поскабливании. После насильственного удаления такого налета образуются кровоточащие эрозии. Процесс у лиц, инфицированных ВИЧ, отличается быстрой генерализацией поражения особенно в области крупных складок, быстро возникают кандидозные паронихии и онихии.
В результате диссеминации процесса возникают висцеральные формы кандидоза, в частности кандидоз кишечника, легких и др.
Дерматомикозы и ВИЧ
Распространенные грибковые поражения кожи и ноггевых пластинок сравнительно часто возникают при инфицировании ВИЧ. Заболевание может протекать в виде типичных для дерматомикозов поражений. Атипичные проявления отмечаются как правило на лице и шее, и по клинической картине могут напоминать экссудативную эритему, себорейный дерматит, фолликулиты. Руброфития ладоней и подошв приобретает признаки ладонно-подошвенной кератодермии.
Отрубевидный лишай характеризуется диссеминацией поражений с тенденцией к инфильтрации и лихенификации кожи.
Болезнь Рейтера характеризуется тяжелым лечением, с наличием всех трех симптомов: артрит, уретрит или цервицит, конъюнктивит или увеит, отмечается цирцинарный баланит, изъязвления слизистой рта, кератодермия ладоней, подошв. Характерны выраженные деструктивные поражения суставов. Атопические проявления -атопический дерматит, бронхиальная астма, ринит нередки еще в продромальном периоде.
ВИЧ и псевдотромбофлебит
Гипералгезический псевдотромбофлебический синдром — напоминает тромбофлебит. Таким образом, инфицирование ВИЧ создает условия для возникновения, диссеминации, обострения других кожных болезней человека: грибковых поражений (дерматомикозы), отрубевидного лишая, бактериальных инфекций (в первую очередь вызванных стафило- и стрептококками), паразитарных заболеваний (чесотка) и др.
| + СПРАВОЧНИК ПО БОЛЕЗНЯМ + ДЕРМАТОЛОГИЯ 1. структура и функции кожи 2. морфология первичных и вторичных поражений кожи 3. диагностические методы II. НАСЛЕДСТВЕННЫЕ БОЛЕЗНИ 4. заболевания, связанные с нарушением кератинизации 5. нейрокожные заболевания 6. механобуллезные заболевания III. ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ 7. папулосквамозные высыпания кожи 8. дерматит (экзема) 9. контактные дерматиты 10. везикуло-буллезные дерматозы 11. пустулезные высыпания (дерматозы) 12. язвенная болезнь и helicobacter pylori 12. лихеноидные высыпания 13. гранулематозные 14. лекарственные сыпи 15. васкулиты 16. болезни отложений 17. фоточувствительные дерматиты 18. нарушения пигментации 19. панникулиты 20. алопеция 21. акне и акнеформные высыпания 22. коллагеновые сосудистые болезни 23. крапивница и ангионевротический отек IV. ИНФЕКЦИИ И ИНВАЗИИ 24. вирусные экзантемы 25. везикулезные вирусные высыпания 26. пересадка печени 26. бородавки (инфекции, вызванные вирусами папилломы человека) 27. молниеносная (фульминантная) печеночная недостаточность 27. бактериальные инфекции 28. асцит 28. сифилис 29. абсцесс печени 29. лепра (болезнь гансена) 30. наследственные заболевания печени 30. другие инфекции, вызванные микобактериями 31. гистопатология печени 31. поверхностные грибковые инфекции 32. кисты печени и желчных путей 32. глубокие микозы 33. болезни желчного пузыря 33. паразитарные инфекции 34. нарушение функции сфинктера одди 34. укусы членистоногих V. КОЖНЫЕ ПРОЯВЛЕНИЯ ЗАБОЛЕВАНИЙ ВНУТРЕННИХ ОРГАНОВ 35. острый панкреатит 35. кожные проявления злокачественных опухолей внутренних органов 36. хронический панкреатит 37. рак поджелудочной железы кожные проявления эндокринных заболеваний 37. кожные проявления заболеваний желудочно-кишечного тракта 38. кистозные заболевания поджелудочной железы 38. кожные проявления заболеваний почек 39. целиакия (нетропическая спру), тропическая спру, болезнь уиппла (whipple), лимфангиоэктазия, энтеропатия, вызванная приемом нестероидных противовоспалительных средств 39. кожные проявления спидА 40. заболевания кожи при нарушениях питания VI. ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ КОЖИ 41. доброкачественные меланоцитарные опухоли 42. сосудистые опухоли 43. фиброзные опухоли кожи VII. ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ КОЖИ 44. часто встречающиеся злокачественные 45. злокачественная меланома 46. лейкемические и лимфоматозные инфильтраты кожи 47. редкие злокачественные опухоли кожи 48. метастазы опухолей VIII. ЛЕЧЕНИЕ КОЖНЫХ ЗАБОЛЕВАНИЙ 49. экраны от солнца и профилактика рака кожи 50. кортикостероиды, применяемые местно 51. криохирургия 52. хирургия по мохсу 53. лазеры в дерматологии 54. терапевтическая фотомедицина 55. ретиноиды IX. ОСОБЫЕ ГРУППЫ ПАЦИЕНТОВ 56. инфекционные заболевания у новорожденных 57. педиатрическая дерматология 58. гериатрическая дерматология 59. культуральная дерматология 60. дерматозы беременных X. НЕОТЛОЖНЫЕ СОСТОЯНИЯ И ДРУГИЕ ПРОБЛЕМЫ 61. неотложная дерматология 62. дерматология профессиональных заболеваний 63. кожные поражения и психика 64. обращение с пациентами, страдающим зудом 65. болезни ногтей 66. общие моменты в дерматологии 68. гематологические проявления заболеваний органов желудочно-кишечного тракта 69. дерматологические проявления заболеваний желудочно-кишечного тракта 70. эндокринные заболевания и желудочно-кишечный тракт 71. аллергические проявления заболеваний желудочно-кишечного тракта 72. обзорная рентгенография и рентгеноконтрастные исследования 73. радио-, эхографические инвазивные методы исследования 74. неинвазивные визуализирующие исследования желудочно-кишечного тракта: ультразвуковое сканирование, компьютерная томография, магнитно-резонансная томография 75. радиоизотопные исследования 76. эндоскопическое ультразвуковое сканирование 77. эндоскопическая ретроградная холангиопанкреатография (эрхпг) 78. хирургия пищевода 79. хирургия язвенной болезни 80. хирургическая тактика при остром животе 81. хирургия толстой кишки 82. хирургия поджелудочной железы 83. хирургия печени и желчевыводящих путей 84. лапароскопическая хирургия + ГАСТРОЭНТЕРОЛОГИЯ + ИНФЕКЦИОННЫЕ БОЛЕЗНИ + РЕВМАТОЛОГИЯ + ЭНДОКРИНОЛОГИЯ + СЛОВАРИ | 1. Какое значение имеет появление
кожного заболевания в развитии ВИЧ- инфекции? 2. Какие заболевания кожи чаще всего
сочетаются с ВИЧ-инфекцией? 3. Обрисуйте спектр клинических заболеваний кожи, связанных с ВИЧ-инфекцией. Кожные заболевания, наблюдаемые при ВИЧ-инфекции Неопластические заболеванияСаркома Капоши Лимфома Плоскоклеточная карцинома Базально-клеточная карцинома Папулосквамозные заболевания Себорейный дерматит Ксероз/приобретенный ихтиоз Вульгарный псориаз Синдром Рейтера Инфекции, вызванные вирусами Вирусом папилломы человека Контагиозный моллюск Вирусом простого лишая Вирусом опоясывающего лишая Вирусом цитомегалии Вирусом Эпштейна-Барра Болезни, вызванные членистоногими Чесотка Инфекционные заболевания Бактериальные Инфекции, вызванные золотистым стафилококком Сифилис Бациллярный ангиоматоз Грибковые Кандидоз Дерматомикоз Криптококкоз Гистоплазмоз Разные Эозинофильный фолликулит Лекарственные сыпи Гиперпигментация Фотодерматиты Зуд 4. Могут ли изменения кожи и слизистых
возникать в результате первичной ВИЧ-инфекции? 5. Какой бактериальный возбудитель
наиболее часто встречается при ВИЧ-инфекции? Как он себя проявляет? 6. Какое злокачественное заболевание
кожи наиболее характерно для ВИЧ-инфекции? 7. Каковы клинические кожные проявления
эпидемической саркомы Капоши? Саркома Капоши у пациента с положительными тестами на ВИЧ. Множественные фиолетовые бляшки на теле располагаются по направлению линий расщепления кожи и напоминают розовый лишай 8. Как лечить саркому Капоши? 9. Меняется ли течение сифилиса у
ВИЧ-инфицированных? 10. Что такое волосатая лейкоплакия
ротовой полости? Волосатая лейкоплакия полости рта. Вертикально ориентированные бляшки, производящие впечатление сморщенных, на боковых поверхностях языка у ВИЧ-инфицированного пациента 11. Каким образом сифилис
увеличивает риск заражения ВИЧ? 12. Назовите 4 формы
кандидоза слизистых рта и глотки, наблюдаемые при ВИЧ-инфекции. 13. Что собой представляет
развивающийся при ВИЧ-инфекции эозинофильный фолликулит? 14. Увеличивается ли
при ВИЧ-инфекции частота высыпаний, вызванных лекарствами? 15. Опишите клинические
признаки контагиозного моллюска у ВИЧ-инфицированных людей. 16. Как лечить контагиозный
моллюск? Контагиозный моллюск. Множественные телесного цвета с вдавлениями в центре папулы на лице ВИЧ-инфицированного больного 17. Увеличивается ли частота обычных
и остроконечных бородавок при ВИЧ-инфекции? 18. Что вызывает бациллярный ангиоматоз? 19. Как у ВИЧ-инфицированных людей
протекает инфекция, вызванная вирусом ветряной оспы? 20. Наблюдаются ли у ВИЧ-инфицированных
дерматозы, обусловленные повышенной светочувствительностью? |
вверх |
Поражения кожи и слизистых при ВИЧ.
⇐ ПредыдущаяСтр 3 из 5Следующая ⇒
Эти поражения встречаются более чем у 80 % больных.
I. Пиогенная инфекция.
Чаще она стрепто-стафилококковой этиологии, начинает появляться в стадию вторичных заболеваний.. Характеризуются необычайной стойкостью поражения кожи, агрессивностью течения и развитием осложнений при снижении СД4 < 400 мкл.
Стафилодермия.
Возбудитель – стафилококк. На коже образуются пустулы с булавочную головку, мелкие, без тенденции к слиянию, плотные. Они быстро не вскрываются. Это всегда глубокие поражения кожи с поражением волосяного фолликула. Вокруг элементов застойная гиперемия и фолликулит, под гиперемией могут быть инфильтрат (см. Приложение 9.4).
У больных ВИЧ-инфекцией:
— Остеофолликулиты, это гнойничковые образования (с поражением волосяных фолликулов) в усах, бороде.
— Гидроадениты, это воспаление потовых желез.
— АКНЕ, это поражения сальных желез.
А также могут быть угри, фурункулы, абсцедирующий фурункулез, карбункулы.
Стрептодермия.
Возбудителем является стрептококк. На коже образуются мелкие элементы с тенденцией к слиянию в буллы, с мягкой, не напряженной поверхностью (пузырем) с гнойным или серрозно-гнойным содержимым. Поражений придатков кожи нет (т.е. без поражения волос, сальных желез и т.д.).
У больного ВИЧ-инфекцией могут быть:
а) кольцевидное импетиго
б) поверхностный панариций
в) «заеда»
г) шанкриформное импетиго, сифилоподобное импетиго
д) рожа
е) пузырьковое импетиго в области кистей, стоп
Себорейный дерматит.
Возникает вследствие нарушения функции сальных желез («салотечение»). У больных ВИЧ-инфекцией поражается кожа чаще груди, спины, образование занимает обширную поверхность, кожа имеет «сальный вид», на ней фурункулы, карбункулы. Заболевание протекает длительно, плохо поддается лечению.
II. Вирусные поражения кожи и слизистых.
Они возникают и приобретают стойкость при СД4 < 300 мкл.
Контагиозный моллюск.
У больных ВИЧ локализуются на: лице, шее, половых органах с множественными элементами в виде мелких блестящих узелков с пупковидным вдавлением в центре, которые часто сливаются.
(см. приложение 9.16).
Остроконечные кондиломы.
У больных с ВИЧ – инфекцией они имеют вид «цветной капусты» — это «гребешки» в области половых органов (генитальные бородавки), которые имеют неприятный запах, мецерацию. Бородавки могут быть также на коже рук, ног, лице.
Эозинофильный фолликулит.
На коже верхней половине туловища, лица, шеи и проксимальных отделах конечностей появляются папулы в окружении волосяных фолликулов. Заболевание сопровождается мучительным зудом и часто сочетается с эозинофилией. (Стерильный огнеформный фолликулит). Этиология этого заболевания неизвестна.
Герпетическая инфекция.
Это группа инфекционных заболеваний, которые вызывают вирусы семейства herpes (около 100 разновидностей вирусов) это:
а) ВПГ I типа, II типа – herpes simplex — простой герпес (герпетический хейлит, вульвовагинит, ангина и т.д.)
б) ВЗ – herpes zoster «злокачественный» герпес, герпес вирус III типа (ветряная оспа, опоясывающий лишай).
в) ВЭБ, вирус Эпшпай-Барра, герпес вирус IV типа (инфекционный мононуклеоз)
г) ЦМВ – цитомегаловирус, герпес вирус V типа (цитомегаловирусная инфекция)
д) HV VI – VII — типов
е) HV VIII типа (саркома Капоши, лимфома Беркитта) и т.д. Клинически простой, и опоясывающий герпес протекает с образованием мелких пузырьков (везикул), сгруппированных около естественных отверстий на слизистых или при опоясывающем герпесе на коже по ходу нервных стволов. Больной жалуется на боль, жжение. В стадию СПИДа протекает рецидивирующе, чаще как опоясывающий лишай с образованием хронических язв.
Саркома Капоши.
Это злокачественное новообразование сосудов. У больных СПИДом, развивается у лиц младше 60 лет, часто изъязвляется, поражает внутренние органы, может иметь летальный исход. Чаще встречается у гомосексуалистов. Клинически протекает в несколько стадий:
а) пятнистая стадия – на коже появляются пятна, которые напоминают розовый лишай. Через несколько недель пятна превращаются в бляшки.
б) бляшечная стадия – бляшки изъязвляются, увеличиваются в диаметре и становятся багрово-фиолетового цвета. Через несколько месяцев на бляшках появляются узелки.
в) узелковая стадия – образуются узелки на коже и слизистых, а также на внутренних органах. Диаметр образований от нескольких мм . до нескольких см.
Волосистая (ворсистая) лейкоплакия языка.
Образование на слизистой оболочке языка (чаще боковых поверхностях) ворсинок, «волосков», вследствие разрастания эпителия. Субъективно больной ощущает «инородное тело» во рту. «Знаковое заболевание» — появляется в стадию СПИДа, встречается чаще обычно у гомосексуалистов.
III. Грибковые заболевания кожи и слизистых оболочек.
У больного ВИЧ-инфекцией чаще встречаются кандидозные поражения.
Различают:
а) кандидоз трахеи, бронхов, легких;
б) кандидоз пищевода;
в) орально-фарингиальный кандидоз у детей
г) генерализованный кандидоз с поражением ЦНС
Клинически это образование белесоватых, крошкообразных, сливкообразных наложений на коже и слизистых с персистенцией больше месяца. Больной ощущает на месте образования боль, жжение. При снятии наложений можно видеть гиперемированную, эрозивную поверхность без крови.
д) проксимальный подногтевой онихомикоз. Это грибковое поражение ногтевых пластинок, они становятся желтовато-коричневого цвета, мутные, крошатся.
IY. Сосудистые и трофические нарушения кожи при ВИЧ — инфекции.
а) геморрагический васкулит –клинически это выражено появлением сыпи у больного, чаще петехиальной, геморрагической расположенной симметрично, больше на нижних конечностях, и суставах.
б) ихтиозоподобный дерматит – могут быть симптомы интоксикации, это повышенное ороговение эпидермиса, который отслаивается ввиде пластинок, вследствие чего кожа покрыта многочисленными “рыбьими” чешуйками белосоватого цвета.
в) аллопеция (очаговая, диффузная) это облысение, выпадение волос.
г)“пергаментная” кожа (“старческая”) – у больного СПИДом кожа становится тонкой, сухой, ранимой в следствие нарушения питания (трофики) кожи.
8. Поражения нервной системы (нейроСпид).
Нервная система часто вовлекается в патологических процесс, от незначительных изменений до тяжелых прогрессирующих изменений ЦНС.
Проявления нейроСпида:
1. Инфекции ЦНС.
2. Опухоли ЦНС.
3. Сосудистые нарушения.
4. Периферические нейропатии.
5. СПИД-деменция (психические нарушения при ВИЧ)
Инфекционные поражения ЦНС.
а) асептический менингит.Начинается чаще подостро. Может быть
различной этиологии (криптококк и т.д.).
б) ВИЧ-энцефалит. Протекает с характерными очаговыми поражениями, парезами, параличами, с развитием в дальнейшем СПИД-деменции (приобретенное слабоумие), СПИД-маразма. Энцефалит протекает подостро, редко остро (в течение нескольких дней).
Различают ВИЧ-энцефалопатии:
- когнитивные (характеризуются забывчивостью, неспособностью больного сосредоточиться, замедленным мышлением т.е. больные «теряют мысль».
- двигательные (у больного прогрессируют мышечная слабость, нарушение координации, необходима поддержка при ходьбе и т.д.)
- поведенческие (у больного психические нарушения в виде апатии, социального отчуждения, эпилептических припадков и т.д.)
в) Прогрессирующая многоочаговая лейкоэнцефалопатия
Вызывается поражением ЦНС Попова вирусом (Picorno-virus). Встречается у 29% как первичное заболевание при ВИЧ-инфекции. Имеет клинику подострого менингоэнцефалита. Вначале у больного психические нарушения, затем появляется очаговая симптоматика, парезы, параличи. Средняя продолжительность жизни 3-4 месяца после постановки диагноза.
г) Прогрессирующая вакуолярная миелопатия.
Развитие у больного нижнего спастического парапареза, атаксии; дисфункции тазовых органов, вследствие поражения поясничного отдела спинного мозга, ЦМВ, v. herpes Zoster, токсоплазмой и т.д.
Диагноз при инфекционном поражении нервной системы вначале поставить сложно, но позже, при появлении парезов, атаксии, тремора, судорог, патологических рефлексов, развитие деменции, периферической невропатии на фоне снижения иммунитета (СD4 менее 500 мкл), и положительных лабораторных анализов на ВИЧ. ставится диагноз.
Опухоли ЦНС.
а) Первичная лимфома мозга. Встречается примерно у 5% случаев больных СПИДом. Чаще возникает на поздних стадиях ВИЧ-инфекции, при СD4 менее 100мкл. Клинически проявляется как все опухоли, развивается подостро: у больного сонливость, постепенная потеря памяти, дезориентация, очаговая симптоматика, головная боль. Средняя продолжительность жизни больного несколько месяцев после постановки диагноза.
б) Саркома Капоши. Наблюдается у 20-30% больных СПИДом. Поражения ЦНС при саркоме Капоши клинически протекает остро или подостро в виде менингоэнцефалита. Встречаются у лиц моложе 60 лет, может быть летальность за счет генерализованного поражения сосудов, внутренних органов и ЦНС. 80% больных погибает в первые 2 года после постановки диагноза.
Читайте также:
