где находится, что делать при гипертрофии и воспалении
Миндалины – важный орган иммунной системы, выполняющий защитную функцию. Любые заболевания этого органа негативно сказываются на общем здоровье и сопровождаются снижением иммунитета. Различают 6 миндалин – две пары симметрично расположенных органа и две непарные гланды. Язычная миндалина относится именно к непарным органам. Ее заболевания встречаются реже, чем патологии небных миндалин, оттого представляют большую опасность и сложно диагностируются.
Локализация и вид язычной миндалин
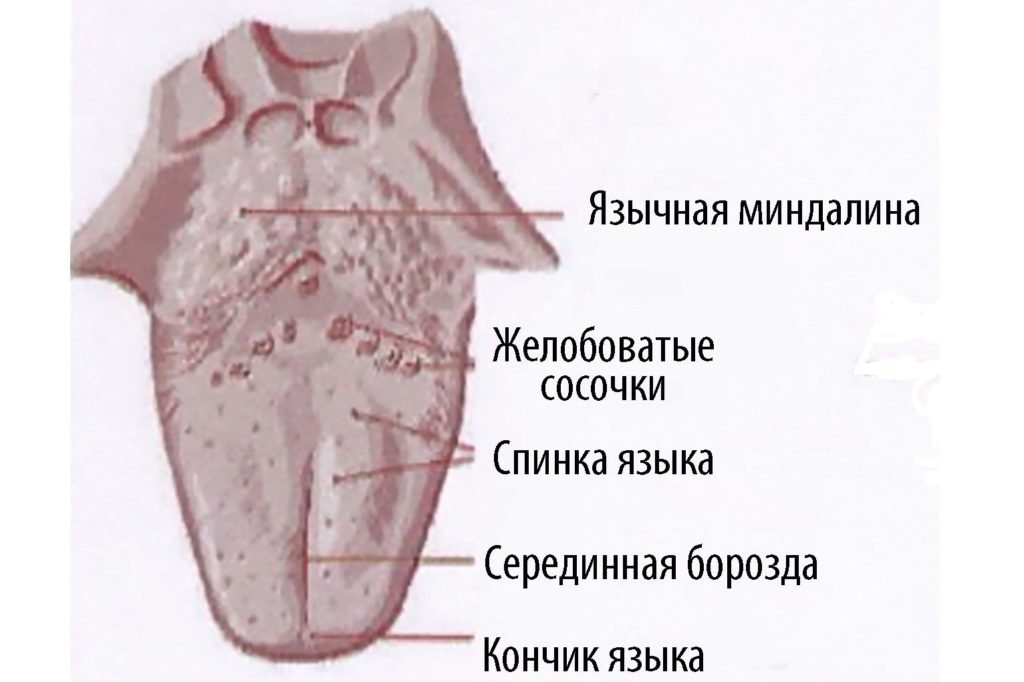

Язычная миндалина может быть в единственном числе или же быть парной
Язычная миндалина располагается под поверхностью задней части языка. Она представляет собой образование из лимфоидной ткани, в которой происходит процесс созревания иммунных клеток и выработка антител.
Несмотря что она обозначается как непарный орган, у большинства людей таких миндалин две. Это объясняется симметричным разделением лимфоидной ткани органа на две части.
Язычная миндалина на фото определяется скоплением лимфоидной ткани, состоящей из фолликулов, поэтому структура ее кажется неоднородной. Чтобы определить, сколько же у человека язычных миндалин, достаточно внимательно изучить борозду у основания языка. Если она очень четкая и бросается в глаза, значит, лимфоидная ткань разделена на два органа и миндалин две. Интересно, что такое разделение не является патологией.
Анатомия язычной миндалины простая. Разобравшись, где находится язычная или язычковая миндалина, следует понимать функции, которые выполняет этот орган. Наряду с небными миндалинами, язычная является органом иммунной системы, выступающим барьером на пути микробов и вирусов, проникающих в организм через рот. При угрозе проникновения патогенных микроорганизмов, в этой миндалине формируются и выделяются иммунные клетки, призванные защитить от заболевания.
Заболевания язычной миндалины
Различают два основных заболевания язычной миндалины – гипертрофию и воспаление. Достаточно часто они связаны, и воспаляется именно гипертрофированная миндалина. Обе патологии опасны и требуют своевременного лечения. Помимо того, что данная миндалина выполняет защитную функцию, которая нарушается при заболевании органа, инфекционный воспалительный процесс в этой зоне становится потенциально опасным источником инфекции в организме.
Гипертрофия язычной миндалины


Под воздействием никотина язычная миндалина становится больше
Гипертрофией называется патологическое разрастание тканей, вследствие чего орган значительно увеличивается в размере. По сути, это разновидность опухолевого процесса, который может быть как доброкачественным, так и злокачественным. При гипертрофии язычной миндалины зачастую наблюдается увеличение соседних органов лимфатической системы, так как все они связаны.
Гиперплазия не всегда опасна, но требует внимания. Определить степень риска может только врач после обследования.
Причины развития гипертрофии язычной миндалины:
- хронический воспалительный процесс в небных миндалинах;
- воспаление язычной миндалины;
- курение;
- воздействие химических соединений и вредных испарений;
- генетическая предрасположенность;
- вирус папилломы человека.
Чаще всего причиной гипертрофии язычной миндалины выступает хронический воспалительный процесс в гландах. Пораженный орган не справляется со своими функциями, поэтому происходит увеличение других миндалин, в частности, язычной, чтобы уравновесить работу лимфатической системы.
По этой же причине развивается гиперплазия у людей, перенесших радикальную тонзиллэктомию или операцию по удалению миндалин.
Фактором, способствующем гипертрофии язычной миндалины, выступает курение. Разрастание тканей в этом случае объясняется постоянным вредоносным воздействием химических соединений в составе сигаретного дыма. Из-за постоянной интоксикации миндалина не может выполнять свои функции, поэтому увеличивается в размерах.
Еще одной причиной гипертрофии язычной миндалины врачи считают генетическую предрасположенность. Статистика показывает, что гиперплазия лимфоидной ткани возникает без видимых причин у детей, чьи родители столкнулись с тяжелыми заболеваниями миндалин.
Проявление гипертрофии


Человек начинает громко и раздражительно храпеть
Зная, как выглядит язычная миндалина, следует обратить внимание на симптомы гипертрофии органа. Для гиперплазии язычной миндалины характерны следующие признаки:
- затрудненное глотание;
- постоянное ощущение инородного тела в горле;
- периодические приступы непродуктивного кашля;
- апноэ и храп;
- осиплость и гнусавость голоса;
- покраснение глотки.
Опасность представляет апноэ – внезапная остановка дыхания во сне. Это состояние очень опасно и требует своевременного лечения.
Обратите внимание! Гиперплазию язычной миндалины нельзя обнаружить самостоятельно в зеркале. Диагностировать заболевание может только врач после обследования.
При увеличении язычной миндалины проводится ряд обследований, цель которых – определить тип разрастания тканей. Различают доброкачественную и злокачественную гиперплазию язычной миндалины.
Доброкачественная гиперплазия
Доброкачественные опухоли развиваются вследствие нарушения естественного процесса деления клеток. Они не представляют угрозы для здоровья, но требуют хирургического вмешательства, так как могут препятствовать нормальному дыханию или причинять любой другой дискомфорт, включая храп.
Доброкачественная гипертрофия бывает двух типов – эпителиальная, состоящая из клеток эпителия, и неэпителиальная, представляющая скопление клеток лимфоидной ткани.
Эпителиальные разрастания нередко связаны с воздействием вируса папилломы человека. Папиллома представляет собой безопасное новообразование, но требует удаления, так как может разрастаться и увеличиваться в размерах.
Неэпителиальные опухоли гланд – фиброма, ангиома, лимфома. Такие опухоли могут проявляться разрастанием сетки капилляров в лимфоидной ткани.
Злокачественные опухоли
Онкозаболевания гланд и языка встречаются достаточно редко, но оттого очень опасны. Проблема болезней этой группы – тяжелая диагностика. Злокачественная опухоль язычной миндалины может долгое время не вызывать дискомфорта, оставаясь не диагностированной. Когда же появляется дискомфорт, оперативное лечение в большинстве случаев уже невозможно.
Злокачественное разрастание язычной миндалины – патология с высокой степенью летальности. Специфических симптомов не имеет, заподозрить проблему можно при появлении ощущения инородного предмета в горле. Патологическое увеличение язычной миндалины может сопровождаться изменениями со стороны небных гланд.
Воспаление язычной миндалины


Заболевание может проявиться, если сильно перемерзнуть
Причиной воспаления язычной миндалины в подавляющем большинстве случаев выступают стафилококки и стрептококки. Как известно, эти же возбудители провоцируют острый тонзиллит. В подавляющем большинстве случаев развитие воспаления язычной миндалины обусловлено снижением общего и местного иммунитета. Дело в том, что крепкая иммунная защита успешно справляется с условно-патогенными бактериями, которыми являются стафилококки.
Воспалительный процесс косвенно связан с хроническим тонзиллитом, так как это заболевания провоцирует снижение местного иммунитета, ставя под удар остальные миндалины.
Факторы, провоцирующие воспаление:
- снижение иммунитета;
- переохлаждение;
- курение;
- гипертрофия миндалины;
- глоссит;
- хронический очаг инфекции.
Глосситом называется воспаление языка. Как и при гипертрофии, причиной воспаления язычной миндалины часто становится курение, так как никотин и табачный дым снижают местный иммунитет, повышая риск развития болезней лор-органов.
Интересно! Гипертрофия может быть как причиной воспаления язычной миндалины, так и следствием этого явления, если воспалительный процесс переходит в хроническую форму.
Вопреки распространенному мнению, с воспалением язычной миндалины сталкиваются преимущественно взрослые люди, у детей болезнь диагностируется редко.
Симптомы воспаления
Воспаление язычной миндалины – заболевание, которое сложно разобрать по фото, так как при этом может воспаляться часть языка, гортань и небные миндалины. Специфическое строение и анатомия язычной миндалины не позволяют визуально определить эту болезнь самостоятельно. Все усложняется симптомами воспаления, которые характерны для тонзиллита и фарингита. Признаки заболевания:
- саднение и першение в горле;
- покраснение горла и части языка;
- отечность тканей гортани;
- боль при глотании;
- ощущение инородного тела;
- белый налет на языке и гландах;
- увеличение лимфатических узлов под челюстью;
- повышение температуры тела;
- симптомы интоксикации.
При отсутствии своевременного лечения появляется отечность надгортанника и отек верхнего полюса язычной миндалины. Это опасно проблемами с дыханием, вплоть до удушья.
Достаточно часто при воспалении язычной миндалины болят небные гланды, что объясняется распространением инфекции по всем уязвимым органам, расположенным в пораженной зоне.
Методы лечения
Почувствовав дискомфорт в горле и не заметив симптомов типичного тонзиллита, необходимо скорее обратиться к врачу. Врач сможет детально осмотреть горло пациента и поставить диагноз. Дополнительно может потребоваться сдача анализов крови и мазок из зева.
По результатам осмотра врач подбирает схему терапии. При воспалении миндалины практикуется консервативная терапия, при гипертрофии – хирургическая.
Медикаментозное лечение


Таблетка принимается как до приема пищи, так и после неё (рекомендуется запивать большим количеством воды)
Лечение начинается с определения причины заболевания. И воспаление, и гипертрофия сначала лечатся одинаково. Терапию составляют:
- антисептические полоскания горла;
- прием жаропонижающих и обезболивающих средств;
- противовирусная, противогрибковая или антибактериальная терапия.
Мазок из зева и анализ крови позволяют определить возбудителя болезни. При бактериальной инфекции назначают антибиотики широкого спектра действия. Их следует принимать согласно рекомендациям врача, самолечение недопустимо.
При вирусной природе болезни, например, вирусе папилломы человека или герпеса, назначают препараты Ацикловир, Зовиракс и их аналоги. Эти лекарства останавливаются активность вируса и повышают иммунитет, помогая ему бороться с болезнью.
Грибковое поражение язычной миндалины встречается достаточно редко, но полностью исключить такое заболевание можно только после анализов. Если причиной стала грибковая инфекция, назначают препараты Флуконазол, Итраконазол или Нистатин в таблетках.
Дополнительно необходимо обеспечить антисептическую защиту горла, иначе инфекция быстро распространиться на соседние органа. Для этого применяют полоскания:
- Хлоргексидином;
- Мирамистином;
- Хлорофиллиптом;
- содой или солью;
- раствором йода;
- раствором Люголя;
- ромашкой или календулой.
Также можно обрабатывать горло антисептическим спреем, лекарство также наносится на верхний полюс подъязычной миндалины. Это может вызвать рвотный рефлекс, поэтому обработка гланды проводится осторожно.
Рекомендованные спреи:
- Гивалекс;
- Ингалипт;
- Гексорал;
- Ангилекс.
Такие препараты не лечат гипертрофию или воспаление, но предотвращают развитие осложнений и ускоряют выздоровление при приеме антибиотиков или других лекарств, назначенных врачом.
Для уменьшения отечности тканей врач может рекомендовать антигистаминные препараты, например, Супрастин. Прием таблеток от аллергии уменьшит отек и облегчит дыхание.
При воспалительном процессе дополнительно назначают иммуностимуляторы, например, Лавомакс или Арбидол.
При хроническом воспалении могут применяться методы физиотерапии для ускорения восстановления тканей. Как и при тонзиллите, предпочтение отдается УФ-облучению (аппарат “Солнышко”) или воздействию инфракрасными лучами.
Хирургическое лечение

Увеличение язычной миндалины нельзя игнорировать
Удаление язычной миндалины показано при сильной гипертрофии ткани, подозрении на онкозаболевание, хроническом воспалительном процессе. Также бактериальное воспаление может перейти в абсцесс, что требует срочного оперативного лечения.
Зная, где находится язычная миндалина, становится понятно, что она располагается в месте скопления большого количества кровеносных сосудов, поэтому хирургическая операция сопряжена с риском развития кровотечения.
Операцию проводят под местным или общим наркозом. Врач скальпелем иссекает увеличенную миндалину, затем останавливает кровь и наносит на область антисептические и ранозаживляющие средства. Операция по удалению этой миндалины сопряжена с риском инфицирования раны, так как язычная миндалина расположена в зоне, которая легко травмируется при приеме пищи, поэтому до процедуры и после необходимо принимать антибиотики.
После операции в течение нескольких дней больного беспокоит сильная боль, которая постепенно идет на спад. На реабилитацию уходит в среднем 2 недели. В первую неделю после операции кардинально меняется рацион, пациенту предстоит есть только пюреобразную пищу комнатной температуры, чтобы не травмировать рану.
Профилактика


Ведение здорового образа жизни – одно из главных правил
Чтобы избежать заболеваний язычной миндалины, необходимо укреплять иммунитет. Для этого подходят все методы – от закаливания для приема витаминов. Однако никакие профилактические меры не сработают, если в организме есть хронический очаг инфекции. В первую очередь нужно вылечить зубы, хронический тонзиллит и другие запущенные болезни. Курильщикам следует отказаться от табакокурения, иначе рано или поздно появятся хронические болезни миндалин, в том числе и гипертрофия тканей.
При подозрении на воспаление язычной миндалины следует проконсультироваться с врачом, а не заниматься самолечением. Запущенный воспалительный процесс опасен абсцессом язычной миндалины и воспалением лимфоузлов.
Гипертрофия лимфоидной ткани носоглотки у взрослых. Разрастание лимфоидной ткани в горле фото
Что такое аденоиды: распространенная болезнь, дополнительный орган или бесполезное образование? Родители часто не понимают сути проблемы: при начальных признаках стараются быстро купировать симптоматику как при обычных респираторных заболеваниях. А к врачу обращаются, столкнувшись с осложнениями.
Носоглоточная миндалина есть у каждого ребенка. Лимфоидное образование позиционируется как периферическая часть иммунной системы. Здесь размножаются и становятся зрелыми лимфоциты, которые способны защитить организм от проникающих извне инфекций. Эта непарная железа расположена в области свода глотки и пазух носа, поскольку на стыке дыхательной системы и начала гортани возможно наибольшее скопление патогенной микрофлоры. Аденоиды у детей представлены овальным образованием, которое разделено на несколько фрагментов.
Гиперплазия — это патологическое разрастание лимфоидных тканей аденоидов. В норме эта миндалина образует дополнительный защитный барьер от вирусов и бактерий. Особенно важны данные образования в составе условного глоточного кольца, в который входят гланды, трубные образования для детей до 10 лет. У данной категории пациентов еще не сформирована окончательно иммунная система. Поэтому орган помогает защитить слизистую оболочку носоглотки ребенка от попадающей из окружающей среды инфекции.
Воспаление лимфоидных тканей называют аденоидитом, а их разрастание — гиперплазией. Такой диагноз ставится частым пациентам ЛОРа. Дошкольники и младшие подростки подвержены заболеванию чаще, чем другие категории — 10% детворы от 3 до 11 лет страдают подобным недугом.
У взрослых защитные механизмы работают иначе, поэтому аденоиды уже не столь важны. После 20 лет носоглоточная железа может атрофироваться и исчезнуть.
Причины патологических процессов:
Частые ОРЗ, ОРВИ: организм ослаблен, лимфоциты не в состоянии бороться с обилием аденовирусов. Возникает воспалительный процесс. Происходит функциональный сбой, миндалина не справляется с возложенной на нее задачей, ткани разрастаются и перекрывают дыхательный просвет. Осложненное течение инфекционных недугов: коклюша, скарлатины, дифтерии. Эти болезни вызывают вторичное воспаление, увеличение аденоидов. Сильные аллергические реакции. Этот вид заболевания требует срочного реагирования: обязателен прием антигистаминного препарата, исключение раздражающего фактора. Иммунодефицит у малышей, атопические состояния. При данных обстоятельствах аденоиды особенно чувствительны к любой инфекции. Постоянное пребывание ребенка в пыльной среде, покупка токсичных дешевых несертифицированных игрушек или посуды также влияет на работу железы. Родовые травмы с гипоксией плода или недоразвитие аденоидов. Наследственная предрасположенность к патологии. Если у родителей в детстве были подобные проблемы, то вероятность возникновения заболевания у малыша составит 50-60%.
Аденоиды в детстве работают с повышенной нагрузкой, отражая атаки чужеродного вторжения.

При первых подозрениях на патологию носоглоточной железы, при частых насморках и других настораживающих проявлениях следует обратиться к отоларингологу. Аденоидит — воспалительный процесс (часто возникает на грани 2-3 степени) — хорошо поддается консервативной терапии, быстро излечивается при проведении стандартных процедур. А разрастание, усиленная гипертрофия миндалины может привести к серьезным последствиям и оперативному вмешательству.
Признаки того, что аденоиды нужно лечить:
Постоянное выделение из носа серозной слизи, родители часто считают подобный симптом продолжительным насморком. Иногда малыш начинает дышать (периодически) через рот в дневные часы, а ночью спит с открытым ртом. Если не начать комплексное лечение, то появляется патологическое сопение, по ночам слышен храп, возможна кратковременная задержка дыхания ночью (апноэ). Во сне происходит смещение корня языка, начинается приступ удушья или появляется затрудненный вдох. Головная боль, усталость — это результат неспокойного сна и ротового дыхания: это приводит к недостаточному поступлению кислорода в ткани. Появляется гнусавость, при увеличении объема аденоидов происходит частичное перекрытие евстахиевой трубы и снижается слух, а инфекция провоцирует частые отиты. Постоянное наличие очага воспаления способствует возникновению ангины, бронхита, воспалительных процессов в гайморовых пазухах. В тяжелых случаях гиперплазия аденоидов влечет за собой нарушение формирования лицевого скелета: приоткрытый рот, удлиненная челюсть, нарушенный прикус.
При этом нарушается снабжение мозговых центров, малыш становится заторможенным, может отставать в развитии, быстро утомляться.
Строение носовой перегородки достаточно сложное, составной частью ее является сошник. Это непарная кость, представленная четырехугольной пластинкой.
Его задняя кромка является краем носовой перегородки, обращенным к глотке. Эта непарная костная ромбовидная пластина образует задние отверстия — хоаны, обеспечивающие сообщение стандартной носовой полости с глоточной частью.
Когда аденоиды воспаляются, происходит разрастание лимфоидных образований, прикрывающих хоаны. Согласно объему открытого для прохождения воздуха пространства определяется стадия увеличенности железы.

Гипертрофию глоточной миндалины принято подразделять на три степени вегетаций:
1.Первая — разрастание лимфоидной ткани перекрывает не более трети отверстия носового прохода. Днем дети дышат носом, затрудняется вдох или возникает похрапывание только ночью. Врачи утверждают, что на данном этапе важно быстро начать курс консервативного лечения, который позволит малышу восстановиться.
Также некоторые медики подразделяют промежуточную 1-2 степень вегетации. Таковой считается состояние, когда закрыта 1/3 прохода или немногим более. Симптоматика идентична перечисленной.
2.Вторая. Увеличение объема тканей влечет за собой существенное затруднение дыхания: просвет закрывается на 66 %. Днем малыш начинает дышать ртом при скоплении слизи, пропадает четкость речи, голос становится измененным. Ночью в 90% случаев слышен выраженный храп. При данном диагнозе рекомендована интенсивная терапия.
На этом этапе возможен воспалительный процесс: субфебрильная температура повышается до 38оС. Выделения из жидких водянистых переходят в гнойные, иногда с примесью крови — слабые капилляры поверхностного эпителия не выдерживают нагрузки.
У ослабленного малыша начинается гипоксия органов, что может спровоцировать аллергические реакции на нейтральные ранее раздражители, привести к развитию бронхиальной астмы.
3.Третья степень. Просвет почти перекрыт, оставшиеся 10-15% пространства не могут обеспечить требуемый воздухообмен. Обычный вдох или выдох невозможны даже в дневное время.
При первых двух стадиях выбор методики и курса лечения зависит не от увеличения тканей аденоидов, а от степени их влияния на здоровье детей. Если нет воспалительного процесса, то выбирается путь, способствующий укреплению иммунитета. В редких случаях потребуется оперативное вмешательство.
Некоторые отоларингологи упоминают о четвертой степени разрастания аденоидов, когда просвет исчезает. Такой вариант встречается только в очень запущенных случаях и отлично виден на рентгеновских снимках.

Добросовестные родители начинают обследование при аденоидите. Если болезнь протекает бурно, то наличие патологии аденоидов обнаруживается на 1-2 степени. При невосприимчивости организма к лечению (что случается редко) или затягивании с обращением к врачу, возможно оперативное вмешательство: лимфоидную ткань подрезают или удаляют аденоиды вовсе. Такая процедура позволяет восстановить носовое дыхание и обеспечить нормальное поступление кислорода.
При уточнении диагноза используют:
Фарингоскопию. Мягкое небо приподнимается медицинским шпателем и осматривается визуально. Передняя риноскопия. При осмотре носовых ходов после введения сосудосуживающих лекарств просматриваются аденоиды. Задняя риноскопия — осмотр с помощью зеркала.
При лечении воспалительных процессов носоглоточной миндалины разрабатывается курс консервативной терапии:
Антимикробные, противовоспалительные лекарства.
Популярны капли Протаргол и Колларгол. Оба средства создаются на основе серебра, используются только свежие растворы, приготовленные фармацевтами в аптеке. Лекарства распадаются под действием солнечных лучей, поэтому хранить их нужно в темных флаконах внутри шкафов. Срок хранения подобных капель — месяц.
Данные наименования различаются концентрацией основного элемента — преобразованных ионов серебра. Препараты обеззараживают полости носа, выступают как антибактериальное средство местного действия. Немаловажный фактор — лекарство способствует регенерации здоровых клеток и разрушает мембраны болезнет
Гипертрофия лимфоидной ткани свода глотки
Заболевания горла и глотки, особенно если они мучают пациента в детском возрасте, очень часто не проходят бесследно. Частые простуды обычно заканчиваются хроническими формами ангины или фарингита. Однако, это еще не самое страшное, большей проблемой бывает, когда к врачу обращается пациент, у которого имеется уже сформировавшаяся гипертрофия лимфоидной ткани горла и носоглотки, а, точнее, ее свода. Говоря, простым языком гипертрофия свода глотки – это не что иное, как общеизвестные аденоиды.
Проблемы с аденоидами обычно заключается в том в результате частых простуд гипертрофия охватывает носоглоточную миндалину и весь свод носоглотки, покрытый лимфоидной тканью.

Группа риска
Гиперемия миндалин и задней стенки горла, которая приводит к проблемам с аденоидами, чаще всего грозит ребятишкам от 3–10 лет. Именно в этом возрасте, может начаться активная гипертрофия лимфоидной ткани горла и носоглотки. Выражается это в том, что лимфоидная ткань начинает патологически увеличиваться размерах, происходит гиперплазия, причем не только глотки, но и задней стенки горла.
Если пациент не находится в группе риска и не болеет частыми простудными заболеваниями – гиперемия лимфоидной ткани, ему обычно не грозит. С достижением 10-летнего возраста все реже встречается гиперемия лимфоидной ткани горла и носоглотки. Она, наоборот, начинает уменьшаться и к совершеннолетию пациента в районе носоглотки и задней стенки остается лишь небольшой участок лимфоидной ткани, которая уже не может быть, вовлечена ни в какие патологические процессы. Говоря проще, если аденоиды не доставляли проблем в юном возрасте, то после совершеннолетия – это и вовсе маловероятно. В этом возрасте пациент, может страдать лишь от увеличения небных миндалин, болезней носоглотки и задней стенки горла, но никак не от аденоидов.
Причины гипертрофии
Почему у пациента в тот или иной момент возникает гипертрофия глотки или ее задней стенки, до конца еще не изучено. Специалисты выделяют лишь предрасполагающие факторы, а именно:
- Гипертрофия лимфоидной ткани и носоглотки, может возникнуть по вине частых простудных заболеваний. Миндалины испытывают колоссальные нагрузки по причине постоянных инфекционных атак. Сначала у пациента отмечается гиперемия горла и его задней стенки, а потом уже постепенно нарастает и гипертрофия лимфоидной ткани миндалин носоглотки.
- Нарушения лимфоидной ткани, могут быть вызваны проблемами со стороны эндокринной системы.
- Сильнейшие гиповитаминозы тоже часто становятся причинами разрастания лимфоидной ткани и проблем с аденоидами.
- Неблагоприятные бытовые условия проживания. Если ребенок большую часть времени проводит в помещении с сухим или излишне загрязненным воздухом – он в любом случае будет часто болеть недугами горла и глотки. Также гипертрофия лимфоидной ткани детской носоглотки, может возникать, если в комнате малыша редко проветривают и там затхлый воздух, что часто бывает в неблагополучных семьях.
Если у ребенка уже развилась гипертрофия лимфоидной ткани задней стенки горла или носоглотки – практически сходят на нет.
Воспалительные процессы горла и глотки становятся очень частыми и затяжными, иммунитет патологически падает. Однако, самое неприятное, что гиперплазия лимфоидной ткани, может послужить в дальнейшем, причиной проблем не только в задней стенке горла, но и в ушах, а также в носу.
В результате если гипертрофия лимфоидной ткани горла и глотки долгое время остается без должного внимания у ребенка, может, измениться газовый состав крови, ослабится вентиляция легких и возникнуть гипоксемия. Если болезнь прогрессирует дальше, снижается гемоглобин, начинается воспательный прочесс и количество лейкоцитов патологически растет. Отсюда нарушения в работе пищеварительной системы, снижение функции печени, щитовидки и надпочечников. Иными словами, запущенные аденоиды приводят к сбою в обмене веществ, что, может, привести к непредсказуемым последствиям.
Как вы уже поняли гипертрофия лимфоидной ткани задней стенки горла и носоглотки – далеко не шутки и лечение, следует начинать, как, можно, скорее. Однако прежде давайте научимся распознавать этот недуг.

Гипертрофия лимфоидной ткани
Симптомы и диагностика
Чаще всего спутником недуга является ярко выраженная гиперемия миндалин горла и носоглотки. Причем иногда в патологически процесс вовлекается все глоточное лимфоидное кольцо, особенно если гипертрофия или отек лимфоидной ткани глотки уже очень сильные. В этом случае ребенок, может не болеть ни одним простудным заболеванием и при обычном медосмотре врач даже не обнаружит патологических изменений в гландах. Однако, если воспалительный процесс зашел уже очень далеко у пациента будут отмечаться следующие симптомы:
- Сильная гипертрофия носоглотки обычно вызывает у ребенка кашель. Однако, основным признаком аденоидов это не является.
- Храп по ночам также может, говорить о том, что у малыша гипертрофия носоглотки.
- Если ребенок постоянно дышит ртом, он часто открыт и особенно, это выражено во сне, скорее всего, гипертрофия носоглотки имеет место.
- Длительный не поддающийся лечению насморк, также говорит о патологии со стороны аденоидов.
- Очень часто у детей встречается такой признак болезни, как аденоидный тип лица. В результате структурных изменений лимфоидной ткани глотки и ее задней стенки выражение лица у ребенка принимает некий апатичный или безразличный вид. Этому способствуют: приоткрытый рот, сглаженные носогубные складки и отвисшая нижняя челюсть. В результате у малыша нарушается формирование мимических мышц и костей лица, возникают патологии в развитии зубов и челюсти, причем неправильный прикус – это самая маленькая из проблем.
- Общее состояние ребенка, у которого постоянная и задней стенки горла и глотки, привела к гипертрофии лимфоидной ткани носоглотки, далеко не идеальное. Малыш раздражителен, плаксив, апатичен. У него плохой аппетит и ребенок очень быстро утомляется.
С постановкой диагноза проблем обычно не возникает. Метод исследования, которым выявляются проблемы с аденоидами, называется риноскопия. Анализ позволяет определить размеры патологически измененной лимфоидной ткани и определиться с методом ее терапии.
Лечение
Аденоиды у детей делятся на 3 степени в зависимости от запущенности недуга. Именно от них зависит и то, каким будет лечение аденоидов. Помимо оперативного вмешательства, сегодня используются следующие терапевтические методики:
- Медикаментозная терапия. Консервативный метод лечение, полностью от аденоидов не избавляет, но способен уменьшит лимфоидную ткань в размерах.
- Лазерная терапия — один из самых эффективных методов. Если основная цель полностью победить недуг. Подобное лечение не только благотворно влияет на аденоиды, но и в целом повышает иммунитет.
- Физиотерапия – электрофорез и прочее. Показана такая терапия только вне обострения, но помогает очень хорошо.
- Гомеопатия – самый щадящий и в то же время сомнительный метод лечения. Хорошо сочетается с любыми другими методиками.
- Климатотерапия – та самая полезная поездка на море или лечение в условиях санатория, не более чем способ снять острые симптомы.
Оперативное же лечение аденоидов в последнее время мера крайне непопулярная у специалистов. Проводится она только в том случае, если пациент полностью здоров, а его аденоиды находятся вне обострения. Манипуляция непременно проводится под местной или общей анестезией и как любое оперативное вмешательство крайне негативно отражается на работе иммунной системы в дальнейшем.
После операции ребенку предстоит, обязательны восстановительный период во время, которого придется принимать антибиотики, дабы исключить риск возникновения осложнений. Однако если врач настаивает на операции отказываться не стоит. Скорее всего – это уже крайняя мера и есть прямая опасность для здоровья ребенка. Главное, после операции примерно 2–3 месяца оберегать малыша от инфекций, пока иммунитет будет ослаблен. В дальнейшем все снова придет в норму, а защитные функции восстановятся. В результате защитные функции аденоидов возьмут на себя другие миндалины, и уже они будут защищать организм от инфекции.
Видео
В видео рассказано о том, как быстро вылечить простуду, грипп или ОРВИ. Мнение опытного врача.
Внимание, только СЕГОДНЯ!
Народные средства для лечения разрастания лимфоидной ткани в горле
Разрастание лимфоидной ткани в горле фото. Что такое гиперплазия лимфоидной ткани, и как вылечить такую патологию
Ежедневно иммунная система организма борется с различными вирусами и инфекциями. В большинстве случаев ей удается эффективно справиться с проникшим болезнетворным организмом, но в противном случае внутри организма происходят различные воспаления на кожном покрове, пищеварительной системе и слизистых оболочках. При таком процессе обычно страдают ЛОР-органы.
В процессе борьбы с вирусами активизируется работа лимфоидной ткани, которая распространилась по всему организму. В случае сильной гипертрофии лимфоидной ткани задней стенки носоглотки, пациента начинает мучить заложенность носа, затруднение дыхания, головные боли, неприятные ощущения при пальпации лица.
Лимфоидное соединение имеет большое значение в организме человека. Вся ее площадь в суммарном весе занимает один процент от массы тела. В случае гипертрофии лимфоидной ткани глотки заметить нарушение ее функций на первых стадиях невозможно.
Более того, при легком нарушении целостности дисфункция может быть и не обнаружена вовсе. Но чтобы определить функции, распространенность и свойства лимфоидной ткани свода и ее гипертрофии, необходимо обозначить что это такое.
Лимфоидной тканью называют некую разновидность соединений, внутри которых расположена система макрофагов и лимфоцитов.
Система может выглядеть как отдельный орган, но чаще всего проявляется как часть из функций человеческого тела.
Лимфоидное соединение может быть в костном мозге или селезенке, а также в составе лимфатических узлов и вилочковой железы. В перечисленных органах она проявляется как одна из функций для защиты тела.
В слизистой части ЛОР-органов и других слизистых полостях, например, в бронхах, мочевыводящих путях, почках, кишечнике лимфоидное соединение встречается чаще, но уже в виде лимфатических соединений или скопления тканей.
В случае увеличения объема бактерий в одном месте происходит гипертрофия . Она характеризуется под давлением различных окружающих факторов. В отличие от гиперплазии, гипертрофия лимфоидной ткани носоглотки у взрослых и детей может быть ложной или истинной.
В первом случае проявляется усиление развития жировой прослойки в слизистой оболочке.
Гиперплазия отличается от гипертрофии увеличением количества клеток или тканей в пораженном участке, например, в носоглотке. В результате такого процесса часто образуются аденоиды, кисты и другие новообразования. Однако, гиперплазия не может развиться в опухоли.
Необходимо сказать, что гиперплазия лимфоидной ткани – не воспаление, а только симптом .
При игнорировании такого процесса происходят различные патологические процессы во всем организме.
Гиперплазия всегда выступает как ответ на негативный фактор, который происходит в организме.
Заметить гиперплазию можно при пальпации лимфоузлов.
Существует несколько видов гиперплазии.
К первому виду относят инфекционное воспаление. При проникновении в организм вирусов или бактерий активизируется работа иммунной системы. При таком процессе увеличивается выработка лимфоцитов и макрофагов, что неизменно приводит к росту лимфоидной ткани.
Второй вид гиперплазии – реактивная форма . При таком воспалении болезнетворные микробы проникают во внутрь лимфоузлов, где начинается процесс скапливания нежелательных элементов: токсинов, клеток-макрофагов и так далее.
Последний вид гиперплазии считается самым недоброжелательным .
В злокачественный процесс вовлекаются все клетки лимфоузлов, вне зависимости от их состояния.
Это провоцирует образование большого количества лимфоидной ткани.
При прогрессировании воспаления в лимфоидной ткани происходят различные негативные процессы. Часто такая патология вызывает аппендицит, тонзиллит и так далее.
Главная задача лимфоидной ткани – защита. Данный элемент выступает во всех защитных реакциях организма.
В лимфоидной ткани содержится большое количество лимфоцитов, маколфагов и бласт, плазматических и тучных клеток, лейкоцитов. Во время проникновения вирусов, болезнетворной инфекции или инородного предмета в полость носа именно данная ткань выступает как барьер и уничтожает поврежденные клетки организма.
К дополнительным функциям лимфоидной ткани относят формирование клеток иммунной системы. При проникновении нежелательного объекта в полость носа происходит взброс описанных клеток и лейкоцитов. Они перемещаются совместно с лимфой и кровью. При неудаче и образовании процесса, при котором увеличивается рост поврежденных клеток, образуется гиперплазия. С таким процессом может справиться только иммунитет организма.
 Такая патология не является распространенной, но чаще всего она встречается у детей младшего возраста.
Такая патология не является распространенной, но чаще всего она встречается у детей младшего возраста.Самый пик развития гиперплазии наступает в три года, а ближе к десяти годам риск воспаления снижается.
 Гипертрофия провоцирует целый ряд нежелательных последствий.
Гипертрофия провоцирует целый ряд нежелательных последствий.К ним относят частые воспаления в средней части ушей, в носоглотке, полости носа .
К негативным последствиям гипертрофии относят рост лимфоидной ткани.
Имейте в виду, что перечисленные признаки часто вызывают нарушение носового дыхания.
Такой фактор провоцирует плохую вентиляцию, что способствует понижению гемоглобина в крови и уменьшению выработки эритроцитов. В то же самое время увеличивается количество лейкоцитов. Неизменно, такие последствия приводят к различным нарушениям в области желудочно-кишечного тракта, щитовидной железы и так далее.
Особенно опасны такие последствия в детском возрасте, так как могут привести к задержке в развитии.
Определив, что это — гиперплазия лимфоидной ткани носоглотки, необходимо отметить, что лечение при такой патологии необходимо комплексное и длительное. В некоторых случаях пациентам назначается консервативное лечение, но чаще всего требуется хирургическое вмешательство, при котором удаляют пораженный участок вовсе.
Першение и сухость в горле, боль при глотании, слабость, повышенная температура сигнализируют о заболевании глотки. Ниже в статье вы найдете причины заболевания; врачей, которые его лечат; необходимые лечебные процедуры для лечения; а также общую информацию о заболевании его локализации, особенностях диагностики заболеваний и лечения их. Тем не менее, советуем проконсультироваться с врачом, ибо самолечение в 90% чревато переходом болезни в хроническую стадию с крайне неприятными осложнениями
Фарингит — воспаление слизистой оболочки и лимфоидной ткани глотки, которое сопровождается болями, першением или дискомфортом в горле.. Различается острая и хроническая формы заболевания.
В нашей клинике работают лучшие врачи в Москве, имеющие большой опыт в лечении Фарингита
- першение в горле, саднение, затрудненное дыхание
- сухость в горле при глотании,
- дискомфорт и боли в горле при глотании (особенно при пустом глотке),
- общее недомогание с появлением боли в затылочной части головы
- подъем температуры (37,5-38)
- скопление трудноотделяемой с глотки гнойной слизы
- появление на задней стенке глотки фоликулы в виде красных зерен
- отченый язычок
Наиболее грозные осложнения фарингита представлены аутоиммунными заболеваниями, которые возникают вследствие повышения чувствительности организма по отношению к микробам, вызвавшим болезнь… Что это значит? Это означает, что сам по себе фарингит не представляет большой угрозы, НО может приводить к очень серьезным последствиям, если оставить его нелеченным. В этом отношении особенно опасны стрептококковые фарингиты, в результате которых могут развиться гнойные и негнойные осложнения…
- Перитонзиллярный абсцесс — это воспаление в околоминдалиновой клетчатке (область, которая находится вокруг миндалин), где и образуется гнойник.
- Заглоточный абсцесс — образуется в результате нагноений лимфатических узлов и клетчатки заглоточного пространства.
- Воспаление почек (постстрептококковый гломерулонефрит).
- Ревматизм.
При ревматизме в различных тканях организма образуются воспалительные узелки. К примеру, если они образуются в сердечной мышце, на внутренней поверхности сердца или, в самом тяжелом случае, на клапанах, они могут вызывать нарушение прохождения крови через сердце, что может привести к нежелательным последствиям вплоть до формирования порока сердца… Также воспалительные узелки способны откладываться в коже, мышцах, суставах, вследствие чего могут появляться отеки и болевые ощущения…l
Для диагностики фарингита осматривает полость рта и глотку больного, если этого недостаточно — проводится фарингоскопия.
Врач назначит анализ мазка из зева, который будет направлен на вирусологическое или бактериологическое исследование.
Прежде всего при фарингите, необходимо исключить из рациона раздражающую пищу (горячую, холодную, кислую, острую, соленую), а также отказаться от курения и употребления алкоголя. Нужно много пить (1,5-2 литра в день), лучше, если это будут витаминизированные напитки (например, ягодные морсы или отвар шиповника). Выполнять полоскание теплыми антисептическими растворами (фурациллин, йодинол и др.), смазывание (раствор Люголя в глицерине) или орошение (например, Ингалипт, Тантум Верде, Каметон) глотки. Облегчить состояние также помогает полоскание теплым солевым раствором (1 чайная ложка на стакан воды), ингаляции раствором соды с растительным маслом или закапывание в нос теплого раствора соды с добавлением глицерина. Для снижения температуры тела можно принимать жаропонижающие средства (препараты парацетамола, аспирин — за исключением детей). Также врач может назначить лекарственные препараты с интерфероном и лизоцимом, антигистаминные средства и витаминно-минеральные комплексы.
Если установлено, что фарингит имеет бактериальное происхождение (возбудителем чаще всего является гемолитический стрептококк), то, скорее всего, не удастся обойтись без антибиотиков. Назначать их должен врач, самолечение недопустимо. Препаратами выбора являются пенициллины, а при их непереносимости цефалоспорины первого поколения и макролиды.
Лечение хронического фарингита всегда длительное , оно предусматривает помимо устранения очага хронической инфекции в носоглотке, лечение сопутствующих заболеваний желудочно-кишечного тракта, эндокринных нарушений и др. При гипертрофическом фарингите разросшуюся лимфоидную ткань прижигают, воздействуя на нее электрическим током или холодом (электрокоагуляция или криотерапия ). При атрофическом фарингите , наоборот, терапия направлена на увеличение секреции слизи и уменьшение такого симптома фарингита как сухость (смазывание глотки раствором Люголя в глицерине) и стимуляцию регенераторных процессов в слизистой (препараты витамина А, АТФ).
В лечении хронического фарингита широко используют физиотерапию:
Основная причина фарингита — это вдыхание холодного или загрязненного воздуха, влияние химических раздражений (спирт, табак). Инфекционный фарингит может быть спровоцирован различными микробами (стрепто-, стафило-, пневмококки, а также вирусами (гриппа, аденовирусы) и грибками (кандида). Нередко фарингит развивается вследствие распространения инфекции из какого-либо очага воспаления, прилежащего к глотке. Так развивается фарингит при , кариесе зубов.
По этиологическому фактору острые фарингиты можно разделить на вирусные, бактериальные, грибковые, аллергические, травматические (следствие попадания инородного тела или хирургического вмешательства) и вызванные воздействием раздражающих факторов (горячей жидкости или пара, кислот, щелочей, облучения и др.).
Хронические фарингиты обычно классифицируют не по этиологическому признаку, а по характеру развивающихся в слизистой оболочке изменений: катаральный (простой), атрофический (субатрофический) и гипертрофический. Указанные формы хронического воспаления часто сочетаются.
Так, наличие диффузных атрофических изменений в слизистой оболочке может сочетаться с очаговой гиперплазией лимфоидной ткани задней стенки глотки или тубофарингеальных валиков.
Закаливание организма, исключение вредных факторов (курение, употребление алкоголя), восстановление нарушенного носового дыхания, повышение защитных сил организма (применение препаратов-иммунокорректоров, ИРС-19).
Гиперплазия шейных лимфоузлов – это клинический симптом, при котором происходит чрезмерный рост лимфоидной ткани с постепенным уменьшением объемов самих клеток их перерождением и изменением структуры. Увеличение шейных лимфоузлов чаще всего является ответом иммунной системы организма на инфекцию различной этиологии, проникшую в организм. Помимо инфекционного лимфаденита, бактериального либо вирусного характера, гиперплазия лимфоузлов шеи может быть спровоцирована онкологией.
Воспалительный процесс в носоглотке, оставленный без соответствующего лечения, провоцирует ответную реакцию организма со стороны лимфатических узлов находящихся на шее. В зависимости от степени локализации гиперплазии шейных лимфоузлов, происходит классификация воспаленных участков, а это: подчелюстные, затылочные, надключичные и переднеушные. К примеру, локальная гиперплазия подчелюстных лимфоузлов наблюдается при: ангине, скарлатине, фелинозе (болезнь кошачьей царапины), кариесе, заболеваниях, перешедших в хроническую фазу, паротите, дифтерии.
Грибковые заболевания верхних дыхательных путей, кожных покровов головы и даже полости рта могут спровоцировать развитие гиперплазии шеи.
Помимо всего вышеперечисленного, гиперплазия части лимфатических узлов шеи диагностируется врачами при краснухе, токсоплазмозе, сифилисе и туберкулезе. Кроме гиперплазии подчелюстных лимфоузлов, у больных туберкулезом фиксируется увеличение внутригрудных лимфатических узлов, которые без адекватной терапии перерождаются, а здоровые клетки лимфоидной ткани постепенно заменяются некротическими массами.
К чрезмерному увеличению лимфоузлов узлов на шее может привести заболевания щитовидной железы, сбой белкового обмена веществ и аллергические реакции организма. В крайне редких случаях лимфоидные ткани увеличиваются на фоне сахарного диабета, хронического алкоголизма или подагре. Также в медицинской практике зафиксированы случаи, когда гиперплазия шейных лимфоузлов происходит на фоне общего снижения иммунитета.
Разрастание опухолевых образований в большинстве случаев происходит аналогично инфекционным заболеваниям — лимфатическая ткань разрастается, под кожными покровами в месте локализации этих узлов визуализируются дополнительные выпячивания, участки гиперемированы.
Клинические симптомы при гиперплазии лимфатических узлов зависят от их размеров, скопления и характера воспалительного процесса.
Величина лимфатических узлов варьируется от 1,0 см на ранней стадии до 2-2,5 см при их гиперплазированном состоянии. На ощупь определяются как подвижные образования бобовидной формы, несвязанные в общую массу с окружающими их тканями и расположенные с обеих сторон челюсти. В отдельных случаях, при их сильном увеличении также прощупываются отходящие от лимфатических узлов тонкие, нитеобразные структуры (лимфатические сосуды).
Болевые ощущения на начальной стадии воспаления слабые, отмечаются только при пальпации. По мере прогрессирования процесса, болевые ощущения усиливаются и сопровождают любые движения шеей (во время приема пищи, при разговоре) и даже в состоянии покоя.
По мере развития воспалительного процесса мелкие сосуды, окружающие лимфоидную ткать, расширяются, их проницаемость увеличивается, вследствие этого на кожных покровах в области увеличенных лимфоузлов появляется припухлость и гиперемия. При ощупывании отмечается повышение температуры на 1-2 °C.
Если инфекция распространилась за пределы лимфатических узлов, то у больного, помимо увеличения общей температуры тела до 38 °C, наблюдается сонливость, головные боли, общая слабость организма.
При отсутствии адекватного лечения в период развития бактериальной инфекции, у больного может произойти нагноение шейных лимфоузлов. Что это такое? Кожные покровы в очаге воспаления напряжены, отечны и гиперемированы, лимфатические узлы болезненны как при пальпации, так и в состоянии покоя, нижняя челюсть ограничена в движении.
Особое внимание нужно уделить медленно растущим на шее лимфоузлам, которые не болят при ощупывании, малоподвижны и имеют плотную структуру, так как имеет место риск развития онкологии. При метастазном увеличении лимфоидной ткани узел по ощущениям срастается с окружающими тканями, образовываются так называемые колонии.
Если наблюдается продолжительная гиперплазия, т. е. лимфоузлы на шее воспалены более 2 месяцев, речь может идти уже не только об инфекции хронического характера. Для более точного диагностирования заболевания, во избежание развития рака, рекомендовано взятие пункции и прохождение медицинского обследования включающего следующие пункты:
- Сдача крови на общий анализ, ВИЧ и преобразование клеточного состава.
- Биохимическое исследование белкового обмена, позволяющего выявить специфические заболевания.
- Мазок из глотки, для выявления патогенной флоры.
- Анализ на выявление антигена к вирусам злокачественным клеткам.
- Рентген и ультразвуковое исследование.
- Компьютерная томография.
Проведенная диагностика позволяет врачу понять, чем обусловлена гиперплазия шейных лимфатических узлов, и назначить соответствующее лечение.

 Лечение и профилактика гиперплазии
Лечение и профилактика гиперплазии
В зависимости от размера лимфатических узлов и полученных результатов исследования, пациенту могут назначить консультации у специалистов такого профиля:
- отоларинголог – при гиперплазии подчелюстных и шейных лимфоузлов;
- дерматолог – если имеются хронические кожные заболевания;
- хирург – при выявлении в воспаленных лимфатических узлах признаков гнойного процесса;
- онколог – при обнаружении в организме метастазных образований или вирусов злокачественных клеток.
После проведения диагностических манипуляций и выявления очага воспаления лечащий врач, в зависимости от полученных результатов изысканий, назначает терапию гиперплазии лимфоузлов, которая подразумевает назначение антибактериальных и противовоспалительных медпрепаратов. Такие средства не только лечат провоцирующее заболевание, но и предотвращают дальнейшее распространение инфекции по организму.
Для уменьшения отечности и купирования болевых ощущений врачом назначаются обезболивающие лекарственные препараты, проведение курса воздействия препаратом УВЧ. Кроме того, на зону воспаления допускается наложение прохладных компрессов на область поражения. В случае развития абсцесса может потребоваться хирургическое вмешательство.
Если гиперплазия шейных лимфоузлов развивается на фоне имеющегося туберкулеза или какого-либо аутоиммунного заболевания, то врач проводит терапию по схемам, разработанным индивидуально для каждого пациента.
Для укрепления иммунитета и профилактики развития гиперплазии шейных лимфоузлов пациенту рекомендован прием витаминов, соблюдение правил личной гигиены, своевременное лечение простудных заболеваний и закаливание во избежание рецидива.
В период лечения пациенту рекомендован покой, постельный режим, дневной сон. Кроме этого, пересматривается меню больного — исключается острая, жирная и жареная еда, делается упор на употреблении легких супов, перетертых овощей и фруктов, приготовленных на пару. В качестве питья допускается прием травяных чаев, соков и компотов.

 Лечение гиперплазии в домашних условиях
Лечение гиперплазии в домашних условиях
Народная медицина при лечении гиперплазии лимфоузлов предлагает:
- Полоскание горла 4 раза в день настойкой эхинацеи, 10 кап. настойки на 1 ст. воды. Считается классической схемой лечения гиперплазированных лимфоузлов шеи.
- Рубленые листья чистотела, завернутые в марлю и наложенные на больной лимфоузел в качестве компресса, помогают снять отечность.
- Из препаратов народной медицины, для употребления внутрь, полезно принимать до 100 гр. в день свежевыжатого сока свеклы, который является ценным источником кальция и хлора. Во избежание развития аллергической реакции сок рекомендуется разводить с водой в пропорции 1: 4.
- Настой из 1 ст. л. сушеных цветов крапивы (яснотки), которую следует заварить 1 ст. кипятка, утеплить и настоять в течение 30 мин., процедить и пить по 1/2 стакана до 3 раз в сутки, позволяет ускорить процесс выздоровления.
Для предотвращения развития ускоренного кровообращения, воспаленные лимфатические нельзя греть и наносить йодовые сетки. Питье, употребляемое больным, должно быть теплое или комнатной температуры.
Следует помнить, что даже изолированная гиперплазия единичного узла на шее является свидетельством системного расстройства в организме, обнаружить который бывает сложно без применения лабораторных исследований в специализированных медучреждениях. Поэтому, во избежание перерождения лимфатических узлов, недопустима их самостоятельная диагностика и терапия.
Что такое гипертрофия лимфоидной ткани глотки
Гипертрофия лимфоидной ткани глотки (преимущественно носоглоточной и небных миндалин) не сопровождается нарушением ее функции.
Распространенность. Наблюдается обычно у детей в возрасте 3-10 лет. Гипертрофированная лимфоидная ткань подвергается физиологической инволюции и уменьшается в Период полового созревания. Патологическая гипертрофия лимсроидной тканц — гипертрофия аденоидов встречается чаще у детей в возрасте от 2 до 8 лет. Гипертрофия небных и глоточной миндалин свойственна детям младшего возраста как проявление общей гиперплазии лимфоидной ткани и защитных реакций организма.
Причины (этиология) гипертрофии лимфоидной ткани глотки
Этиология неизвестна. Предрасполагающими факторами могут быть воспалительные заболевания глотки, различные детские инфекционные заболевания, эндокринные нарушения, гиповитаминозы, аномалии конституции, неблагоприятные социальные и бытовые условия и другие воздействия, снижающие реактивность организма.
Гипертрофия лимфоидной ткани в ответ на инфекционное заболевание приводит к учащению воспалительных процессов в глотке. Сохраняя свою функцию, гипертрофированная лимфоидная ткань может, однако, быть причиной патологических изменений в носу, ушах и гортани.
Гипертрофии миндалин спосо
Разрастание лимфоидной ткани в горле у взрослого. Разрастание лимфоидной ткани миндалин
Ежедневно иммунная система организма борется с различными вирусами и инфекциями. В большинстве случаев ей удается эффективно справиться с проникшим болезнетворным организмом, но в противном случае внутри организма происходят различные воспаления на кожном покрове, пищеварительной системе и слизистых оболочках. При таком процессе обычно страдают ЛОР-органы.
В процессе борьбы с вирусами активизируется работа лимфоидной ткани, которая распространилась по всему организму. В случае сильной гипертрофии лимфоидной ткани задней стенки носоглотки, пациента начинает мучить заложенность носа, затруднение дыхания, головные боли, неприятные ощущения при пальпации лица.
Лимфоидное соединение имеет большое значение в организме человека. Вся ее площадь в суммарном весе занимает один процент от массы тела. В случае гипертрофии лимфоидной ткани глотки заметить нарушение ее функций на первых стадиях невозможно.
Более того, при легком нарушении целостности дисфункция может быть и не обнаружена вовсе. Но чтобы определить функции, распространенность и свойства лимфоидной ткани свода и ее гипертрофии, необходимо обозначить что это такое.
Лимфоидной тканью называют некую разновидность соединений, внутри которых расположена система макрофагов и лимфоцитов.
Система может выглядеть как отдельный орган, но чаще всего проявляется как часть из функций человеческого тела.
Лимфоидное соединение может быть в костном мозге или селезенке, а также в составе лимфатических узлов и вилочковой железы. В перечисленных органах она проявляется как одна из функций для защиты тела.
В слизистой части ЛОР-органов и других слизистых полостях, например, в бронхах, мочевыводящих путях, почках, кишечнике лимфоидное соединение встречается чаще, но уже в виде лимфатических соединений или скопления тканей.
В случае увеличения объема бактерий в одном месте происходит гипертрофия . Она характеризуется под давлением различных окружающих факторов. В отличие от гиперплазии, гипертрофия лимфоидной ткани носоглотки у взрослых и детей может быть ложной или истинной.
В первом случае проявляется усиление развития жировой прослойки в слизистой оболочке.
Гиперплазия отличается от гипертрофии увеличением количества клеток или тканей в пораженном участке, например, в носоглотке. В результате такого процесса часто образуются аденоиды, кисты и другие новообразования. Однако, гиперплазия не может развиться в опухоли.
Необходимо сказать, что гиперплазия лимфоидной ткани – не воспаление, а только симптом .
При игнорировании такого процесса происходят различные патологические процессы во всем организме.
Гиперплазия всегда выступает как ответ на негативный фактор, который происходит в организме.
Заметить гиперплазию можно при пальпации лимфоузлов.
Виды гиперплазии
Существует несколько видов гиперплазии.
К первому виду относят инфекционное воспаление. При проникновении в организм вирусов или бактерий акти



