Малые аномалии развития сердца — причины, симптомы, диагностика и лечение
Малые аномалии развития сердца — это группа врожденных или приобретенных структурных нарушений миокарда и прилегающих к нему магистральных сосудов, которые не приводят к явным нарушениям гемодинамики, но иногда провоцируют развитие патологических состояний в течение жизни. Могут осложняться внезапной кардиальной смертью, бактериальным эндокардитом, митральной, трикуспидальной недостаточностью, разрывом хорд. При значимых отклонениях внутрисердечной гемодинамики от нормы отмечается цианоз кожи, одышка, быстрая утомляемость, редкие загрудинные боли. Лечение чаще консервативное, по показаниям осуществляются кардиохирургические операции.
Общие сведения
Малые аномалии сердца (МАС) широко распространены, представляют собой разнородную группу патологических состояний, обусловленных изменениями соединительной ткани сердца. Рассматриваются как частный случай висцеральных соединительнотканных дисплазий, нередко сочетаются с дисплазией кожи, костно-мышечной системы, других внутренних органов. В 96-99% случаев не обнаруживаются при осмотре, остаются недиагностированными или выявляются случайно при обследовании по поводу другой патологии. Встречаемость у новорожденных колеблется от 40 до 69%. Чаще страдают мальчики – 58% от общего числа детей с установленными нарушениями. Самыми часто диагностируемыми отклонениями от нормы являются дефект межпредсердной перегородки (26%) и функционирующий артериальный проток (6%).

Малые аномалии развития сердца
Причины
В настоящее время МАС рассматриваются как полиэтиологическое состояние, которое возникает под действием различных факторов и приводит к стойким анатомическим или функциональным дефектам соединительнотканных структур, являющихся основой сердечного каркаса. Большинство подобных дефектов обусловлено дисплазией соединительной ткани (ДСТ). Основными причинами развития МАС считаются:
- Недифференцированная ДСТ. Является обширной группой состояний, не укладывающихся в картину определенных наследственных болезней. Отличается полиморфностью проявлений. Наряду с поражением сердца часто обнаруживается гипермобильность суставов, вегето-сосудистые расстройства, нарушения со стороны внутренних органов различной степени выраженности.
- Наследственные заболевания. Включают группу генных и хромосомных патологий, характеризующихся нарушением дифференцировки клеток соединительной ткани, изменением их нормальной структуры, снижением функции, дефицитом энзимов, каркасных белков и гликопротеинов. Примерами являются синдромы Марфана, Элерса-Данлоса.
- Патология беременности. Отклонения от нормы возникают на этапе внутриутробного развития, обычно связаны с нарушением закладки органов на ранних сроках — до 8 недели. Доступные исследования не позволяют диагностировать отклонения ввиду малого их размера. Предрасполагающими факторами кардиальной патологии становятся употребление будущей матерью алкоголя и наркотиков, курение.
- Экзогенные влияния.
Патогенез
Малые аномалии связаны с дефектами структуры интерстициальной ткани сердца. Основным типом клеточной патологии, лежащим в основе повреждения, является дисплазия. Соединительнотканные структуры играют роль кардиального «скелета», составляют основу клапанного аппарата, сосудов. Дисплазия становится причиной нарушения дифференцировки, пролиферации, микроструктуры, метаболизма клеток в этих структурах, развитию неправильной гистоархетиктоники с формированием разнообразных отклонений строения, способных привести к нарушению функциональности органа. Нередко малые кардиальные аномалии сочетаются с патологией иных систем и тканей.
Классификация
Малые аномалии представляют собой патологии собственно сердечной мышцы и прилегающих магистральных артерий. Нарушения систематизируют по локализации дефекта с последующим уточнением наличия гемодинамических нарушений и степени их выраженности. Выделяют шесть основных групп изменений миокарда и сосудов, которые определяются с помощью ультразвукового исследования сердца:
- Аномалии предсердия, межпредсердной перегородки. Включают открытое овальное окно, образующее прямое сообщение между предсердиями, увеличенную евстахиеву заслонку (более 10 миллиметров), дисфункциональный клапан нижней полой вены, дополнительные трабекулы.
- Аномалии левого желудочка, межжелудочковой перегородки. В данных локациях могут выявляться небольшие аневризмы межжелудочковой стенки, изменения выносящего пути левого желудочка, трабекулы. Обычно хирургическую коррекцию таких дефектов осуществляют в детском возрасте.
- Аномалии аорты. К этой локализации относят пороки строения как самого сосуда, так и его клапана. Выделяют узкое или широкое основание аорты, дилатацию синусов Вальсальвы, наличие только двух (в норме три) створок клапана либо его асимметрию, пролапс.
- Аномалии легочной артерии. В зоне ствола и бифуркации сосуда диагностируют субкомпенсированное расширение просвета, пролапс клапана.
- Аномалии трикуспидального клапана. У пациентов определяется опущение створок в пространство правого желудочка до 12 мм, подклапанные сужения (высокие, низкие, трубчатые).
- Аномалии митрального клапана. Может обнаруживаться пролапс, низкое крепление хорд створок, дополнительные или аномально расположенные сосочковые мышцы, врожденные стеноз и недостаточность.
Симптомы
У 96% пациентов система кровообращения и организм в целом никак не страдают от стромальных дефектов, клиническая симптоматика отсутствует. При значимом поражении различных кардиальных отделов могут определяться неспецифические проявления: цианоз кожи, особенно – в области носогубного треугольника, быстрая утомляемость, одышка, незначительные редко возникающие кардиальные боли. Чаще всего малые аномалии манифестируют в период гормональной перестройки (подростковый период, беременность). Наблюдается тахикардия, аритмии, давящие ощущения за грудиной, тошнота, снижение физической выносливости, головные боли и головокружения. Возможно появление признаков вегетососудистой дистонии, в том числе субфебрильное повышение температуры тела.
У новорожденных патология может проявляться частым глубоким дыханием, ускорением сокращений сердца при кормлении, купании. Существуют симптомы, характерные для отдельных дефектов. Добавочные хорды левого желудочка становятся этиологическим фактором синусовой тахикардии. Регургитация крови из-за неплотного смыкания трикуспидального клапана или ее нефизиологическая циркуляция при открытом овальном окне могут приводить к застойным явлениям в малом круге кровообращения, что сопровождается выраженной одышкой даже при незначительной физической активности.
Осложнения
Несмотря на отсутствие прямого патологического влияния, малые аномалии снижают общую резистентность миокарда к воздействию повреждающих факторов, что повышает риск формирования сердечно-сосудистых патологий. К примеру, на фоне пролапса митрального клапана развивается до 30% всех инфекционных эндокардитов, вероятность внезапной смерти при массивной регургитации повышается в 50 раз, особенно у молодых людей обоих полов. У отдельных пациентов возникают фатальные нарушения ритма, проводимости, наблюдается образование аневризм аорты и коронарных артерий с их последующим разрывом. Дегенерация клапанных структур становится предрасполагающим фактором атеросклероза и кальциноза, которые сопровождаются сужением просвета отверстий (стенозом) между полостями сердца и/или сосудами.
Диагностика
Иногда врачу-кардиологу удается заподозрить наличие малых аномалий при проведении первичного осмотра, однако это происходит только при обнаружении характерной достаточно выраженной симптоматики, сопутствующих состояний. Патология сердца, обусловленная соединительнотканной дисплазией, у детей раннего возраста часто сопровождается грыжами, врожденными вывихами суставов, их повышенной мобильностью, удлиненными конечностями и пальцами на руках, ногах, деформациями грудной клетки. Аускультативно изменения миокарда проявляют себя шумами во время систолы или определением нескольких звуковых феноменов одновременно. В качестве дополнительных методов исследования обычно используются:
- Эхокардиография. ЭхоКГ является основным методом диагностики дефектов строения миокарда. При расширении основания аорты или легочной артерии отмечаются специфические признаки нарушения структуры и внутрисердечной гемодинамики, в частности – существенная разница гидростатического давления в аорте и полости левого желудочка. При открытом сообщении между предсердиями наблюдается прерывание сигнала в области перегородки, допплерография выявляет нарушения линейного тока крови вплоть до турбулентного характера. При наличии пролапса клапанов устанавливается его степень в миллиметрах и примерный объем регургитации. Эхо-КГ хорошо визуализирует дополнительные хорды, их эктопическое крепление.
- Электрокардиография. При малых аномалиях ЭКГ назначается главным образом для диагностики аритмий и определения их генеза. Большое значение имеют тесты с использованием физической нагрузки, позволяющие оценить резервные способности миокарда, выявить скрытые патологии проводящей системы. Обнаружить аномальные пути проведения импульсов помогает чрезпищеводная электрокардиостимуляция.
- Рентгенография. Рентген ОГК выполняется для визуализации сердца и крупных сосудов. С помощью рентгенологического исследования можно определить признаки увеличения камер, реже – дилатации восходящей аорты, уточнить состояние других сосудов, подтвердить наличие патологических образований, например, аневризм, оценить их смещаемость. Методика дает возможность заподозрить пороки клапанов.
Лечение малых аномалий сердца
Лечение патологии необходимо лишь в тех случаях, когда диспластические явления в сердце влияют на его работу, функционирование магистральных сосудов. При отсутствии симптоматики рекомендуется общая профилактика сердечно-сосудистых заболеваний с ежегодным посещением кардиолога для консультации и проведения УЗИ. Выделяют несколько направлений коррекции состояния пациентов:
- Медикаментозное лечение. Требуется при существенных нарушениях внутрисердечной циркуляции крови или множественных аномалиях органа. Обычно применяют препараты калия и магния, медикаменты, улучающие доставку и потребление миокардом кислорода (убихинон, цитохром С, карнитин), витамины (В1, В2, В3, РР), кардиопротекторы (триметазидин, таурин, никорандил). При аритмиях, нарушениях проводимости используют антиаритмические средства (амиодарон, бета-адреноблокаторы, прокаинамид).
- Хирургические методы. Показаны, если у пациента выявляются массивные гемодинамические нарушения с потенциальным развитием жизнеугрожающих осложнений. Аномалии межжелудочковой, межпредсердной перегородки оперируют в условиях искусственного кровообращения, гипотермии. Небольшие дефекты ушивают, крупные закрывают искусственным барьером из синтетических или биоорганических материалов. При стенозах, пролапсах клапанов выполняют их протезирование.
Прогноз и профилактика
Поскольку малые аномалии в большинстве случаев никак не сказываются на состоянии здоровья больного, прогноз почти всегда благоприятный. При наличии нарушений оперативное вмешательство позволяет полностью устранить последствия дисплазии и предупредить развитие осложнений. Общая летальность при применении хирургических методик не превышает 1%. Первичная профилактика предусматривает исключение вредных влияний на плод и ребенка в первые годы жизни, вторичная заключается в предупреждении возможных осложнений, включает регулярные (1-2 раза в год) осмотры кардиолога с проведением инструментальных исследований. Рекомендуется соблюдение здорового образа жизни, отказ от вредных привычек, дозирование физических нагрузок, правильное питание с большим количеством овощей и фруктов, ограничением жиров и соли, избегание стрессовых ситуаций.
Кардиосклероз – это что такое? Симптомы и лечение патологии сердечной мышцы
Кардиосклероз – это патология сердечной мышцы, которая проявляется в разрастании соединительной рубцовой ткани, происходящем в миокарде. Заболевание серьезное, так как оно приводит к деформации клапанов и замещению мышечных волокон. А это чревато тяжелыми последствиями.
Почему возникает данная патология? Какие симптомы указывают на ее наличие? Как с ней бороться? Что ж, об этом сейчас речь и пойдет.
Классификация
Первым делом нужно отметить, что рассматриваемая патология – это не самостоятельная нозологическая единица, а одна из разновидностей ишемической болезни сердца (ИБС).
Кардиосклероз, впрочем, принято рассматривать согласно международной классификации болезней. В РФ она была внедрена в медицинскую практику в 1999 году. Это – справочник, поделенный на рубрики, где перечислены заболевания, и всем им присвоено буквенное и цифровое обозначение.
Градация диагноза кардиосклероз в МКБ выглядит так:
- Заболевания системы кровообращения – I00-I90.
- Постмиокардитический кардиосклероз – I20.0-I20.9.
- ИБС – I10-I25.
- Атеросклеротическая болезнь сердца – I25.1.
- Постинфарктный кардиосклероз – I2020-I2525.
- ИБС хронической формы – I25.
Что ж, вкратце ознакомившись с кодами кардиосклероза по МКБ-10, можно перейти к более важной теме. А именно к рассмотрению его видов, причин возникновения, симптомов и лечения.

Виды и формы заболевания
Нельзя не затронуть вниманием и эту тему. Выше были рассмотрены коды кардиосклероза в МКБ-10, но необходимо отметить, что в этой классификации нет информации о формах заболевания. А их всего две:
- Очаговый кардиосклероз. В данном случае в миокарде образуются отдельные, различающиеся по величине рубцовые участки. Как правило, патология этой формы возникает в результате инфаркта миокарда или миокардита.
- Диффузный кардиосклероз. Эта форма характеризуется равномерным поражением миокарда и очагов соединительной ткани. Они распределяются по площади всей сердечной мышцы. Как правило, возникает при ИБС кардиосклероз данной формы.
Также принято выделять этиологические виды заболевания. Но они – это исход первичного заболевания, которое влечет за собой замещение функциональных волокон миокарда рубцами. В МКБ-10 кардиосклероз некоторых этиологических разновидностей выделен отдельно. Вообще, их три:
- Атеросклеротическая форма. Возникает в результате перенесенного атеросклероза.
- Постинфарктная. Формируется вследствие инфаркта миокарда.
- Миокардитическая. Является результатом миокардитов и ревматизмов.
Важно отметить, что в редких случаях наблюдаются и другие формы. Они могут быть связаны с травмами, дистрофией и прочими поражениями сердечной мышцы.
Атерокардиосклероз
Возникает вследствие поражения коронарных артерий. На наличие этой патологии указывают симптомы прогрессирующей ишемической болезни:
- Боли за грудиной, появляющиеся из-за стрессов или физических нагрузок.
- Одышка.
- Дискомфорт, ощущаемый в нижней челюсти, руке и спине.
- Усиленное сердцебиение. Нередко ощущаются перебои.
- Обмороки.
- Головокружение, тошнота и слабость.
- Помутнение сознания.
- Чрезмерная потливость.
- Отеки нижних конечностей.
- Психоэмоциональная лабильность.
По мере развития заболевания может возникнуть отек легких или приступы сердечной астмы, асцит и плеврит, мерцательная аритмия, экстрасистолия, предсердно-желудочковые блокады, атеросклероз аорты и артерий.
Чтобы установить диагноз, кардиолог изучает анамнез пациента. Важно учитывать, был ли у него атеросклероз, ИБС, аритмия, перенесенные инфаркты и т. д. Также ему понадобится пройти такие диагностические исследования:
- Биохимический анализ крови. Помогает выявить повышенный уровень бета-липопротеидов и наличие гиперхолестеринемии.
- ЭКГ. Необходима для выявления коронарной недостаточности, нарушения ритма, постинфарктных рубцов, умеренной гипертрофии и внутрисердечной проводимости.
- Эхокардиография. Позволяет определить нарушения сократимости миокарда.
- Велоэргометрия. С ее помощью удается уточнить, насколько сильна дисфункция миокарда, а также в каком состоянии находятся функциональные резервы сердца.
Также пациента могут направить на фармакологические пробы, поликардиографию, МРТ сердца, вентрикулографию, суточное ЭКГ-мониторирование, коронарографию и ритмокардиографию. А чтобы уточнить, есть ли выпот, проводят рентгенографию грудной клетки, УЗИ брюшной и плевральной полостей.

Постинфарктный кардиосклероз
Продолжая рассказывать о симптомах этого заболевания, стоит обратить внимание и на эту его форму. С медицинской точки зрения, данная патология – одна из разновидностей ИБС. Постинфарктный кардиосклероз проявляется симптомами сердечной недостаточности:
- Повышение давления в легочных венах, капиллярах и артериолах, сопровождающееся увеличением их проницаемости.
- Снижение толерантности к физическим нагрузкам.
- Повышенная утомляемость.
- Жесткое дыхание с сухими хрипами.
- Альвеолярный отек легких.
- Сердечная астма, провоцируемая нервно-психическим или физическим напряжением.
- Сильная одышка, акроцианоз, холодный пот.
- Побледнение кожи. Покровы могут иметь сероватый оттенок.
- Повышенное внутричерепное давление.
- Ослабление и учащение периферического пульса.
- Сниженное артериальное давление.
Чтобы установить диагноз «Кардиосклероз постинфарктной этиологии», врач, помимо сбора анамнеза и изучения симптоматики, направляет пациента на исследования, причисленные выше. Но, помимо них, может быть также назначено что-то из следующего:
- ПЭТ сердца. Помогает оценить питание миокарда, наличие областей с дефицитом, а также определить степень жизнеспособности клеток.
- Физикальное обследование. Позволяет выявить смещение вниз или влево верхушечного толчка и ослабление на верхушке первого тона. В редких случаях на митральном клапане обнаруживается систолический шум.
- Нагрузочные пробы (тредмил-тест и велоэргометрия) и холтеровское мониторирование. Эти исследования помогают выявить преходящую ишемию.
Особо информативна в данном случае эхокардиография. Она помогает обнаружить гипертрофию левого желудочка, дилатацию, хроническую аневризму сердца и нарушения сократимости.
Миокардитический кардиосклероз
И об этом заболевании стоит рассказать в отдельности. Миокардитический кардиосклероз – это патология, приводящая к сердечной недостаточности. При этом ткань миокарда отмирает и замещается фиброзной. С течением времени сердце к ней адаптируется, а это приводит к увеличению его в размерах. Как итог – нарушение циркуляции крови и недостаточность.
Как правило, пациенты жалуются на такие симптомы:
- Головокружение.
- Одышка.
- Учащенное сердцебиение.
- Слишком быстрая утомляемость.
- Сердечные боли сдавливающего или колющего характера.
- Увеличение или уменьшение частоты пульса.
- Нарушения сердечного ритма. Они проявляются в экстрасистолии, мерцательной аритмии и в блокаде сердца.
- Аневризма. Так называется расширение и последующее выпячивание ткани из стенки сердца. Если произойдет разрыв аневризмы, то летального исхода не избежать.
Чтобы установить верный диагноз, врач проводит аускультативный осмотр, после чего направляет его на ЭКГ и МРТ для получения изображения сердца в нескольких плоскостях. Это позволит изучить его состояние, а также рассмотреть клапаны, стенки и камеры.

Другие причины заболевания
Что является предпосылками патологий, относящихся к вышеперечисленным формам, – ясно. Но надо знать, что существуют и другие причины кардиосклероза. К более редким предпосылкам возникновения данного заболевания относят:
- Радиационное облучение. Оно может проникать в толщу тканей и поражать разные системы и органы. Если облучается сердечная мышца, перестройка в строении клеток происходит на молекулярном уровне.
- Саркоидоз. Это заболевание является системным, поэтому поразить оно может различные ткани организма. Если саркоидоз обретает сердечную форму, то в миокарде образуются воспалительные гранулемы.
- Гемохроматоз. Характеризуется активным отложением железа в сердечной ткани. С течением времени это дает токсический эффект. В итоге образуется воспаление, следствием которого становится разрастающаяся соединительная ткань.
- Склеродермия. Соединительная ткань начинает расти с капилляров. А ими миокард богат. Сердце начинает увеличиваться, так как стенки утолщаются, но признаков разрушения кардиомиоцитов или наличия воспаления не наблюдается.
И конечно же, медицине известны случаи, когда у пациента возникал идиопатический кардиосклероз. Это – патология, сформировавшаяся без видимых на то причин. Ученые предполагают, что предпосылками являются механизмы, не открытые до сих пор.
Возможно, существуют и наследственные факторы, провоцирующие на определенном жизненном этапе рост соединительной ткани. Но данная вероятность пока что лишь обсуждается специалистами.
Лечение сосудорасширяющими
Выше было многое сказано о кодах кардиосклероза по МКБ, симптомах данной патологии и методах диагностики. Теперь можно поговорить и о том, как именно она лечится.
Сразу надо оговорить один момент. Кардиосклероз – это очень серьезное заболевание. Самолечение в данном случае недопустимо! То, какие именно лекарства нужно будет пить для облегчения симптоматики, определяет лишь врач, учитывая результаты диагностики и индивидуальность случая пациента.
Как правило, часто назначают сосудорасширяющие. Эти препараты существенно улучшают местное кровообращение. Обычно назначают такие средства:
- «Кавинтон». Улучшает мозговой метаболизм и кровообращение. Увеличивает потребление тканью головного мозга кислорода и глюкозы. Существенно повышает устойчивость гипоксии к нейронам и снижает агрегацию тромбоцитов, разжижает кровь. Увеличивает мозговой кровоток. Усиливает кровоснабжение в тех ишемизированных участках, где наблюдается низкая перфузия.
- «Цинатропил». Комбинированный препарат, оказывающий сосудорасширяющее, антигипоксическое и ноотропное действие. Улучшает метаболизм в ЦНС, мозговое кровообращение и эластичность эритроцитовых мембран, снижает возбудимость вестибулярного аппарата.
Их при кардиосклерозе надо принимать периодическими курсами, по 1 таблетке 2-3 раза в день. Первый период терапии длится, как правило, 2-3 месяца.

Сердечные препараты
Этих средств существует бесчисленное множество, и все они подразделяются на группы. Одни препараты регулируют кровообращение и контролируют тонус сосудов, другие уменьшают болевые ощущения, некоторые воздействуют непосредственно на мышцу, оказывая антисклеротическое и гиполипидемическое действие и т. д.
Кардиосклероз сердца заболевание сложное, так что назначают средства разных групп, и вот наиболее популярные:
- «Коргликон». Гликозид, оказывающий положительное инотропное действие. Имеет растительное происхождение, основу препарата составляет экстракт листьев майского ландыша. Повышает чувствительность кардиопульмональных барорецепторов, увеличивает активность блуждающего нерва.
- «Аспаркам». Восполняет дефицит магния и калия в организме, регулирует метаболические процессы, снижает проводимость и возбудимость миокарда, устраняет дисбаланс электролитов.
- «Дигоксин». Основу этого препарата составляет экстракт шерстистой наперстянки. Улучшает работу сердца и удлиняет диастолу. Увеличивает сократимость миокарда, а, следовательно, минутный и ударный объем.
- «Верапамил». Блокатор кальциевых каналов, который оказывает антигипертензивное, антиаритмическое и антиангинальное действие. Воздействует как на миокард, так и на периферическую гемодинамику. Снижает потребность миокарда в кислороде, уменьшает его тонус. Если есть наджелудочковая аритмия, то оказывает и антиаритмическое действие.
Эти препараты необходимо пить по 1 таблетке 1-2 раза в день. Курс, как правило, составляет 1-2 месяца.
Антиагреганты
Эти средства также применяются в лечении очагового и диффузного кардиосклероза. Они не допускают агрегации (склеивания) тромбоцитов, а ведь именно это приводит к образованию в сосудах тромбов. Лучшими препаратами этой категории являются:
- «Кардиомагнил». Это средство не только подавляет агрегацию тромбоцитов, оно еще и оказывает жаропонижающее, анальгезирующее и противовоспалительное действие.
- «Аспекард» и «Аспирин». Эти два препарата являются аналогами. Оказывают такое же действие, как и «Кардиомагнил». Особенно ярко выражен антиагрегантный эффект в тромбоцитах, так как они не могут повторно синтезировать ЦОГ.
Эти препараты надо принимать по 1 таблетке 1-2 раза в сутки. Все три перечисленных лекарства оказывают хорошее разжижающее действие на кровь, а также улучшают кровообращение в сосудах и в сердце.

Другие препараты
Продолжая рассказывать о том, что это такое – кардиосклероз, и как лечить данное заболевание, необходимо перечислить и медикаменты других групп, назначаемые для облегчения симптоматики.
При этой патологии часто назначают ноотропы, которые оказывают специфическое воздействие на высшие психические функции:
- «Фезам». Также оказывает сосудорасширяющее и антигипоксическое действие. Улучшает кровоток, снижает сопротивление сосудов мозга и вязкость крови, улучшает эластичность мембран эритроцитов.
- «Пирацетам». Положительно влияет на обменные мозговые процессы и на интегративную деятельность. Улучшает кровоток и связи между полушариями, стабилизирует церебральные функции.
Эти препараты надо пить на постоянной основе, по 1 таблетке 2-3 раза в сутки.
Также часто назначают медикаменты, улучшающие сердечный ритм. К таковым относится «Кордарон» и «Коронал».
С отеками, которые являются одним из симптомов рассматриваемой патологии, помогают справиться такие мочегонные, как «Верошпирон» и «Фуросемид». Их надо принимать по 1 таблетке 1 раз в день на протяжении 2-3 недель.
Помимо перечисленного, при кардиосклерозе обязательно нужно пить общеукрепляющие. А именно витамины группы В. Их регулярный прием повышает иммунитет и защитные силы организма. Это необходимо, когда он ослаблен из-за заболевания.
Питание
Один из ключевых моментов эффективного лечения кардиосклероза – соблюдение диеты. Нельзя создавать нагрузку на внутренние органы едой. Потому важно следовать таким правилам:
- Есть 5-6 раз в сутки маленькими порциями.
- Не превышать норму суточной калорийности, составляющую 2500-2700 кКал.
- Отказаться от соли. Или хотя бы свести ее потребление к минимуму.
- Готовить еду исключительно на пару. Жареное, тушеное, печеное и т. д. запрещено.
- Включить в ежедневный рацион максимум микроэлементов и витаминов. То есть употреблять больше свежих овощей и фруктов. Особенно тех, где высоко содержание кальция и магния, необходимого для улучшения работы сердечно-сосудистой системы.
Также понадобится отказаться от таких продуктов:
- Богатая холестерином пища (колбаса, рыба, сало, мясо).
- Алкоголь.
- Некоторые овощи и зелень: редис, лук, горох, петрушка, фасоль, капуста и чеснок.
- Энергетики, крепкий чай, какао, кофе.
- Яйца и кисломолочные изделия.
Еще необходимо снизить количество выпиваемой жидкости. В день – не более 0,5 л. Что же можно употреблять при кардиосклерозе? На самом деле, полноценный рацион составить реально. И вот, из чего:
- Фрукты: вишни, яблоки, мандарины, киви, бананы и виноград. Из них можно делать компоты, желе, пудинги и т. д.
- Орехи.
- Овощи, за исключением перечисленных ранее.
- Рисовая и гречневая каши на нежирном молоке.
- Фруктовые соки, особенно морковный, яблочный и апельсиновый.
- Мясо, птица и рыба с минимальным количеством жира (редко).
Более подробные списки запрещенного и разрешенного составит врач. Тему питания он обговорит с пациентом в обязательном порядке.

Прогноз
Выше было многое сказано про МКБ-коды кардиосклероза, симптомы и причины данного заболевания, а также о том, как его надо лечить. Напоследок – пару слов о прогнозе.
В данном случае изменение состояния пациента, как и его трудоспособность, зависит от выраженности патологии и характера ее проявления. Если она не отягощена нарушениями кровообращения и ритма, то протекать заболевание будет более благоприятно.
Но в случае появления осложнений прогноз ухудшится. Существенно осложняет течение заболевания желудочковая экстрасистолия, мерцательная аритмия и недостаточность кровообращения. Также весомую опасность представляет желудочковая пароксизмальная тахикардия, предсердно-желудочковая блокада и аневризма, о которой уже говорилось ранее.
Настоятельно рекомендуется проводить профилактику патологии. При появлении тревожных симптомов сразу обращаться к врачу, а также своевременно и активно лечить атеросклероз, коронарную недостаточность и миокардиты.
Людям, имеющим проблемы с сердечно-сосудистой системой или же склонность к их появлению, стоит раз в полгода проходить плановое обследование у кардиолога.
Инфаркт миокарда — Википедия
У этого термина существуют и другие значения, см. Инфаркт.Инфа́ркт миока́рда (серде́чный при́ступ) — одна из клинических форм ишемической болезни сердца, протекающая с развитием ишемического некроза участка миокарда, обусловленного абсолютной или относительной недостаточностью его кровоснабжения[1].
1 декабря 2012 года Американская коллегия кардиологии и Американская ассоциация сердца опубликовали самые современные клинические рекомендации по ведению инфаркта миокарда со стойкими подъёмами сегмента ST на ЭКГ и его ранних осложнений[2]. Чуть раньше в октябре 2012 года свои рекомендации по данной форме заболевания обновило Европейское общество кардиологии[3]. Последние обновления своих рекомендаций по ведению острого коронарного синдрома без стойких подъёмов сегмента ST на ЭКГ данные общества публиковали в мае[4] и декабре[5] 2011 года соответственно.
По стадиям развития:
- Острейший период (до 6 часов от начала ИМ)
- Острый период (до 12-14 дней от начала ИМ)
- Подострый период (до 2 месяцев)
- Период рубцевания (более 2х месяцев)
По анатомии поражения:
- Трансмуральный
- Интрамуральный
- Субэндокардиальный
- Субэпикардиальный
По объёму поражения:
- Крупноочаговый (трансмуральный), Q-инфаркт
- Мелкоочаговый, не Q-инфаркт
- Локализация очага некроза.
- Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
- Изолированный инфаркт миокарда верхушки сердца.
- Инфаркт миокарда межжелудочковой перегородки (септальный).
- Инфаркт миокарда правого желудочка.
- Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
- Моноциклическое
- Затяжное
- Рецидивирующий ИМ (новый очаг некроза в бассейне той же коронарной артерии через от 72 часов до 8 недель)
- Повторный ИМ (в бассейне другой коронарной артерии, новый очаг некроза через 28 дней от предыдущего ИМ)
Клиническая классификация, подготовленная объединённой рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации (2007)[6]:
- Спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события — эрозии бляшки, разрушения, растрескивания или расслоения сосуда.
- Вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением потребности в кислороде либо снижением его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии.
- Внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами, указывающими на ишемию миокарда, сопровождающимися предположительно новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или вскрытии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- связанный с чрескожным коронарным вмешательством (тип 4а).
- связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или посмертно.
- связанный с АКШ (тип 5).
Нужно иметь в виду, что иногда у пациентов может возникать несколько типов ИМ одновременно или последовательно. Следует учесть, что термин «инфаркт миокарда» не входит в понятие «некроз кардиомиоцитов» вследствие проведения АКШ (отверстие в желудочке, манипуляции с сердцем) и влияния следующих факторов: почечной и сердечной недостаточности, кардиостимуляции, электрофизиологической абляции, сепсиса, миокардита, действия кардиотропных ядов, инфильтративных заболеваний.
Инфаркт миокарда развивается в результате обтурации просвета одной из (коронарных артерий). Причинами могут стать (в порядке частоте встречаемости):
- Атеросклероз коронарных артерий (тромбоз, обтурация бляшкой) 93-98 %
- Хирургическая обтурация (перевязка артерии или диссекция при ангиопластике)
- Эмболизация коронарной артерии (тромбоз при коагулопатии, жировая эмболия и т. д.)
- Спазм коронарных артерий
Отдельно выделяют инфаркт при пороках сердца (аномальное отхождение коронарных артерий от аорты).
Различают стадии:
- Ишемии
- Повреждения (некробиоза)
- Некроза
- Рубцевания
Ишемия может являться предшественником инфаркта и длиться довольно долго. В основе процесса — нарушение гемодинамики миокарда. Обычно клинически значимым считается сужение просвета артерии сердца до такой степени, когда ограничение кровоснабжения миокарда не может быть компенсировано. Чаще всего это происходит при сужении артерии на 70 % площади её сечения. При исчерпывании компенсаторных механизмов говорят о повреждении, тогда страдают метаболизм и функция миокарда. Изменения могут носить обратимый характер (ишемия). Стадия повреждения длится от 4 до 7 часов. Некроз характеризуется необратимостью повреждения. Через 1-2 недели после инфаркта некротический участок начинает замещаться рубцовой тканью. Окончательное формирование рубца происходит через 1-2 месяца.
Основной клинический признак — интенсивная боль за грудиной (ангинозная боль). Однако болевые ощущения могут носить вариабельный характер. Пациент может жаловаться на чувство дискомфорта в груди, боли в животе, горле, руке, лопатке[12]. Нередко заболевание имеет безболевой характер, что характерно для больных сахарным диабетом. В 30% случаев инфаркт проявляется атипичными симптомами[13]. У женщин чаще отсутствует боль за грудиной и вместо этого они испытывают болевые ощущения в шее, руке или чувствуют усталость[14].
Болевой синдром сохраняется более 15 минут (могут длиться 1 час) и купируется через несколько часов, либо после применения наркотических анальгетиков, нитраты неэффективны. Бывает профузный (липкий) пот [неизвестный термин].
В 20-40 % случаев при крупноочаговых поражениях развиваются признаки сердечной недостаточности. Пациенты отмечают одышку, непродуктивный кашель.
Нередко встречаются аритмии. Как правило это различные формы экстрасистолий или фибрилляция предсердий. Нередко единственным симптомом инфаркта миокарда является внезапная остановка сердца.
Предрасполагающим фактором является физическая нагрузка, психоэмоциональное напряжение, состояние утомления, гипертонический криз.
В некоторых случаях симптомы инфаркта миокарда могут носить атипичный характер. Такая клиническая картина затрудняет диагностику инфаркта миокарда. Различают следующие атипичные формы инфаркта миокарда:
- Абдоминальная форма — симптомы инфаркта представлены болями в верхней части живота, икотой, вздутием живота, тошнотой, рвотой. В данном случае симптомы инфаркта могут напоминать симптомы острого панкреатита.
- Астматическая форма — симптомы инфаркта представлены нарастающей одышкой. Симптомы инфаркта напоминают симптомы приступа бронхиальной астмы.
- Безболевая ишемия миокарда наблюдается редко. Возможна слабость. Такое развитие инфаркта наиболее характерно для больных сахарным диабетом, у которых нарушение чувствительности является одним из проявлений болезни (диабета).
- Церебральная форма — симптомы инфаркта представлены головокружениями, нарушениями сознания, неврологическими симптомами; нарушение понимания происходящего вокруг.
- Коллаптоидная форма — начинается с развития коллапса; в клинике доминируют резкая внезапная артериальная гипотензия, головокружение, появление холодного пота, потемнение в глазах. Расценивается как проявление кардиогенного шока.
- Аритмическая форма — начинается с пароксизма нарушения ритма сердца;
- Периферическая — отличается локализацией боли не в загрудинной или прекардиальной области, а в области горла, в левой руке, конце левого мизинца, в шейно-грудном отделе позвоночника, нижней челюсти.
- Отёчная — у больного появляются одышка, слабость, сравнительно быстро отеки и даже асцит, увеличивается печень — то есть развивается острая правожелудочковая недостаточность.
- Комбинированная — сочетает различные проявления нескольких атипичных форм.
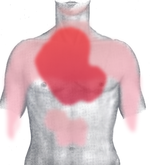 Болевые зоны при инфаркте миокарда: тёмно-красный = типичная область, светло-красный = другие возможные области.
Болевые зоны при инфаркте миокарда: тёмно-красный = типичная область, светло-красный = другие возможные области. 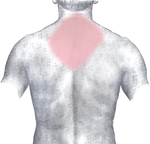
- Ранняя:
- Электрокардиография
- Эхокардиография
- Анализ крови на кардиотропные белки (MB-КФК, АсАТ, ЛДГ1, тропонин[15])
- Отсроченная:
- Коронарография
- Сцинтиграфия миокарда (в настоящее время применяется редко)
Важным этапом диагностики инфаркта миокарда является дифференцирование его от другой болезни, которая маскируется под него — межрёберная невралгия. Данное заболевание по симптоматике напоминает инфаркт, основное отличие — интенсивность боли (при невралгии она кратковременная не интенсивная).
Стадия развивающегося инфаркта миокарда (0-6 часов)
 Стадия развивающегося инфаркта миокарда
Стадия развивающегося инфаркта миокарда- Куполообразный сегмент ST выше изолинии
- Сегмент ST сливается с зубцом T
- Зубец R высокий
- Зубец Q невысокий
Острая стадия инфаркта миокарда (6-7 суток)
 Острая стадия инфаркта миокарда
Острая стадия инфаркта миокарда- Отрицательный зубец T
- Уменьшение амплитуды зубца R
- Углубление зубца Q
Заживающий инфаркт миокарда (7-28 суток)
 Заживающий инфаркт миокарда
Заживающий инфаркт миокарда- Отрицательный зубец T
- Сегмент ST приближается к изолинии
Заживший инфаркт миокарда (на 29 сутки — до нескольких лет)
 Заживший инфаркт миокарда
Заживший инфаркт миокарда- Стойкий зубец Q
- Сниженная амплитуда зубца R
- Положительный зубец T
- Комплекс ST на изолинии[16]
Ранние:
Поздние:
Первая помощь[править | править код]
- При подозрении на инфаркт миокарда больного сначала усаживают и успокаивают. Рекомендуется положение сидя, желательно на кресле со спинкой, или полулёжа с согнутыми коленями. Тугую мешающую одежду расстёгивают, ослабляют галстук[20].
- Нитроглицерин стоит принимать только при повышенном давлении, так как инфаркт миокарда иногда возникает на фоне низкого давления (нитроглицерин снижает пост- и преднагрузку на сердце).
- Снижение низкого давления может привести к коллапсу.
- Если под рукой оказался аспирин и у больного нет аллергии на аспирин, то ему дают разжевать 300 мг аспирина. Если больной постоянно принимает аспирин, принятую этим днём дозу дополняют до 300 мг. Важно разжевать таблетки, иначе аспирин не подействует достаточно быстро[20][21].
- В случае остановки сердца (потеря сознания, отсутствующее или агональное дыхание) немедленно начинают сердечно-лёгочную реанимацию. Её применение многократно увеличивает шансы больного на выживание. Ещё больше увеличивает выживаемость применение портативных дефибрилляторов: в общественном месте (кафе, аэропорт и т. д.) оказывающим первую помощь необходимо осведомиться у персонала о наличии у них или поблизости дефибриллятора. Определение отсутствия пульса больше не является необходимым условием для начала реанимации, достаточно потери сознания и отсутствия ритмичного дыхания[22].
Врачебная помощь[править | править код]
Лечение на ранних этапах при возможности сводится к устранению боли, восстановлению коронарного кровотока (тромболитическая терапия, ангиопластика коронарных артерий, АКШ). При выраженной сердечной недостаточности в условиях клиники возможна постановка внутриаортальной баллонной контрпульсации.
Устранение боли, одышки и тревоги[править | править код]
Если боль сохраняется на момент приезда бригады скорой медицинской помощи, врач применяет морфин. Предварительно 10 мг морфина гидрохлорида разводят в 10 мл 0,9 % раствора хлорида натрия или дистиллированной воды. Первую дозу 2-5 мг (то есть 2-5 мл раствора) вводят внутривенно струйно. Затем дополнительно вводят 2-5 мг каждые 5-15 минут до устранения боли или возникновения побочных эффектов.
Введение морфина при инфаркте миокарда без подъёма сегмента ST увеличивает риск смерти[23].
Также с обезболивающей целью возможно применение нейролептанальгезии — сочетание наркотического анальгетика фентанила (0,05-0,1 мг) и нейролептика дроперидола (2,5-10 мг в зависимости от уровня артериального давления). При необходимости нейролептанальгезию повторяют в более низкой дозе.
При наличии у больного артериальной гипоксемии (насыщение артериальной крови кислородом < 90 %), одышки или других признаков сердечной недостаточности дают увлажнённый кислород (через маску или носовой катетер) со скоростью 2-5 л/мин. Артериальную гипоксемию по возможности определяют с помощью пульсоксиметрии.
Несмотря на это, систематические обзоры 2009 и 2010 годов показали, что применение кислорода при инфаркте миокарда увеличивает риск смерти и зону некроза, поэтому на данный момент не рекомендуют использовать кислородотерапию рутинно[24][25].
Больному с выраженным возбуждением, тревогой, страхом (которые не исчезают после введения наркотического анальгетика) можно назначить транквилизатор (например, диазепам внутривенно 2,5-10 мг). Также важно успокоить пациента и его близких.
Антитромбоцитарная терапия[править | править код]
Всем людям с признаками острого коронарного синдрома (инфаркта миокарда или первичной нестабильной стенокардией), не принимающим данное лекарство и без противопоказаний к нему, следует принять ацетилсалициловую кислоту, предварительно разжевав, в первой нагрузочной дозе 162—325 мг[2][4][26][27] (или 150—300 мг согласно европейским рекомендациям[3][5]). Для этих целей не подходит кишечно-растворимая форма, так как начало её действия медленное. При выраженной тошноте, рвоте, сопутствующих заболеваниях желудка возможно внутривенное введение ацетилсалициловой кислоты в дозе 250—500 мг. Далее ацетилсалициловая кислота показана таким больным пожизненно в дозе 75-162 мг/сут[28]. При наличии противопоказаний к ацетилсалициловой кислоте применяют клопидогрел в нагрузочной первой дозе 300 мг и в последующем 75 мг/сут[29][30]. Комбинация клопидогрела с аспирином эффективнее, чем монотерапия аспирином при инфаркте миокарда без подъёма сегмента ST (без статистически значимого влияние на смертность) и экономически оправдана, когда для здравоохранения приемлемы затраты порядка 6078 фунтов стерлингов за каждый дополнительный год полноценной жизни (quality-adjusted life year (QALY))[31]. Рутинное добавление клопидогреля к аспирину при консервативном лечении острого коронарного синдрома без подъёма сегмента ST, а также установке металлического стента без нанесения цитостатика и стента покрытого цитостатиком было рекомендовано Американской коллегией кардиологов в 2007 году[26]. В 2011 году эти рекомендации были немного скорректированы — в частности как аналог клопидогреля (75 мг/сутки) при установке стентов был рекомендован прасугрель по 10 мг в сутки[4].
Антикоагулянты[править | править код]
Применяют нефракционированный гепарин в течение 48 ч. В начале вводят внутривенно струйно 60 МЕ/кг (но не более 4000 МЕ), затем постоянно внутривенно с начальной скоростью 13 МЕ/кг/ч (но не более 100 МЕ/ч). Дальнейшую дозу подбирают, ориентируясь на АЧТВ, который должен быть больше нормы в 1,5-2 раза; контроль АЧТВ через 3, 6, 12, 24 ч.
Также возможно применение низкомолекулярного гепарина (эноксапарина), который вводят под кожу живота в дозе 1 мг/кг 2 раза в сутки до 5-7 дней. За 15 мин до первой п/к инъекции необходимо внутривенно струйно ввести 30 мг данного препарата. Доза первых 2 п/к инъекций — не более 100 мг. Преимущества низкомолекулярного гепарина перед нефракционированным — простота введения, нет необходимости в постоянном контроле свёртывания крови.
Иногда применяют фондапаринукс в дозе 2,5 мг под кожу живота 1 раз в сутки. Данный препарат наиболее удобен в применении и в отличие от гепарина реже вызывает тромбоцитопению.
Тромболитическая терапия[править | править код]
Тромболитическая терапия показана при инфаркте миокарда с подъёмом сегмента ST на ЭКГ. Эффективность её убедительно доказана, позволяет восстановить коронарный кровоток, ограничить размер инфаркта и снизить смертность. Тромболизис проводят как можно раньше и в пределах 12 ч от начала заболевания. Для этого применяют стрептокиназу в дозе 1,5 млн МЕ внутривенно на 100 мл 0,9 % раствора хлорида натрия в течение 30-60 мин. Также используют альтеплазу на 100—200 мл изотонического раствора по схеме: 15 мг внутривенно струйно, затем 0,75 мг/кг в течение 30 мин (но не более 50 мг) и далее 0,5 мг/кг в течение 60 мин (но не более 35 мг). Альтеплаза имеет преимущества перед стрептокиназой в виде более эффективного восстановления коронарного кровотока за счёт тропности к фибрину тромба, а также отсутствии антигенности.
Бета-адреноблокаторы[править | править код]
При отсутствии противопоказаний применяют метопролол, пропранолол или атенолол. Однако эффективность внутривенного применения бета-адреноблокаторов на ранних этапах не доказана и повышает риск развития кардиогенного шока. По некоторым данным, применение метопролола у пациентов с сердечным приступом во время перевозки в больницу может значительно уменьшить повреждение сердца при инфаркте миокарда[32]
Лечение инфаркта миокарда стволовыми клетками и экзосомами[править | править код]
В настоящее время терапия инфаркта миокарда стволовыми клетками активно исследуется в экспериментах на животных; клинических испытаний на людях, доказывающих эффективность данной методики, не проводилось. Несмотря на то, что в опытах на животных стволовые клетки оказывают положительный эффект, вопрос лечения ими исследован явно недостаточно для перехода к экспериментам на людях.
В эксперименте на крысах было показано, что мобилизация стволовых клеток под действием колониестимулирующих факторов (англ. Colony-stimulating factor) ускоряет процессы репарации миокарда после инфаркта, при этом рубца почти не остаётся[33].
В систематическом обзоре, опубликованном специалистами Cochrane Collaboration в 2012 году, сообщается, что терапия стволовыми клетками может существенно улучшить прогноз при остром инфаркте миокарда[34].
В экспериментах на животных даже однократное введение экзосом мезенхимальных стволовых клеток уменьшает размер инфаркта и улучшает состояние подопытных. Очевидно, экзосомы восполняют дефицит ферментов, важных для снабжения клетки энергией, а значит, и для скорейшей реабилитации сердечной мышцы[35][36].
«Парадокс ожирения»[править | править код]
Полные люди, перенёсшие сердечный приступ, имеют на 30 % больше шансов остаться в живых спустя три года. Кроме того, они быстрее восстанавливаются и проводят меньше времени в больнице. Подобный феномен, названный «парадоксом ожирения» отмечен в двух исследованиях 2009 и 2017 гг. Нездоровый вес с одной стороны увеличивает риск сердечных заболеваний, а с другой помогает выжить.[37]
При инфаркте миокарда возможны психические изменения невротического и неврозоподобного характера. В основе этих изменений лежит реакция личности на тяжёлое, опасное для жизни заболевание. Помимо особенностей личности, психическое состояние больного ИМ определяется также соматогенными и внешними (средовыми) факторами (психологическое влияние медицинского персонала, родственников, других больных и т. д.).
Следует различать адекватные (нормальные) и патологические (невротические) реакции. Реакция на болезнь квалифицируется как адекватная, если: а) поведение больного, его переживания и представления о болезни соответствуют полученной от врача информации о тяжести ИМ и его возможных последствиях; б) больной соблюдает режим, следует предписаниям врача и в) больной в состоянии контролировать свои эмоции.
Среди патологических реакций более чем в 40 % случаев наблюдается кардиофобическая реакция, при которой больные испытывают страх перед повторным ИМ и перед внезапной смертью от сердечного приступа. Такие больные чрезмерно осторожны, особенно при попытках расширения режима физической активности. Усиление страха сопровождается дрожью в теле, слабостью, потливостью, сердцебиением, чувством нехватки воздуха.
Также одной из патологических реакций при ИМ возможна депрессивная (тревожно-депрессивная) реакция. Отмечается угнетённое настроение. Больные не верят в возможность благоприятного течения заболевания, испытывают внутреннюю напряжённость, предчувствие надвигающейся беды, опасения за исход заболевания, тревогу за благополучие семьи. Характерны нарушения сна, двигательное беспокойство, потливость, учащённое сердцебиение.
Заметно реже, в основном у пожилых, наблюдается ипохондрическая (депрессивно-ипохондрическая) реакция. При ней отмечаются постоянная и явная переоценка тяжести своего состояния, несоответствие обилия жалоб объективным соматическим изменениям, чрезмерная фиксация внимания на состоянии своего здоровья.
Чревата осложнениями анозогнозическая реакция, при которой отмечается отрицание болезни с игнорированием врачебных рекомендаций и грубыми нарушениями режима.
В отдельных случаях наблюдается истерическая реакция. Для поведения больного характерны эгоцентризм, демонстративность, стремление привлечь к себе внимание окружающих, вызвать сочувствие, эмоциональная лабильность.
Отмеченные выше психические изменения наблюдаются на фоне психической астении: общей слабости, быстрой утомляемости при незначительном физическом или умственном напряжении, ранимости, повышенной возбудимости, нарушениях сна, вегетососудистой неустойчивости.
Психическая астения выражена в большей степени при длительном пребывании на постельном режиме и у больных пожилого возраста.
Если не проводить специальных мероприятий, изменения психики усугубляются, становятся стойкими и в дальнейшем могут значительно препятствовать реабилитации вплоть до инвалидизации по психическому состоянию.
Одно из наиболее грозных осложнений острого периода болезни — психозы, которые наблюдаются примерно в 6—7 % случаев. Грубые нарушения поведения, резкие вегетативные сдвиги сопровождаются значительным ухудшением соматического состояния, при психозах чаще наступает летальный исход. В подавляющем большинстве случаев психозы развиваются на 1-й неделе заболевания. Длительность их обычно не превышает 2—5 дней.
Главными причинами психозов при ИМ являются интоксикации продуктами распада из некротического очага в миокарде, ухудшение церебральной гемодинамики и гипоксемия, вызванные нарушением сердечной деятельности. Не случайно психозы наблюдаются чаще всего у больных с обширными поражениями миокарда и острой недостаточностью кровообращения (кардиогенный шок, отёк лёгких).
К возникновению психоза при ИМ предрасполагают поражения головного мозга различной природы (последствия черепно-мозговых травм, хронический алкоголизм, церебральный атеросклероз, гипертоническая болезнь и др.) и пожилой возраст.
Чаще всего психоз возникает в вечерние и ночные часы. Как правило, он протекает в форме делирия. Нарушается сознание с потерей ориентировки в окружающей обстановке и во времени, возникают иллюзии и галлюцинации (чаще зрительные), больной испытывает тревогу и страх, нарастает двигательное беспокойство, приводя к двигательному возбуждению (беспрестанные попытки встать с кровати, выбежать в коридор, вылезти в окно и т. д.). Нередко делирию предшествует состояние эйфории — повышенного настроения с отрицанием болезни и грубой переоценкой своих сил и возможностей.
У больных старческого возраста иногда наблюдаются так называемые просоночные состояния: больной, пробуждаясь ночью, встаёт, несмотря на строгий постельный режим, и начинает бродить по больничному коридору, не осознавая, что он серьёзно болен и находится в больнице.
- Антитромботическая терапия аспирином и/или клопидогрелом снижает риск рецидива инфаркта миокарда. Применение клопидогрела и аспирина снижает риск сердчечно-сосудистых событий, но в то же время повышает риск развития кровотечений[38].
- Бета-блокаторы могут применяться для профилактики инфаркта миокарда у людей, перенёсших инфаркт миокарда в прошлом[39]. Из всех бета-блокаторов бисопролол, метопролола сукцинат и карведилол улучшают прогноз у людей со сниженной фракцией выброса левого желудочка ниже 40 %[40]. Бета-блокаторы после перенесённого инфаркта миокарда снижают смертность и заболеваемость.
- Терапия статинами после инфаркта миокарда снижает смертность[41][42].
- Применение полиненасыщенных длинноцепочечных омега-3 жирных кислот (докозагексаеновой и эйкозапентаеновой) в больших дозах также улучшает прогноз после перенесённого инфаркта миокарда[43][44][45].
- Применение нефракционированного гепарина внутривенно или низкомолекулярного гепарина подкожно у лиц с первичной нестабильной стенокардией снижает риск инфаркта миокарда[46].
- Ингибиторы АПФ также применяют для профилактики инфаркта миокарда у людей со сниженной фракцией выброса левого желудочка ниже 40 %[47].
Прогноз заболевания условно неблагоприятный, после возникновения инфаркта в миокарде развиваются необратимые ишемические изменения, что может привести к осложнениям различной степени тяжести.
- ↑ Инфаркт // Казахстан. Национальная энциклопедия. — Алматы: Қазақ энциклопедиясы, 2005. — Т. II. — ISBN 9965-9746-3-2.
- ↑ 1 2 O’Gara P.T., Kushner F.G., Ascheim D.D., et al. 2013 ACCF/AHA Guideline for the Management of ST-Elevation Myocardial Infarction: A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 2012. — December. — DOI:10.1161/CIR.0b013e3182742cf6. — PMID 23247304. Архивировано 2 апреля 2015 года. Архивная копия от 2 апреля 2015 на Wayback Machine
- ↑ 1 2 Task Force on the management of ST-segment elevation acute myocardial infarction of the European Society of Cardiology (ESC), Steg P.G., James S.K., et al. ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation (англ.) // European Heart Journal (англ.)русск. : journal. — 2012. — October (vol. 33, no. 20). — P. 2569—2619. — DOI:10.1093/eurheartj/ehs215. — PMID 22922416.
- ↑ 1 2 3 Wright R.S., Anderson J.L., Adams C.D., et al. 2011 ACCF/AHA focused update incorporated into the ACC/AHA 2007 Guidelines for the Management of Patients with Unstable Angina/Non-ST-Elevation Myocardial Infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines developed in collaboration with the American Academy of Family Physicians, Society for Cardiovascular Angiography and Interventions, and the Society of Thoracic Surgeons (англ.) // Journal of the American College of Cardiology (англ.)русск. : journal. — 2011. — May (vol. 57, no. 19). — P. e215—367. — DOI:10.1016/j.jacc.2011.02.011. — PMID 21545940.
- ↑ 1 2 Hamm C.W., Bassand J.P., Agewall S., et al. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC) (англ.) // European Heart Journal (англ.)русск. : journal. — 2011. — December (vol. 32, no. 23). — P. 2999—3054. — DOI:10.1093/eurheartj/ehr236. — PMID 21873419. Архивировано 16 января 2013 года. Архивная копия от 16 января 2013 на Wayback Machine
- ↑ Universal Definition of Myocardial Infarction. Circulation.2007; 116: 2634—2653 Published online before print October 19, 2007,doi: 10.1161/CIRCULATIONAHA.107.187397
- ↑ U.S. Department of Health and Human Services. Reducing the Health Consequences of Smoking: 25 Years of Progress. A Report of the Surgeon General. Rockville (MD): U.S. Department of Health and Human Services, Public Health Service, Centers for Disease Control, National Center for Chronic Disease Prevention and Health Promotion, Office on Smoking and Health, 1989 [accessed 2009 May 5].
- ↑ Peters A, von Klot S, Heier M, Trentinaglia I, Hormann A, Wichmann HE, et al. 2004. Exposure to traffic and the onset of myocardial infarction. N Engl J Med 351:1721-1730
- ↑ Yusuf S., Hawken S., Ounpuu S., Bautista L., Franzosi M.G., Commerford P., Lang C.C., Rumboldt Z., Onen C.L., Lisheng L., Tanomsup S., Wangai P Jr, Razak F., Sharma A.M., Anand SS; INTERHEART Study Investigators. Obesity and the risk of myocardial infarction in 27,000 participants from 52 countries: a case-control study (англ.) // The Lancet : journal. — Elsevier, 2005. — Vol. 366, no. 9497. — P. 1640—1649. — DOI:10.1016/S0140-6736(05)67663-5. — PMID 16271645.
- ↑ Risk of Myocardial Infarction in Inflammatory Bowel Disease: A Population-based National Study (англ.). Inflammatory Bowel Diseases (14 December 2018). Дата обращения 17 декабря 2018.
- ↑ Риск инфаркта может повышаться в 12 раз на фоне воспалительных заболеваний кишечника (рус.). remedium.ru (14 декабря 2018). Дата обращения 17 декабря 2018.
- ↑ Mallinson, T. Myocardial Infarction (неопр.) // Focus on First Aid. — 2010. — № 15. — С. 15. Архивировано 21 мая 2010 года. Архивная копия от 21 мая 2010 на Wayback Machine
- ↑ Lars Wallentin, Freek Verheugt, Frans Van de Werf, Massimo F. Piepoli, Franz-Josef Neumann. ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevationThe Task Force on the management of ST-segment elevation acute myocardial infarction of the European Society of Cardiology (ESC) (англ.) // European Heart Journal. — 2012-10-01. — Vol. 33, iss. 20. — P. 2569—2619. — ISSN 0195-668X. — DOI:10.1093/eurheartj/ehs215.
- ↑ Alexandra P. Bremner, Judith Finn, Linda L. Coventry. Sex differences in symptom presentation in acute myocardial infarction: A systematic review and meta-analysis (англ.) // Heart & Lung: The Journal of Cardiopulmonary and Acute Care. — 2011-11-01. — Vol. 40, iss. 6. — P. 477—491. — ISSN 1527-3288 0147-9563, 1527-3288. — DOI:10.1016/j.hrtlng.2011.05.001.
- ↑ Тест на Инфаркт
- ↑ Федюкович Н.И. Внутренние болезни. Учебник. — Ростов-на-Дону: Феникс, 2012. — С. 230.
- ↑ McMurray J.J., Pfeffer M.A. Heart failure (англ.) // The Lancet. — Elsevier, 2005. — Vol. 365, no. 9474. — P. 1877—1889. — DOI:10.1016/S0140-6736(05)66621-4. — PMID 15924986.
- ↑ Podrid, Philip J.; Peter R. Kowey. Cardiac Arrhythmia: Mechanisms, Diagnosis, and Management (англ.). — Lippincott Williams & Wilkins (англ.)русск., 2001. — ISBN 0781724864.
- ↑ Yip H.K., Wu C.J., Chang H.W., Wang C.P., Cheng C.I., Chua S., Chen MC. Cardiac rupture complicating acute myocardial infarction in the direct percutaneous coronary intervention reperfusion era (англ.) // Chest : journal. — 2003. — Vol. 124, no. 2. — P. 565—571. — DOI:10.1378/chest.124.2.565. — PMID 12907544. Архивировано 15 июня 2007 года. Архивировано 15 июня 2007 года.
- ↑ 1 2 First Aid procedures: heart attack (недоступная ссылка с 21-05-2013 [2452 дня] — история, копия)
- ↑ Heart attack: First aid
- ↑ Cardiac Arrest Symptoms Cardiac Arrest Symptoms
- ↑ Meine T.J., Roe M.T., Chen A.Y., et al. Association of intravenous morphine use and outcomes in acute coronary syndromes: results from the CRUSADE Quality Improvement Initiative (англ.) // American Heart Journal (англ.)русск. : journal. — 2005. — Vol. 149, no. 6. — P. 1043—1049. — DOI:10.1016/j.ahj.2005.02.010. — PMID 15976786.
сердечная патология — это… Что такое сердечная патология?
- сердечная патология
- Cardiology: cardiac pathology
Универсальный русско-английский словарь. Академик.ру. 2011.
- сердечная одышка
- сердечная печень
Смотреть что такое «сердечная патология» в других словарях:
Сердечная недостаточность — МКБ 10 I … Википедия
сердечная недостаточность — декомпенсация сердца, ослабление сократительной способности миокарда при его переутомлении (например, при пороках сердца, гипертонии), нарушении кровоснабжения (инфаркт миокарда) и др.: застой крови в лёгких и в большом круге кровообращения,… … Энциклопедический словарь
Сердечная хирургия — Кардиохирургия (сердечно сосудистая хирургия, в США также кардиоторакальная хирургия) область хирургии и кардиологии, устраняющая патологии сердечно сосудистой системы. В частности, кардиохирургия является самым эффективным способом лечения ИБС,… … Википедия
Хроническая сердечная недостаточность — Сердечная недостаточность комплекс расстройств, обусловленных главным образом понижением сократительной способности сердечной мышцы. Содержание 1 Причины возникновения 2 Следствия сердечной недостаточности … Википедия
СЕРДЦЕ — мощный мышечный орган, нагнетающий кровь через систему полостей (камер) и клапанов в распределительную сеть, называемую системой кровообращения. У человека сердце расположено вблизи центра грудной полости. Оно состоит в основном из прочной… … Энциклопедия Кольера
БОЛЕЗНЬ ЛМРБУРГ-ВИРУСНАЯ — мед. Болезнь Марбург внрусная тяжёлая, острая и часто фатальная вирусная геморрагическая лихорадка. Главный фактор патогенеза нарушение функций тромбоцитов с развитием геморрагического шока. Возбудитель. Оболочечный палочковидный ветвящийся вирус … Справочник по болезням
ЭНДОКАРДИТ — (endocarditis), воспаление эндокарда, т. е. внутренней оболочки сердца. Наибольшее практическое значение имеет поражение клапанного аппарата сердца вальвуляр ный, или клапанный Э.; поражение пристеночного эндокарда обозначают как париетальный… … Большая медицинская энциклопедия
Злокачественный нейролептический синдром — (ЗНС) сравнительно редкое, но опасное для жизни расстройство, связанное с приёмом психотропных препаратов, преимущественно антипсихотиков (нейролептиков). Может встречаться также при назначении других дофаминугнетающих препаратов или при… … Википедия
Нейролептические экстрапирамидные расстройства — комплекс проявляющихся двигательными нарушениями неврологических осложнений, связанных с применением препаратов нейролептиков (антипсихотиков). Термин «лекарственные экстрапирамидные расстройства» включает в себя также нарушения, вызванные… … Википедия
ТРИСОМИЯ 18 — Генетическое расстройство, при котором имеется третья, аномальная хромосома в 18 й паре. Этот синдром характеризуется умственной отсталостью и различными физическими аномалиями, наиболее распространенными являются низкопоставленные… … Толковый словарь по психологии
Сердечный приступ — Сердечная недостаточность комплекс расстройств, обусловленных главным образом понижением сократительной способности сердечной мышцы. Содержание 1 Причины возникновения 2 Следствия сердечной недостаточности … Википедия
