Осложнения хронического панкреатита поджелудочной железы

Хронический характер развития панкреатической болезни поджелудочной железы представляется длительным рецидивирующим воспалительным процессом, характеризующимся медленным течением патологического изменения ее структуры на клеточном уровне и прогрессированием недостаточности железы на функциональном уровне. В большей степени, поражению хронической формой панкреатита подвержены именно мужчины. Согласно среднестатистическим данным, развитие данной патологии возникает на фоне недолеченного острого панкреатита, а также более чем в 70% развитие хронического панкреатита возникает при чрезмерном употреблении алкогольных напитков. Осложнения хронического панкреатита могут привести к серьезнейшим последствиям, отражающимся на работоспособности не только самой поджелудочной, но и оказать негативное влияние на функционировании и состояние других внутренних органов человека, так или иначе связанных с пораженной железой. В материалах данного обзора подробнее рассмотрим, чем может быть опасно данное заболевание, какие осложнения панкреатита хронической формы могут развиться, как они отражаются на общем самочувствии пациентов, а также основные меры профилактики развития осложнений и наиболее популярные методы лечения хронической формы панкреатической патологии в домашних условиях.
Чем опасен хронический панкреатит
Недолеченный острый деструктивный панкреатит очень часто становится причиной развития хронической формы данного заболевания. В качестве провоцирующего фактора здесь выступает отсутствие должного лечения и нарушение всех рекомендаций от лечащего врача по проведению профилактических мероприятий.
Регулярное воздействие на организм раздражающих факторов способствует активизации процессов замедленного разрушения структуры железы, а также прогрессированию воспаления, ведущего к повторным приступам острого панкреатического заболевания.
Более того, на фоне неспешного прогрессирования воспалительных реакций в железе могут возникнуть такие последствия, как:
- развитие сахарного диабета;
- образование почечной недостаточности, развития пиелонефрита и других патологий почек;
- печеночной недостаточности;
- возникновение гнойных процессов;
- формирование сепсиса;
- непроходимость в кишечнике;
- образование доброкачественной опухоли;
- развитие рака;
- обострение панкреонекротического поражения тканевых структур органа;
- образование тромбоза в селезеночных венозных протоках;
- дальнейшее распространение воспаления, затрагивающего и другие внутренние органы.

При несвоевременном купировании воспалительного процесса при хроническом панкреатите разрушительные процессы будут прогрессировать, что в итоге может стать причиной полного отказа функциональности данного органа, а без панкреатических ферментов осуществление процессов пищеварения становится невозможным, как и дальнейшее поддержание жизни пациента.
Также стоит отметить, что калькулезный панкреатит зачастую переходит в стадию озлокачествления и дальнейшего развития онкологического процесса. Но кроме подобных изменений с физиологической стороны, немаловажную роль играет и психологический фактор.
Постоянное чувство дискомфортного ощущения внутри организма, опасение за дальнейшую жизнь и различные ограничения в питании, и других сферах жизни пациента, становятся причиной развития депрессии и развития апатии ко всему.
К чему приводит хронический панкреатит
Прогрессирующая стадия панкреатической формы поражения поджелудочной железы с хроническим характером может спровоцировать образование инфекционного уплотнения в полости пораженного органа, а также прогрессирования воспаления с гнойным характером проявления в полости панкреатических и желчных протоков. Может быть, образование эрозивного поражения пищевода, язвенного поражения полости желудка и кишечника, а также могут развиться осложнения, сопровождающиеся внутренними кровоизлияниями, непроходимостью 12-ти перстной кишки, возникновение свободных жидких масс в полости живота либо грудной клетки.
В некоторых случаях может развиться образование свищей с выходом в полость брюшины. Развивающийся более года хронический панкреатит может привести к тому, что размеры железы будут изменены до таких параметров, которые будут оказывать интенсивный уровень давления на полость 12-ти перстной кишки, что будет препятствовать прохождению через нее пищи. Разрешить такую ситуацию поможет лишь проведение хирургического вмешательства.
Хроническая форма патологии может стать причиной развития нервно-психических расстройств, проявляющихся нарушением мыслительных процессов, снижением способности к запоминанию и снижением уровня интеллекта.
Рассмотрим, к чему еще приводит хронический панкреатит.
Осложнения
Осложнения хронической формы панкреатического заболевания начинают проявляться не сразу, а по прошествии определенного промежутка времени, среди самых опасных разновидностей осложнений, выделяются следующие патологии:
- развитие механической желтухи;
- прогрессирование панкреатического асцита;
- образование панкреатогенного плеврита;
- желудочно-кишечные кровоизлияния;
- варикозная патология венозных сосудов в пищеводе и полости желудка;
- прогрессирование синдрома Маллори—Вейсса;
- поражение ЖКТ развитием язв с эрозивным характером проявления;
- образование свищей в поджелудочной железе;
- холангит;
- развитие дуоденального стеноза;
- образование гепатопривного синдрома, гепатоцеллюлярной недостаточности и энцефалопатии в печени.
Механическая желтуха
Механический тип желтухи называется патологический процесс, при котором нарушен отток желчи, вырабатываемой печенью по желчевыводящим протокам в полость 12-ти перстной кишки на фоне механических преград.
Непроходимость желчевыводящих путей в основном развивается на фоне патологий билиарной системы органов, что ведет к появлению следующей клиники патологии:
- пожелтение кожных и слизистых покровов, а также склер глаз;
- моча становится более темного оттенка;
- кал обесцвечивается;
- проявляется зуд на коже;
- болевые ощущения в области живота;
- резкая потеря веса;
- повышение температуры тела до субфебрильных границ;
- увеличение размеров печени.

Продолжительность патологии может варьироваться от пары дней до половины года. Лечение патологии проводится преимущественно путем оперативного вмешательства.
Панкреатический асцит
Образование брюшного транссудата при развитии острой либо хронической формы панкреатической патологии, но вот развитие панкреатического асцита является редчайшим заболеванием. Причина развития панкреатического транссудата заключается в сдавливании и одновременном образовании тромбоза в системе воротной вены. Выпот при декомпенсационном развитии цирроза печени и нарастающего проявления портальной формы гипертензивной болезни переходит в развитие настоящего асцита.
В большинстве случаев, развитию асцита подвержены пациенты, у которых уже имеется такая патология, как панкреатическая киста, дренирующая в свободную полость брюшины. В роли провоцирующих факторов здесь могут быть:
- развитие парапанкреатита с одновременным прогрессированием гипертензии в области грудного лимфатического протока;
- выраженный уровень панкреатической недостаточности.
Есть 2 способа развития клинической истории асцита. В первом случае, после возникновения болевого синдрома идет моментальное накопление жидкости в полости брюшины, что обуславливается интенсивностью прогрессирующей стадии панкреонекротического поражения железы и последующим образованием псевдокист, сообщающихся с полостью брюшины. В другом случае, при развитии именно субклинического течения хронической формы панкреатического заболевания происходит постепенное накопление жидкости и развитие асцита.
Диагностирование патологии не предоставляет особых трудностей. Болезнь определяется физикальным методом, а также с помощью ультразвукового исследования и рентгенографии. Зачастую асцит развивается в комбинации с плевральным и перикардиальным выпотом.

Так как развитие панкреатического асцита у взрослого человека обусловлено именно кистозными поражениями поджелудочной железы, то и лечение данной патологии будет заключаться в применении медикаментозных препаратов и проведении хирургического вмешательства.
Панкреатогенный плеврит
Развивается на фоне перфорации нагноившихся кист в полость плевры. При развитии незначительного выпота диагностировать наличие плеврита при помощи физикального метода не всегда представляется возможным, поэтому для получения более точной клинической картины, проводится рентгенографическое исследование груди. Для определения тактики лечения также проводится плевральная пункция.
Желудочно-кишечные кровотечения
Основные провоцирующие факторы кровоизлияний у больных с развитием хронической формы панкреатита заключаются в следующем:
- образование разрыва кисты на поджелудочной железе с кровоизлиянием в область протоковой системы, а также брюшной либо плевральной полости;
- образование язв с острым эрозивным характером, локализующиеся в верхних отделах ЖКТ;
- прогрессирование синдрома Маллори-Вейсса.
В качестве источника кровоизлияний может выступать варикозное расширение вен в желудке и пищеводе.
Варикозное расширение вен пищевода и желудка
Развитие данного осложнения образуется при сдавливании воротных вен увеличенной во внешних параметрах пораженной головкой железы, пораженной панкреатической патологией, а также растущим кистозным образованием либо в ходе прогрессирования тромбоза.
Наибольшую опасность представляют варикозно-измененные вены, вызывающие профузные реактивные кровоизлияния, основными признаками которых являются:
- отхождение кровавых рвотных масс;
- появление мелены;
- острая стадия постгеморрагической анемии;
- геморрагический шок.

Устранение патологии заключается в проведении консервативного лечения и минимально травматической операции
Синдром Маллори—Вейсса
Данный синдром диагностируется крайне редко и составляется всего 3% от всех случаев с развитием осложнений панкреатической патологии. Охарактеризовывается первичным разрывом слизистых и подслизистых оболочек стенок желудка на фоне дистрофического нарушения подслизистых слоев с развитием варикозного расширения вен, периваскулярным инфильтратом и микронекрозом в полости кардиального отдела желудка.
Устранение болезни заключается в применении противорвотных средств, гемостатической и инфузионно-трансфузионной терапии, реже хирургическое вмешательство. Летальный исход происходит редко.
Эрозивно-язвенные поражения желудочно-кишечного тракта
Образование эрозий и язвенных поражений ЖКТ чаще всего возникает в следующих случаях:
- у пожилых людей;
- при развитии энцефалопатии с печеночной недостаточностью;
- при тяжелой форме гипоксии с поражением легкого и дыхательной легочной недостаточностью;
- при гиповолемии;
- при развитии гепаторального синдрома;
- при панкреатическом перитоните, а также при развитии гнойно-септических процессов в полости поджелудочной железы и пара панкреатической клетчатки;
- при травматизации.
Зачастую рассматриваемое осложнение панкреатического заболевания развивается без проявления каких-либо симптоматических признаков, лишь в редких случаях может проявиться в виде массивного кровоизлияния, отхождением рвотных масс в виде кофейной гущи, а также геморрагическим шоковым состоянием.
Ликвидация патологии должна проводиться комплексно, включая в себя проведение системной гемостатической и местной терапии, а также должны быть назначены гемоблокаторы секреции желудка, цитопротекторы и антиоксидантные препараты.
Свищи поджелудочной железы
Образование свищей преимущественно возникает в области головки, тела либо хвоста поджелудочной. Они могут быть:
- травматические;
- терминальные;
- внутренние и наружные.
Лечение свищей заключается в применении комбинации консервативных методов и проведения хирургической операции.
Воспаление в протоке желчного пузыря
Холангит, или воспаление протоков желчного пузыря является одной из серьезнейших форм осложнений холецистита, характеризующаяся резким ухудшением общего самочувствия пациента.
Симптомы холангитов:
- потрясающие ознобы;
- повышение температуры тела до высоких границ;
- резкий упадок сил;
- сильные боли в области головы;
- интенсивная рвота;
- потеря аппетита;
- увеличение размеров печени и селезенки, сопровождающееся тупыми болями.

Принцип устранения патологии может заключаться в применении современных медикаментозных средств и проведении хирургического вмешательства.
Дуоденальный стеноз
Дуоденальное развитие непроходимости является достаточно редким осложнением панкреатического заболевания, вызванное сдавленностью ДПК увеличившейся головной частью поджелудочной железы при развитии псевдотуморозного панкреатита, крупных очагов кистозного поражения головки и при распространении воспалительного процесса на стенки кишечника.
Проявляется в виде истощающей рвоты, отхождением тухлой отрыжки и другими классическими признаками.
Лечение заключается в коррекции водно-электролитных патологических изменений в организме методом инфузионной терапии.
Если у пациента наблюдается декомпенсационное состояние, то назначается проведение смешанной нутритивной поддержки организма.
Гепатопривный синдром, гепатоцеллюлярная недостаточность и печёночная энцефалопатия
Гепатопривным синдромом называются осложненные течения тяжелых болезней поджелудочной железы, характеризующиеся нарушением белоксинтезирующей функциональности печени.
Гепатоцеллюлярной недостаточностью называется последняя стадия гепатопривного синдрома, сопровождающаяся продолжительным холестазом и билиарным панкреатитом. Основным клиническим проявлением является развитие печеночной энцефалопатии, которая характеризуется, как комплексное нарушение церебральной системы на фоне хронической формы либо острого процесса развития патологического нарушения в печени.
Лечение патологии заключается в соблюдении низкобелковой диеты, применении препаратов слабительного действия, антибиотиков, аминокислот и т.д.
Профилактика и прогноз
Профилактика осложнений заключается в соблюдении следующих аспектов:
- исключение жирной пищи, алкоголя и соблюдение рационализированного сбалансированного диетического рациона питания;
- исключение табакокурения;
- соблюдение водного баланса;
- употребление витаминных комплексов;
- своевременное устранение различных заболеваний в системе органов ЖКТ, сердца, печени и других областях организма.
Необходимо выполнять все рекомендации и настовления лечащего врача, вести здоровый образ жизни и следить за состоянием всего организма, так как еще одной разновидностью осложнений продолжительного течения хронического панкреатита может стать защемление седалищного, либо тройничного нерва, что является крайне неприятной патологией.

Выполнение всех требований лечащего врача и соблюдение диеты дает хорошие показания на благоприятный исход и переход патологии в стадию стойкой ремиссии, что повышает уровень выживаемости при данном заболевании.
Лечение дома во время ремиссии
В домашних условия в период ремиссии рекомендуется использование народных рецептов в виде чаев, отваров и настоев на основе следующих лекарственных трав:
- бессмертник;
- горькая полынь;
- перечная мята;
- календула;
- ромашка и мн. др.
Также эффективно использовать прополис для приготовления настойки и употребления в качестве эффективной поддержки поджелудочной железы.
Как гласят народные изречения, легче устранить больной зуб, ликвидировав его корень, нежели лечить различные осложнения заболеваний органов пищеварительного тракта. Поэтому, чтобы не доводить дело до сугубо тяжелого течения, необходимо выполнять все профилактические мероприятия по поддержки пораженного органа, особенно, если панкреатическому поражению железы подвергся ребенок. Следует полностью исключить из своей жизнедеятельность провоцирующие факторы, в виде стрессов, неправильного питания, повышенной нагрузки и алкоголя.
Список литературы
- Хазанов А.И., Васильев А.П., Спесивцева В.Н. и соавт. Хронический панкреатит, его течение и исходы. М.: Медицина, 2008 г.
- Калинин А.В., Хазанов А.И., Спесивцев В.Н. Хронический панкреатит: этиология, классификация, клиника, диагностика, лечение и профилактика. Методические рекомендации. М. 1999 г.
- Буриев И.М., Вихорев А.В. Опыт применения Сандостатина для профилактики послеоперационных осложнений в хирургии поджелудочной железы. Российский журнал гастроэнтерологии, гепатологии, колопроктологии 1994 г. № 3 стр. 80–84.
- И.В. Маев, А.Н. Казюлин, Ю.А. Кучерявый. Хронический панкреатит. М.: Медицина, 2005 г.
- Лопаткина Т. И. Хронический панкреатит. Новый медицинский журнал. 1997г. № 2, стр. 7–11.
Осложнения хронического панкреатита: панкреатит и лечение осложнений
Острый панкреатит является воспалением поджелудочной железы. К симптомам патологии в первую очередь относится нестерпимая острая боль в области живота. Локализация болевых ощущений будет зависеть от того, какая именно часть железы воспалена. Так, боль может быть локализована в подложечной области, в левом или правом подреберье.
Возможны варианты, когда болевые ощущения носят опоясывающий характер. Панкреатит в хронической форме сопровождают такие симптомы, как потеря аппетита, нарушение пищеварения, острая боль, которая возникает после употребления алкоголя, острой или жирной пищи.
В данной статье рассмотрим осложнения при остром панкреатите.
Описание недуга
Панкреатит представляет собой заболевание, которое характеризуется возникновением и развитием воспалительных процессов, затрагивающих ткани поджелудочной железы. Панкреатит можно классифицировать по характеру его течения на хронический и острый. При этом панкреатит в острой форме является третьим в рейтинге самых распространенных заболеваний органов брюшной полости, требующих лечения в условиях стационара. На первом и втором месте соответственно находятся острый аппендицит и острый холецистит. Осложнения при остром панкреатите могут быть очень серьезными.
Статистические данные
Данные мировой статистики говорят о том, что каждый год до 800 человек из миллиона заболевают таким недугом, как острый панкреатит. Мужчины данным видом панкреатита болеют намного чаще, чем женщины. Возраст заболевших имеет достаточно широкий диапазон, и связано это напрямую с причинами, по которым острый панкреатит возник. Если острый панкреатит возник и развился на фоне чрезмерного употребления алкоголя, то средний возраст пациентов составляет 39 лет. Если же причиной этого заболевания стала желчнокаменная болезнь, то средний возраст пациентов находится на отметке 69 лет.
Патогенез и этиология острого панкреатита
Возникновению такого заболевания, как острый панкреатит, могут способствовать разнообразные факторы. В их числе:
- Желчнокаменная болезнь.
- Вредные пищевые привычки.
- Злоупотребление алкогольными напитками.
- Вирусные инфекции, например вирус Коксаки.
- Бактериальное заражение, например, кампилобактериями или микоплазмой.
- Травмирование поджелудочной железы.
- Прием препаратов, которые содержат эстрогены, кортикостероиды, тиазидные диуретики, азатиоприн. То есть те лекарственные средства, которые оказывают патологическое действие на поджелудочную железу. Такой панкреатит является медикаментозным.
- Хирургические вмешательства, которые были направлены на лечение других заболеваний поджелудочной железы и желчев
Осложнения панкреатита: чем опасно заболевание
Патологии желудочно-кишечного тракта доставляют огромное количество неудобств в жизни каждого человека. Одним из таких заболевания является панкреатит, проявляющийся воспалительным процессом поджелудочной железы. Панкреатит может иметь острое или хроническое течение. При отсутствии своевременного лечения могут начаться осложнения панкреатита, разные по своей тяжести и опасности для жизни.

Обратите внимание! Осложнения болезни могут негативно влиять на печень, в самой поджелудочной могут образовываться злокачественные опухоли, необратимо нарушающие функции иммунитета.
Хронический панкреатит – это медленно прогрессирующее повреждение поджелудочной, которое носит воспалительный характер и способно привести к сбоям внешней и внутренней секреторных функций. Во время приступа проявляется боль верхней части брюшины, ближе к левой стороне. Также болезнь сопровождается диспепсическими нарушениями – тошнотой с рвотой, вздутием и изжогой. Также отмечается пожелтение склер и кожи.
Содержание статьи
Этиология
Основными причинами хронической формы становится злоупотребление алкоголем, а также развитие желчекаменной болезни.
Алкоголь отравляет паренхиму в поджелудочной железе. А при желчекаменной болезни воспалительный процесс возникает как последствие проникновения инфекционных бактерий из желчных каналов в железу, расположенную вдоль сосудов лимфатической системы. Так происходит гипертензия протоков выведения желчи и забрасывание ее внутрь.

К дополнительным факторам риска относятся:
- повышение содержания ионов кальция в системе кровообращения;
- кисты;
- слишком большое содержание жиров в кровотоке;
- применение некоторых медикаментов;
- аутоиммунная форма заболевания; наследственные формы.
Признаки развития
Часто первоначальные нарушения в поджелудочной железе никак не проявляют себя или могут выражаться слишком слабо. Этим и опасен панкреатит, ведь при первом приступе, как правило, болезнь уже переходит на стадию запущения.
Обратите внимание! По мере прогрессирования болезни увеличивается и частота приступов. Хроническое воспаление провоцирует повреждение как железы, так и внешних тканей. Но у некоторых пациентов проходят годы перед тем, как они узнают свой диагноз.
При визуальном осмотре врач отмечает у пациентов с хроническими формами пожелтение склер и кожи.
Какие осложнения провоцирует

К самым ранним осложнениям болезни относятся:
- Обтурационная форма желтухи, связанная с нарушениями отвода желчи.
- Гипертензия.
- Внутренние кровотечения под действием изъязвлений органов брюшного отдела.
- Инфекции и осложнения, связанные с ними.
Также известны системные осложнения хронического панкреатита:
- Функциональная недостаточность органов. ДВС-синдром.
- Кровотечения в пищевод.
- Беспричинное похудение.
- Образование злокачественных опухолей поджелудочной.

Хронические формы в основном соотносятся с поражением органов, которые напрямую взаимодействуют с поджелудочной железой. По статистике такие процессы сначала повреждают печень и желчевыводящую систему.
По причине увеличения головки железы появляется риск возникновения желтухи, в сальниках развиваются воспалительные процессы. Иногда происходит развитие тяжелой формы воспаления легких и летальный исход – вот к чему приводит панкреатит.
К другим осложнения хронической формы, у которых могут быть последствия еще более тяжелыми, относятся:
- сахарный диабет, особенно у тех людей, кто злоупотребляет спиртным;
- формирование язв на слизистой поверхности пищевода и желудка;
- онкология;
- свищи, соединяющие разные органы между собой.
Процесс лечения
Лечение хронического панкреатита производится консервативно в соответствии со стадией повреждения органа, а также в зависимости от развивающихся осложнений.
Консервативное лечение состоит из следующих методов:
- Диетотерапия. Она нужна для всех пациентов с хроническими формами, особенно после приступов. При этом требуется навсегда отказаться от любых алкогольных напитков. Также нужно исключить из рациона острое, кислое, жирное. При сопровождении сахарным диабетом от сладкого тоже понадобится отказаться.
- Приступ хронического панкреатита корректируется по принципу острых форм – это симптоматическое лечение, купирование боли, остановка распространения воспаления, восстановление работы пищеварительной системы.
Показанием к оперативному вмешательству является:
- гнойное осложнение;
- закупорка протоков для желчи;
- стеноз сфинктера;
- выраженные серьезные нарушения функций тканей в поджелудочной железе;
- кисты в поджелудочной железе;
- тяжелое протекание заболевания, которое не поддается консервативной терапии.

Профилактика
К способам первичной профилактики хронического панкреатита относятся:
- отказ от спиртного, составление рационального меню и режима приема пищи, то есть разработка индивидуальной сбалансированной диеты с ограничениями в жирном и углеводистых продуктах;
- отказ от сигарет;
- питье воды в большом объеме – не меньше 1,5 л за день;
- достаточное включение в рацион микроэлементов и витаминов;
- своевременное посещение доктора при нарушении деятельности желудочно-кишечного тракта.
Чтобы профилактика заболевания принесла пользу, следует скорректировать свой рацион питания, пройти медицинский осмотр. Также важная роль в улучшении состояния при болезни отводится санаторно-курортному лечению.
Симптомы и лечение хронического панкреатита
Хронический панкреатит относится к прогрессирующему поражению органа, имеющий воспалительное течение, провоцирующее сбои в деятельности внешней и внутренней секреции. Во время приступов постоянного типа патологии развиваются болезненные чувства в верхнем районе живота с левого бока под ребром, препровождаясь тошнотой, рефлексами рвоты, эзофагитом, вздутием, пожелтением кожного покрова и склер. После проведения тщательного обследования больному назначается лечение, которое подбирается врачом индивидуально.


поджелудочная железа
Острая и хроническая форма
Как известно, имеется 2 формы патологии, проходящие в остром и хроническом ключе. Зачастую формирование острого вида панкреатита наблюдается вследствие чрезмерного распития спиртного, а также наличия желчекаменной патологии, с выборочным сокращением желчного пузыря, совпадающим с увеличением микроэлектрической активности — это около 30% ситуаций, также по причине интоксикации, вирусного поражения либо хирургического вмешательства желудочного и кишечного тракта.
Развитие острой формы панкреатита реально в качестве обострения хронического типа болезни. Если не проводить лечение острого типа панкреатита, он способен обратиться в хроническое заболевание. При этом хроническое развитие патологии способно возникнуть и как самостоятельное заболевание, без предшествующего острого течения.


хронический панкреатит поджелудочной
Что такое хронический панкреатит? Появление панкреатита этого течения — это воспалительная болезнь железы продолжительного рецидивирующего проявления, которое характеризуется медленным болезненным нарушением строения клеток железы и возникновением рабочей неполноценности.
Факторы развития:
- Хронические проявления холецистита, гастрита.
- Язва желудка или двенадцатиперстной кишки.
- Инфекционные заболевания.
- Чрезмерное употребление алкогольных продукций.
- Нерациональное потребление продуктов.
- Атеросклеротическая болезнь.
- Попадание в организм гельминтов.
- Отравление вредоносными элементами.
При хроническом панкреатите отмечается рост возникновения образований злокачественного течения. Часто фиксируется явный контакт среди хронического панкреатита с увеличением болезни диабета.
Симптомы
В основном первоначальные патологические изменения в тканях поджелудочной железы во время появления хронического панкреатита проходят без явных проявлений. Или же признаки хронического панкреатита проявляются слабо и неспецифичны. При развитии первоначального выявленного усугубления, болезненные изменения уже достаточно существенны.
Главная жалоба больного – нестерпимый болезненный дискомфорт. Его формирование определено областью повреждения поджелудочной – с левого, правого бока под ребром или же посередине ребер.


боль под ребром
Часто болезненные симптомы при хроническом панкреатите развиваются по истечении часа после еды, в особенности, когда употреблялись острые либо жирные блюда. Болевое проявление способно усиливаться, если пациент прилег, отдавать под зону лопатки, плеча слева, нижнюю часть брюшины либо сердечную зону. Единая удобная поза при приступах – сидя наклонившись вперед.
Когда формируется хронический панкреатит, симптомы появляются следующим образом:
- при поражении всего органа болевой синдром опоясывающего характера, охватывая всю зону брюшины;
- повреждение головки проявляется болезненностью в зоне подреберья справа;
- когда панкреатит захватывает тело, ощущается боль под подложечной зоной;
- при воспалении хвостового участка, боли локализуется с левого бока или справа под ребром от пупка.
Когда болит железа, наблюдается снижение панкреатических ферментов, изменятся деятельность всей структуры пищеварения. Основными признаками, сопровождающие хроническую форму панкреатит, представлены эзофагит и отрыжка.
Обострение
При хроническом панкреатите, когда происходит обострение, обретаются симптомы острого течения болезни, потому лучше проводить лечебные мероприятия болезни в клинике под присмотром врачей.
Когда обостряется заболевание, зачастую формируется болевой дискомфорт в верхней зоне живота, под ребром с левого бока, приобретающие опоясывающее течение. Боли при хроническом панкреатите способны проявляться постоянно либо иметь приступообразное развитие, с возможным переключением на сердечную область.


осложнение хронического панкреатита
Приступ хронического панкреатита препровождается наличием:
- тошноты;
- рвоты;
- эзофагита;
- вздутия брюшной полости.
Развитие рвотного рефлекса при обострении заболевания хронического типа бывает частым, изнурять пациента, не доставляя облегчения. Опорожнения пациента смениваются поносами с запорами. Вследствие понижения аппетита и нарушения пищеварения снижается вес.
При формировании хронической формы панкреатит, частотность усугублений зачастую растет. Поражение органа поражает как саму железу, так и органы, располагающиеся около железы.


рвота при панкреатите
На обследовании хронический тип панкреатита фиксируется присутствием желтушности склер, кожи. Желтуха имеет коричневый цвет, кожа побледневшая, наряду с сухостью. В зоне грудины и брюшины замечаются пятна красного оттенка, при нажатии они не уходят.
При ощупывании брюшины наблюдается его небольшое вздутие, в зоне эпицентра железы выявляют атрофию жировой клетчатки.
Хронический панкреатит в стадии ремиссии отмечается понижением повреждения органа, неимением симптомов. Самостоятельно эта стадия не приходит. Чтобы ее достигнуть, применяются терапевтические мероприятия, употребляя медикаменты отдельных групп, народные лечения, соблюдать диетический стол до ремиссии и после нее.
Диагностика
Для освобождения от хронического панкреатита проходится обследование. Диагноз ставится лишь после проведения следующих методов:
- перемены в присутствии эластазы в урине;
- обнаружение стеатореи – присутствие в кале жира;
- проведение исследовательского тестирования на стимулирование железы;
- УЗИ;
- КТ;
- МРТ;
- рентгенография;
- исследование крови на глюкозу.
- Осложнения


диагностике хронического панкреатита
Из первоначальных возможных осложнений хронического панкреатита выделяют:
- обтурационную желтуху вследствие изменения отхода желчи;
- кровопотерю внутри в результате изъявления либо перфорации полых органов ЖКТ;
- усугубления инфекционного характера.
Последствия хронического панкреатита системного проявления:
- Мультиорганные заболевания.
- Неполноценность на рабочем уровне систем и органов.
- Энцефалопатия.
- ДВС-синдром.
Вследствие развития болезни проявляются:
- кровопотери в желудке;
- понижение веса;
- диабет;
- образования недоброкачественного течения.
Лечение
Чем лечат хронический панкреатит? В основном терапия воспаления поджелудочной железы хронического типа проходит поэтапно, оказывающие комплексное воздействие:
- Диетическое питание.
- Избавление от синдрома боли.
- Возобновление пищеварительного процесса.
- Устранение неполноценности ферментов поджелудочной.
- Остановка воспаления.
- Возобновление тканей органа.
- Профилактические меры при осложнениях.
В данном ряде предусмотрен стандарт лечения хронического панкреатита органа, которому следуют все медики. Возможно отличие лишь медикаментов, поскольку при их подборе медик учитывает особенности организма каждого пациента индивидуально.
Лечение хронического панкреатита предусматривает прием антибиотических препаратов, когда выявлена инфекция. Терапевтический курс занимает около недели. Если воспаляются протоки, которые предназначены, чтобы отводить желчь, то назначают Амоксициллин. Благодаря препарату воспалительный процесс дальше не развивается. А также Амоксициллин принимают для предупреждения рецидива, а также, если имеется угроза развития осложнений.
Чтобы ослабить болевой дискомфорт используют нестероидные средства, снимающие воспаление:
- Нимесулид.
- Диклофенак.
- Парацетамол.
Только врачом назначается и корректируется требуемая доза.
В случае слишком сильных болей, препараты употребляются с наркотическим действием:
- Промедол.
- Трамадол.
Препараты спазмолитического действия:
- Но-шпа.
- Дротаверин.
При патологии наблюдается нарушение пищеварения, потому лечение предусматривает составление диетического стола. Помимо этого, появляется потребность в ферментных средствах:
- Креон.
- Панкреатин.
- Триферменте.
.Комплексное лечение включает прием медикаментов, которые позволяют снизить показатель кислотности:
- Алмагель.
- Маалокс.
Отравление устраняется внедрением внутрь вены раствора Рингера, медикамента Гемодез и физиологического раствора.


лечение панкреатита медикаментами
Так как панкреатит хронического типа характеризуется симптомами усиленного производства пищеварительного секрета, то терапия будет нацелена на использование следующих средств, которые вводятся под кожу:
- Октреодит;
- Сандостатин.
Если возникает потребность, больного подготавливают к хирургическому лечению.
Показаниями к операции являются:
- осложнения гнойного течения;
- закупоривание желчных и пищеварительных каналов;
- стеаноз;
- нарушения, происходящие внутри танки органа;
- кисты, псевдокисты;
- тяжелое развитие болезни, когда консервативные методы не принесли результата.
К хирургическим вмешательствам относят ряд мероприятий:
- При закупоривании сфинктера Одди проводится сфинктеротомия.
- Осуществляется устранение камней в каналах органа, если имеется конкрементная обтурация.
- Вскрывают гнойные очаги.
- Делается панкрэктомия.
- Иссекают нервы, которые регулируют секрецию органа, не полностью устраняют желудок.
- Удаляют желчный пузырь вследствие усугублений, развивающихся в нем и большом желчном канале.


болезнь желчекаменная
А также во время проведения лечения проводят физиотерапевтические процедуры. Их применяют, как уменьшится воспаление. При нестерпимых болезненных проявлениях проводят электрофорез с Новокаином, Даларгином, ультразвук, диадинамические токи.
Чтобы бороться с оставшимся воспалением, рекомендовано облучение крови лазерного либо ультрафиолетового происхождения, переменное магнитное поле.
Диета
При тяжелом усугублении хронического панкреатита, препровождающегося болевым дискомфортом, сильной рвотой, существенными нарушениями лабораторных показателей больному показана голодовка. Благодаря голоду осуществляется максимальный покой больной железы и сводится на нет выработку негативных ферментов, которые разрушают ее.
Длительность диеты определена клинической ситуацией, длится 1-3 дня. Иногда в голод допускается прием отвара из шиповника, некрепкого чая, щелочных минеральных вод. Потом начинают малокалорийное диетическое питание с естественной нормой белка. Оно требуется для максимального облегчения поджелудочной железы и иных органов пищеварения.


диета при панкреатите
К особенностям диетического стола относят:
- дробное питание – до 6 раз в сутки;
- протертые, измельченные продукты;
- необходимо ограничить прием соли;
- подача продуктов только в теплом виде;
- исключить продукцию которая содержит эфирные масла, экстрактивные вещества, свежие ягоды, овощи, фрукты, зелень;
- убрать из рациона жирную продукцию – баранину, свинину, сало, а также алкогольную продукцию;
- включить в потребление слизистые супы, овощные супы с вареным мясом, белковые омлеты, кнели из мяса и рыбы, котлеты на пару, нежирный творог, муссы, желе.
Если замечен клинический и лабораторный прогресс, больному показано расширение питания, увеличивается его калорийность, объем белков, необходимых чтобы быстро поправиться. В меню пациента разрешено добавить запеченные блюда.
Народные средства
Как лечится хронический панкреатит с помощью народных средств? Прежде чем приступить к использованию домашних рецептов посоветуйтесь с доктором. Народные способы подбирают тщательно. С помощью отдельных растений работа органа улучшится, а осложнения не появятся.


травяной сбор при панкреатите
Для поправки вывода желчи рекомендовано:
- взять по большой ложке корня одуванчика, бессмертник, спорыш и ромашку, соединить компоненты;
- залить массу горячей водой и оставить на 2 часа;
- употреблять средство спустя 30 минут после еды по 250 мл.
Что убрать воспаление подойдет следующий рецепт.
- Выжать сок из подорожника.
- В течение месяца пить по маленькой ложке смеси до еды.
- Когда курс закончится, делают остановку на 3 месяца, затем лечение повторяется.
Уклониться от болей поможет такой отвар:
- соединяется репешок, зопник, одуванчик, ромашка, тысячелистник, подорожник и пустырник;
- травы измельчаются;
- полученную смесь в количестве 2 столовых ложек залейте 500 мл кипятка и настаивать 8 часов;
- пить препарат перед отходом ко сну.
В качестве профилактики требуется ограничить прием спиртного.
Прогноз
Сколько живут люди с хроническим панкреатитом? Продолжительность жизни зачастую уменьшается на 10-20 лет. Это взаимосвязано с тем, что когда орган не работает, организм не преодолевает дополнительную нагрузку.
Исходя из статистических данных, при остром и тяжелом течении заболевания гибель пациентов случается в 30% случаев. Поправка наблюдается у 15% больных, а остальные сталкиваются с повторным усугублением патологии. Пострадавшие с хроническим типом панкреатитом и легким развитием при нормальном лечении живут столько времени, как и люди со здоровым органом.
Опираясь на наблюдения врачей, то выживаемость впервые 10 лет болезни составляет 70%, а 20 лет – 45%. Когда появляются осложнения либо проводиться хирургическое лечение, длительность жизни уменьшается. Если в органе развивается злокачественный процесс, прогноз пропорционально снижается на 4% за 20 лет, это если терапия будет проведена должным образом.
Какие заболевания возникают при осложнении хронического панкреатита
 Осложнения при панкреатите
Осложнения при панкреатитеЗаболевания органов брюшной полости часто вызывают те или иные осложнения. Не исключение и панкреатит. Осложнения хронического панкреатита чаще всего проявляются как кисты поджелудочной железы, панкреатические свищи или панкреатический асцит и кровотечения.
Важно! При осложнениях снижается эффективность медикаментозного лечения, нередко возникает необходимость оперативного вмешательства.
Панкреатит хронический сопровождается частыми болями, которые возникают в результате перегрузки органа тяжелой пищей или алкоголем. Осложнения хронического панкреатита могут быть 3 типов – острые приступы, местные осложнения и системные заболевания. Приступы сопровождается спазмами, рвотой и тошнотой, головными болями, расстройством пищеварения. К категории местных осложнений можно отнести тромбозы, кисты, желтуху, кровотечения. В случае отсутствия должного лечения хронический панкреатит может вызвать осложнения, влияющие на весь организм. В частности, может развиться сахарный диабет, инфаркт селезенки, билиарная гипертензия, кахексия и ателектаз.
 Одно из осложнений — сахарный диабет
Одно из осложнений — сахарный диабетКакие осложнения возникают чаще всего?
Часто у больных панкреатитом в хронической форме возникают такие осложнения, как желтуха механической природы, кишечная непроходимость дуоденального типа, кровотечения, панкреатогенный асцит и перитонит. Желтуха и кишечная непроходимость возникают по причине сдавливания увеличенной головкой поджелудочной железы двенадцатиперстной кишки и терминального отдела холедоха. Методы устранения механической желтухи у больных оперативные — проводится холедоходуоденостомия. Дуоденальная кишечная непроходимость требует коррекции нарушений, связанных с электролитным и белковым обменом.
Панкреатогенный асцит встречается несколько реже, чем перитонит, и причиной его может быть образование инфильтратов при остром периоде панкреатита. Если же причиной ранее возникшего острого панкреатита был цирроз печени, то асцит возникает достаточно быстро. Такого рода осложнение часто появляется из-за образования в полости органа кист.
Нередко осложнения хронического панкреатита могут протекать в форме кровотечения, которое вызывается вторичной портальной гипертензией. Для устранения такого симптома применяется внутривенное введение свежезамороженный плазмы, эритроцитарной массы или таких лекарственных препаратов, как раствор питуитрина и аскорбиновой кислоты. При отсутствии желаемого эффекта после применения подобной терапии проводится эндоскопическая операция по склерозированию варикозных вен пищевода.
Тромбофлебит — осложнение хронического панкреатита, возникающее при раке поджелудочной железы на 4 стадии. Это состояние характеризуется сгущением крови и образованием тромбов в венах. Причиной этого является нарушения свертываемости крови. Рак поджелудочной железы как осложнение хронического панкреатита характеризуется повреждением тканей органа и развитием опухоли злокачественного характера.
 При раке поджелудочной железы возникает тромбофлебит
При раке поджелудочной железы возникает тромбофлебитКиста поджелудочной железы
Кисты поджелудочной железы, образованные в результате осложнений хронического панкреатита, могут быть истинными и ложными. Кроме того, они бывают одиночными и множественными, однокамерными и многокамерными. Также возникшие кисты могут иметь сообщение с панкреатическими протоками. Кисты образуются в результате некроза тканей поджелудочной железы.
Кисты поджелудочной железы сопровождаются такими симптомами, как боли неопределенного характера в области эпигастрия, припухлости в верхней части живота. В качестве диагностических мер применяется метод ультразвукового исследования органов брюшной полости, рентгенография желудка и двенадцатиперстной кишки, ангиография и компьютерная томография.
 Киста поджелудочной железы
Киста поджелудочной железыХирургическое лечение кист поджелудочной железы осуществляется следующими способами:
- Наружное дренирование. Оно осуществляется через кожу, под контролем ультразвукового аппарата. Такой способ применяется, если образовавшиеся кисты не имеют связи с панкреатическим протоком.
- Внутреннее дренирование. Для проведения данной процедуры формируется цистонгастроанастомоз — канал между кистой и желудком. Процедура проводится с помощью эндоскопа, ультразвука и рентгена. Эта методика применяется, если киста в поджелудочной железе имеет сообщение с панкреатическим протоком.
- Цистэктомия. Это операция полного удаления кисты. Данный метод применяется в тех случаях, когда возникшее образование имеет небольшой размер и хорошо сформировавшуюся капсулу.
- Пункция. Применяется при лечении мелких или единичных кист, которые не имеют сообщения с панкреатическими протоками.
- Резекция поджелудочной железы. Это хирургическая процедура показана при наличии множественных кист.
Важно! Выбор метода хирургического лечения определяется в зависимости от того, на каком этапе развития была обнаружена киста.
На начальных этапах развития проводится дренирование, чаще всего наружное, а на поздних — цистэктомия. Иногда может потребоваться срочная операция при нагноении кисты, развитии разлитого гнойного перитонита или плеврита, кровотечении в полость кисты, прорывах кисты в органы брюшной полости.
 При обнаружении кисты необходима операция
При обнаружении кисты необходима операцияСвищи при панкреатите
Осложнения хронического панкреатита в форме свищей могут возникнуть после проведения операции по дренированию кист, а также после операции на поджелудочную железу. Такого рода свищи подразделяются на посттравматические, послеоперационные и постнекротические. Обычно такие свищи имеют связь с протоками поджелудочной железы. Они могут располагаться в головке органа, его теле или хвосте. Панкреатические свищи классифицируются следующим образом:
- полые;
- неполные;
- наружные;
- внутренние.
Большинство свищей поддается консервативному медикаментозному лечению. Необходимость в оперативном вмешательстве возникает в следующих случаях:
- Значительная потеря секрета железы из полных и неполных наружных свищей.
- Секрет железы отделяется в небольшом количестве, но у больного поднимается температура, и свищи длительное время не заживают.
- Отмечается аррозивное кровотечение из свищей.
Для хирургического лечения панкреатических свищей применяются такие методы, как фистулаогастроастомоз, фистулоэнтероанастомоз, наружное дренирование, продольная панкреатостомия, резекция хвоста поджелудочной железы.
Хронический панкреатит / Заболевания / Клиника ЭКСПЕРТ
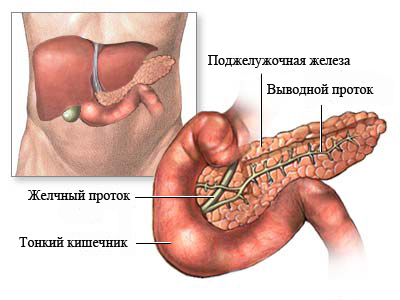
Хронический панкреатит (ХП) – длительное воспалительное заболевание поджелудочной железы, с проявлениями в виде необратимых измененийструктуры органа, которые вызывают боль и/или стойкое снижение его функции.
Поджелудочная железа осуществляет важные функции:
- секрецию большинства пищеварительных ферментов
- выработку инсулина (гормона, при недостаточности которого развивается сахарный диабет)
В мире наблюдается тенденция к увеличению заболеваемости острым и хроническим панкреатитом, за последние 30 лет — более чем в 2 раза.
Причины развития панкреатита
Наиблее часто встречающаяся причина развития хронического панкреатита — употребление алкоголя, причем качество и сырье, из которого сделан напиток, не имеют значения.
Другие причины
- Токсины и факторы метаболизма:
- злоупотребление алкоголем
- курение
- повышенное содержание кальция в крови (развивается у больных с опухолью паращитовидных желез)
- избыточное питание и употребление жирной пищи
- дефицит белков в пище
- действие медикаментов и токсинов
- хроническая почечная недостаточность
- Закупорка протока поджелудочной железы:
- камнями, находящимися в этом протоке
- вследствие нарушения работы сфинктера Одди
- перекрытие протока опухолью, кистами
- посттравматические рубцы панкреатических протоков (осложнение эндоскопических процедур: папиллосфинктеротомии, удаления камней и т.д.)
- Патология желчного пузыря и желчевыводящих путей.
- Патология двенадцатиперстной кишки.
- Последствие острого панкреатита.
- Аутоиммунные механизмы.
- Наследственность (мутации генов, дефицит 1-антитрипсина и т.д.).
- Гельминты.
- Недостаточное поступление в поджелудочную железу кислорода из-за атеросклероза сосудов, питающих кровью этот орган.
- Врожденные аномалии развития поджелудочной железы.
- Идиопатический хронический панкреатит (причину установить не удается).
Симптомы панкреатита
- боль в животе: обычно боль локализуется в эпигастрии и отдает в спину, усиливаясь после приема пищи и уменьшаясь в положении сидя или наклоне вперед
- тошнота, рвота
- диарея, стеаторея (жирный кал), увеличение объема каловых масс
- вздутие, урчание в животе
- потеря массы тела
- слабость, раздражительность, особенно «на голодный желудок», нарушение сна, снижение работоспособности
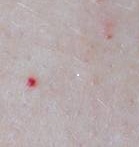
- симптом «красных капелек» — появление ярко-красных пятнышек на коже груди, спины и живота.
 |  |
При появлении подобных симптомов рекомендуется пройти обследование для исключения хронического панкреатита.
Осложнения хронического панкреатита
При отстутствии лечения к возможным осложнениям хронического панкреатита относятся:
- сахарный диабет
- недостаточность витаминов (преимущественно А, Е, D)
- повышенная хрупкость костей
- холестаз (с желтухой и без желтухи)
- воспалительные осложнения (воспаление желчных протоков, абсцесс, киста и т.д.)
- подпеченочная портальная гипертензия (накопление жидкости в брюшной полости, увеличение селезенки, расширение вен передней брюшной стенки, пищевода, нарушение работы печени)
- выпотной плеврит (скопление жидкости в оболочках легких)
- сдавление двенадцатиперстной кишки с развитием кишечной непроходимости
- рак поджелудочной железы.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога). Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Наличие хронического панкреатита, вне зависимости от степени тяжести, требует немедленного обращения к врачу, так как без лечения и изменения образа жизни,
процесс будет неуклонно прогрессировать.
Диагностика панкреатита
В Клинике ЭКСПЕРТ существует алгоритм диагностики хронического панкреатита, который включает:
Лабораторные методы:
- выполняются клинический, биохимический анализ крови (особое значение имеет уровень ферментов поджелудочной железы в крови – амилазы, липазы)
- копрограмма — оценивается наличие в кале определенных веществ (жиры, мыла, жирные кислоты и т.д.). В норме они должны отсутствовать, а при хроническом панкреатите, из-за недостаточной выработки железой ферментов для расщепления этих веществ, остаются непереваренными и определяются в кале
- эластаза кала – фермент поджелудочной железы, уровень которого при недостаточной ее работе, снижается
- в определенных случаях важно определение маркеров рака
- При подозрении на наследственный генез заболевания, проводится генетическое обследование больного.
Инструментальные исследования
- УЗИ брюшной полости. Оцениваются признаки воспаления ткани поджелудочной железы, наличия камней в протоках, кальцинатов, кист, опухолей железы. Дополнительно определяются изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а так же сопутствующей патологии.
- Дополнительно могут быть назначены КТ и МРТ брюшной полости с холангиографией, РХГП. Необходимы для подтверждения диагноза, а также назначаются при подозрении на наличие патологических образований в поджелудочной железе, закупорке протоков железы камнем, опухолью или кистой.
Лечение панкреатита
Основным лечением хронического панкреатита является диета и отказ от вредных привычек, изменение образа жизни, а также лекарственные препараты:
- средства, снижающие выработку желудком соляной кислоты (ингибиторы протонной помпы)
- ферментные препараты
- спазмолитики
- при наличии боли – анальгетики, НПВС; если боль чрезвычайно сильная и не устраняется этими препаратами, назначаются наркотические анальгетики.
Необходимо выявление в ходе первичного обследования патологии других органов ЖКТ (желчно-каменная болезнь, хронический холецистит, гастрит, дуоденит, язвенная болезнь, гепатит, синдром избыточного бактериального роста, дисбиоз кишечника, болезни почек и др.), так как эти заболевания могут являться причиной и/или усугубляющими факторами хронического воспаления поджелудочной железы. В этом случае необходимо лечение других заболеваний желудочно-кишечного тракта. Решение о срочности и порядке лечение того или иного сопутствующего заболевания принимает лечащий врач.
Если лекарства, принимаемые больным по поводу других заболеваний, могут способствовать развитию болезни, решается вопрос о замене препаратов.
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог.
При выявлении какого-либо механического препятствия оттоку желчи больному показано хирургическое лечение.
Прогноз
Хронический панкреатит представляет собой серьезное заболевание. Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Профилактика и рекомендации
Профилактика основана на устранении факторов риска, провоцирующих болезнь:
- своевременное лечение заболеваний, провоцирующих возникновения панкреатита
- устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма)
- обеспечение рационального питания и режима дня.
Питание при хроническом панкреатите

При панкреатите все блюда делаются из нежирного мяса и рыбы – и то только в отварном варианте. Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Полностью исключить следует:
- все виды алкоголя, сладкие (виноградный сок) и газированные напитки, какао, кофе
- жареные блюда
- мясные, рыбные, грибные бульоны
- свинина, баранина, гусь, утка
- копчености, консервы, колбасные изделия
- соленья, маринады, пряности, грибы
- белокочанная капуста, щавель, шпинат, салат, редис, репа, лук, брюква, бобовые, сырые непротертые овощи и фрукты, клюква
- сдобные мучные, черный хлеб
- кондитерские изделия, шоколад, мороженое, варенье, кремы
- сало, кулинарные жиры
- холодные блюда и напитки
Продумать основы питания при хроническом панкреатите, составить диету и учесть пожелания и привычки пациента поможет квалифицированный врач диетолог.
Часто задаваемые вопросы
При хроническом панкреатите поджелудочная железа отмирает?
Хронический панкреатит представляет собой заболевание, характеризующееся воспалением и дистрофией с последующим развитием соединительной ткани в органе и нарушением пищеварительной и эндокринной функции. «Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
Отчего развивается панкреатит, если я не пью?
Действительно, в большинстве случаев развитие панкреатита обусловлено действием алкоголя, но существуют и другие факторы: желчнокаменная болезнь, заболевания печени, характеризующиеся нарушением образования и оттока желчи, заболевания желудка и 12-перстной кишки, наследственность, сбой в иммунной системе, нарушение кровоснабжения органа, фоновые заболевания: вирусные гепатиты, гемохроматоз, муковисцидоз и пр.
Можно ли вылечить панкреатит?
Хронический панкреатит потому и называется хроническим, что полностью не вылечивается, но правильная врачебная тактика позволяет достичь многолетней ремиссии.
Может ли панкреатит привести к развитию сахарного диабета?
Да, длительное течение панкреатита может привести к развитию не только нарушению пищеварительной функции поджелудочной железы, но и изменению эндокринной с развитием сахарного диабета, особенно при наличии наследственной предрасположенности к сахарному диабету.
Важно ли соблюдать диету при панкреатите?
Соблюдение диеты является основополагающим фактором для достижения ремиссии.
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула.
Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые. Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило.
При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре.
После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
История №2
Пациент Б., 56 лет, обратился в Клинику ЭКСПЕРТ с жалобами на периодический интенсивный болевой синдром опоясывающего характера без видимых причин, сопровождающийся тошнотой и поносом. На предыдущем этапе обследования были выявлены диффузные изменения структуры поджелудочной железы, что было расценено как хронический панкреатит. Пациент при этом вел здоровый образ жизни, не употреблял алкоголь и жирную пищу. Назначенное лечение ферментными препаратами существенного эффекта не оказывало.
При попытке выяснить причину развития панкреатита врач гастроэнтеролог Клиники ЭКСПЕРТ исключил ряд заболеваний, способных привести к развитию хронического панкреатита (ЖКБ, язвенную болезнь, нарушение обмена железа и пр.) и обратил внимание на иммунологический сдвиг в лабораторных анализах. Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит.
Было назначено патогенетическое лечение, влияющее на механизм развития заболевания – глюкокортикостероиды по схеме, на фоне которого при контрольном обследовании признаки иммунного воспаления были устранены. В настоящее время пациент получает длительную поддерживающую терапию под наблюдением врача-куратора, жалоб не предъявляет. При контрольном УЗИ органов брюшной полости признаки отека поджелудочной железы не определялись.
Осложнения и последствия хронического панкреатита
Хронический характер развития панкреатической болезни поджелудочной железы представляется длительным рецидивирующим воспалительным процессом, характеризующимся медленным течением патологического изменения ее структуры на клеточном уровне и прогрессированием недостаточности железы на функциональном уровне. В большей степени, поражению хронической формой панкреатита подвержены именно мужчины. Согласно среднестатистическим данным, развитие данной патологии возникает на фоне недолеченного острого панкреатита, а также более чем в 70% развитие хронического панкреатита возникает при чрезмерном употреблении алкогольных напитков. Осложнения хронического панкреатита могут привести к серьезнейшим последствиям, отражающимся на работоспособности не только самой поджелудочной, но и оказать негативное влияние на функционировании и состояние других внутренних органов человека, так или иначе связанных с пораженной железой. В материалах данного обзора подробнее рассмотрим, чем может быть опасно данное заболевание, какие осложнения панкреатита хронической формы могут развиться, как они отражаются на общем самочувствии пациентов, а также основные меры профилактики развития осложнений и наиболее популярные методы лечения хронической формы панкреатической патологии в домашних условиях.
Чем опасен хронический панкреатит
Недолеченный острый деструктивный панкреатит очень часто становится причиной развития хронической формы данного заболевания. В качестве провоцирующего фактора здесь выступает отсутствие должного лечения и нарушение всех рекомендаций от лечащего врача по проведению профилактических мероприятий.
Регулярное воздействие на организм раздражающих факторов способствует активизации процессов замедленного разрушения структуры железы, а также прогрессированию воспаления, ведущего к повторным приступам острого панкреатического заболевания.
Более того, на фоне неспешного прогрессирования воспалительных реакций в железе могут возникнуть такие последствия, как:
- развитие сахарного диабета,
- образование почечной недостаточности, развития пиелонефрита и других патологий почек,
- печеночной недостаточности,
- возникновение гнойных процессов,
- формирование сепсиса,
- непроходимость в кишечнике,
- образование доброкачественной опухоли,
- развитие рака,
- обострение панкреонекротического поражения тканевых структур органа,
- образование тромбоза в селезеночных венозных протоках,
- дальнейшее распространение воспаления, затрагивающего и другие внутренние органы.
При несвоевременном купировании воспалительного процесса при хроническом панкреатите разрушительные процессы будут прогрессировать, что в итоге может стать причиной полного отказа функциональности данного органа, а без панкреатических ферментов осуществление процессов пищеварения становится невозможным, как и дальнейшее поддержание жизни пациента.
Также стоит отметить, что калькулезный панкреатит зачастую переходит в стадию озлокачествления и дальнейшего развития онкологического процесса. Но кроме подобных изменений с физиологической стороны, немаловажную роль играет и психологический фактор.
Постоянное чувство дискомфортного ощущения внутри организма, опасение за дальнейшую жизнь и различные ограничения в питании, и других сферах жизни пациента, становятся причиной развития депрессии и развития апатии ко всему.
К чему приводит хронический панкреатит
Прогрессирующая стадия панкреатической формы поражения поджелудочной железы с хроническим характером может спровоцировать образование инфекционного уплотнения в полости пораженного органа, а также прогрессирования воспаления с гнойным характером проявления в полости панкреатических и желчных протоков. Может быть, образование эрозивного поражения пищевода, язвенного поражения полости желудка и кишечника, а также могут развиться осложнения, сопровождающиеся внутренними кровоизлияниями, непроходимостью 12-ти перстной кишки, возникновение свободных жидких масс в полости живота либо грудной клетки.
В некоторых случаях может развиться образование свищей с выходом в полость брюшины. Развивающийся более года хронический панкреатит может привести к тому, что размеры железы будут изменены до таких параметров, которые будут оказывать интенсивный уровень давления на полость 12-ти перстной кишки, что будет препятствовать прохождению через нее пищи. Разрешить такую ситуацию поможет лишь проведение хирургического вмешательства.
Хроническая форма патологии может стать причиной развития нервно-психических расстройств, проявляющихся нарушением мыслительных процессов, снижением способности к запоминанию и снижением уровня интеллекта.
Рассмотрим, к чему еще приводит хронический панкреатит.
Осложнения
Осложнения хронической формы панкреатического заболевания начинают проявляться не сразу, а по прошествии определенного промежутка времени, среди самых опасных разновидностей осложнений, выделяются следующие патологии:
- развитие механической желтухи,
- прогрессирование панкреатического асцита,
- образование панкреатогенного плеврита,
- желудочно-кишечные кровоизлияния,
- варикозная патология венозных сосудов в пищеводе и полости желудка,
- прогрессирование синдрома Маллори—Вейсса,
- поражение ЖКТ развитием язв с эрозивным характером проявления,
- образование свищей в поджелудочной железе,
- холангит,
- развитие дуоденального стеноза,
- образование гепатопривного синдрома, гепатоцеллюлярной недостаточности и энцефалопатии в печени.
Механическая желтуха
Механический тип желтухи называется патологический процесс, при котором нарушен отток желчи, вырабатываемой печенью по желчевыводящим протокам в полость 12-ти перстной кишки на фоне механических преград.
Непроходимость желчевыводящих путей в основном развивается на фоне патологий билиарной системы органов, что ведет к появлению следующей клиники патологии:
- пожелтение кожных и слизистых покровов, а также склер глаз,
- моча становится более темного оттенка,
- кал обесцвечивается,
- проявляется зуд на коже,
- болевые ощущения в области живота,
- резкая потеря веса,
- повышение температуры тела до субфебрильных границ,
- увеличение размеров печени.
Продолжительность патологии может варьироваться от пары дней до половины года. Лечение патологии проводится преимущественно путем оперативного вмешательства.
Панкреатический асцит
Образование брюшного транссудата при развитии острой либо хронической формы панкреатической патологии, но вот развитие панкреатического асцита является редчайшим заболеванием. Причина развития панкреатического транссудата заключается в сдавливании и одновременном образовании тромбоза в системе воротной вены. Выпот при декомпенсационном развитии цирроза печени и нарастающего проявления портальной формы гипертензивной болезни переходит в развитие настоящего асцита.
В большинстве случаев, развитию асцита подвержены пациенты, у которых уже имеется такая патология, как панкреатическая киста, дренирующая в свободную полость брюшины. В роли провоцирующих факторов здесь могут быть:
- развитие парапанкреатита с одновременным прогрессированием гипертензии в области грудного лимфатического протока,
- выраженный уровень панкреатической недостаточности.
Есть 2 способа развития клинической истории асцита. В первом случае, после возникновения болевого синдрома идет моментальное накопление жидкости в полости брюшины, что обуславливается интенсивностью прогрессирующей стадии панкреонекротического поражения железы и последующим образованием псевдокист, сообщающихся с полостью брюшины. В другом случае, при развитии именно субклинического течения хронической формы панкреатического заболевания происходит постепенное накопление жидкости и развитие асцита.
Диагностирование патологии не предоставляет особых трудностей. Болезнь определяется физикальным методом, а также с помощью ультразвукового исследования и рентгенографии. Зачастую асцит развивается в комбинации с плевральным и перикардиальным выпотом.
Так как развитие панкреатического асцита у взрослого человека обусловлено именно кистозными поражениями поджелудочной железы, то и лечение данной патологии будет заключаться в применении медикаментозных препаратов и проведении хирургического вмешательства.
Панкреатогенный плеврит
Развивается на фоне перфорации нагноившихся кист в полость плевры. При развитии незначительного выпота диагностировать наличие плеврита при помощи физикального метода не всегда представляется возможным, поэтому для получения более точной клинической картины, проводится рентгенографическое исследование груди. Для определения тактики лечения также проводится плевральная пункция.
Желудочно-кишечные кровотечения
Основные провоцирующие факторы кровоизлияний у больных с развитием хронической формы панкреатита заключаются в следующем:
- образование разрыва кисты на поджелудочной железе с кровоизлиянием в область протоковой системы, а также брюшной либо плевральной полости,
- образование язв с острым эрозивным характером, локализующиеся в верхних отделах ЖКТ,
- прогрессирование синдрома Маллори-Вейсса.
В качестве источника кровоизлияний может выступать варикозное расширение вен в желудке и пищеводе.
Варикозное расширение вен пищевода и желудка
Развитие данного осложнения образуется при сдавливании воротных вен увеличенной во внешних параметрах пораженной головкой железы, пораженной панкреатической патологией, а также растущим кистозным образованием либо в ходе прогрессирования тромбоза.
Наибольшую опасность представляют варикозно-измененные вены, вызывающие профузные реактивные кровоизлияния, основными признаками которых являются:
- отхождение кровавых рвотных масс,
- появление мелены,
- острая стадия постгеморрагической анемии,
- геморрагический шок.
Устранение патологии заключается в проведении консервативного лечения и минимально травматической операции
Синдром Маллори—Вейсса
Данный синдром диагностируется крайне редко и составляется всего 3% от всех случаев с развитием осложнений панкреатической патологии. Охарактеризовывается первичным разрывом слизистых и подслизистых оболочек стенок желудка на фоне дистрофического нарушения подслизистых слоев с развитием варикозного расширения вен, периваскулярным инфильтратом и микронекрозом в полости кардиального отдела желудка.
Устранение болезни заключается в применении противорвотных средств, гемостатической и инфузионно-трансфузионной терапии, реже хирургическое вмешательство. Летальный исход происходит редко.
Эрозивно-язвенные поражения желудочно-кишечного тракта
Образование эрозий и язвенных поражений ЖКТ чаще всего возникает в следующих случаях:
- у пожилых людей,
- при развитии энцефалопатии с печеночной недостаточностью,
- при тяжелой форме гипоксии с поражением легкого и дыхательной легочной недостаточностью,
- при гиповолемии,
- при развитии гепаторального синдрома,
- при панкреатическом перитоните, а также при развитии гнойно-септических процессов в полости поджелудочной железы и пара панкреатической клетчатки,
- при травматизации.
Зачастую рассматриваемое осложнение панкреатического заболевания развивается без проявления каких-либо симптоматических признаков, лишь в редких случаях может проявиться в виде массивного кровоизлияния, отхождением рвотных масс в виде кофейной гущи, а также геморрагическим шоковым состоянием.
Ликвидация патологии должна проводиться комплексно, включая в себя проведение системной гемостатической и местной терапии, а также должны быть назначены гемоблокаторы секреции желудка, цитопротекторы и антиоксидантные препараты.
Свищи поджелудочной железы
Образование свищей преимущественно возникает в области головки, тела либо хвоста поджелудочной. Они могут быть:
- травматические,
- терминальные,
- внутренние и наружные.
Лечение свищей заключается в применении комбинации консервативных методов и проведения хирургической операции.
Воспаление в протоке желчного пузыря
Холангит, или воспаление протоков желчного пузыря является одной из серьезнейших форм осложнений холецистита, характеризующаяся резким ухудшением общего самочувствия пациента.
Симптомы холангитов:
- потрясающие ознобы,
- повышение температуры тела до высоких границ,
- резкий упадок сил,
- сильные боли в области головы,
- интенсивная рвота,
- потеря аппетита,
- увеличение размеров печени и селезенки, сопровождающееся тупыми болями.
Принцип устранения патологии может заключаться в применении современных медикаментозных средств и проведении хирургического вмешательства.
Дуоденальный стеноз
Дуоденальное развитие непроходимости является достаточно редким осложнением панкреатического заболевания, вызванное сдавленностью ДПК увеличившейся головной частью поджелудочной железы при развитии псевдотуморозного панкреатита, крупных очагов кистозного поражения головки и при распространении воспалительного процесса на стенки кишечника.
Проявляется в виде истощающей рвоты, отхождением тухлой отрыжки и другими классическими признаками.
Лечение заключается в коррекции водно-электролитных патологических изменений в организме методом инфузионной терапии.
Если у пациента наблюдается декомпенсационное состояние, то назначается проведение смешанной нутритивной поддержки организма.
Гепатопривный синдром, гепатоцеллюлярная недостаточность и печёночная энцефалопатия
Гепатопривным синдромом называются осложненные течения тяжелых болезней поджелудочной железы, характеризующиеся нарушением белоксинтезирующей функциональности печени.
Гепатоцеллюлярной недостаточностью называется последняя стадия гепатопривного синдрома, сопровождающаяся продолжительным холестазом и билиарным панкреатитом. Основным клиническим проявлением является развитие печеночной энцефалопатии, которая характеризуется, как комплексное нарушение церебральной системы на фоне хронической формы либо острого процесса развития патологического нарушения в печени.
Лечение патологии заключается в соблюдении низкобелковой диеты, применении препаратов слабительного действия, антибиотиков, аминокислот и т.д.
Профилактика и прогноз
Профилактика осложнений заключается в соблюдении следующих аспектов:
- исключение жирной пищи, алкоголя и соблюдение рационализированного сбалансированного диетического рациона питания,
- исключение табакокурения,
- соблюдение водного баланса,
- употребление витаминных комплексов,
- своевременное устранение различных заболеваний в системе органов ЖКТ, сердца, печени и других областях организма.
Необходимо выполнять все рекомендации и настовления лечащего врача, вести здоровый образ жизни и следить за состоянием всего организма, так как еще одной разновидностью осложнений продолжительного течения хронического панкреатита может стать защемление седалищного, либо тройничного нерва, что является крайне неприятной патологией.
Выполнение всех требований лечащего врача и соблюдение диеты дает хорошие показания на благоприятный исход и переход патологии в стадию стойкой ремиссии, что повышает уровень выживаемости при данном заболевании.
Лечение дома во время ремиссии
В домашних условия в период ремиссии рекомендуется использование народных рецептов в виде чаев, отваров и настоев на основе следующих лекарственных трав:
- бессмертник,
- горькая полынь,
- перечная мята,
- календула,
- ромашка и мн. др.
Также эффективно использовать прополис для приготовления настойки и употребления в качестве эффективной поддержки поджелудочной железы.
Как гласят народные изречения, легче устранить больной зуб, ликвидировав его корень, нежели лечить различные осложнения заболеваний органов пищеварительного тракта. Поэтому, чтобы не доводить дело до сугубо тяжелого течения, необходимо выполнять все профилактические мероприятия по поддержки пораженного органа, особенно, если панкреатическому поражению железы подвергся ребенок. Следует полностью исключить из своей жизнедеятельность провоцирующие факторы, в виде стрессов, неправильного питания, повышенной нагрузки и алкоголя.
