Замершая беременность: причины, симптомы, диагностика, профилактика
Замершая беременность на раннем сроке – это гибель плода в утробе. Он прекращает свое развитие и погибает на сроке до 28 недель. Симптомы могут быть незначительными, что повышает риск интоксикации материнского организма. Если во время беременности плод замер и прекратил свое развитие, необходимо срочное посещение акушера-гинеколога.
Симптомы и признаки замершей беременности
Замершая беременность на раннем сроке протекает абсолютно незаметно, может длиться в течение 1-2 недель. В этом заключается опасность ситуации.
Спустя 10-12 дней у женщины появляются первые симптомы замершей беременности:
- выделения с кровью;
- сильная боль внизу живота;
- после 18 недели можно отследить прекращение шевеления плода.
Симптомов замершей беременности на первом триместре нет. Иногда проявляются мажущие кровянистые выделения, появляется тянущее чувство ниже пупка.
Вторая замершая беременность говорит о наличии патологии, которая требует тщательного изучения.
У вас появились симптомы замершей беременности??
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60 Причины развития
К сожалению, чаще встречается первая замершая беременность. Это связано с отсутствием подготовки собственного организма. Такое может случиться у любой женщины.
Это связано с отсутствием подготовки собственного организма. Такое может случиться у любой женщины.
Основные причины:
- генетические и хромосомные отклонения вызывают развитие аномалий, которые несовместимы с жизнью плода;
- плод был инфицирован инфекциями и вирусами, передаваемыми половым путем – еще до беременности необходимо исключить риск наличия или развития таких заболеваний;
- гормональный сбой увеличивает риск выкидыша, во время вынашивания следует контролировать уровень прогестерона;
- проблема свертывания крови провоцирует образование тромбов, они не позволяют доставлять достаточное количество кислорода ребенку;
- резус-конфликт вызывает выработку антител, провоцирующих кислородное голодание плода.
Факторы риска
Точно ответить на вопрос «Почему замирает беременность?» довольно сложно.
Рассмотрим наиболее распространенные факторы:
- вирусные заболевания способны повлиять на развитие плода;
- основная причина – нарушения гормонального фона;
- несоблюдение рекомендаций врача;
- сильные стрессы;
- перегрев или сильное промерзание запрещены во время вынашивания ребенка;
- очень тесная одежда может навредить протеканию беременности;
- следует отказаться от самолечения и приема препаратов, непрописанных врачом, химические процессы организма тесно взаимосвязаны друг с другом, эффект может быть непредсказуемым.
Осложнения
Признаки замершей беременности вызывают следующие осложнения:
- депрессия.

- мумифицирование плода, наступает при длительной замершей беременности, мумификация происходит за счет солей кальция, требует оперативного вмешательства;
- инфицирование организма матери. Токсины, которые образовываются из-за разложения плода, быстро попадают в кровь женщины. Возникает сепсис, интоксикация, нарушается правильная свертываемость крови;
- литопедион – это окаменелый плод, который подвергся кальцификации в организме. Женщина при этом может не ощущать болезненных симптомов.
Когда следует обратиться к врачу
Гинеколог должен наблюдать своих пациентов на протяжении всего периода беременности. Если возникает риск замершей беременности, сроки которой не превышают 12 недель, необходимо сразу обратиться к врачу. Он определит состояние плода и назначит дальнейшие обследования, лечение.
Он определит состояние плода и назначит дальнейшие обследования, лечение.
Подготовка к посещению гинеколога
- Необходимо принять душ перед посещением врача.
- Посещать врача лучше с пустым мочевым пузырем, чтобы не мешать пальпации.
- Не принимать лекарств, которые могут повлиять на микрофлору или общее состояние организма, это помешает врачу собрать точный анамнез.
Симптомы замершей беременности могут вовсе не проявляться. Чтобы избежать интоксикации организма, следует регулярно посещать гинеколога.
Диагностика замершей беременности
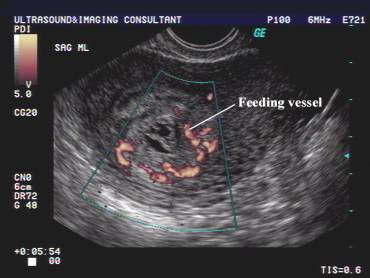
 Если на ультразвуковой диагностике выявляется остановка сердца плода, пациентку направляют к гинекологу для дальнейших процедур.
Если на ультразвуковой диагностике выявляется остановка сердца плода, пациентку направляют к гинекологу для дальнейших процедур.
Пациент может записаться и получить консультацию в удобное для него время. Программа ведения беременности полностью соответствует клиническим рекомендациям и новейшим стандартам.
АО «Медицина» (клиника академика Ройтберга) находится в ЦАО Москвы, недалеко от м Маяковская, м Белорусская, м Новослободская, м Тверская, м Чеховская. По адресу: 2-й Тверской-Ямской переулок, дом 10.
Лечение
Лечение происходит 3 способами:
- кюретаж;
- аспирация;
- искусственные роды.
Кюретаж – выскабливание полости матки. Чистка после замершей беременности проводится на сроке от 5 недель.
Аспирация – откачивание остатков плодного яйца. Проводят на ранних сроках до 5 недель.
Кюретаж и аспирацию проводят под наркозом. Процедура занимает около 30 минут. После операции обязательно выписывают курс антибиотиков. Затем пациентка посещает врача в течение каждой недели. Если осложнения не проявятся, а причины замершей беременности устранены, женщина может продолжать жизнь в своем привычном ритме.
После потери эмбриона многие женщины находятся в подавленном состоянии, начинают винить себя, что могли что-то сделать неверно. Это абсолютная ошибка, которая может привести к депрессии. Чтобы облегчить свое состояние, следует обратиться к психологу, а также к гинекологу и другим специалистам, которые помогут подготовить организм к беременности.
После лечения, женщина может планировать беременность после замершей беременности уже через полгода.
Домашние средства лечения
Лечение замершей беременности, сроки которой превысили 12 недель, подразумевает оперативное вмешательство. В домашних условиях и восстановление организма невозможно. Для успешного выздоровления необходима сдача большого количества анализов и длительное восстановление, сопряженное с приемом антибиотиков. В домашних условиях возможно поднять общий тонус организма.
В домашних условиях и восстановление организма невозможно. Для успешного выздоровления необходима сдача большого количества анализов и длительное восстановление, сопряженное с приемом антибиотиков. В домашних условиях возможно поднять общий тонус организма.
Важно! Во время вынашивания плода, любые препараты должны приниматься по назначению врача. Многие отвары и травы негативно воздействуют на плод и даже могут спровоцировать ранние роды или выкидыш.
Чтобы повысить уровень прогестерона, необходимо:
- включить в рацион кисломолочные продукты, сыры, творог, молоко, сливки;
- питаться жирными сортами рыбы;
- не забывать об орехах, ягодах, фруктах и овощах;
- пить отвар из семян подорожника, боровой матки, листьев малины.
Употреблять отвары лучше во второй половине цикла. Употреблять напиток в объеме 200 мл, не более 2 раз в день.
Важно! Отвары, повышающие прогестерон нельзя пить одновременно с гормональными препаратами.
Чтобы подготовиться к беременности, нужно:
- заменить кофе на чай с ромашкой, мятой, шиповником и душицей;
- заменить сахар и подсластители на натуральный мед;
- пить больше чистой воды;
- пролечиться от половых инфекций и поддерживать здоровье с помощью отвара красной щетки, боровой матки, мать-и-мачехи.
Профилактика
Профилактикой выступает тщательная подготовка к новому вынашиванию плода. Для этого необходимо изучить проблему предыдущей остановки развития эмбриона.
Чтобы исключить признаки замершей беременности, нужно:
- посетить генетика, который проконсультирует мужчину и женщину. Он просчитает вероятность замершей беременности;
- обоим партнерам необходимо обследоваться на наличие половых инфекций.
 При их наличии не приступать к зачатию, пока организм полностью не восстановиться;
При их наличии не приступать к зачатию, пока организм полностью не восстановиться; - до зачатия нужно узнать резус-фактор и группу крови. Если резус будет отрицательным, женщина должна наблюдаться у врача, который проконтролирует динамическое наблюдение и будет контролировать титр антител;
- контроль гормона прогестерона снизит риск выкидыша и остановку развития. Если его уровень слишком низок, женщине назначают специальные препараты.
Также есть смысл отказаться от курения и распития увеселительных напитков. Сделать это необходимо не только женщине, но и мужчине.
Как записаться к акушеру-гинекологу?
Записаться на прием к врачу можно, заполнив простую форму на сайте или позвонив по номеру телефона +7 (495) 775-73-60. Звонить можно круглосуточно. Причины замершей беременности невозможно обнаружить самостоятельно, обязательна консультация нескольких специалистов.
Звонить можно круглосуточно. Причины замершей беременности невозможно обнаружить самостоятельно, обязательна консультация нескольких специалистов.
Мы находимся недалеко от метро Маяковская и метро Белорусская.
причины и признаки — чистка замершей беременности в клинике «МедОк» — Женский медицинский центр МедОК
Каковы же причины этой патологии развития беременности?
Причин неразвивающейся беременности много. Поэтому поделим их на группы и скажем несколько слов о каждой группе отдельно.
- Аномалии генов и хромосом.
Эта причина патологии встречается чаще всего. Если эмбрион получает в наследство лишнюю хромосому или патологический ген, то постепенно с течением времени в организме начинают проявлять себя различные пороки развития, многие из которых несовместимы с существованием. Зародыш погибает, беременность перестает развиваться. Сама природа, исходя из принципа естественного отбора, убирает нежизнеспособный организм.
Иногда такая генетическая аномалия возникает только во время конкретной беременности, в частности под воздействием неблагоприятных факторов (употребления алкоголя, наркотических веществ, курения, неблагоприятной экологической обстановки), но иногда хромосомная патология может быть получена в наследство.
- Инфекционные заболевания.
Выкидыш и остановка развития беременности часто провоцируются инфекциями. Вирусные заболевания, а также половые инфекции здесь, несомненно, лидируют. Очень токсичны в этом плане краснуха, герпес, цитомегаловирус, токсоплазмоз, особенно если первичное заражение осуществилось на фоне наступившей беременности.
Опасны также грипп и ОРВИ, перенесенные на ранних сроках. Часто заболевания влекут за собой патологическое развитие плода, что заканчивается выкидышем или остановкой прогресса беременности.
В результате болезни происходит следующее:
- инфекцию не задерживает плацентарный барьер, и она губит плод;
- инфекция является провокатором патологических процессов в материнском организме, что негативно влияет на эмбрион, а кроме того нарушает процесс полноценной доставки кислорода и питания;
- воспаление в матке не дает плодному яйцу нормально прикрепиться к эндометрию, поэтому возникает недостаток питания эмбриона.

- Гормональные сбои.
Часто беременность замирает, поскольку ее не поддерживает главный гормон беременности прогестерон, поскольку его продуцируется недостаточно. Также губительно высокое содержание андрогенов в крови, или же сбои работы щитовидки.
- Аутоиммунные заболевания.
Суть аутоиммунных нарушений в том, что антитела, которые образуются в организме, борются не с инородными телами, а с нормальными клетками собственного организма. При аутоиммунных патологиях антитела матери атакуют здоровые клетки эмбриона, что влечет за собой его гибель.
- Аномальное строение сперматозоидов.
Иногда к неразвивающейся беременности приводит тератозоспермия, иначе говоря, аномальное строение сперматозоидов партнера. Если в сперме мужчины присутствует свыше 50% сперматозоидов с нарушением строения, то желательно воспользоваться в целях зачатия вспомогательными способами репродукции.
- Нездоровый образ жизни.

Если женщина не осуществляет здоровый образ жизни, это также может повлечь за собой замирание беременности. Очень важно не принимать бесконтрольно медицинские препараты. Многие из них бывают строго противопоказаны.
- Дополнительные факторы.
Здесь стоит упомянуть о таких провоцирующих ситуациях, влияющих на неблагоприятное развитие беременности, как смена климатической зоны, стрессовое напряжение, а также аборты.
Аборты и выскабливания в анамнезе приводят к истончению эндометрия, и к его несостоятельности.
ЭКО в ряде ситуаций завершается замиранием беременности.
Обычно за замершей беременностью скрывается какая-то одна причина, хотя и тесно взаимосвязанная с факторами риска и сопутствующими ситуациями.
От успеха диагностики зависит исход последующих беременностей.
Что такое замершая беременность — Роддом «Лелека»
Замершая беременность – это прекращение развития эмбриона в матке беременной женщины, которое заканчивается невынашиванием плода и прекращением беременности. Происходит такое довольно часто: примерно каждая пятая женщина сталкивалась с замершей беременностью.
Происходит такое довольно часто: примерно каждая пятая женщина сталкивалась с замершей беременностью.
По статистике, примерно 80% случаев замирания беременности приходится на ранние сроки беременности. Возможно, это цифра даже выше: ведь задержку месячных в несколько дней не считают серьезной проблемой. Когда после задержки начинаются обильные месячные, женщина может даже не подозревать, что была беременна.
Но даже если о беременности уже известно точно, на ранних сроках она может замереть и привести к автоаборту. В этот период происходит закладка и базовое формирование всех жизненно важных органов ребенка. У некоторых женщин организм очень чутко реагирует на любые факторы, которые могут привести к аномалиям плода, и реагирует на них вот таким образом.
Во втором и третьем триместре беременность замирает гораздо реже, но и такое случается. При своевременном обращении к врачу женщина может получить необходимую помощь, чтобы прервавшаяся беременность не привела к дальнейшему бесплодию. К счастью, за счет развития медицины в последние годы это более чем возможно.
К счастью, за счет развития медицины в последние годы это более чем возможно.
Причины замершей беременности
Немалая часть случаев замершей беременности происходит из-за генетических нарушений и аномалий плода. Увы, это часть механизма естественного отбора: нежизнеспособные организмы гибнут еще в зародыше. Как-то повлиять на этот механизм не в силах ни сама женщина, ни известные методы доказательной медицины.
Среди других причин замирания плода на ранних сроках:
— поликистоз яичников;
— интоксикация организма разными веществами – алкоголем, опасными химическими соединениями, продуктами жизнедеятельности бактерий при инфекции;
— воспалительные заболевания половых органов;
— прочие воспалительные заболевания;
— серьезные заболевания матери, например, диабет;
— TORCH-инфекции;
— множественные аборты в анамнезе;
— сильный стресс;
— чрезмерная физическая нагрузка, переутомление.
Во втором и третьем семестре для замирания плода нужны серьезные причины. Нельзя исключать социальные факторы – стресс, переутомление, употребление наркотиков и больших доз алкоголя. Но основные факторы – это серьезные пороки развития у плода и тяжелые заболевания матери.
Читайте в нашем медиацентре: «Что такое оксидативный стресс.» Узнайте почему в организме происходит окислительный стресс, чем он опасен и как ему противостоять.
Симптомы замершей беременности
Признаки замирания беременности отличаются на разных сроках. Так, если это произошло в первые недели беременности, женщина может вообще ничего не почувствовать. А на поздних сроках первый признак замирания – ребенок прекращает шевелиться. В целом же признаки следующие:
— тянущая боль внизу живота;
— темные кровянистые выделения;
— резкое облегчение токсикоза;
— отсутствие сердцебиения плода при осмотре врача;
— стабилизация или снижение уровня гонадотропина – «гормона беременности»;
— ухудшение самочувствия, повышение температуры, тошнота при начавшемся аборте.
Как предотвратить замирание беременности
Если причина лежит в генетических отклонениях плода, предотвратить гибель зародыша невозможно. Но есть ряд мер, к которым может прибегнуть женщина, чтобы снизить влияние других негативных факторов:
— устранить социальные факторы — снизить уровень стресса, нормализировать физическую и рабочую нагрузку;
— исключить алкоголь, сигареты, другие вредные вещества;
— сделать анализ на TORCH-инфекции;
— пройти обследование и вылечить имеющиеся в организме инфекции.
Но если наступившая беременность замерла, это не означает, что женщина бесплодна. Даже в случае замершей беременности женщина может иметь детей в дальнейшем.
Записаться на прием к гинекологу
Ознакомиться с ценами и услугами
Самопроизвольный выкидыш и замершая беременность
За последние 10 лет количество самопроизвольных выкидышей стремительно растет. Организация международной гистологической классификации (FIGO) объявила эпидемией ситуацию с повышением частоты замерших беременностей.
Организация международной гистологической классификации (FIGO) объявила эпидемией ситуацию с повышением частоты замерших беременностей.Самопроизвольный выкидыш – это прерывание беременности до достижения плодом жизнеспособного срока (до 22-х недель беременности и массе плода 500гр.).
Большая часть выкидышей (около 80%) происходит до 12 недель беременности. Причем, на ранних сроках до 8 недель беременности, причиной выкидыша являются хромосомные нарушения в 50% случаев. Получается, что природа отсеивает неполноценный продукт зачатия. И эти причины сложно предотвратить, особенно при наличии наследственных заболеваний. К счастью случайные поломки бывают значительно чаще, чем генетически обусловленные. Поэтому последующие беременности обычно заканчиваются благополучно. Но остальные 50% выкидышей имеют совершенно реальные и устранимые причины. Их легко можно выявить на этапе подготовки к беременности у врача гинеколога.
Какие это причины?
— хронические заболевания: воспалительные заболевания матки и придатков, синдром поликистозных яичников, миома матки, эндометриоз, пороки развития половых органов.
— инфекции: токсоплазмоз, листериоз, туберкулез половых органов, половые инфекции –хламидии, микоплазмы, уреаплазмы, сифилис.
— антифосфолипидный синдром.
— эндокринные заболевания: диабет, болезни щитовидной железы.
— нарушение обмена веществ в организме: ожирение, дефицит фолиевой кислоты, дефицит железа, витамина Д.
— мужской фактор.
Конечно, эти причины выявляются и устраняются до момента планируемого зачатия.
Существуют вредные факторы, которые могут повлиять на развитие плода на ранних этапах беременности и привести к выкидышу:
— употребление алкоголя.
— использование кофеина (4-5 чашек кофе в день).
— курение (более 10 сигарет в день).
— употребление наркотиков.
— прием медикаментов с тератогенным действием (например: аспирин, найз и другие из этой группы препаратов; противогрибковые средства; антидепрессанты; некоторые антибиотики и ряд других препаратов).
— токсины и профессиональные вредности: ионизирующее излучение, пестициды, вдыхание анестезиологических газов.
Какие признаки возможной потери беременности?
Это жалобы на боли внизу живота и пояснице, кровянистые выделения из половых путей. Необходимо обратиться к врачу для исключения внематочной беременности и проведения дополнительного обследования (теста ХГЧ, анализа крови на прогестерон, УЗИ).
На ранних сроках беременности при сомнительных данных УЗИ или подозрении на неразвивающуюся (замершую) беременность выбирается выжидательная тактика с повторением осмотра гинеколога, УЗИ, тестов через 7-10 дней. Если
диагноз поставлен и факт маточной беременности подтвержден, при угрожающем выкидыше проводится сохраняющая терапия в условиях амбулаторного дневного стационара. Начавшийся выкидыш требует госпитализации в гинекологическое отделение. В случае неразвивающейся беременности проводится прерывание беременности.
В соответствии с клиническим протоколом лечения, утвержденным МЗ РФ от 07.06.2016г. предпочтение отдается медикаментозной терапии, направленной на прерывание беременности аналогами простагландинов (мизопростол) с предварительным использованием или без использования антипрогестина (мифепристона). В случае необходимости хирургического лечения (при неполном выкидыше при инфицированном выкидыше) рекомендуется использовать аспирационный кюретаж (с электрическим источником вакуума или мануальный вакуум-аспиратор). Что имеет существенное преимущество перед выскабливанием полости матки поскольку менее травматичен и может быть выполнен в амбулаторных условиях.
В случае необходимости хирургического лечения (при неполном выкидыше при инфицированном выкидыше) рекомендуется использовать аспирационный кюретаж (с электрическим источником вакуума или мануальный вакуум-аспиратор). Что имеет существенное преимущество перед выскабливанием полости матки поскольку менее травматичен и может быть выполнен в амбулаторных условиях.
Все женщины, у которых произошел самопроизвольный выкидыш, нуждаются в лечении, направленном на профилактику осложнений и предотвращение повторных выкидышей. Почему необходима реабилитационная терапия?
Согласно решению XVIII Всемирного конгресса акушеров-гинекологов диагноз хронического эндометрита следует ставить абсолютно всем женщинам, перенесшим неразвивающуюся беременность. Два из трех выкидышей по мнению профессора В.Е. Радзинского обусловлены именно этим заболеванием. При исследовании материала из полости матки были выделены инфекционные возбудители: уреаплазмы, микоплазмы, стрептококки, стафилококки, кишечная палочка, вирусы (герпес, ВПЧ). Поэтому очень важно лечение провести сразу после прерывания беременности.
Поэтому очень важно лечение провести сразу после прерывания беременности.
Если время упущено, необходимо провести дополнительную диагностику: пайпель-биопсию эндометрия с гистологическим исследованием и исследованием на инфекции, в том числе на туберкулез. Затем с учетом полученных результатов проводится симптоматическая противовоспалительная терапия (иммуномодуляторы, антибактериальные препараты, физиолечение, гинекологический массаж, грязелечение). Параллельно назначается обследование на выявление других причин выкидыша (мужского фактора, хронических заболеваний матери, половых инфекций, антифосфолипидного синдрома).
В медицинском центре «Мифра-Мед» на уровне современных требований медицины созданы все возможности полного адекватного обследования: все виды анализов, УЗИ, гистероскопия, аспирационная биопсия, консультации узких специалистов (эндокринолога, терапевта, невролога, уролога). Наши врачи-гинекологи высшей категории Мелько О.Н., Новицкая Е.Л., Тихонова Т.Н. и врач-уролог высшей категории Канаев С. А. имеют достаточный опыт в реабилитации и подготовке супружеских пар к следующей беременности с благополучным исходом. Лечение проводится в дневном стационаре с применением лекарственных препаратов, физиолечения, гинекологического массажа, массажа простаты.
А. имеют достаточный опыт в реабилитации и подготовке супружеских пар к следующей беременности с благополучным исходом. Лечение проводится в дневном стационаре с применением лекарственных препаратов, физиолечения, гинекологического массажа, массажа простаты.
МЫ ОБЯЗАТЕЛЬНО ВАМ ПОМОЖЕМ!
ул. Яковлева, 16 ул. Кирова 47 Б
тел. 244-744 тел. 46-43-57
Как распознать замершую беременность и что делать дальше
Что такое замершая беременность
Замершей, или неразвивающейся, беременностью называется состояние, при котором эмбрион или плод умер. При этом он всё ещё находится в матке. Плацента продолжает выделять гормоны, поэтому у женщины иногда остаются признаки беременности.
Гинеколог может диагностировать замершую беременность в любой момент до 20‑й недели.
Каковы причины замершей беременности
Существует несколько причин неразвивающейся беременности. Хотя в ряде случаев врачи не могут понять, почему женщина потеряла ребёнка.
Нарушение анатомии матки
Дефекты могут быть врождёнными и приобретёнными. К первым можно отнести удвоение матки. Вторые чаще всего появляются после операций. Например, кюретажа, то есть удаления эндометрия. Эту процедуру иногда проводят после родов по медицинским показаниям или при предыдущих замерших беременностях.
При аномалиях органа плод или эмбрион погибает из‑за гормональных расстройств или того, что яйцеклетка неправильно прикрепляется к маточной стенке.
Хромосомные аномалии эмбриона
По этой причине происходит 50–85% выкидышей. Если оплодотворённая яйцеклетка состоит из 23 пар хромосом, то она приспособлена для развития в здоровый эмбрион, который на восьмой неделе превращается в плод. Если у будущего ребёнка больше или меньше 23 пар хромосом, это аномалия. Он вряд ли выживет после рождения. Это может вызвать замершую беременность или выкидыш, обычно в первом триместре.
Нарушение эндометрия
В норме эндометрий находится только в матке. При эндометриозе ткань накапливается за её пределами, может искажать положение матки, маточных труб и яичников. Из‑за этого состояния некоторым женщинам тяжело забеременеть .
При эндометриозе ткань накапливается за её пределами, может искажать положение матки, маточных труб и яичников. Из‑за этого состояния некоторым женщинам тяжело забеременеть .
Как именно отклонение может вызвать замершую беременность, пока неясно. Но исследователи утверждают , что у женщин с заболеванием риск не выносить ребёнка выше на 80%, чем у здоровых.
Нарушение свёртываемости крови
Ещё одной причиной неразвивающейся беременности бывает антифосфолипидный синдром . При заболевании кровь очень активно свёртывается и в плаценте могут появиться тромбы. Из‑за этого ухудшается кровоснабжение плода и в некоторых случаях он погибает.
Инфекции
Они не всегда приводят к замершей беременности или выкидышу, но повышают риск. Опасными для эмбриона или плода могут быть следующие инфекции :
- краснуха;
- токсоплазмоз;
- цитомегаловирусная инфекция;
- герпес;
- сифилис;
- гонорея;
- хламидиоз;
- ВИЧ;
- лихорадка денге;
- бактериальный вагиноз;
- малярия;
- парвовирус В19.

Другие причины
Неразвивающуюся беременность иногда связывают с возрастом матери. Женщины после 40 лет теряют детей в 40% случаев, после 45 — в 60%. Отразиться на развитии эмбриона или плода также могут предыдущие выкидыши, курение, употребление наркотиков, ожирение и некоторые препараты.
Точно не влияют на появление замершей беременности авиаперелёты, вакцинация против вируса папилломы человека, секс, стресс, предыдущие аборты (если проводились не по медицинским показаниям), занятия спортом и приём оральных контрацептивов.
Каковы симптомы замершей беременности
Если у женщины были признаки беременности, они могут пропасть. Сначала исчезают тошнота, рвота и гиперсаливация, то есть увеличение секреции слюнных желёз. Через 3–6 дней проходит нагрубание (увеличение и болезненные ощущения) молочных желёз. На сроке с 16‑й до 20‑й недели ребёнок не начинает шевелиться или движения исчезают.
Если мёртвый плод находится в матке больше 3–4 недель, могут появиться слабость, головокружение и лихорадка. На 6‑й неделе — кровянистые выделения. На эти симптомы жалуются только 10% женщин.
На 6‑й неделе — кровянистые выделения. На эти симптомы жалуются только 10% женщин.
Иногда замершая беременность проходит бессимптомно. В этом случае выявить её можно только во время планового скрининга.
Что делать при подозрении на замершую беременность
Нужно срочно обратиться к гинекологу. Если срок больше 10 недель, врач поставит диагноз во время УЗИ. Основной признак — это отсутствие сердцебиения у плода.
До 10‑й недели о состоянии узнают по‑другому. Доктор несколько дней контролирует гормон ХГЧ в крови. Если беременность закончилась, его уровень не повышается обычными темпами. Когда врач не уверен в результатах анализов, он может назначить УЗИ. Так специалист проверяет, соответствует ли размер плода текущему сроку.
Если замершая беременность подтвердилась, её нужно прервать. В зависимости от срока и состояния женщины гинеколог может предложить несколько способов.
«Выжидательная» тактика
Проходит только под контролем врача, иногда в больнице. Назначить себе её самостоятельно нельзя, это может навредить. Тактика рассчитана на то, что выкидыш случится самостоятельно и медицинского вмешательства не понадобится.
Назначить себе её самостоятельно нельзя, это может навредить. Тактика рассчитана на то, что выкидыш случится самостоятельно и медицинского вмешательства не понадобится.
Гинеколог обычно предлагают этот вариант в первом триместре, если у женщины есть небольшие кровянистые выделения и умеренные боли. Инфекций и обильного маточного кровотечения быть не должно.
Недостаток метода в том, что при выкидыше плод может выйти не полностью. Тогда понадобится помощь хирурга.
Медикаментозный аборт
Возможен до 6‑й недели беременности. Врач вводит пациентке препарат, который через несколько часов вызывает схватки, кровотечение, а впоследствии выкидыш. Также назначаются лекарства, которые помогают женщине справиться с побочными эффектами. Например, ознобом или лихорадкой.
Через 7–14 дней после аборта проводится УЗИ. Это нужно, чтобы узнать, полностью ли опорожнилась матка. Если нет, гинеколог предлагает пациентке «выжидательную» тактику или выскабливание.
Выскабливание матки
Операцию проводят, если у женщины анемия, начались обильные кровотечения или срок беременности — больше 12 недель. Во время процедуры хирург удаляет замерший плод и плаценту. Многие сами выбирают выскабливание, потому что это самый быстрый способ прервать беременность.
Во время процедуры хирург удаляет замерший плод и плаценту. Многие сами выбирают выскабливание, потому что это самый быстрый способ прервать беременность.
Вакуум‑аспирация
Эту операцию можно проводить на сроке до 12 недель. Хирург вводит в матку трубку , которая отсасывает плод и плаценту. Процедура занимает около 15 минут. После неё пациентка на час остаётся под наблюдением врача. В отличие от выскабливания, вакуум‑аспирация проводится под местной анестезией, женщина теряет меньше крови.
Как проходит восстановление после замершей беременности
Неразвивающуюся беременность у большинства пациенток сопровождает хронический эндометрит , то есть воспаление слизистой оболочки матки. Его нужно лечить в первые три месяца после потери плода. Где будет проходить терапия — дома или в больнице, решает доктор. Но в обоих случаях прописывают антибиотики.
Также для восстановления структуры и функций эндометрия врачи назначают гормональные, нестероидные противовоспалительные препараты, физиотерапию.
Без лечения выносить ребёнка в следующий раз получается только у 18% женщин.
Как помочь себе эмоционально после замершей беременности
Боль от потери плода может показаться неоправданной , потому что родители даже не видели младенца. Но многие пары начинают представлять его себе после того, как узнали о беременности. Поэтому горевать в этой ситуации — нормально. Возможно, понадобится время, чтобы оплакать не только нерождённого ребёнка, но и все мечты, которые были с ним связаны.
Женщина может чувствовать вину за то, что случилось, и думать, где ошиблась. Но здесь важно понять, что от неё ничего не зависело.
Стефани Зобель
доктор медицинских наук, акушер-гинеколог, в комментарии для сайта CoFertility
Женщина не виновата в выкидыше. Не в её силах спровоцировать или предотвратить беду. Например, изменение диеты, ограничение стресса, приём дородовых витаминов и физическая подготовка не помогут остановить развитие хромосомных аномалий.
Вот несколько советов от пар, которые пережили замершую беременность и справились с этим:
- Установите границы. Вопросы от родственников или друзей о том, как скоро вы снова попробуете завести ребёнка, могут ранить. Пусть окружающие чувствуют, что вы понимаете заботу и беспокойство, но такие проявления бывают навязчивы. Попробуйте сказать, что эта тема слишком личная.
- Отказывайтесь от поддержки, если это необходимо. Если вы не хотите слушать ободряющие речи, в вежливой форме дайте окружающим понять это. Объясните, что сейчас вам грустно, но вы не против пообщаться позже.
- Побалуйте себя. Не отказывайте себе, если захотелось съесть рожок мороженого или позаниматься в тренажёрном зале в середине дня и без особой причины. Это может принести удовольствие и поможет почувствовать себя в безопасности.
- Попросите о поддержке. Обратитесь к партнёру или друзьям. Скажите, что сейчас вам нужна забота.

- Помните, что боль со временем утихает. А пока вы можете найти свой личный способ поддерживать связь с ребёнком, пусть и кратковременную. Так, попробуйте поговорить с ним или написать письмо.
- Проведите ритуал прощания. Его можно придумать самостоятельно. Кто‑то просит близких собраться, другие делают лодочку и отпускают её, например, по течению ручья.
Читайте также 🤰🌸💉
Замершая беременность: причины, диагностика и лечение
Акушерство и гинекология Замершая беременностьЗамершая беременность это прекращение жизнедеятельности эмбриона или плода без видимых причин и симптомов. При этом состоянии отсутствуют вагинальное кровотечение и боли внизу живота. Как правило замершая беременность развивается до 12 недели. Если беременность сопровождается неудачей 3 раза подряд и более, говорят о привычном невынашивании, привычной замершей беременности. Распространенность привычной замершей беременности невелика, от нее страдает 1% беременных. Однако замершая беременность, которая произошла лишь один раз также представляет собой серьезную проблему. В целом в настоящее время количество женщин, которые не могут выносить беременность полноценно занимает от 10 до 15%. Трудности диагностики и лечения замершей беременности состоят в том, что при этом состоянии у женщины не происходит каких-либо изменений в здоровье, которые могли бы указывать на возможные нарушения протекания беременности.
Распространенность привычной замершей беременности невелика, от нее страдает 1% беременных. Однако замершая беременность, которая произошла лишь один раз также представляет собой серьезную проблему. В целом в настоящее время количество женщин, которые не могут выносить беременность полноценно занимает от 10 до 15%. Трудности диагностики и лечения замершей беременности состоят в том, что при этом состоянии у женщины не происходит каких-либо изменений в здоровье, которые могли бы указывать на возможные нарушения протекания беременности.
Основные причины замершей беременности
Замершая беременность в основном происходит от внутриматочного поврждения эмбриона, которое вызвано как правило хромосомными аномалиями со стороны матери или отца. Хромосомные аномалии становятся причиной замершей беременности в 50% случаев, особенно на ранних сроках. Анэуплоидия состоавляет около 80 % всех случаев хромосомных аномалий, которые ведут к потере беременности на сроке до 10 недель. Анэуплоидия это хромосомная аномалия, которая образуется во время мейоз-редукционного деления клеток. При помощи мейоза делятся половые клетки мужчин и женщин. Поэтому нарушение в их делении может вызвать появление добавочной хромосомы или наоборот отсутствую хромосомы в сперматозоиде или яйцеклетке. В тех случаях, когда беременность замирает в промежутке от 10 до 20 недели часть хромосомных аномалий составляет 15%. Таким образом замершую беременность на ранних сроках можно объяснить своеобразным защитным природным механизмом, который призван не допускать развитие плода с хромосомными дефектами.
Анэуплоидия это хромосомная аномалия, которая образуется во время мейоз-редукционного деления клеток. При помощи мейоза делятся половые клетки мужчин и женщин. Поэтому нарушение в их делении может вызвать появление добавочной хромосомы или наоборот отсутствую хромосомы в сперматозоиде или яйцеклетке. В тех случаях, когда беременность замирает в промежутке от 10 до 20 недели часть хромосомных аномалий составляет 15%. Таким образом замершую беременность на ранних сроках можно объяснить своеобразным защитным природным механизмом, который призван не допускать развитие плода с хромосомными дефектами.
Другие причины замершей беременности могут быть связаны с недостаточностью лютеиновой фазы у женщины. Такие случаи ведут к ранней замершей беременности (до 6 недель). Также причиной невынашиваемости беременности могут стать эндокринные нарушения, такие как поликистоз яичников, гипертиреоидизм, гипотиреоидизм, неконтролируемый сахарный диабет.
Аутоиммунная группа причин. Аутоиммунными называются болезни, в основе которых лежит агрессивное поведение иммунной системы человека к тканям собственного организма. В норме организм человека способен распознать свои и чужие ткани. Если процесс распознавания нарушен, происходит выработка факторов иммунитета – аутоантител и иммунных клеток к совбственным тканям. У беременных с высокими уровнями волчаночного антикоагулянта, антител к бета 2 гликопротеину I и антител к кардиолипину высок риск замершей беременности.
Факторы свертывания крови также влияют на способность к вынашиванию. У тех женщин, у которых в крови обнаруживаются такие факторы как повышение уровня резистенстности активированного протеина С, фактор V мутации Leiden, мутация гена протромбина G20210A, повышение уровня гомоцистеина, дефицит антитромбина и протеина Z, C, и S, вероятность замирания беременности высока.
Факторы, нарушающие стркутурно-функциональные параметры матки (миома, полипы, врожденные деформации) могут приводить к выкидышу, но не вызывают внутриутробной гибели плода.
Берменность после замершей беременности расценивается как фактор риска, так как если предыдущая неудача была вызвана каким–либо нераспознанным фактором, то вполне вероятно продолжение его воздействия и на последующие беременности.
Диагностика замершей беременности
Диагноз замершей беременности ставится в том случае, когда при осмотрах акушера–гинеколога во время беременности не происходит увеличения размеров матки, уровень бета-ХГЧ не соответствует срокам беременности и/или не происходит удвоения уровня бета-ХГЧ в течение 72 часов. Наиболее точным методом является узи при беременности. При этом важные критерии постановки диагноза таковы:
- Прекращение сердечной деятельности эмбриона (если она была отмечена на более ранних исследованиях)
- Отсутствие сердечной деятельности при достижении КТР (копчико-теменного размера) эмбриона более 5 мм — проводится только при помощи трансвагинального узи
- Отсутствие зародышевого бугорка, если зародышевый мешок достиг более 18 мм в диаметре – проводится только при помощи трансвагинального узи
Диагностика причин привычной замершей беременности (привычного невынашивания)
- Генетический анализ (кариотипирование) родителей, у которых выявляется привычное невынашивание
- Определение антикардиолипиновых антител, антилюпус антикоагулянта и антител к анти бета 2 – гликопротеину I
- Уровень ТТГ (тиреотропного гормона)
- Определение яичникового резерва путем измерения уровня ФСГ (фолликулостимулирющего гормона) на 3 день цикла
- Гистеросальпингография или соногистерография для определения структурных аномалий матки
- Скрининг на устойчивость активированного протеина С, мутацию фактора V Lieden, мутацию протромбина G20210A, антитромбиновой активности, дефицита протеинов Z и C, протеина S, если беременность замерла на сроке после 9 недель.
К сожалению у 50 % женщин точных причин замершей беременности выяснить невозможно.
Лечение замершей беременности
В целом возможность благополучных родов у женщин с невыясненными причинами замершей беременности лежит в границах от 35 до 85 %. Некоторые причины замершей беременности хорошо лечатся. Это касается тех ситуаций, когда диагноз лежит на поверхности и сама ситуация хорошо изучена медициной. Например в случае сахарного диабета или гипотиреоза. Гораздо сложнее приходится в тех ситуациях, когда причина лежит в наследственных хромосомных аномалиях. В любом случае определение точной причины невынашивания беременности очень важно, так как позволяет прогнозировать не только успех лечения, но и принимать взвешенные решения относительно действий в случае плохого прогноза.
Прерывание замершей беременности — Медицинский центр «На Сенной» в СПб, доступная цена
Причины остановки развития плодаОдна из частых причин замершей беременности – резус-конфликт матери и плода. Особенно риск остановки развития плода увеличивается, если у женщины уже было несколько абортов. С каждой беременностью количество антител в крови увеличивается, что значительно снижает шансы выносить и родить здорового ребенка.
Также остановка в развитии плода происходит по следующим причинам:
- Отказ от здорового образа жизни, злоупотребление во время беременности алкоголем и курением.
- Серьезные гормональные сбои, препятствующие нормальному течению беременности.
- Инфекционные заболевания, хронические патологии в стадии обострения – пороки сердца, гипертоническая болезнь, сахарный диабет, заболевания почек.
- Заболевания половой сферы – герпес, хламидиоз, токсоплазмоз.
- Частые аборты – искусственное прерывание беременности негативно влияет на гормональный фон женщины. Ситуация усугубляется, если проводилось хирургическое выскабливание, при котором большой риск инфицирования и травматизации матки.
Тактика ведения
Такой диагноз как замершая беременность ставится на основе медицинских исследований. Если у врача во время осмотра возникают подозрения, что размеры матки не соответствуют предполагаемому сроку беременности, женщине дополнительно назначают УЗИ.
Несмотря на то, что замершая беременность всегда заканчивается выкидышем, не стоит ждать естественного отторжения плода. Когда окончательный диагноз поставлен, женщине назначается прерывание по медицинским показаниям. Врач выбирает наиболее безопасный для пациентки метод, учитывая ее анамнез, наличие предыдущих родов и срок беременности.
Методы прерывания замершей беременности
Прерывание замершей беременности проводится двумя методами – медикаментозным и вакуумным. Хирургическое выскабливание назначается лишь в случае, когда использовать более безопасные способы невозможно.
Самый безопасный способ прерывания замершей беременности – прием медицинских препаратов, провоцирующих выкидыш. Процедура малотравматичная, не вызывает побочных явлений и психологического дискомфорта. Медикаментозное прерывание позволяет полностью сохранить репродуктивное здоровье пациентки, что важно для женщин, которые планируют в будущем рождение детей. Первый прием препаратов осуществляется под наблюдением врача. Через несколько суток женщина принимает вторую дозу. Начинается сокращение матки и естественное отторжение погибшего плода вместе с кровянистыми выделениями.
При наличии противопоказаний для медикаментозного прерывания женщине назначают вакуум-аспирацию. Погибший плод извлекается из полости матки под высоким давлением.
Независимо от выбранного способа прерывания беременности, женщина должна сдать анализ крови на свертываемость, чтобы определить риск возникновения кровотечений.
Исследование материала после прерывания
Чтобы подтвердить или исключить отклонения в хромосомном материале плода, которые могли вызвать его остановку в развитии, извлеченный плод направляется на цитогенетическое или молекулярно-цитогенетическое исследование.
В качестве материала для исследования используется образец любой ткани, принадлежащей плоду.
Рекомендации после удаления
Для скорейшего восстановления организма после замершей беременности женщине необходимо придерживаться следующих рекомендаций:
- Воздержаться от половых контактов в течение нескольких недель.
- Избегать физических нагрузок и занятий спортом – есть риск возникновения кровотечений.
- Ограничить термическое воздействие на организм – отказаться от посещения бани и сауны, приема горячих ванн. При выполнении гигиенических процедур стоит отдавать предпочтение теплому душу.
- Тщательно придерживаться правил личной гигиены, не носить синтетическое белье.
- Не использовать вагинальные свечи и смазки.
- Для впитывания кровянистых выделений использовать гигиенические прокладки, а не тампоны.
Через несколько недель после прерывания замершей беременности женщине необходимо посетить контрольное обследование. Особенно это важно при медикаментозном методе. Врач должен убедиться, что плод вышел полностью и восстановление организма протекает нормально.
В случае, если после прерывания беременности у женщины начинается кровотечение, сильные боли в нижней части живота, высокая температура тела, необходимо срочно обращаться за медицинской помощью. В норме кровянистые мажущие выделения проходят в среднем через 14-20 недель.
Следующую беременность после замершей рекомендуется планировать не ранее, чем через 6-12 месяцев. Чтобы снизить все риски в будущем, необходимо пройти полное обследование, уделять достаточно внимания своему здоровью и питанию. При выполнении всех рекомендаций врача прогноз благоприятный. Большинство женщин, которые перенесли замершую беременность, рожают здорового ребенка. Чтобы скорее восстановить гормональный фон, женщине может быть показан прием оральных контрацептивов.
Акции дня
Пропущенный выкидыш: причины, симптомы и лечение
Пропущенный выкидыш, также известный как замерший аборт или тихий выкидыш, происходит, когда плод больше не жив, но организм не распознает потерю беременности или не выделяет ткань беременности . В результате плацента может продолжать выделять гормоны, поэтому признаки беременности могут сохраняться.
Врач обычно диагностирует это состояние во время планового осмотра, когда сердцебиение плода отсутствует.Последующее УЗИ покажет недоразвитый плод.
Признаки невынашивания беременности и частота невынашивания беременности
Пропущенный выкидыш часто называют тихим выкидышем, потому что у людей часто не проявляются наиболее распространенные симптомы выкидыша, такие как:
- Сильное сжатие
- Изгнание тканей плода
Однако некоторые могут заметить, что симптомы беременности, такие как болезненность груди, тошнота или усталость, могут исчезнуть. У некоторых женщин также могут быть коричневатые или красные выделения из влагалища.
Примерно 1–5% всех беременностей приводят к невынашиванию беременности.
Причины невынашивания беременности и методы лечения
Хромосомные аномалии у плода являются наиболее частой причиной невынашивания беременности, поскольку эти аномалии не позволяют развиться беременности.
Если выкидыш произошел на ранних сроках беременности, вы часто сможете удалить ткань беременности естественным путем. Если этого не произойдет, ваш врач, скорее всего, порекомендует процедуру D&C, во время которой открывается шейка матки и удаляется содержимое беременных.Это может уменьшить количество инфекций, которые могут возникнуть, если ткань плода остается в вашем теле.
После невынашивания беременности парам рекомендуется подождать хотя бы один менструальный цикл, прежде чем пытаться снова зачать ребенка.
Если у вас было несколько выкидышей, рекомендуется проконсультироваться с врачом-репродуктологом.
Д-р Алан Копперман — сертифицированный репродуктивный эндокринолог и специалист по бесплодию, имеющий долгую историю успеха в лечении бесплодия и применении технологий сохранения фертильности.Он является медицинским директором Progyny, ведущей компании по управлению пособиями по бесплодию, а также соучредителем и медицинским директором RMA в Нью-Йорке, одного из крупнейших и самых престижных центров ЭКО в стране. Доктор Копперман также является заместителем председателя и директором по вопросам бесплодия в Медицинской школе Икана на горе Синай, а также главным медицинским директором Sema4, информационной компании здравоохранения. Доктор Копперман 17 лет подряд входит в список лучших врачей Нью-Йорка. Его коллеги и организации по защите интересов пациентов признали его приверженность делу оказания помощи, ориентированной на пациентов и данных.Он опубликовал более 100 оригинальных рукописей и глав книг по репродуктивной медицине и является соавтором более 300 научных рефератов по бесплодию, экстракорпоральному оплодотворению, замораживанию яйцеклеток, донорству яйцеклеток и репродуктивной генетике. Пропущенная беременность, также известная как замершая беременность или тихий выкидыш, происходит, когда плод уже мертв, но организм не распознает потерю беременности и не удаляет ткани беременности
Это только для информационных целей и не является медицинской консультацией, диагнозом или лечением.Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья.
Причины выкидыша | Ада
Каковы причины выкидыша?
Выкидыш — довольно частое осложнение беременности на ранних сроках, при котором развивающийся эмбрион или плод умирает в утробе матери по естественным причинам или из-за воздействия веществ, то есть некоторых лекарств, которые не подходят для использования во время беременности. Термин выкидыш используется для описания этого процесса, когда он происходит в течение первых 20 недель беременности:
- Выкидыш, произошедший в первом триместре (с 1 по 12 недели беременности), известен как выкидыш на ранней стадии
- Выкидыш, произошедший во втором триместре (в течение 13-20 недель беременности), известен как поздний выкидыш
Потеря плода, произошедшая после 20 недели беременности, называется мертворождением или внутриутробной смертью.
Большинство выкидышей — это ранние выкидыши, , и вызваны такими факторами, как:
- Химическая беременность, , когда оплодотворенная яйцеклетка не может имплантироваться в слизистую оболочку матки (матки), и беременность может быть подтверждена только путем измерения уровня гормона беременности, ХГЧ, который будет обнаружен в тестах на беременность в крови или моче. Эмбрион недостаточно развит, чтобы его можно было увидеть на УЗИ.
- Хромосомные (ДНК) аномалии, присутствующие у плода.
- Проблемы с плацентой, Орган, отвечающий за обмен питательными веществами и газами между беременной и плодом.
Определенные долгосрочные состояния здоровья, в частности иммунологические нарушения, такие как диабет или системная красная волчанка, могут вызвать ранний или поздний выкидыш. (См. Раздел о выкидышах, вызванных длительными заболеваниями и иммунными нарушениями.)
Типичные причины поздних выкидышей обычно отличаются от причин ранних выкидышей.К основным причинам позднего выкидыша относятся:
- Побочные реакции на лекарства
- Болезни и инфекции, такие как токсоплазмоз или краснуха
- Пищевое отравление
- Факторы окружающей среды, такие как воздействие радиации
- Дисфункция матки или шейки матки
Реже выкидыш может быть вызван другими факторами, включая непереносимость гистамина, миому или психологический стресс.
Также возможно выкидыш, вызванный излечимыми состояниями; например, проблемы с фертильностью, затрагивающие одного или обоих родителей.(См. Раздел о диагностике и лечении причин выкидыша.)
Возраст и выкидыш
Возраст увеличивает вероятность выкидыша как в первом, так и во втором триместре. Чем старше человек, тем больше вероятность того, что его беременность приведет к выкидышу:
- У женщин до 30 лет только 1 из 10 беременностей заканчивается выкидышем
- У женщин старше 45 более половины всех беременностей заканчиваются выкидышем
Чем старше один из родителей, тем больше вероятность того, что развивающийся плод будет уязвим для других причин выкидыша, что делает возраст основной причиной выкидыша в целом.В частности, риск зачатия эмбриона с хромосомными аномалиями, который может привести к выкидышу, увеличивается с возрастом.
Риск выкидыша увеличивается примерно после 35 лет для женщин и 40 лет для мужчин. Несмотря на повышенный риск выкидыша, в этом возрасте можно иметь здоровую беременность.
Химическая беременность
При химической беременности, оплодотворенная яйцеклетка не может должным образом имплантироваться в слизистую оболочку матки (матки) и / или выжить в матке. Выкидыши, вызванные химической беременностью, происходят на очень ранних сроках беременности, обычно примерно на пятой неделе беременности, прежде чем сердцебиение плода можно будет обнаружить с помощью ультразвукового сканирования.
Человек может не знать о своей химической беременности или выкидыше. Многие ранние выкидыши остаются незамеченными, потому что симптомы раннего выкидыша, такие как боль в животе и / или вагинальная кровопотеря, обычно не являются серьезными. Поэтому они могут восприниматься как нормальные менструации.
Полезно знать: Многие формы контроля рождаемости (контрацепции), такие как комбинированные таблетки или мини-таблетки, содержащие только прогестерон, работают для истончения слизистой оболочки матки. Эти лекарства обычно принимают намеренно, чтобы предотвратить беременность. Один из способов сделать это — предотвратить имплантацию оплодотворенной яйцеклетки. Если оплодотворенная яйцеклетка не имплантируется из-за эффективного использования противозачаточных средств, это не считается химической беременностью.
Хромосомные аномалии
Хромосомные аномалии — наиболее частая причина раннего выкидыша. Они обнаруживаются в 50-85 процентах тканей выкидыша, которые, как правило, обычно анализируются после выкидыша, чтобы помочь определить причину.
У большинства людей 23 пары хромосом. Хромосомы — это в основном блоки ДНК; механизм, с помощью которого родители передают свои гены своему потомству, определяющих такие характеристики, как цвет волос и глаз, а также возможность переноса или заражения наследственными заболеваниями, такими как серповидноклеточная анемия.
Мужская половая клетка (сперматозоид) и женская половая клетка (яйцеклетка) несут по 23 хромосомы. Нормальная оплодотворенная яйцеклетка (зигота) имеет 23 пары хромосом и приспособлена для развития в здоровый эмбрион, который, в свою очередь, превращается в плод по мере развития беременности. Эмбрион становится плодом примерно на восьмой неделе беременности, когда присутствуют все основные части тела.
Если у эмбриона больше или меньше 23 пар хромосом, это хромосомная аномалия , и зигота будет уязвима для выкидыша либо на стадии эмбриона, либо когда она перерастет в плод.
Множество потенциальных проблем, связанных с хромосомными аномалиями, могут повлиять на эмбрион или плод. Эмбриону или плоду может потребоваться непредсказуемое количество времени, чтобы развиться достаточно, чтобы стало ясно, что из-за его хромосомного состава вряд ли выживут после рождения. Именно в этот момент, обычно в первом триместре, происходит выкидыш.
Типы хромосомных аномалий, которые обычно приводят к выкидышу, включают:
Зараженная яйцеклетка
Зараженная яйцеклетка — очень распространенный тип выкидыша. Выкидыш происходит на ранних сроках беременности, обычно на 5-6 неделе.Это происходит до того, как развивающийся плод будет виден на УЗИ.
Выкидыш с поражением яйцеклетки вызван высокими уровнями хромосомных аномалий у плода, которые могут помешать здоровому развитию любого родившегося ребенка. В результате оплодотворенная яйцеклетка не превращается в эмбрион. Вместо этого в матке образуется скопление клеток, которое образует пустой мешок для беременных. Зараженная яйцеклетка часто приводит к выкидышу до того, как человек узнает, что забеременел.
Трисомия
У плода будет одна дополнительная хромосома, , так что всего будет присутствовать 47 хромосом вместо обычных 46 (23 пары). Шансы на выкидыш в случае трисомии высоки. Трисомии, не приводящие к выкидышу, обычно рождаются с врожденными патологиями, такими как синдром Дауна.
Нуллисомия
У эмбриона будет отсутствующих пар хромосом. Эмбрионы с отсутствующими хромосомами не могут развиваться здоровым образом и могут привести к выкидышу.
Моносомия
Моносомия — это плод, у которого отсутствует одна хромосома. Плод будет содержать 45 хромосом: 22 с половиной пары. Моносомия почти всегда приводит к выкидышу. Если моносомия приходит в срок, ребенок обычно имеет врожденное заболевание и / или может выжить вне матки только в течение короткого времени.
Проблемы с плацентой
Проблемы с плацентой часто оказываются причиной выкидыша или мертворождения, особенно раннего выкидыша.Плацента — это орган, который развивается в матке во время беременности. Он имеет форму блина и должен располагаться в верхней части матки, как можно дальше от шейки матки, то есть части, соединяющей матку с влагалищем. После рождения ребенка дальнейшие схватки обычно выталкивают плаценту через влагалище.
В правильном положении здоровая плацента выполняет важные функции, в том числе:
- Обеспечение развивающегося плода кислородом и питательными веществами
- Удаление продуктов жизнедеятельности из крови плода через пуповину
- Выделение гормонов, необходимых для поддержания беременности
- Передача антител для защиты плода от инфекции
Если плацента не формируется или не функционирует должным образом во время беременности, это может отрицательно повлиять на развитие плода и вызвать выкидыш.Способы, при которых плацента может вызвать выкидыш, включают:
- Передача токсинов от алкоголя, избытка кофеина, неподходящей окружающей среды, лекарств, непригодных для использования во время беременности, и запрещенных веществ от беременного человека к тканям беременной и / или плоду.
- Передача вредных клеток, связанных с инфекциями или неадекватно управляемыми долгосрочными состояниями здоровья от беременной женщины к ткани беременной и / или плоду.
- Плацентарная недостаточность, , при которой плацента не может передавать достаточное количество гормонов, антител, кислорода и питательных веществ развивающемуся ребенку.Плацентарная недостаточность особенно распространена, когда плацента не становится достаточно большой, чтобы поддерживать плод. Например, это иногда случается, когда он вынашивает близнецов, а не одного плода.
Лекарства, вызывающие выкидыш
Забеременевшие люди могут иметь текущее состояние здоровья или развить новое состояние, которое требует постоянного лечения и / или лечения с использованием определенных безрецептурных (OTC) или рецептурных лекарств. Перед применением любого лекарства беременным женщинам следует обязательно проконсультироваться с врачом о том, что они безопасны для использования во время беременности.
Врачи могут посоветовать внести изменения в лекарства длительного действия, которые необходимы, и / или порекомендовать соответствующие новые лекарства для использования, чтобы минимизировать риски для матери и ребенка.
Помимо необходимости в лекарствах от возможных текущих состояний и / или новых состояний, не связанных с самой беременностью, беременность может вызвать у человека определенные связанные состояния, такие как сильное утреннее недомогание или головные боли, в основном в первом триместре. Обычно их можно эффективно и безопасно лечить с помощью соответствующих безрецептурных или отпускаемых по рецепту лекарств в соответствии с рекомендациями врача.
Однако определенных лекарств не подходят для беременных женщин и их использование может вызвать выкидыш или (тератогенные) аномалии и / или пороки развития. Причина, по которой некоторые лекарства могут вызвать выкидыш, заключается в том, что, как и еда и напитки, потребляемые беременным, их компоненты передаются через плаценту развивающемуся плоду. Беременные женщины обычно не включаются в исследования безопасности новых соединений, и поэтому известно лишь ограниченное количество о том, являются ли лекарства полностью безопасными для использования во время беременности.
Чтобы свести к минимуму риск выкидыша, вызванного приемом лекарств, врачи будут:
- Выписывать только те лекарства, которые считаются безопасными для беременных женщин и развивающегося плода
- Посоветуйте людям избегать приема лекарств, связанных с осложнениями беременности или родов и выкидышем
Лекарства, которые обычно вызывают выкидыш, включают:
Ибупрофен
Обезболивающее, отпускаемое без рецепта или по рецепту, обычно используемое для лечения воспаления и боли при лихорадке, ибупрофен не рекомендуется для использования во время беременности и может вызвать врожденные дефекты, а также увеличить риск выкидыша.
Изотретиноин
Используется для лечения тяжелых форм акне, это лекарство может вызвать врожденные дефекты, чаще всего поражающие сердце и лицо ребенка, а также повышать риск выкидыша. Люди, которые регулярно принимают это лекарство и пытаются забеременеть, должны обсудить проблему и возможность изменения лекарства со своим врачом до того, как забеременеть.
Витамины и растительные добавки
Хотя витамины и травяные добавки могут содержать только натуральные ингредиенты и, таким образом, могут показаться более здоровой альтернативой фармацевтическим препаратам, многие из них не подходят для использования во время беременности и могут вызывать врожденные дефекты или увеличивать вероятность выкидыша и других осложнений.Например, потребление слишком большого количества витамина А может вызвать врожденные дефекты; Рекомендуются добавки, содержащие максимум 5000 МЕ. Нормальные количества чеснока и пажитника (используемые в кулинарии) не представляют опасности для здоровья, но большие количества, содержащиеся в добавках, могут вызвать выкидыш или преждевременные роды.
Эрготамин и метисергид
Эти препараты, используемые для лечения мигрени, связаны с повышенным риском преждевременных родов и выкидыша.
Подробнее о Мигрень »
Натализумаб
Это лекарство, которое используется для лечения рассеянного склероза (РС), может вызвать выкидыш.Чтобы избежать этого исхода, люди, страдающие рассеянным склерозом, которые принимают натализумаб и хотят забеременеть, должны прекратить его прием и вместе с врачом разработать альтернативный план лечения на протяжении всей беременности, прежде чем пытаться зачать ребенка.
Подробнее о рассеянном склерозе »
Антитиреоидный препарат
Людям, которые принимают лекарства для регулирования активности щитовидной железы, возможно, потребуется скорректировать свои рецепты после консультации со своим врачом, чтобы обеспечить безопасность их лечения во время беременности.В первом триместре обычно назначают пропилтиоурацил. Во втором и третьем триместрах лекарство можно заменить метимазолом или карбимазолом, чтобы минимизировать риск токсичности.
Подробнее о щитовидной железе и беременности »
Центры по контролю и профилактике заболеваний рекомендуют всегда консультироваться с лицензированным поставщиком медицинских услуг, прежде чем использовать какие-либо лекарства, отпускаемые без рецепта или по рецепту, во время беременности. Проконсультируйтесь с врачом о том, какие продукты безопасны для беременных, , включая витамины для беременных и травяные добавки.Врачи могут посоветовать не использовать лекарства, которые не подходят для беременности, что снижает риск выкидыша.
Болезни и инфекции
Точные механизмы, с помощью которых болезни и инфекции вызывают выкидыш, еще полностью не изучены. Считается, что он различается в зависимости от состояния и может по-разному влиять на беременность человека. Обычно считается, что когда беременная заражается инфекцией, это вызывает каскад возможных событий в материнском организме.В конечном итоге это может повлиять на плод или область матки, что может вызвать выкидыш. Плохое самочувствие? Вы можете получить бесплатную оценку симптомов в любое время, загрузив приложение Ada.
Не все случаи заболевания или инфекции приводят к выкидышу, но при подозрении на инфекцию важно незамедлительно обратиться за медицинской помощью, поскольку эффективное лечение может значительно снизить вероятность такого исхода. Считается, что на предотвратимые инфекции приходится до 15 процентов ранних выкидышей и до 66 процентов поздних выкидышей.
ТЕСТ ПАНЕЛЬНЫЙ ФАКЕЛ
Беременным женщинам часто предлагают TORCH-панельный тест при первом посещении для скрининга на беременность. Тест TORCH — это одиночный тест, который выявляет группу инфекций, которые могут вызвать осложнения беременности , включая выкидыш.
Подробнее о прохождении теста панели TORCH »
Известный под аббревиатурой TORCH, в этом тесте проверяются следующие инфекции:
Токсоплазмоз
Эта инфекция вызывается паразитом Toxoplasma gondii. Инфекция часто протекает бессимптомно, но может вызывать симптомы гриппа, такие как лихорадка, усталость и мышечные боли. Обычно безвреден, но увеличивает вероятность выкидыша у беременных, особенно на ранних сроках беременности.
Токсоплазмоз может быть обнаружен в сыром мясе, непастеризованном молоке и неочищенной воде, , а также в почве и кошачьих фекалиях. Беременным женщинам рекомендуется проявлять особую осторожность во время работы в саду или при контакте с животными, в том числе мыть кошачьи туалеты для домашних животных, чтобы снизить риск заражения.
Другие инфекции, включая сифилис
Инфекции, передаваемые половым путем (ИППП), такие как сифилис, гонорея и хламидиоз, связаны с повышенным риском выкидыша.
В дополнение к TORCH-скринингу беременным женщинам рекомендуется проходить регулярные обследования сексуального здоровья, чтобы можно было своевременно диагностировать и лечить любые развивающиеся ИППП, чтобы свести к минимуму этот риск.
Краснуха (краснуха)
Краснуха может вызвать выкидыш, мертворождение или врожденные дефекты; проблемы со здоровьем, которые возникают у малыша с рождения.Особенно вероятно возникновение проблем с беременностью, включая выкидыш, если беременная заболела краснухой в первые 20 недель.
Подробнее о краснухе »
Цитомегаловирусная инфекция
Цитомегаловирусная (ЦМВ) инфекция — это заболевание, которое обычно поражает дыхательные пути и значительно увеличивает риск выкидыша. Он является членом семейства вирусов герпеса и иногда также называется вирусом герпеса человека 5 (HHV-5). Вирус может передаваться через кровь, слюну или половым путем.Он также может передаваться через цервикальную слизь и грудное молоко.
Пострадавшие люди могут выделять вирус с фекалиями и мочой в течение некоторого времени после заражения.
Подробнее о Цитомегаловирусной инфекции »
Вирус простого герпеса (HSV)
Простой герпес, обычно называемый «герпесом» или ВПГ, представляет собой вирусную инфекцию, вызываемую вирусом простого герпеса. Вирус бывает двух разновидностей: герпеса первого типа (ВПГ-1) и герпеса второго типа (ВПГ-2). Хотя иногда он может вызывать генитальный герпес, герпес первого типа (также называемый губным герпесом) обычно приводит к язвам вокруг рта, тогда как герпес второго типа обычно приводит к язвам на гениталиях.
Генитальный герпес связан с осложнениями беременности, включая выкидыш и развитие генитальных заболеваний, но редко вызывает выкидыш. Однако жизненно важно лечить герпес у беременных женщин, чтобы снизить эти риски, как неонатальный герпес, при котором ребенок рождается с заболеванием в результате заражения инфекцией от матери в течение
.Подробнее о генитальном герпесе »
Другие болезни и инфекции, которые могут вызвать выкидыш
Полезно знать: Многие заболевания и инфекции, которые могут вызвать выкидыш, могут также вызывать другие осложнения во время беременности, такие как врожденные дефекты или преждевременные роды.Плохое самочувствие? Вы можете получить бесплатную оценку симптомов, загрузив [Ada a]] (https://app.adjust.com/e8ex7r4?redirect_macos=https%3A%2F%2Fappstore.com%2Fadapersonalhealthcompanion).
Подробнее о Осложнениях беременности »
К состояниям, связанным с развитием осложнений беременности, которые могут привести к выкидышу, относятся:
Вирус иммунодефицита человека (ВИЧ)
Считается, что риск выкидыша значительно выше среди людей, затронутых ВИЧ, чем среди населения в целом.Однако считается, что прохождение антиретровирусной терапии (АРТ) снижает вероятность этого исхода, а также других рисков, таких как передача ВИЧ нерожденному ребенку.
Лихорадка денге
Инфекция, переносимая комарами, лихорадка денге, может передаваться от матери к плоду через плаценту. Лихорадка денге, скорее всего, приведет к выкидышу, если у беременной есть тяжелая, а не легкая форма заболевания. Тяжелые инфекции гораздо чаще возникают у людей с множественными заболеваниями, ослабленной иммунной системой или у тех, кто ранее был инфицирован лихорадкой денге, чем среди населения в целом.
Подробнее о лихорадке денге »
Бактериальный вагиноз (БВ)
Это обычная инфекция влагалища, сопровождающаяся выделениями с неприятным запахом, возникающими в результате дисбаланса типов бактерий, обнаруженных во влагалище. Это может вызвать зуд и выделения из влагалища с неприятным запахом. У небеременных людей БВ обычно безвреден и легко поддается лечению антибиотиками.
У беременных женщин BV ассоциируется со значительно повышенным риском выкидыша, особенно в первом триместре, эквивалентно одному дополнительному выкидышу на каждые шесть беременных с BV.Обращение за медицинской помощью при подозрении на БВ, чтобы его можно было вылечить антибиотиками на ранней стадии, может помочь предотвратить неблагоприятные исходы.
Подробнее о Бактериальном вагинозе »
Малярия
Малярия вызывается паразитом, известным как плазмодий, который обычно передается через укус инфицированного комара. Иногда малярия не сразу выявляется в анализе крови. Это происходит особенно у беременных женщин, где паразит может присутствовать в большом количестве в плаценте, не проявляясь в остальной части тела.
По этой причине важно, чтобы все беременные женщины, у которых есть основания подозревать, что они инфицированы, как можно скорее обратились к врачу.
Подробнее о малярии »
Парвовирус B19
Это распространенный вирус, вызывающий несерьезное заболевание, известное как пятое заболевание или синдром пощечины, чаще всего у детей. Наиболее вероятно, что это вызовет выкидыш, если он произойдет в первом триместре беременности; однако в случаях менее пяти процентов всех случаев заражения парвовирусом B19 во время беременности приводит к выкидышу. Врач сможет провести скрининг на вирус с помощью анализа крови и при необходимости порекомендовать варианты лечения после этого.
Пищевое отравление
Употребление в пищу продуктов, зараженных паразитами, бактериями, вирусами или определенными химическими веществами, является обычным способом заражения во время беременности инфекциями, которые могут повысить риск выкидыша.
Иммунная система беременного человека несколько слабее, чем у здорового небеременного человека, что повышает вероятность пищевого отравления от зараженной пищи.Наиболее распространенные типы инфекций, связанных с выкидышем:
Листериоз
Эта инфекция вызывается бактериями Listeria monocytogenes. Инфекция включает симптомы гриппа, такие как лихорадка, усталость и мышечные боли. У беременных женщин листериоз может привести к выкидышу, преждевременным родам или рождению новорожденного с опасной для жизни формой инфекции.
Листерии можно найти во многих продуктах, включая мягкие сыры, ростки, дыни, сырое и разогретое мясо и непастеризованное молоко.
Сальмонелла
Эта инфекция вызывается бактериями, называемыми сальмонеллами, которые могут поражать кишечник.
Сальмонелла не является частой причиной выкидыша, но при подозрении на нее следует обратиться за медицинской помощью. Обычно сопровождается диареей, рвотой и спазмами желудка и длится 4-7 дней. Обычно он попадает в организм с зараженной пищей, особенно с мясом, яйцами, птицей и молоком.
Продукты, которых следует избегать во время беременности
Продукты, связанные с повышенным риском заражения инфекциями, которые могут вызвать выкидыш, включают:
- Непастеризованные молочные продукты
- Созревшие в форме плесени мягкие сыры, такие как бри и камамбер — они более подвержены размножению вредных бактерий
- Сырые или частично приготовленные непастеризованные яйца
- Сырое мясо и рыба; такие как суши
- Паштет из мяса
- Колбасные изделия
- Следует избегать недоваренного мяса — особенно баранины, свинины и оленины
- Мясо, которое было приготовлено и повторно нагрето, если оно не было нагрето до горячего пара
Немедленно обратитесь за медицинской помощью при первых признаках пищевого отравления во время беременности. В некоторых случаях может потребоваться назначение антибиотиков и других лекарств, и нельзя заниматься самолечением без консультации с врачом. Это может ограничить потенциальное воздействие инфекции на развивающийся эмбрион или плод, снижая вероятность выкидыша.
Факторы окружающей среды и образа жизни
Многие условия окружающей среды связаны со снижением фертильности и повышенным риском выкидыша.
Сюда входят:
- Употребление табачных изделий и / или постоянная близость к пассивному курению или парам от электронных сигарет
- Металлы, включая свинец, содержащиеся в некоторых видах рыб; и никель; в ювелирных изделиях и некоторых продуктах
- Высокий уровень загрязнения атмосферного воздуха
- Органические растворители; химические вещества, которые испаряются при комнатной температуре и используются для растворения некоторых пластмасс и лаков
- Пестициды; Химические вещества, распыленные на растения / сельскохозяйственные культуры для уничтожения вредителей
- Ингаляционные анестетики, , такие как закись азота и ксенон, используемые в медицинских профессиях
- Ионизирующее излучение выше безопасных пределов.
Подробнее о безопасной работе с ионизирующим излучением »
Настоятельно рекомендуется, чтобы все женщины, пытающиеся зачать ребенка или беременные, адаптировали свой образ жизни и распорядок дня или работы, чтобы избежать этих факторов и минимизировать риск выкидыша.
Прекращение употребления табачных изделий очень важно, так как это основная причина осложнений беременности.
Определенные виды работы в таких учреждениях, как радиологические отделения, фабрики или фермы, могут быть связаны с повышенным риском выкидыша.Беременным женщинам следует обсудить любые проблемы, связанные с их работой или домашним окружением, со своими врачами и работодателями, чтобы при необходимости можно было принять адекватные меры предосторожности против выкидыша.
Дисфункция матки или шейки матки
Проблемы со структурой или функцией матки или шейки матки могут увеличить вероятность выкидыша. Многие дисфункции матки или шейки матки делают выкидыш особенно вероятным во втором триместре по мере увеличения размера развивающегося плода. Ослабленная шейка матки, известная как импотент, обычно вызывает выкидыш, поскольку шейные мышцы расширяются слишком рано во время беременности.Это часто приводит к раннему изгнанию плода из матки, прежде чем он сможет выжить самостоятельно.
Полезно знать: Если медицинским работникам известно, что у беременной ослаблена шейка матки; например поскольку по этой причине у них ранее был выкидыш, вокруг шейки матки может быть наложен временный шов, чтобы она оставалась закрытой. Эта процедура обычно выполняется в течение первых 12 недель беременности, чтобы предотвратить выкидыш, и удаляется примерно на 37 неделе при подготовке к родам.
Другие проблемы, которые могут повлиять на область таза и вызвать выкидыш, включают наличие незлокачественных новообразований в матке (миома) и изменение формы матки (матка неправильной формы). Обычно это диагностируется с помощью визуализационных тестов. Если человеку известно, что у него ненормальное строение матки, ему следует обсудить возможность выкидыша со своим врачом, прежде чем пытаться забеременеть. Могут быть назначены дополнительные осмотры для выявления возможных осложнений как можно раньше во время беременности.
Аномалии матки, обычно связанные с выкидышем, включают:
Дугообразная матка
Матка имеет впадину наверху, но в остальном очень похожа на матку правильной формы. Это падение повышает вероятность выкидыша во втором триместре. Кроме того, хотя обычно это не вызывает трудностей при зачатии или преждевременных родах, дугообразная матка может вызвать трудности во время самих родов. В результате многие люди с дугообразной маткой выбирают кесарево сечение (кесарево сечение).
Двурогая матка
Эта аномалия, также называемая маткой в форме сердца, увеличивает вероятность выкидыша во втором триместре или преждевременных родов. Кроме того, хотя это обычно не вызывает каких-либо трудностей при зачатии или на ранних сроках беременности, наличие двурогой матки может вызвать трудности во время самих родов. Их можно преодолеть, выбрав кесарево сечение.
Перегородка матки
В перегородке матки стенка мышцы от верха до низа матки разделяет матку на две вертикальные камеры.Мышечная стенка может проходить полностью или частично вниз по матке, создавая частичное или полное разделение. Люди с перегородкой матки часто испытывают трудности с зачатием и подвергаются большему риску выкидыша в первом триместре или преждевременных родов. Перегородка матки может привести к тому, что развивающийся плод окажется в необычном положении, что приведет к затруднениям при родах.
Утроба единорога
Матка единорога — это редкое заболевание, при котором развивается только одна сторона матки.Таким образом, маточная камера меньше, чем обычно, и имеет только один функциональный яичник и маточную трубу. Людям с маткой единорога обычно трудно зачать ребенка, а у беременных женщин это увеличивает вероятность внематочной беременности, выкидыша и преждевременных родов.
Длительные нарушения здоровья и иммунные нарушения
Долгосрочные или хронические состояния здоровья, которые связаны с осложнениями беременности и могут вызвать выкидыш во втором триместре, включают:
Вероятность выкидыша увеличивается, если длительное состояние здоровья не диагностируется или плохо контролируется.Если вы считаете, что у вас может быть недиагностированное заболевание, вы можете получить бесплатную оценку симптомов в любое время, загрузив приложение Ada. Если у человека есть какие-либо текущие заболевания, ему следует спросить врача, нуждается ли его обычный план лечения или ведения — и использование определенных лекарств — в адаптации во время беременности.
Многие из длительных состояний здоровья, связанных с выкидышем, являются иммунными нарушениями, состояниями, которые могут помешать должной защите плода и плаценты от регулярного иммунного ответа организма.Это может сделать плод и плаценту уязвимыми для атаки иммунных клеток матери.
Полезно знать: Иммунная система защищает организм от чужеродных клеток (антигенов), уничтожая их, чтобы предотвратить развитие или распространение болезни или инфекции. И развивающийся эмбрион, и плацента содержат антигены. При здоровой беременности гены, отвечающие за набор иммунных клеток, отключаются в децидуальной оболочке — слизистой оболочке матки, которая формируется во время беременности.Таким образом, развивающийся эмбрион и плацента защищены от разрушения иммунной системой обычным образом, несмотря на то, что содержат чужеродные клетки.
Иммунологические отклонения, которые могут вызвать выкидыш, могут быть вызваны воздействием на беременную женщину следующих факторов:
- Хронические заболевания, влияющие на иммунные клетки в области малого таза, такие как синдром поликистозных яичников (СПКЯ)
- Иммунный ответ на белки сперматозоидов
- Отсутствие защитных клеток внутри матки
- Количество активных иммунных клеток больше обычного
- Стресс или диетические предпочтения, влияющие на иммунную толерантность человека во время беременности
Если человек, желающий забеременеть, знает, что он страдает каким-либо заболеванием, связанным с неправильным иммунным ответом на беременность, ему следует обратиться за медицинской помощью, прежде чем пытаться зачать ребенка. Будет разработан план постоянного дородового наблюдения, чтобы предотвратить выкидыш.
Другие причины выкидыша
По сравнению с причинами, описанными выше, выкидыш довольно редко может быть вызван дополнительными факторами, включая:
- Непереносимость гистамина
- миомы; доброкачественные новообразования в утробе матери
- синдром Ашермана; спайки или рубцы на матке
- Физическая травма, например, удар или падение
- Избыточный или недостаточный вес
- Потребление табачных изделий, алкоголя или запрещенных наркотиков
Диагностика причин выкидыша
Выкидыш может быть вызван одним или несколькими изменчивыми или неизменяемыми факторами.Можно выяснить причины выкидыша , выполнив вскрытие ткани беременной и / или плацентарный осмотр (анализ плаценты). Однако не всегда можно определить причину (ы) выкидыша. Это не обязательно плохие новости: многие люди, у которых неизвестны причинные факторы выкидыша, в дальнейшем имеют здоровую беременность, которая в будущем приводит к рождению живого ребенка.
Неизменяемые коэффициенты
Если выкидыш вызван неизменными факторами, такими как возраст человека или основное заболевание, которое уже эффективно лечится для обеспечения наилучших шансов на здоровую беременность, профилактические меры для снижения вероятности выкидыша могут оказаться невозможными. в будущем.
Изменяемые коэффициенты
Если выкидыш вызван изменчивыми факторами, такими как неправильная диета для беременных, прием лекарств, непригодных для использования во время беременности, или поддающееся лечению основное заболевание, врачи могут дать рекомендации по лечению и преодолению этих проблем и помочь разработать наилучшее медицинское обслуживание. планируйте следовать, прежде чем снова пытаться зачать ребенка.
Методы диагностики причин выкидыша
Опрос людей, переживших выкидыш, в США в 2015 году показал, что более 75 процентов людей очень хотят знать причину своего выкидыша.Чтобы определить возможные причины выкидыша, врачи обычно выполняют:
Вскрытие ткани беременных
Обычно это выполняется путем выполнения рентгенографии всего тела, магнитно-резонансной томографии (МРТ), обследования всего тела и тестов ДНК для выявления присутствия инфекционных агентов и патогенов.
Плацентарный осмотр
Лабораторный анализ плаценты, который может выявить наличие возбудителей выкидыша, таких как инфекционные бактерии.
Тестирование фертильности
После трех последовательных выкидышей (повторный выкидыш) одному или обоим партнерам будет предложено пройти обследование на фертильность , чтобы определить, может ли потребоваться лечение бесплодия, такое как экстракорпоральное оплодотворение (ЭКО) или лекарства от бесплодия, чтобы увеличить шансы будущей здоровой беременности.
Полезно знать: Тестирование на фертильность обычно не проводится, за исключением случаев повторного выкидыша, потому что очень часто после одного или даже двух выкидышей в будущем может произойти здоровая беременность.
Часто задаваемые вопросы о причинах выкидыша
В: Что такое выкидыш по мужскому фактору?
A: Выкидыш по мужскому фактору чаще встречается при беременностях, когда партнер-мужчина старше 40 лет. Этот термин используется для описания выкидыша, вызванного истощением здоровья сперматозоидов. Для определения возможных причин может быть проведен анализ спермы. Причины выкидыша по мужскому фактору могут включать:
- Аномальная форма сперматозоидов; морфология
- Дефектная или фрагментированная ДНК; Хотя зачатие возможно, дефект фрагментированной ДНК может привести к хромосомным аномалиям плода, что в конечном итоге может привести к выкидышу.
В: Каковы наиболее распространенные заблуждения о причинах выкидыша?
A: Есть много факторов, которые считаются причиной выкидыша, но не связаны с ним с научной точки зрения.Следовательно, не следует избегать этих факторов с целью предотвращения выкидыша. В их числе:
- Есть острая пища
- Путешествие на самолете; всегда заранее обсуждайте планы авиаперелетов с врачом, поскольку риски могут зависеть от месяца беременности
- Половое сношение
- Низкое настроение
- Упражнения и поднятие тяжестей, хотя рекомендуется проконсультироваться с врачом, чтобы убедиться, что ваш план упражнений подходит для беременности
В: Как узнать, что у меня выкидыш?
A: Наиболее частыми признаками выкидыша являются вагинальное кровотечение, спазмы и внезапная потеря беременности.Однако все эти симптомы могут возникать как естественные признаки здоровой беременности и не всегда являются поводом для беспокойства.
При подозрении на выкидыш немедленно обратитесь за медицинской помощью. Врачи смогут установить, есть ли осложнение беременности, например, выкидыш, или убедят вас, что беременность протекает нормально.
Подробнее о Признаках выкидыша »
Риски, симптомы, причины и методы лечения
Обзор
Что такое выкидыш?
Выкидыш, также называемый самопроизвольным абортом, — это неожиданное завершение беременности.Примерно от 1/3 до 1/2 всех беременностей заканчивается выкидышем, прежде чем человек пропускает менструальный цикл или даже не знает, что он беременен. Примерно от 10 до 20% людей, которые знают, что они беременны, выкидыш.
Выкидыш наиболее вероятен в течение первых трех трех месяцев беременности, до 20 недель беременности. Только 1% выкидышей происходит после 20 недель беременности. Это так называемые поздние выкидыши.
Каковы факторы риска выкидыша?
Фактор риска — это характеристика или поведение, которые увеличивают вероятность развития болезни или предрасполагают человека к определенному состоянию.Факторы риска выкидыша включают:
- Возраст матери. Исследования показывают, что риск выкидыша составляет от 12% до 15% для людей в возрасте 20 лет и возрастает примерно до 25% для людей в возрасте 40 лет. Повышенная частота хромосомных аномалий способствует возрастному риску выкидыша.
- Определенные состояния здоровья матери, перечисленные в разделе «Что вызывает выкидыш?»
Симптомы и причины
Что вызывает выкидыш?
Около половины всех выкидышей, происходящих в первом триместре, вызваны хромосомными аномалиями, которые могут быть наследственными или спонтанными, в сперме или яйцеклетке родителей.Хромосомы — это крошечные структуры внутри клеток тела, которые несут множество генов, основных единиц наследственности.
Гены определяют все физические атрибуты человека, такие как пол, цвет волос, глаз и группу крови. Большинство хромосомных проблем возникают случайно и не связаны со здоровьем родителей.
Выкидыши также вызваны множеством неизвестных и известных факторов, таких как:
- Заражение.
- Воздействие опасных факторов окружающей среды и на рабочем месте, таких как высокие уровни радиации или токсичных веществ.
- Гормональные нарушения.
- Неправильная имплантация оплодотворенной яйцеклетки в слизистую оболочку матки.
- Возраст матери.
- Патологии матки.
- Несостоятельная шейка матки. (Шейка матки начинает расширяться и открываться слишком рано, в середине беременности, без признаков боли или родов.)
- Факторы образа жизни, такие как курение, употребление алкоголя или запрещенных наркотиков.
- Нарушения иммунной системы, включая волчанку, аутоиммунное заболевание.
- Тяжелая болезнь почек.
- Врожденный порок сердца.
- Неконтролируемый диабет.
- Заболевание щитовидной железы.
- Радиация.
- Некоторые лекарства, такие как изотретиноин от прыщей (Аккутан®).
- Тяжелое недоедание.
- Группа B, бета стрептококк.
Примечание: Нет доказательств того, что стресс, физическая или сексуальная активность вызывают выкидыш.
Иногда лечение вашего заболевания может улучшить шансы на успешную беременность.
Каковы симптомы выкидыша?
Симптомы выкидыша включают:
- Кровотечение от легкого до сильного.
- Судороги.
- Боль в животе.
- Боль в пояснице, которая может варьироваться от легкой до сильной.
Если вы испытываете перечисленные выше симптомы, немедленно обратитесь к своему врачу. Они скажут вам зайти в офис или в пункт неотложной помощи.
Какие симптомы возникают после выкидыша?
Кровянистые выделения и легкий дискомфорт — частые симптомы выкидыша.Если у вас сильное кровотечение, жар, озноб или боль, немедленно обратитесь к врачу, так как это может быть признаком инфекции.
Диагностика и тесты
Как диагностировать и лечить выкидыш?
Ваш лечащий врач проведет осмотр органов малого таза и ультразвуковое исследование для подтверждения выкидыша. Если выкидыш завершился и матка чистая, дальнейшее лечение обычно не требуется. Иногда матка опорожняется не полностью, поэтому выполняется процедура дилатации и выскабливания (D&C) или дилатации и экстракции (D&E).Во время этих процедур шейка матки расширяется, и любая оставшаяся ткань плода или плаценты аккуратно соскабливается или отсасывается из матки. Обычно менструальный цикл возобновляется примерно через 4-6 недель.
Если выкидыш не подтвердился, но у вас были симптомы выкидыша, часто назначают постельный режим на несколько дней, и вас могут положить в больницу на ночь для наблюдения. Когда кровотечение остановится, вы, как правило, сможете продолжить свою обычную деятельность.Если шейка матки расширена, у вас может быть диагностирована некомпетентность шейки матки, и может быть выполнена процедура закрытия шейки матки (называемая серкляжем).
Анализы крови, генетические тесты или лекарства могут потребоваться, если у женщины произошло более двух выкидышей подряд (так называемый повторный выкидыш). Некоторые диагностические процедуры, используемые для оценки причины повторного выкидыша, включают:
- Биопсия эндометрия.
- Гистеросальпинограмма (рентген матки и маточных труб).
- Гистероскопия (тест, во время которого врач осматривает матку изнутри с помощью тонкого устройства, похожего на телескоп).
- Лапароскопия (процедура, во время которой врач осматривает органы малого таза с помощью прибора с подсветкой).
Перспективы / Прогноз
Могу ли я забеременеть после выкидыша?
Да. Большинство людей (87%), у которых произошел выкидыш, в последующем имели нормальную беременность и роды. Выкидыш не обязательно означает, что у вас проблемы с фертильностью.Около 1% людей могли иметь повторные выкидыши (три и более). Помните, что обычно выкидыш нельзя предотвратить, и он часто возникает из-за ненормального протекания беременности. Некоторые исследователи считают, что это связано с аутоиммунным ответом.
Хотя рекомендуемого периода ожидания для попытки забеременеть нет, возможно, будет целесообразно обсудить время следующей беременности с вашим лечащим врачом. Чтобы предотвратить еще один выкидыш, ваш лечащий врач может порекомендовать лечение прогестероном, гормоном, необходимым для имплантации в матку.Если вы заболели, лечение может повысить шансы на успешную беременность.
Очень важно уделять время физическому и эмоциональному выздоровлению после выкидыша. Прежде всего, не вините себя за выкидыш. Консультации доступны, чтобы помочь вам справиться с потерей. Группа поддержки при потере беременности также может быть ценным ресурсом для вас и вашего партнера. Обратитесь к своему врачу за дополнительной информацией о группах консультирования и поддержки.
Если у вас было три выкидыша подряд, вам следует прекратить попытки зачать ребенка, использовать противозачаточные средства и попросить своего врача провести диагностические тесты для определения причины выкидыша.
Записка из клиники Кливленда
Выкидыш — очень эмоциональный момент для будущих родителей, и горевать о потере вполне естественно. Помните, что выкидыш предотвратить невозможно. Это не означает, что вы не можете иметь детей или у вас проблемы с фертильностью. Если вы планируете забеременеть, обратитесь к своему врачу, чтобы определить причину выкидыша и обсудить сроки следующей беременности.
Что вызывает выкидыш? | Tommy’s
Ранний выкидыш
Если выкидыш происходит в течение первых 3 месяцев беременности (известный как ранний выкидыш), он обычно вызван хромосомными аномалиями у ребенка.Это случается случайно. Хромосомы — это блоки ДНК, которые содержат инструкции для развития вашего ребенка.
Иногда что-то может пойти не так, когда вы забеременеете, и у ребенка будет слишком много или недостаточно хромосом. Если это произойдет, ребенок не сможет нормально развиваться.
Если есть проблема с развитием плаценты, это также может привести к выкидышу. Плацента — это орган, который помогает вашему ребенку расти и развиваться. Он прикреплен к подкладке матки и соединен с вашим ребенком пуповиной.
Поздний и рецидивирующий выкидыш
Есть несколько факторов, которые могут играть роль в возникновении повторного и позднего выкидыша. Повторный выкидыш обычно определяется как потеря 3 или более беременностей подряд. Поздний выкидыш — это смерть ребенка на сроке от 14 до 24 недель беременности.
Антифосфолипидный синдром (APS)
Антифосфолипидный синдром (APS) — это синдром, повышающий вероятность свертывания крови. Это нечасто, но может вызвать повторный выкидыш и поздний выкидыш.
Тромбофилия
Тромбофилия — это наследственное заболевание, которое означает, что ваша кровь может с большей вероятностью свернуться. Это может вызвать повторный выкидыш и поздние выкидыши.
Генетические факторы
Рецидивирующий выкидыш иногда вызывается генетическими факторами. Если у одного из партнеров есть аномалия в одной из хромосом, это иногда может вызвать повторные выкидыши. Партнер может не знать об этой аномалии. Это происходит примерно в 2–5% случаев.
Узнайте больше о зачатии и генах вашего ребенка.
Слабая шейка матки
Если у вас произошел выкидыш на сроке от 14 до 23 недель беременности, это может быть связано со слабой шейкой матки. К сожалению, это может быть сложно диагностировать, если вы не беременны. Но это можно заподозрить, если у вас отошли воды на ранних сроках предыдущей беременности или если шейка матки открылась без боли во время предыдущего выкидыша.
Узнайте больше о слабости шейки матки.
Проблемы развития ребенка
Если у ребенка есть отклонения от нормы, это может привести к выкидышу.Но вряд ли они могут стать причиной повторного выкидыша.
Инфекция
Любая инфекция, вызывающая сильное недомогание, может стать причиной выкидыша. Более легкие инфекции, поражающие ребенка, также могут вызвать выкидыш.
Форма матки
Неясно, насколько аномальная форма матки способствует повторному выкидышу или позднему выкидышу. Незначительные вариации, по-видимому, не вызывают выкидыша, но значительные миомы и полипы связаны с повторным выкидышем.
Долгосрочное состояние здоровья
Некоторые хронические заболевания могут повысить риск выкидыша во втором триместре, особенно если они не проходят лечение или не контролируются должным образом. К ним относятся:
- сахарный диабет
- высокое кровяное давление
- волчанка
- Болезнь почек
- гиперактивная щитовидная железа
- недостаточная активность щитовидной железы.
Синдром поликистозных яичников (СПКЯ)
Синдром поликистозных яичников — частое заболевание.Это когда яичники не всегда выделяют яйцеклетку в середине менструального цикла (от начала периода до начала следующего). Яичники могут стать больше, чем обычно.
Синдром поликистозных яичников связан с гормональными изменениями в яичниках и может привести к проблемам при наступлении беременности. Есть также некоторые свидетельства того, что это также может быть связано с повышенным риском выкидыша у фертильных женщин.
Лекарства
К лекарствам, повышающим ваш риск, относятся:
- мизопростол — используется при ревматоидном артрите
- ретиноиды — используются при экземе и прыщах
- метотрексат — используется при ревматоидном артрите
- нестероидных противовоспалительных средств (НПВП), таких как ибупрофен, которые используются при боли и воспалении.
Другие лекарства при беременности небезопасны. Всегда лучше спросить своего врача, акушерку, фармацевта или стоматолога о любых лекарствах, которые вы принимаете.
Узнайте больше о лекарствах и лекарствах для беременных.
Пищевое отравление
Пищевое отравление вызывается употреблением в пищу продуктов, содержащих бактерии, вирусы или паразиты. Например, паштет может содержать листерию. Это бактерии, которые могут вызвать инфекцию, называемую листериозом. Листериоз встречается редко, но может вызвать выкидыш, нанести вред ребенку во время беременности или вызвать тяжелое заболевание у новорожденного.
Узнайте больше о продуктах, которых следует избегать во время беременности.
Ваш возраст
Ваш возраст — это не то, что вы можете контролировать. Но, к сожалению, риск выкидыша с возрастом увеличивается. Одно медицинское исследование показало, что риск выкидыша составляет 8,9% для женщин в возрасте 20-24 лет и увеличивается до 74,7% у женщин в возрасте 45 лет.
Это связано с тем, что количество и качество яиц с возрастом снижается. По этой же причине с возрастом беременность может занять больше времени.
Риск выкидыша также увеличивается с возрастом отца. Это связано с тем, что хромосомные аномалии в сперме чаще обнаруживаются по мере взросления мужчин. Хромосомы — это блоки ДНК, которые содержат инструкции по развитию каждой части ребенка. Аномалии могут вызывать генетические аномалии у ребенка, что иногда приводит к выкидышу.
Риск выкидыша наиболее высок среди пар, в которых женщина в возрасте 35 лет и старше, а мужчина — 40 лет и старше.
Способность мужчины стать отцом ребенка также снижается с возрастом, хотя и не так сильно, как у женщин.
Мифы о причинах выкидыша
Существует несколько мифов о том, что может вызвать выкидыш. Следующие факторы не связаны с повышенным риском выкидыша:
- заниматься сексом (секс во время беременности безопасен, если только ваш врач не сказал вам этого не делать)
- рабочий
- летающий
- есть острую пищу
- подъем или натяжение
- тренировка
- ваше эмоциональное состояние, такое как стресс или депрессия
- шок или испуг.
Изменения в образе жизни, которые вы можете сделать
Важно знать, что выкидыши очень редко случаются из-за того, что вы сделали или не сделали. Однако есть некоторые варианты образа жизни, например курение, которые увеличивают риск выкидыша. Есть несколько способов снизить этот риск. К ним относятся:
Важно помнить, что вы ничего не можете сделать, чтобы гарантировать, что у вас не будет выкидыша. Тем не менее, у нас есть много информации о том, что вы можете сделать, чтобы снизить риск и оставаться максимально здоровым до того, как зачать ребенка, и во время беременности.
Это моя вина?
К сожалению, врачи не всегда могут назвать причину выкидыша. С этим может быть очень трудно смириться. Без объяснения причин некоторые женщины и пары в конечном итоге без необходимости винят себя в том, что произошло. Мы ответили на некоторые общие вопросы, которые, как мы надеемся, предотвратят это.
Узнайте больше о том, почему у меня случился выкидыш и это была моя вина?
Анализы и лечение после выкидыша
Иногда врачи проводят тесты, чтобы выяснить, почему у вас случился выкидыш и что это означает для будущих беременностей.
У большинства женщин после выкидыша наступает здоровая беременность, поэтому анализы обычно не предлагаются до тех пор, пока у женщины не произойдет повторный выкидыш или один поздний выкидыш. Это может отличаться в зависимости от региона, поэтому поговорите со своим терапевтом или акушеркой, чтобы узнать больше.
Что такое невынашивание беременности?
Пропущенный выкидыш — это термин, используемый для описания того, что происходит, когда ваш ребенок перестает развиваться на ранних сроках беременности, но без каких-либо обычных признаков проблемы, таких как кровотечение или спазмы.К сожалению, это часто обнаруживается только при обычном сканировании в первые недели беременности. Любая потеря беременности разрушительна, но невынашивание беременности также может стать большим шоком, потому что вы, возможно, не знали, что что-то пошло не так.Что происходит при невынашивании беременности?
После зачатия оплодотворенная яйцеклетка имплантируется в вашу матку (матку). К сожалению, иногда возникают проблемы. Ваш ребенок не продолжает развиваться, но ваше тело не пропускает никаких тканей беременных, и вы не испытываете боли или кровотечений.Это означает, что вы не сразу узнаете, что что-то произошло. Это пропущенный выкидыш, также называемый тихим или отсроченным выкидышем.При невынашивании беременности может случиться так, что ваш эмбрион вообще не развился, а плодный мешок пуст. Это называется анэмбриональной беременностью, которая также известна как пораженная плодная яйцеклетка. Или может случиться так, что ваш ребенок начал расти, но затем перестал расти, и у него нет сердцебиения. Иногда это происходит после первых нескольких недель, возможно, через восемь или 10 недель или даже позже.
Ваше тело может по-прежнему подавать вам сигналы о беременности, потому что ваша плацента может вырабатывать и вырабатывать гормон беременности, называемый хорионическим гонадотропином человека (ХГЧ). Это означает, что если вы прошли тест на беременность, он может еще некоторое время дать положительный результат. Однако, если ваш уровень гормонов начинает падать, эти признаки могут немного уменьшиться. Нежность груди может уменьшиться, и любая тошнота может прекратиться раньше, чем вы этого ожидали.
Поскольку эти признаки могут быть незаметными, и вы не обязательно испытаете обычные симптомы выкидыша, такие как спазмы или вагинальное кровотечение, вы можете не обнаружить, что что-то не так, до первого ультразвукового исследования.В этот момент вам могут сказать, что мешок для беременных пуст или что у вашего ребенка нет сердцебиения.Эта новость будет шоком, особенно если у вас ранее было сканирование, которое показало сердцебиение. Возможно, вам будет трудно принять. Многие люди переживают период горя, беспокойства или депрессии, и вы и ваши близкие должны дать себе время, чтобы смириться с этим.
Что вызывает невынашивание беременности?
Выкидыш обычно случается из-за того, что на ранних сроках беременности что-то пошло не так.Причины этого неясны, но исследователи полагают, что это часто вызвано хромосомными вариациями. Возможно, у вашего эмбриона больше или меньше хромосом, чем обычно. В момент зачатия, когда сперматозоид встречается с яйцеклеткой, должны встретиться 23 хромосомы от каждого родителя, всего 46.В качестве альтернативы, возможно, было нужное количество хромосом, но часть одной отсутствовала или дублировалась.
Насколько часто бывают невынашивания беременности?
Возможно, вас обнадеживает то, что вы не одиноки, переживающие эту утрату.К сожалению, каждая пятая беременность заканчивается выкидышем в первые три месяца беременности (первый триместр). Вас также может утешить информация о том, что у большинства женщин успешная беременность наступает после невынашивания беременности.Как диагностировать невынашивание беременности?
Если ваш сонограф считает, что у вас пропущенный выкидыш на основании результатов ультразвукового исследования, ему нужно будет подтвердить последующее сканирование, чтобы быть уверенным. Это означает, что они предложат провести повторный осмотр как минимум через неделю.Или, в зависимости от того, что они видят, они могут спросить вас, может ли другой сонографист провести вагинальное сканирование, чтобы немедленно подтвердить диагноз.Скорбящий выкидыш: слова утешения.
Как лечится невынашивание беременности?
Есть несколько способов лечения невынашивания беременности. Вам не нужно сразу решать, что вы предпочитаете делать. Возможно, вам понадобится время, чтобы подумать. Ваша медицинская бригада должна быть в состоянии четко объяснить варианты лечения, чтобы вы могли принять правильное решение.Выдача детей
Подождите и посмотрите, пойдет ли природа своим чередом, и у вас произойдет естественный выкидыш.Медицинский менеджмент
Ваш врач пропишет вам лекарство под названием мизопростол, чтобы помочь в завершении выкидыша. Вам могут предложить таблетки для проглатывания или пессарий для введения во влагалище.Хирургическое лечение
Незначительная операция под наркозом по удалению тканей беременных из матки.Произойдет ли у меня снова невынашивание беременности?
Если у вас случился выкидыш, естественно беспокоиться о том, что это может повториться.У большинства женщин в следующий раз наступает успешная беременность. Но если вы очень беспокоитесь о начале следующей беременности, ваш терапевт может запросить сканирование примерно через восемь недель. Ваш терапевт порекомендует это время, потому что очень раннее сканирование может дать неопределенные результаты.Естественно искать ответы, если вы потеряли беременность. К сожалению, ранний выкидыш — обычное дело, а причины обычно не ясны, поэтому постарайтесь не винить себя.
Список литературы
Эта статья написана с использованием следующих источников:ACOG.2018. Выкидыш на раннем сроке. Американский колледж акушеров и гинекологов, Практический бюллетень 200. www.acog.org [Доступ в феврале 2021 г.]
Чаудри К., Тафти Д., Сиккарди, Массачусетс. Анэмбриональная беременность. StatPearls. www.ncbi.nlm.nih.gov [Проверено в феврале 2021 г.]
Napolitano R, Papageorghiou AT. 2014. Выявление аномалий плода в первом триместре. Глава 1 в Coady AM, Bower S. Учебник по аномалиям плода Твининга электронная книга. книги.google.co.uk [дата обращения: февраль 2021 г.]
NHS. 2018. Выкидыш: диагностика. NHS, Health A-Z, Выкидыш. www.nhs.uk/ [дата обращения: февраль 2021 г.]
NHS. 2018. Выкидыш: что бывает. NHS, Health A-Z, Выкидыш. www.nhs.uk/ [дата обращения: февраль 2021 г.]
NICE. 2019. Внематочная беременность и выкидыш: диагностика и начальное лечение. Национальный институт здравоохранения и повышения квалификации, Руководство 126. www.nice.org.uk [Доступ в феврале 2021 г.]
NICE.2020. Выкидыш. Национальный институт здравоохранения и передового опыта, Сводки клинических знаний. cks.nice.org.uk [Доступ в феврале 2021 г.]
Prager S, Micks E, Dalton VK. 2021. Потеря беременности (выкидыш): факторы риска, этиология, клинические проявления, диагностическая оценка. UpToDate. www.uptodate.com [дата обращения: февраль 2021 г.]
RCOG. 2011. Исследование и лечение пар с повторным невынашиванием беременности в первом и втором триместре. Королевский колледж акушеров и гинекологов, руководство Green-top 17. www.rcog.org.uk [Доступно в феврале 2021 г.]
RCOG. 2012. Рецидивирующий и поздний выкидыш: анализы и лечение пар. Информация для вас. Королевский колледж акушеров и гинекологов, Информация для пациентов. www.rcog.org.uk [дата обращения: февраль 2021 г.]
Ранняя потеря беременности — familydoctor.org
Существует два основных типа лечения выкидыша: безоперационное и хирургическое.
Безоперационное
Во многих случаях ваше тело естественным образом передает все ткани беременности. Это может занять от нескольких дней до нескольких недель. Никакого лечения не требуется. Если это занимает много времени, ваш врач может дать вам лекарство, которое поможет пройти через ткани.
Процесс прохождения ткани может включать сильное кровотечение, схваткообразную боль, диарею и тошноту. Ваш врач может дать вам обезболивающее, чтобы облегчить симптомы. Если вы находитесь в первом триместре, ткани будут небольшими.Это будет похоже на тромб. Это не будет похоже на ребенка.
Ваш врач может сделать УЗИ или анализы крови после того, как у вас закончится выкидыш. Это подтвердит, что выкидыш завершен и никаких тканей не осталось.
Хирургический
Хирургическое лечение обычно проводится в случае осложнений, связанных с выкидышем.
Осложнения могут включать:
- Инфекция.
- Сильное кровотечение.
- Любое состояние, при котором ткани беременных остаются внутри матки.
Общие хирургические методы лечения включают:
- Вакуумная аспирация. В этой процедуре в матку вводится тонкая трубка. Он подключен к всасывающему устройству. Ткань беременных отсасывается из вашего тела. Процедура проводится под местной анестезией. Ваш врач может выполнить это в своем кабинете.
- Расширение и кюретаж (D&C) . Эта процедура открывает шейку матки и использует инструмент для удаления тканей беременных.Обычно это делается под регионарной или общей анестезией. Ваш врач выполнит это в больнице или хирургическом центре.
После лечения ваш врач может порекомендовать вам ничего не вводить во влагалище в течение нескольких недель. Это включает использование тампонов и секс. Это помогает предотвратить заражение. Признаки инфекции включают:
- сильное кровотечение
- лихорадка
- озноб
- сильная боль
Немедленно позвоните своему врачу, если у вас есть какие-либо из этих симптомов.
Рецидивирующая потеря беременности | Центр репродуктивной медицины и репродуктивной медицины
Выкидыши являются обычным явлением, они происходят в 15-20% всех беременностей, обычно в первом триместре (до 13 недель). Один или даже два выкидыша сами по себе не указывают на бесплодие в будущем. Тем не менее, они могут оставить пациентов обеспокоенными и поставить под сомнение их способность к живорождению.
Более чем в половине случаев пары будут иметь здоровых детей без посторонней помощи после потери двух беременностей.Однако вы можете более внимательно изучить возможные причины, если у вас не было живорождения и было два или более выкидыша.
Виды выкидыша
Причин выкидыша много, но обычно их делят на две группы: ранние и поздние.
Рецидивирующие ранние выкидыши (в течение первого триместра) чаще всего происходят из-за генетических или хромосомных проблем эмбриона, при этом 50-80% спонтанных выкидышей имеют аномальное количество хромосом.Структурные проблемы матки также могут сыграть роль в преждевременном выкидышах.
Рецидивирующий поздний выкидыш может быть результатом аномалий матки, аутоиммунных проблем, несостоятельности шейки матки или преждевременных родов.
В поисках причины
История повторных выкидышей требует обследования и лечения. В Центре репродуктивной медицины и репродуктивной медицины Вашингтонского университета мы проводим ряд тестов как на матери, так и на отце, а также на тканях плода, если это применимо.Эти тесты могут включать:
- Анатомические исследования / сонография (ультразвуковое исследование или HSG / рентген)
- Обследование на аутоиммунные расстройства (при 3 и более поражениях)
- Тестирование на инсулинорезистентность, диабет и другие эндокринопатии, связанные с щитовидной железой и гипофизом
- Хромосомное исследование продуктов зачатия после потерь (мы можем проверить ДНК плода на предметных стеклах, фиксированных формалином, если у вас уже был выкидыш)
- Исследования свертывания крови (* указаны только при личном или близком семейном анамнезе венозной тромбоэмболии)
- Хромосомное тестирование родителей, ищущих сбалансированные транслокации
Хотя часто причины выкидыша не очевидны, у многих пациенток третья беременность протекает успешно.Даже после двух выкидышей вероятность того, что ваша третья беременность закончится рождением живого, составляет 65%.
Однако, если причина обнаружена, ее можно легко исправить, а обнаружение причины на этом этапе может предотвратить дальнейшие потери и эмоциональный стресс. После двух выкидышей у вас наблюдается так называемая повторяющаяся потеря беременности, и вам может быть полезно пройти диагностическое тестирование, указанное выше, чтобы узнать, есть ли причина, по которой у вас выкидыш.
Цель вышеупомянутых исследований — найти причину выкидышей, но в 50-75% случаев результаты анализов возвращаются в норму без какого-либо очевидного ответа.
Генетический (эмбрион или родители)
Случайные хромосомные аномалии эмбриона являются обычным явлением и составляют 50-80% всех потерь в первом триместре. Однако бывают случаи, когда некоторые хромосомные аномалии передаются неоднократно, что может способствовать потере многоплодной беременности. Если у вас было две или более потери, вам и вашему партнеру следует рассмотреть вопрос о кариоптипе, чтобы проверить сбалансированную транслокацию. Вероятность обнаружения сбалансированной транслокации у любого из родителей составляет 4%.
В некоторых случаях повторного невынашивания беременности можно рассмотреть возможность экстракорпорального оплодотворения с предимплантационным генетическим тестированием.Логика заключается в том, что потеря, вероятно, связана с хромосомно аномальным эмбрионом, поэтому выбор хромосомно нормального эмбриона увеличит мои шансы на живорождение. Это очень индивидуальный подход, который следует рассмотреть после консультации с врачом.
Аномалии маткиОколо 15% всех повторных выкидышей вызваны структурными проблемами матки. Аномалии матки могут быть чем-то, с чем вы родились (врожденными), например, двойной маткой, маткой, разделенной стенкой (перегородка матки), или другими менее распространенными врожденными проблемами.
У некоторых женщин также есть проблемы с миомами или полипами. Это новообразования, которые могут возникнуть в любом месте матки, что может не повлиять на беременность или вызвать проблемы.
Внутриутробное рубцевание также может привести к выкидышу. Хорошая новость заключается в том, что с большинством этих проблем можно справиться до зачатия с помощью операции, что увеличивает ваши шансы на здоровую беременность. Правильная оценка имеет решающее значение, чтобы увидеть, существует ли такая проблема.
Проблемы эндокринной системыЭндокринные проблемы, требующие исследования, включают заболевание щитовидной железы и гипофиза, диабет или синдром поликистозных яичников.
Дефект лютеиновой фазы (ДФЛ) предполагает, что собственная женщина неоптимальна, что приводит к выкидышу. Лечение первой линии для пациентов с LFD — это препараты для индукции овуляции, такие как цитрат кломифена.
В прошлом была популярна терапия прогестероном; однако существует немного исследований, которые демонстрируют пользу эмпирической терапии прогестероном, если вообще есть. Информированный подход — всегда лучший шаг в оценке потенциальных эндокринных проблем.
Аутоиммунные заболевания: синдром антифосфолипидных антителИммунологические проблемы возникают, когда мать вырабатывает антитела, которые косвенно вызывают свертывание крови в кровеносных сосудах, которые приводят к развитию плода.Плод лишается питательных веществ и умирает в утробе матери, вызывая выкидыш.
Для выявления этой проблемы можно сделать несколько анализов крови, если вы потерпели 3 или более потерь. Существует лечение этого состояния с помощью аспирина или гепарина (антикоагулянт). Если ваш врач рекомендует ежедневную терапию аспирином, вы, вероятно, будете использовать низкую дозу аспирина (81 миллиграмм в день).
Гепарин — антикоагулянт, который часто назначают для предотвращения проблем со свертыванием крови. Вам следует обсудить со своим врачом все краткосрочные и долгосрочные риски, связанные с гепарином во время беременности.Эту терапию следует использовать только тогда, когда она действительно оправдана.
Считается, что нарушения свертываемости крови больше не вызывают повторной потери беременности, однако пациенты с личным или семейным анамнезом тромбов (например, в конечностях или легких) должны проходить тестирование на определенные нарушения свертывания крови. Это сложный и запутанный вопрос, и специалист определит, какое тестирование подходит.
Факторы окружающей средыВоздействие определенных химических веществ, лекарств, рентгеновских лучей и т. Д.может также увеличить риск выкидыша. Некоторые из этих факторов связаны с работой, а другие могут быть связаны с образом жизни. Чрезмерное употребление алкоголя или кофеина, а также курение (из первых рук и из вторых рук) одним из партнеров может повлиять на исход беременности. Ожирение связано с повышенным риском выкидыша.
ПоощрениеЧасто причины множественных выкидышей неизвестны. Даже после двух выкидышей вероятность того, что ваша третья беременность будет благополучной, составляет 65%.Обращение к врачу, специализирующемуся на повторных выкидышах, важно, чтобы они смогли разобраться в корне проблемы.
Мы здесь, чтобы помочь. Позвоните нам, чтобы назначить встречу сегодня.
314-286-2400


 При их наличии не приступать к зачатию, пока организм полностью не восстановиться;
При их наличии не приступать к зачатию, пока организм полностью не восстановиться;