Чем опасен хронический панкреатит и насколько, профилактика осложнений
Чем опасен хронический панкреатит? Такой вопрос интересует многих пациентов. Панкреатит – воспалительный процесс, который протекает в поджелудочной железе. Он подразделяется на острый и хронический. Причинами возникновения этого заболевания чаще всего является стресс, неправильное питание, переедание. В группу риска входят любители жирной, соленой, жареной пищи, фастфуда. Развивается болезнь также при злоупотреблении алкоголем.

Может возникнуть при перекрытии протоков поджелудочной железы опухолью либо камнями, при употреблении некоторых лекарств, как последствие заболеваний желчного пузыря, печени либо травм живота.
Острая форма заболевания и хроническая в стадии обострения имеют одинаковые симптомы. Основной из них – острая боль в области живота, она считается одной из самых сильных.
Главные симптомы острой формы заболевания:

- резкая боль в животе, отдающая в область спины;
- тошнота и рвота;
- повышенная температура тела;
- жидкий стул с неприятным запахом, содержащий остатки непереваренной пищи;
- иногда возникает механическая желтуха.
Хронический панкреатит в стадии ремиссии отличается от острого меньшей интенсивностью боли, периодичностью появления признаков заболевания.
Хронический панкреатит чаще всего является осложнением острой формы болезни.
Иногда хроническая форма протекает бессимптомно, проявляя себя лишь в периоды обострения.
Но чаще проявляются следующие симптомы:
- затрудненный или, наоборот, чрезмерный стул с неприятным запахом;
- снижение веса;
- понижение аппетита, тошнота при виде жирной пищи;
- метеоризм;
- урчание в животе;
- наличие отрыжки.
Хроническая форма болезни считается неизлечимой. Прогноз ее в каждом конкретном случае разный, может даже представлять опасность для жизни.
Читайте также:
Насколько опасны камни в поджелудочной железе.
Повышенная эхогенность поджелудочной железы – что это такое.
Правила диеты при панкреатите и гастрите смотрите здесь.
Причины возникновения хронической формы болезни
Как уже говорилось, хроническая форма часто является следствием острой. Также имеются и другие причины возникновения данного заболевания:

- Излишнее употребление алкогольных напитков. В связи с этим панкреатитом чаще страдают мужчины. Если добавить еще и курение, риск возникновения заболевания значительно возрастает.
- Холецистит.
- Дискинезия желчевыводящих путей.
- Опухоли, камни поджелудочной железы.
- Воспалительные заболевания других органов пищеварения.
- Наследственность.
- Интоксикация организма, отравления.
Опасность хронического панкреатита
Чем же опасен хронический панкреатит? Лечение его должно проходить под контролем врача и по составленной им схеме. Неправильно проведенное лечение может быть опасным для жизни больного.
Панкреатит опасен своими осложнениями, которые могут возникнуть вследствие несоблюдения рекомендаций врача либо неправильного лечения. В целом прогноз заболевания благоприятен, но если болезнь развилась вследствие злоупотребления алкоголем, такие больные живут около 10 лет. Если же после поставленного диагноза они продолжают употреблять спиртные напитки, эта цифра сокращается вдвое.
Наиболее опасные осложнения панкреатита:
- гнойные абсцессы поджелудочной железы, перитонит, сепсис;
- кровотечение;
- нарушение оттока желчи;
- сахарный диабет;
- развитие опухолей поджелудочной железы;
- поражение соседних органов: легких, желудка, кишечника;
- кишечная непроходимость;
- почечная недостаточность.
Иногда возникают местные осложнения, но не очень часто. К ним относятся:
- Механическая желтуха. Она возникает в результате сдавливания желчных протоков уплотненной поджелудочной железой. Желтуха возникает редко и в основном при наличии сопутствующих заболеваний печени или вирусного гепатита.
- Тромбоз селезеночной вены, может возникнуть в 5% случаев.
- Появление ложной кисты. Это образования, заполненные жидкостью. Возможно возникновение их нагноения, и тогда появляется сильная боль в животе и повышенная температура. Но киста опасна в основном тем, что в процесс могут быть вовлечены сосуды, разовьется ложная аневризма и, как результат, желудочно-кишечное кровотечение.
Поджелудочная железа – это орган, вырабатывающий инсулин. При ее воспалении ферменты начинают разлагать саму железу. Постепенно железа разрушается, процесс добирается до клеток, отвечающих за выработку инсулина. Тогда возникает сахарный диабет, который является одним из самых серьезных осложнений панкреатита.
Хронический панкреатит может являться причиной расстройств работы желудка и кишечника. Воспаление распространяется на соседние органы, на стенки желудка и пищевода, могут появляться небольшие язвочки. По этой причине при употреблении жирной, перченой, кислой пищи больной испытывает тошноту, боль, дискомфорт в области желудка.
Может развиться непроходимость кишечника. Вздутие, метеоризм, диарея или запор сопровождают почти каждого человека, болеющего хроническим панкреатитом.
 Поджелудочная железа расположена в непосредственной близости от сердца, поэтому ее заболевания могут сказаться на работе сердечно-сосудистой системы.
Поджелудочная железа расположена в непосредственной близости от сердца, поэтому ее заболевания могут сказаться на работе сердечно-сосудистой системы.
Чаще всего при панкреатите наблюдается тахикардия – учащенное сердцебиение, когда пульс превышает 100 ударов в минуту. Причиной нарушения сердечного ритма может быть общая интоксикация организма, повышенная температура, высокая эмоциональная нагрузка, а также пониженное артериальное давление, которым часто сопровождается панкреатит.
Часто больные жалуются на аритмию. В основном перебои в работе сердца вызываются нарушением обменных процессов в миокарде, дефицитом калия, который теряется при рвоте и диарее.
Панкреатит может отрицательно влиять и на деятельность дыхательной системы. Возможно накопление жидкости в плевральной полости, отек легких. У людей, страдающих от панкреатита, чаще, чем у других, при простуде развивается пневмония.
Однако самым страшным осложнением хронического панкреатита является онкология. В случае обнаружения опухоли обязательно проводится хирургическое вмешательство. Иногда удаляется только пораженная часть органа. Но если опухоль большая, занимает большую часть железы, тогда приходится удалять орган полностью.
После подобной операции человек до конца жизни вынужден принимать инсулин и ферментные препараты.
Иногда при панкреатите страдают и другие органы, не расположенные в непосредственном соседстве с поджелудочной железой.
Например, могут возникнуть заболевания головного мозга, суставов. Может нарушаться функционирование нервной системы. Одно из проявлений – психоз как результат перенесенного острого панкреатита.
Профилактика осложнений хронического панкреатита
Пациент должен строго выполнять все, что рекомендовал лечащий врач, соблюдать назначенную диету. Главной профилактикой осложнений является правильное питание. Употребляемые в пищу продукты должны легко усваиваться, не перегружать желудочно-кишечный тракт.
Запрещается употреблять жирное мясо и рыбу, бульоны из них, консервы, копченые, маринованные продукты, свежую выпечку, шоколад. Нельзя включать в меню жирные, жареные, острые блюда, грибные супы, газированные напитки, кофе.
Категорически противопоказано употребление алкоголя и сигарет. Следует стараться избегать сопутствующих заболеваний, а если они уже есть, лечить их. Полезно санаторно-курортное лечение.
последствия для поджелудочной железы, как избежать осложнений
Воспаление поджелудочной железы или панкреатит относится к самым опасным патологиям. При неправильном лечении или несоблюдении диеты это заболевание может привести к серьезным последствиям вплоть до летального исхода. Связано это с особенностями расположения и функционирования поджелудочной железы. Ведь она вырабатывает ферменты, которые расщепляют белки, жиры и углеводы. А из-за воспалительного процесса нарушается их выработка, в результате чего ухудшается переваривание пищи. Кроме того, эти ферменты могут активироваться внутри самой железы, разрушая ее ткани и окружающие органы.
Какие могут быть осложнения
Поджелудочная железа вырабатывает ферменты, необходимые для переваривания пищи. Это амилаза, липаза и протеаза. Они поступают по протокам в двенадцатиперстную кишку, где активируются и расщепляют белки, жиры и углеводы пищи до более мелких структур. Кроме того, часть ее клеток нужна для выработки гормонов, прежде всего, инсулина. Он необходим для нормального усвоения глюкозы и транспортировки ее в ткани. Из-за воспалительного процесса клетки железы гибнут, заменяются фиброзной тканью, поэтому снижается количество ферментов и гормонов.
Панкреатит может протекать в острой или хронической форме. Острое воспаление проходит тяжело, с повышением температуры, сильными болями и нарушением пищеварения. Чем раньше начато лечение этого заболевания, тем благоприятнее прогноз.
Но даже при соблюдении всех рекомендаций врача после выздоровления больной будет ощущать последствия панкреатита всю жизнь. В большинстве случаев заболевание переходит в хроническую форму. Ведь разрушенные клетки поджелудочной железы не восстанавливаются, поэтому ее функции снижаются.
При этом у женщин реже развиваются осложнения, так как они ответственней относятся к своему здоровью, соблюдают диету и следуют рекомендациям врача. У мужчин же обострения случаются чаще, что приводит к более быстрому разрушению тканей поджелудочной железы. Особенно велик риск развития серьезных осложнений у тех, кто злоупотребляет алкоголем.
Есть несколько самых распространенных осложнений, которые часто сопровождают панкреатит:
- гнойные процессы – абсцесс, флегмона, сепсис, перитонит;
- внутреннее кровотечение из-за разрушения стенок сосудов;
- тромбозы вен;
- закупорка желчных протоков и застой желчи;
- появление кист и других опухолей;
- склероз или фиброз поджелудочной;
- сахарный диабет;
- кишечная непроходимость;
- нарушение работы почек;
- патологии других органов.
Последствия острого панкреатита
При остром панкреатите воспаление развивается быстро и без своевременного лечения может стать причиной серьезных осложнений. Такая форма заболевания отражается на работе всех органов. Ведь пищеварительные ферменты поступают в кровь, что вызывает симптомы интоксикации. Появляющиеся токсины могут проникнуть в мозг, в результате чего развивается токсическая энцефалопатия.
Если из-за воспалительного процесса нарушен отток панкреатического сока, он накапливается в железе. При этом ферменты продолжают вырабатываться, а воспалительный процесс вызывает их активацию. Они начинают переваривать ткани самой железы – развивается панкреонекроз. В результате повреждаются сосуды, что становится причиной кровотечения, или же стенки железы. Из-за этого ее содержимое попадает в брюшную полость и развивается перитонит. Возможно появление абсцессов печени, флегмоны забрюшинного пространства, желудочно-кишечных кровотечений.
Сильный воспалительный процесс может привести к некрозу тканей поджелудочной железы.
Серьезными последствиями острого панкреатита является также шоковое состояние. При наличии инфекции развивается инфекционно-токсический шок, после кровотечения – гиповолемический. Но наиболее часто встречается болевой шок, так как боли при остром воспалении бывают очень сильными.
Внимание: все эти состояния требуют немедленной госпитализации больного. Без своевременной медицинской помощи может развиться полиорганная недостаточность.
Причиной этого становится увеличение печени и нарушение ее дезинтоксикационных функций. В результате на почки падает большая нагрузка. Без своевременной медицинской помощи больной впадет в кому. Последствием этого может стать летальный исход. Чаще всего причиной смерти становится позднее обращение к врачу, в результате чего развивается почечная или сердечно-сосудистая недостаточность, появляется гнойное воспаление или кровотечение. Возрастает риск летального исхода с возрастом, при алкогольной интоксикации или нарушении диеты.
Последствия хронической формы
Не все больные знают, чем опасен панкреатит в хронической форме. Многие считают, что если болей нет, то и лечиться необязательно. Но несоблюдение диеты приводит к постепенному отмиранию клеток поджелудочной железы. Это негативно отражается на работе всех органов. Особенно сильно панкреатит влияет на систему пищеварения. Ведь из-за нарушения выработки ферментов пища поступает в кишечник не расщепленной. Питательные вещества хуже усваиваются, поэтому у больного может развиваться анемия, слабость, сонливость, снижение работоспособности. Он худеет, теряет аппетит.
У больных хроническим панкреатитом наблюдается повышенная утомляемость, снижение артериального давления. Если не нарушена выработка инсулина, уровень сахара в крови падет. В результате этого развивается кислородное голодание, из-за чего прежде всего страдают клетки головного мозга.
Опасность хронического панкреатита в том, что из-за недостатка питательных веществ и постоянной интоксикации повышается восприимчивость к инфекциям. Воспаление поджелудочной железы может осложниться гнойным процессом, иногда появляются абсцессы, гнойники или свищи. Из-за этого возможно заражение крови. Кроме того, больной становится уязвим перед вирусными заболеваниями. А на фоне постоянного плохого самочувствия у него развивается депрессия, возможет даже психоз.
Внимание: если больной не соблюдает рекомендации врача и отступает от диеты, процесс разрушения клеток поджелудочной железы проходит быстрее.
Ее клетки заменяются фиброзными, развивается фиброз. Кроме того, начинают образовываться опухоли. Чаще всего это кисты или псевдокисты, но осложнением хронического панкреатита может стать онкология.
Одним из самых серьезных последствий панкреатита является появление опухолей.
Еще одним серьезным последствием воспаления поджелудочной железы является сахарный диабет. Он возникает, когда воспалительный процесс приводит к разрушению клеток, отвечающих за выработку инсулина.
Влияние на систему пищеварения
Самым частым осложнением панкреатита является нарушение работы желудочно-кишечного тракта. Снижение выработки основных пищеварительных ферментов приводит к ухудшению переваривания пищи. Из-за этого наблюдается недостаток многих витаминов и минералов. Кроме того, происходит нарушение работы кишечника, часто развиваются язвы или эрозии на его стенках. Больной постоянно испытывает дискомфорт, у него часто появляется диарея, запоры, метеоризм. В самых тяжелых случаях это состояние приводит к кишечной непроходимости.
Длительный воспалительный процесс может провоцировать заболевания соседних органов. Чаще всего страдает желчный пузырь. Желчные протоки выходят в двенадцатиперстную кишку вместе с протоками поджелудочной, поэтому поражаются воспалительным процессом в первую очередь. Развивается холецистит, дискинезия желчевыводящих путей, желчнокаменная болезнь. А если увеличенная железа перекрывает протоки, может возникнуть застой желчи и развивается механическая желтуха. В этом случае спасти больного может только операция.
Частыми спутниками панкреатита являются также гастрит, язвенная болезнь, эрозии пищевода, гастродуоденальный рефлюкс. Иногда может начаться перерождение клеток печени и развитие липоматоза.
Сердечно-сосудистая и дыхательная системы
Когда в кровь попадают ферменты поджелудочной железы, это негативно отражается на работе всех органов. Воспалительный процесс в поджелудочной железе может нарушить работу сердечно-сосудистой системы. Это связано с недостаточностью функций печени, нехваткой необходимых микроэлементов и с увеличением размеров железы. В результате нарушается ритм сердца, снижается свертываемость крови. Последствием этого может стать тахикардия, мерцание предсердий, частые кровотечения. Возникают также спазмы сосудов, может снизиться артериальное давление.
Интоксикация и недостаток некоторых микроэлементов в крови приводит к снижению количества кислорода. Это негативно отражается на состоянии дыхательной системы. Развивается гипоксия, в легких может накапливаться жидкость. Любая простуда приводит к тяжелой пневмонии.
Сахарный диабет
Хронический воспалительный процесс в поджелудочной железе часто приводит к повреждению островков Лангерганса. Именно там располагаются клетки, в которых происходит выработка инсулина. Без него глюкоза не поступает в клетки, а остается в крови. Постоянное повышение ее уровня становится причиной развития сахарного диабета 1 типа. Причем возникает заболевание не сразу, поэтому при панкреатите необходимо постоянно контролировать уровень сахара.
Читайте также:
Онкология
При воспалительном процессе происходит отмирание клеток поджелудочной железы. Последствием этого часто становится некроз, который может привести к злокачественному перерождению клеток. Чаще всего этот орган поражается аденокарциномой.
Внимание: основной причиной злокачественных опухолей становится калькулезный панкреатит, при котором образуются камни в протоках железы и закупоривают их.
Рак поджелудочной железы – это очень серьезное заболевание, часто заканчивающееся смертельным исходом. Только на начальном этапе можно удалить часть железы, поврежденную опухолью. Даже полная резекция органа при отсутствии метастаз в другие органы может спасти больному жизнь.
Как избежать осложнений
Благоприятный исход заболевания возможен только при своевременно оказанной медицинской помощи. Больному необходимо обеспечить покой, полностью исключить принятие пищи, а на область поджелудочной железы приложить холодный компресс. Лекарственные препараты для снятия боли и воспаления должен назначать врач.
Но даже после выздоровления такое заболевание не проходит бесследно. В большинстве случаев панкреатит становится хроническим. А это заставляет больного соблюдать определенные правила и принимать некоторые лекарства всю оставшуюся жизнь. Только это и особая диета помогут сохранить функции поджелудочной железы и избежать осложнений.
Выводы
Панкреатит – это серьезное заболевание, которое требует своевременного комплексного лечения. Благоприятный прогноз возможен только в том случае, если пациент соблюдает все рекомендации врача. Нарушение диеты или лечебного режима способно привести к серьезным последствиям, которые опасны не только для здоровья, но и для жизни больного.
Чем опасен панкреатит и какие могут быть последствия?
Панкреатит – серьезное воспалительное заболевание поджелудочной железы. Проявляется эта болезнь тяжелой симптоматикой. При отсутствии своевременного эффективного лечения нередко развиваются серьезные последствия панкреатита. Многие из этих осложнений существенно ухудшают качество жизни пациента, приводят к инвалидности, некоторые даже опасны для жизни.
Чем опасен острый панкреатит?
Острое воспаление поджелудочной железы может быть диагностировано и у взрослого, и у ребенка. Развивается патология по многим причинам, чаще всего – на фоне злоупотребления алкоголем (чаще у мужчин, чем у женщин), вредной жирной пищей. Под воздействием этих патогенных факторов развивается воспаление, отечность, гиперемия тканей железы. Проявляется приступ опоясывающей болью в животе, профузной рвотой, не приносящей облегчения пациенту, и расстройством работы кишечника (диареей). Просвет панкреатических протоков сужается из-за отечности, и отток секрета поджелудочной железы в двенадцатиперстную кишку (ДПК) затрудняется. Вследствие этого развивается застой сока железы внутри самого органа, и пищеварительные ферменты начинают переваривать железистую, паренхиматозную ткань поджелудочной. Так происходит разрушение железы, нарушение его функций – экзокринной и эндокринной.
Осложнения острого панкреатита
Поджелудочная железа анатомически и функционально связана со многими структурами брюшной полости. В непосредственной близости от железы расположены многие внутренние органы: желудок, печень, желчный пузырь, двенадцатиперстная кишка, крупные кровеносные сосуды, а также сальниковая сумка (часть брюшной полости, образованная этими органами, связками между ними, а также структурами брюшины). Острое воспаление поджелудочной железы неминуемо отражается и на состоянии этих органов, вызывая следующие патологические состояния:
- абсцесс сальниковой сумки,
- сдавление холедоха (общего желчного протока), что вызывает механическую желтуху,
- появление кист, гнойников, свищей на внутренних органах,
- разрушение стенок сосудов и развитие внутреннего кровотечения,
- тромбозы вен (воротной, селезеночной, мезентериальной, портальной и других),
- перитонит (воспаление брюшины при распространении воспалительного процесса в брюшную полость, разрыве абсцессов, гнойников),
- при попадании продуктов распада и микроорганизмов в кровяное русло может развиться токсемия, сепсис (заражение крови),
- токсическая энцефалопатия – поражение головного мозга из-за влияния на него токсинов, особенно – при остром алкогольном панкреатите,
- шоковое состояние (по патогенезу шок бывает разным в зависимости от его причины: из-за сепсиса развивается инфекционно-токсический шок, вследствие интенсивного болевого синдрома – болевой шок, а после сильного кровотечения проявляется гиповолемический шок).
Вероятность летального исхода
Некоторые осложнения острого панкреатита очень опасны и могут привести к летальному исходу. Такие тяжелые последствия болезни, как шок, сепсис, внутреннее кровотечение, требуют немедленной госпитализации в клинику – в отделение хирургии или реанимации, так как они приводят к полиорганной недостаточности (печеночной, почечной), развитию комы. Для лечения абсцессов, перитонита, кровотечения из крупного сосуда необходимо хирургическое вмешательство, а затем – интенсивная терапия в условиях реанимационного отделения.
При недооценке тяжести состояния пациента, несвоевременной диагностике, отсутствии эффективной медицинской помощи вероятность летального исхода от осложнений острого панкреатита очень высока.
В чем опасность хронического панкреатита?
Острый панкреатит даже при правильном лечении может перейти в хронический воспалительный процесс. Хронический панкреатит протекает с периодами ремиссии и обострений. При каждом обострении патологического процесса погибают новые участки поджелудочной железы, и ее функции все больше и больше нарушаются, что постепенно приводит к развитию серьезных осложнений.
Необратимые изменения ЖКТ
Под влиянием постоянных обострений воспалительного процесса и разрушения клеток поджелудочной железы происходит замещение погибших участков органа соединительной тканью (рубцевание, фиброз или склероз поджелудочной железы) – это необратимое изменение анатомии и физиологии железы. Такие участки уже бесполезны в плане выполнения экзокринной или эндокринной функции.
Постепенно развиваются патологические изменения и в других органах пищеварительного тракта. Воспалительным изменениям подвергаются слизистые оболочки желудка, ДПК, желчного пузыря, желчных протоков, пищевода. В желудке, пищеводе появляются эрозии на стенках и, как следствие, склероз стенок, стриктуры (сужение просвета) полого органа. Воспаление желчного пузыря (холецистит) способствует застою желчи, формированию камней в пузыре. Поражение клеток печени вызывает ее липоматоз (замещение погибших гепатоцитов жировой тканью). Воспалительный процесс в стенках тонкого кишечника опасен формированием кишечной непроходимости.
Все эти патологические процессы усугубляют состояние больного, ухудшают прогноз для выздоровления.
Влияние на сердечно-сосудистую систему
При реактивном панкреатите патологическим изменениям подвергаются не только органы желудочно-кишечного тракта. Проблемы появляются также со стороны сердца, сосудов, системы кроветворения. Объясняется это тем, что организм человека организован очень сложно, все элементы этой саморегулирующейся системы взаимосвязаны, и патология какого-то одного компонента чаще всего бывает не автономной. Поэтому и лечить пациента нужно комплексно, используя индивидуальный подход.
Из-за нехватки железа при железодефицитной анемии вследствие внутренних кровотечений, интоксикационного синдрома, недостатка определенных витаминов и микроэлементов, нарушения работы печени, продуцирующей факторы свертывания крови, развиваются следующие симптомы:
- тахикардия (учащение частоты сердечных сокращений),
- нарушение сердечного ритма (мерцательная аритмия),
- понижение артериального давления,
- спазмы сосудов, приводящие к нарушению кровоснабжения всех органов и тканей,
- гипокоагуляция (склонность к спонтанным кровотечениям любой локализации).
Осложнения панкреатита
Воспаление в тканях поджелудочной железы вызывает серьезные осложнения. Такие болезни, как сахарный диабет, рак поджелудочной железы, диагностируются у пациентов с хроническим панкреатитом довольно часто.
Диабет
Сахарный диабет панкреатогенного характера развивается в результате гибели клеток эндокринного отдела поджелудочной железы – островков Лангерганса, продуцирующих гормон инсулин. При его нехватке сахар, поступающий с пищей, не утилизируется клетками печени или мышц, а остается циркулировать в крови больного. Это состояние называется гипергликемия. Высокий уровень глюкозы в крови может привести к нарушению сознания, гипергликемической коме. Постоянно повышенное содержание сахара вызывает характерные диабетические осложнения – поражение сетчатки глаз, почек, всех сосудов организма (диабетическая ангиопатия).
Для предупреждения развития этих опасных последствий больному с диагностированным диабетом постоянно нужно контролировать уровень гликемии, получать заместительную инсулинотерапию, наблюдаться у врача-эндокринолога.
Панкреонекроз
Разрушение тканей поджелудочной железы, или панкреонекроз, происходит из-за деструктивного воздействия на орган собственных ферментов. Задерживаясь в железе из-за нарушения оттока панкреатического сока в просвет ДПК, протеолитические ферменты начинают повреждать все окружающие ткани: поджелудочной железы, желчного пузыря, желудка, брюшины, вызывая опасные для жизни осложнения (перитонит, абсцессы, гнойники).
При подозрении на панкреонекроз необходима срочная консультация хирурга и проведение операции – резекции части поджелудочной железы или всего органа в зависимости от поражения.
Онкология
Злокачественные новообразования развиваются часто в тканях, подвергающихся длительному воспалению. Клетки поджелудочной при панкреатите изменяют свое строение, мутируют, становятся уязвимыми для влияния свободных радикалов и других онкогенов. В результате они переходят в злокачественную форму, начинают бесконтрольно размножаться: так образуется карцинома (злокачественная опухоль). Чаще всего диагностируется рак поджелудочной железы – это опухоль из клеток эпителия органа. Особенно опасен в плане онкологии калькулезный панкреатит с формированием камней в выводящих протоках железы.
Рак поджелудочной трудно поддается лечению, имеет неблагоприятный для жизни прогноз.
Вероятность благоприятного исхода после лечения заболевания
Чем раньше диагностирован панкреатит и приняты все меры по излечению от него (медикаментозное лечение, хирургические методы, строгая диетотерапия), тем лучше прогноз для выздоровления и дальнейшей жизни. Нельзя допускать перехода воспаления в хроническую форму, а если уж это произошло, то необходимо постараться минимизировать риск обострений. Для этого нужно следовать всем рекомендациям лечащего врача по поводу приема препаратов, лечебного питания и образа жизни.
Воспалительная патология поджелудочной железы – очень опасный патологический процесс, который часто приводит к опасным для жизни осложнениям, требующим длительного серьезного лечения. При подозрении на развитие подобных состояний главное – немедленная консультация специалиста (гастроэнтеролога, хирурга, эндокринолога) и следование всем рекомендациям врача.
Тест: на определение риска сахарного диабета 2 типа
Чем опасен панкреатит: последствия для поджелудочной железы, как избежать осложнений
Воспаление поджелудочной железы или панкреатит относится к самым опасным патологиям. При неправильном лечении или несоблюдении диеты это заболевание может привести к серьезным последствиям вплоть до летального исхода. Связано это с особенностями расположения и функционирования поджелудочной железы. Ведь она вырабатывает ферменты, которые расщепляют белки, жиры и углеводы. А из-за воспалительного процесса нарушается их выработка, в результате чего ухудшается переваривание пищи. Кроме того, эти ферменты могут активироваться внутри самой железы, разрушая ее ткани и окружающие органы.
Какие могут быть осложнения
Поджелудочная железа вырабатывает ферменты, необходимые для переваривания пищи. Это амилаза, липаза и протеаза. Они поступают по протокам в двенадцатиперстную кишку, где активируются и расщепляют белки, жиры и углеводы пищи до более мелких структур. Кроме того, часть ее клеток нужна для выработки гормонов, прежде всего, инсулина. Он необходим для нормального усвоения глюкозы и транспортировки ее в ткани. Из-за воспалительного процесса клетки железы гибнут, заменяются фиброзной тканью, поэтому снижается количество ферментов и гормонов.
Панкреатит может протекать в острой или хронической форме. Острое воспаление проходит тяжело, с повышением температуры, сильными болями и нарушением пищеварения. Чем раньше начато лечение этого заболевания, тем благоприятнее прогноз.
Но даже при соблюдении всех рекомендаций врача после выздоровления больной будет ощущать последствия панкреатита всю жизнь. В большинстве случаев заболевание переходит в хроническую форму. Ведь разрушенные клетки поджелудочной железы не восстанавливаются, поэтому ее функции снижаются.
При этом у женщин реже развиваются осложнения, так как они ответственней относятся к своему здоровью, соблюдают диету и следуют рекомендациям врача. У мужчин же обострения случаются чаще, что приводит к более быстрому разрушению тканей поджелудочной железы. Особенно велик риск развития серьезных осложнений у тех, кто злоупотребляет алкоголем.
Есть несколько самых распространенных осложнений, которые часто сопровождают панкреатит:
- гнойные процессы – абсцесс, флегмона, сепсис, перитонит;
- внутреннее кровотечение из-за разрушения стенок сосудов;
- тромбозы вен;
- закупорка желчных протоков и застой желчи;
- появление кист и других опухолей;
- склероз или фиброз поджелудочной;
- сахарный диабет;
- кишечная непроходимость;
- нарушение работы почек;
- патологии других органов.
Последствия острого панкреатита
При остром панкреатите воспаление развивается быстро и без своевременного лечения может стать причиной серьезных осложнений. Такая форма заболевания отражается на работе всех органов. Ведь пищеварительные ферменты поступают в кровь, что вызывает симптомы интоксикации. Появляющиеся токсины могут проникнуть в мозг, в результате чего развивается токсическая энцефалопатия.
Если из-за воспалительного процесса нарушен отток панкреатического сока, он накапливается в железе. При этом ферменты продолжают вырабатываться, а воспалительный процесс вызывает их активацию. Они начинают переваривать ткани самой железы – развивается панкреонекроз. В результате повреждаются сосуды, что становится причиной кровотечения, или же стенки железы. Из-за этого ее содержимое попадает в брюшную полость и развивается перитонит. Возможно появление абсцессов печени, флегмоны забрюшинного пространства, желудочно-кишечных кровотечений.

Сильный воспалительный процесс может привести к некрозу тканей поджелудочной железы.
Серьезными последствиями острого панкреатита является также шоковое состояние. При наличии инфекции развивается инфекционно-токсический шок, после кровотечения – гиповолемический. Но наиболее часто встречается болевой шок, так как боли при остром воспалении бывают очень сильными.
Внимание: все эти состояния требуют немедленной госпитализации больного. Без своевременной медицинской помощи может развиться полиорганная недостаточность.
Причиной этого становится увеличение печени и нарушение ее дезинтоксикационных функций. В результате на почки падает большая нагрузка. Без своевременной медицинской помощи больной впадет в кому. Последствием этого может стать летальный исход. Чаще всего причиной смерти становится позднее обращение к врачу, в результате чего развивается почечная или сердечно-сосудистая недостаточность, появляется гнойное воспаление или кровотечение. Возрастает риск летального исхода с возрастом, при алкогольной интоксикации или нарушении диеты.
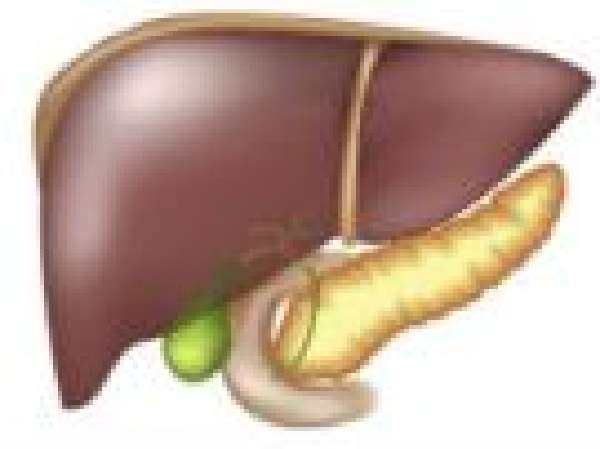
Последствия хронической формы
Не все больные знают, чем опасен панкреатит в хронической форме. Многие считают, что если болей нет, то и лечиться необязательно. Но несоблюдение диеты приводит к постепенному отмиранию клеток поджелудочной железы. Это негативно отражается на работе всех органов. Особенно сильно панкреатит влияет на систему пищеварения. Ведь из-за нарушения выработки ферментов пища поступает в кишечник не расщепленной. Питательные вещества хуже усваиваются, поэтому у больного может развиваться анемия, слабость, сонливость, снижение работоспособности. Он худеет, теряет аппетит.
У больных хроническим панкреатитом наблюдается повышенная утомляемость, снижение артериального давления. Если не нарушена выработка инсулина, уровень сахара в крови падет. В результате этого развивается кислородное голодание, из-за чего прежде всего страдают клетки головного мозга.
Опасность хронического панкреатита в том, что из-за недостатка питательных веществ и постоянной интоксикации повышается восприимчивость к инфекциям. Воспаление поджелудочной железы может осложниться гнойным процессом, иногда появляются абсцессы, гнойники или свищи. Из-за этого возможно заражение крови. Кроме того, больной становится уязвим перед вирусными заболеваниями. А на фоне постоянного плохого самочувствия у него развивается депрессия, возможет даже психоз.
Внимание: если больной не соблюдает рекомендации врача и отступает от диеты, процесс разрушения клеток поджелудочной железы проходит быстрее.
Ее клетки заменяются фиброзными, развивается фиброз. Кроме того, начинают образовываться опухоли. Чаще всего это кисты или псевдокисты, но осложнением хронического панкреатита может стать онкология.
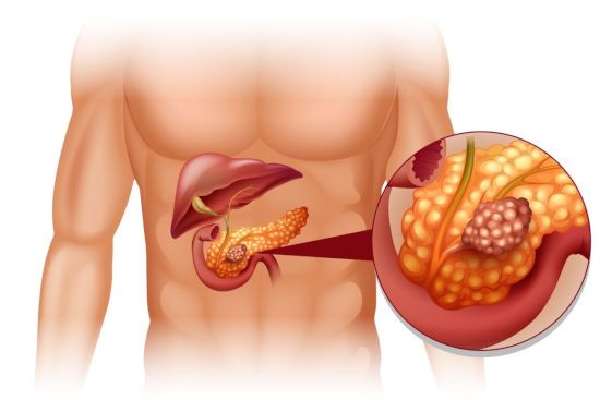
Одним из самых серьезных последствий панкреатита является появление опухолей.
Еще одним серьезным последствием воспаления поджелудочной железы является сахарный диабет. Он возникает, когда воспалительный процесс приводит к разрушению клеток, отвечающих за выработку инсулина.
Влияние на систему пищеварения
Самым частым осложнением панкреатита является нарушение работы желудочно-кишечного тракта. Снижение выработки основных пищеварительных ферментов приводит к ухудшению переваривания пищи. Из-за этого наблюдается недостаток многих витаминов и минералов. Кроме того, происходит нарушение работы кишечника, часто развиваются язвы или эрозии на его стенках. Больной постоянно испытывает дискомфорт, у него часто появляется диарея, запоры, метеоризм. В самых тяжелых случаях это состояние приводит к кишечной непроходимости.
Длительный воспалительный процесс может провоцировать заболевания соседних органов. Чаще всего страдает желчный пузырь. Желчные протоки выходят в двенадцатиперстную кишку вместе с протоками поджелудочной, поэтому поражаются воспалительным процессом в первую очередь. Развивается холецистит, дискинезия желчевыводящих путей, желчнокаменная болезнь. А если увеличенная железа перекрывает протоки, может возникнуть застой желчи и развивается механическая желтуха. В этом случае спасти больного может только операция.
Частыми спутниками панкреатита являются также гастрит, язвенная болезнь, эрозии пищевода, гастродуоденальный рефлюкс. Иногда может начаться перерождение клеток печени и развитие липоматоза.
Сердечно-сосудистая и дыхательная системы
Когда в кровь попадают ферменты поджелудочной железы, это негативно отражается на работе всех органов. Воспалительный процесс в поджелудочной железе может нарушить работу сердечно-сосудистой системы. Это связано с недостаточностью функций печени, нехваткой необходимых микроэлементов и с увеличением размеров железы. В результате нарушается ритм сердца, снижается свертываемость крови. Последствием этого может стать тахикардия, мерцание предсердий, частые кровотечения. Возникают также спазмы сосудов, может снизиться артериальное давление.
Интоксикация и недостаток некоторых микроэлементов в крови приводит к снижению количества кислорода. Это негативно отражается на состоянии дыхательной системы. Развивается гипоксия, в легких может накапливаться жидкость. Любая простуда приводит к тяжелой пневмонии.
Сахарный диабет
Хронический воспалительный процесс в поджелудочной железе часто приводит к повреждению островков Лангерганса. Именно там располагаются клетки, в которых происходит выработка инсулина. Без него глюкоза не поступает в клетки, а остается в крови. Постоянное повышение ее уровня становится причиной развития сахарного диабета 1 типа. Причем возникает заболевание не сразу, поэтому при панкреатите необходимо постоянно контролировать уровень сахара.
Онкология
При воспалительном процессе происходит отмирание клеток поджелудочной железы. Последствием этого часто становится некроз, который может привести к злокачественному перерождению клеток. Чаще всего этот орган поражается аденокарциномой.
Внимание: основной причиной злокачественных опухолей становится калькулезный панкреатит, при котором образуются камни в протоках железы и закупоривают их.
Рак поджелудочной железы – это очень серьезное заболевание, часто заканчивающееся смертельным исходом. Только на начальном этапе можно удалить часть железы, поврежденную опухолью. Даже полная резекция органа при отсутствии метастаз в другие органы может спасти больному жизнь.
Как избежать осложнений
Благоприятный исход заболевания возможен только при своевременно оказанной медицинской помощи. Больному необходимо обеспечить покой, полностью исключить принятие пищи, а на область поджелудочной железы приложить холодный компресс. Лекарственные препараты для снятия боли и воспаления должен назначать врач.
Но даже после выздоровления такое заболевание не проходит бесследно. В большинстве случаев панкреатит становится хроническим. А это заставляет больного соблюдать определенные правила и принимать некоторые лекарства всю оставшуюся жизнь. Только это и особая диета помогут сохранить функции поджелудочной железы и избежать осложнений.
Выводы
Панкреатит – это серьезное заболевание, которое требует своевременного комплексного лечения. Благоприятный прогноз возможен только в том случае, если пациент соблюдает все рекомендации врача. Нарушение диеты или лечебного режима способно привести к серьезным последствиям, которые опасны не только для здоровья, но и для жизни больного.
 Загрузка…
Загрузка…осложнения и как их избежать
Чем опасен панкреатит?
Панкреатит – воспалительный процесс в тканях поджелудочной железы. Болезнь проявляет себя болевыми ощущениями, несварением пищи, потерей веса. При острой стадии заболевание развивается внезапно, быстро прогрессирует. Острый панкреатит опасен тем, что на его фоне возможно появление сахарного диабета, перитонита, почечной или дыхательной недостаточности. Осложнения заболевания в острой стадии настолько серьезны, что могут привести даже к смерти пациента.При хроническом панкреатите вялотекущее воспаление может длиться годами. Статистика утверждает, что этим недугом чаще всего страдают мужчины 30-40 лет. Главным провокатором развития заболевания медики считают злоупотребление алкоголем. Хроническая форма опасна резким снижением массы тела пациента, истощением, постоянными болями в животе.
Из-за ухудшения пищеварения полезные вещества из пищи усваиваются хуже, и это приводит к дефициту витаминов в организме и общему плохому самочувствию больного. Если не заняться вовремя лечением, то запущенная форма болезни может привести к раку поджелудочной железы. Подробнее об опасностях панкреатита читайте ниже в собранных мною статьях по этой теме.
Чем опасен панкреатит: причины и симптомы
Панкретатит – это поражение поджелудочной железы собственными ферментами, в результате которого возникает воспалительный процесс. Еще двадцать лет назад различные патологии поджелудочной железы, были большой редкостью. Сегодня, к несчастью, панкреатит встречается с неутешительной регулярностью.
Однако, необходимо понимать, что поджелудочная железа – самый важный участник пищеварительного процесса. Вместе с тем, это один из самых нежных, чувствительных и легко травмируемых органов человека. А ее повреждение влечет за собой очень тяжелые последствия.
Важно!
Причин, способных вызвать панкреатит может быть несколько. Чаще всего ими становятся желчекаменная болезнь, или попадание токсинов в организм. Так же частой причиной служит аллергия.
Симптомами острого панкреатита являются резкие опоясывающие боли в верхней части живота, иногда метеоризм, диарея, слабость, тахикардия и понижение артериального давления. Проявляются эти симптомы молниеносно, а если заболевание не лечить вовремя, это может привести к негативным последствиям.
Под действием негативных факторов происходит полная перестройка ткани поджелудочной железы, делая ее неспособной производить необходимые для пищеварения ферменты. Важно знать, что чем раньше начать лечить панкреатит, тем больше шансов на счастливый исход.
Источник: https://www.obozrevatel.com/health/diseases/13506-chem-opasen-pankreatit-prichinyi-i-simptomyi.htm
Опасность панкреатита
Панкреатит – это воспаление поджелудочной железы, которое может быть хроническим и протекать в течение долгого времени или острым, отличающимся сильнейшими болями и особой тяжестью последствий.
Поджелудочная железа выполняет важнейшие функции – эндокринную, связанную с выработкой гормонов, и экзокринную, обуславливающую выработку пищеварительных ферментов для переваривания белка, жира и других компонентов, употребляемой нами пищи.
Почему возникает панкреатит и чем он опасен для организма?
Причины развития панкреатита
Во время панкреатита происходит нарушение оттока секрета поджелудочной железы и преждевременная активация вырабатываемых пищеварительных ферментов еще до их попадания в двенадцатиперстную кишку через проток.
В результате поджелудочная железа начинает переваривать сама себя, а также все органы и сосуды, которые соприкасаются с вырабатываемыми ферментами. Это вызывает сильнейшую боль и может привести к истончению стенок проходящей в непосредственной близости аорты с последующим ее разрывом.
Причинами панкреатита в большинстве случаев являются злоупотребление спиртным. Также панкреатит может развиться в результате желчекаменной болезни, когда камешек из желчного пузыря перекрывает протоку, через которую вырабатываемые ферменты направляются в двенадцатиперстную кишку.
Симптомы панкреатита
Основными симптомами панкреатита, как правило, бывают сильные болевые ощущения в животе, иногда отдающие в спину, частые поносы, несварение пищи, рвота, заметная потеря веса. Жидкий стул включает остатки не переваренной пищи. При обследовании на УЗИ заметны изменения поджелудочной железы – неровности и кистообразные образования.
Осложнения при панкреатите
Иногда панкреатит сопровождается появлением кистообразных пузырьков наполненных жидкостью, своим видом они напоминают виноградную гроздь. Диаметр каждого такого пузырька может доходить до 6 см. При обнаружении таких образований, жидкость из них дренируется хирургическим путем через желудок.
Как лечить панкреатит?
Что же делать? Ждать летального исхода, мучаясь от сильнейших болей? Или можно что-то сделать? Если случился приступ острого панкреатита, необходимо сразу же вызвать скорую помощь. До ее приезда больному необходимо обеспечить полный покой и ни в коем случае не давать есть или пить!
Если боль немного отпустила, не следует отказываться от госпитализации, так как повторный приступ может иметь самые печальные последствия. Лечат панкреатит, назначая болеутоляющие препараты для облегчения болей, а также спазмолитики для снятия отека (но-шпа). Для снятия воспаления поджелудочной железы назначают алмагель, контрикал, гордокс.
Диета при панкреатите
При хронических формах панкреатита показана специальная диета с низким содержанием животных жиров. Следует уменьшить количество употребляемого в пищу мяса, соленых и копченых продуктов, жирной сметаны, сливочного масла и добавить в свой рацион свежие овощи, рыбу, творог, крупы.
Перед сном желательно выпивать стакан кефира. Для улучшения переваривания пищи назначают ферменты поджелудочной железы в таблетках в качестве замещающей терапии, а также витамины А, В и D.
Источник: https://beautiful-and-happy.ru/zdorovje/zhenskoe-zdorovje/249-chem-opasen-pankreatit.html
Чем опасен панкреатит
Что такое панкреатит?
Панкреатит – это воспаление поджелудочной железы. Поджелудочная железа – это длинная железа за желудком, прикрытая двенадцатиперстной кишкой. Двенадцатиперстная кишка – это верхняя часть тонкой кишки.
Внимание!
Поджелудочная железа выделяет пищеварительные ферменты внутрь тонкой кишки через проток, который называется протоком поджелудочной железы. Ферменты помогают переваривать жиры, белки и углеводы, а инсулин – гормон, который помогает организму использовать глюкозу, которая обеспечивает тело энергией.
Обычно пищеварительные ферменты не становятся активными до тех пор, пока они не поступят в тонкую кишку, где они начинают переваривать пищу. Но, если эти ферменты становятся активными внутри поджелудочной железы, они начинают переваривать саму поджелудочную железу.
Симптомы панкреатита:
- Желтуха,
- Хроническая боль,
- Боль в груди при дыхании,
- Боль в животе,
- Расстройство пищеварения (несварение),
- Тошнота,
- Рвота
Различают острый и хронический панкреатит:
- Острый панкреатит развивается неожиданно, продолжается короткий период времени и обычно проходит.
- Хронический панкреатит не проходит сам по себе и является результатом медленного разрушения поджелудочной железы, что может стать причиной серьёзных осложнений. В некоторых случаях, может развиться кровотечение, повреждение ткани и др. Может образоваться ложная киста, наполненная жидкостью и остатками ткани. Ферменты и токсины могут проникать в кровоток, повреждая сердце, легкие, почки или другие органы.
Причины острого панкреатита
У некоторых людей возникает больше одного приступа, но они выздоравливают. Однако острый панкреатит может быть тяжелой, опасной для жизни болезнью с осложнениями. Острый панкреатит развивается более часто у мужчин, чем у женщин.
Острый панкреатит возникает вследствие желчного камня или употребления алкоголя, но это не все причины. Если человек не злоупотребляет алкоголя и желчного конкремента отсутствует, другие возможные причины панкреатита должны быть обследованы так, чтобы выбрать лечение, которое более доступно.
Симптомы острого панкреатита
Острый панкреатит обычно начинается с боли в верхней части брюшной полости, которая может продолжаться несколько дней. Боль может быть сильной и постоянной, распространяться в область спины и в другие области. Она может быть внезапной, сильной или начинаться как умеренная боль, которая усиливается после еды.
Человек с острым панкреатитом часто выглядит и чувствует себя очень больным.
Другие симптомы могут включать:
- Вздутие и боль в брюшной полости
- Тошноту
- Рвоту
- Жар
- Учащенный пульс
Тяжелые случаи могут стать причиной обезвоживания и низкого артериального давления. При панкреатите могут поражаться сердце, легкие или почки. Если развивается кровоизлияние в поджелудочную железу, шок, то может быть летальный исход.
Как диагностируется острый панкреатит?
Кроме выяснения истории болезни и проведения осмотра, врач назначит анализ крови, чтобы поставить диагноз острого панкреатита. Во время острого процесса в крови повышается в три раза больше нормы уровень амилазы и липазы. Амилаза и липаза – пищеварительные ферменты, которые образуются в поджелудочной железе.
Могут быть изменения уровня глюкозы, кальция, магния, натрия, калия в крови. После улучшения состояния поджелудочной железы, эти уровни становятся нормальными.
Врач может направить на ультразвуковое исследование брюшной полости, чтобы определить желчный камень, и на компьютерную аксиальную томографию (КАТ), чтобы выявить воспаление или разрушение поджелудочной железы. Компьютерная аксиальная томография эффективна для определения ложной кисты.
Как лечится острый панкреатит?
Лечение зависит от тяжести приступа. Если не появляются осложнения, в виде поражения почек или легких, то острый панкреатит проходит. Лечение способствует поддержанию жизненных функций организма и предотвращению осложнений. Пребывание в больнице может быть необходимым, т.к. требуется внутривенное введение препаратов.
Если формируются ложные кисты поджелудочной железы, их можно удалить хирургическим путем Если проток поджелудочной железы или желчный проток блокируются желчным камнем, то острый приступ обычно продолжается только несколько дней.
Совет!
В серьезных случаях, человеку может потребоваться внутривенное питание (парентеральным питание) от 3 до 6 недель, пока поджелудочная железа медленно лечится. При легких случаях болезни парентеральное питание не применяется.
После пребывания в больнице, человеку может быть рекомендовано не употреблять алкоголь и не есть много. Когда острый панкреатит проходит, врач пытается решить, что может предотвратить будущие приступы. У некоторых людей причина приступа ясна, но у других нужно проводить исследования.
Осложнения
Острый панкреатит может быть причиной проблем с дыханием. У некоторых людей развивается гипоксия: клетки и ткани не получают достаточно кислорода. Врачи лечат гипоксию подачей кислорода через маску. При злоупотреблении кислородом некоторые люди могут испытывать нарушения в легких, и им может потребоваться искусственная вентиляция легких.
Иногда не получается остановить рвоту и требуется введение специальной трубки в желудок для устранения жидкости и воздуха. Обычно, при среднем поражении человек не принимает пищу от 3 до 4 дней, но может употреблять жидкость и облегчить боль.
Если развивается инфекция, то врач может выписать антибиотики. Операция может быть необходима при сильных инфекциях.
Она требуется, чтобы определить источник кровотечения, исключить проблемы, которые имеют сходство с панкреатитом или извлечь поврежденную панкреатическую ткань. Острый панкреатит может иногда быть причиной нарушения функции почек, что требует проведения диализа.
Желчный камень и панкреатит
Желчные камни могут стать причиной панкреатита, что обычно требует хирургического вмешательства. Ультразвуковое исследование или компьютерная аксиальная томография могут обнаружить желчный камень. После того как желчный камень удаляется, и воспаление проходит, поджелудочная железа становится нормальной. Для большей информации прочитайте, пожалуйста, статью «Желчный камень».
Что такое хронический панкреатит?
Если повреждение поджелудочной железы продолжается, то может развиваться хронический панкреатит. Хронический панкреатит появляется, когда пищеварительные ферменты воздействуют на поджелудочную железу и разрушают её и близлежащие ткани, являясь причиной боли.
Распространенная причина хронического панкреатита – это употребление алкоголя в течение многих лет, и даже один острый приступ может способствовать возникновению хронической формы, особенно, если панкреатический проток поврежден. Поврежденный проток является причиной воспаления поджелудочной железы, разрушения тканей и др. Но алкоголизм – не единственная причина хронического панкреатита.
Основные причины хронического панкреатита:
- Алкоголизм.
- Непроходимость или сужение панкреатического протока из-за травмы или ложных кист, которые формируются вследствие неизвестных наследственных причин.
- Повреждение от алкоголя может не проявляться многие годы, а потом у человека может возникнуть внезапный приступ панкреатита. У около 70% взрослых пациентов хронический панкреатит возникает в результате алкоголизма. Это форма возникает чаще у мужчин, чем у женщин и чаще развивается в возрасте 30 – 40 лет.
Наследственный панкреатит обычно начинается в детстве, но может быть и не обнаружен. У человека с наследственным панкреатитом обычно наблюдаются типичные симптомы, которые появляются и проходят со временем. Эпизоды продолжаются от 2 дней до 2 недель.
Определяющим фактором в диагнозе наследственного панкреатита является два или более членов семьи с панкреатитом в более чем одном поколении. Лечение обычно такое же, как и при остром панкреатите. Боль или проблемы с питанием лечатся так же, как и при остром панкреатите. Хирургические методы могут облегчить боль и помочь при осложнениях.
Другие причины хронического панкреатита:
- Врожденные заболевания, такие как разделенная поджелудочная железа
- Муковисцидоз
- Высокий уровень кальция в крови (гиперкальциемия)
- Высокий уровень жира в крови (гиперлипидемия)
- Некоторые медикаменты
- Некоторые аутоиммунные заболевания
- Симптомы хронического панкреатита
У некоторых людей с хроническим панкреатитом возникают жалобы на аномальную боль, хотя у других людей нет боли вообще. Боль может усиливаться при приеме пищи или питье, распространяться на спину, или стать постоянной.
Внимание!
В некоторых случаях, аномальная боль – следствие развития болезни, вероятно, потому что поджелудочная железа не производит пищеварительные ферменты. Другие симптомы включают тошноту, рвоту, потерю веса и жирный стул.
Люди с хроническим заболеванием часто теряют вес, даже когда их аппетит нормальный. Потеря веса происходит потому, что организм не производит достаточно панкреатических ферментов, чтобы расщеплять пищу, поэтому питательные вещества не всасываются нормально.
Плохое пищеварение способствует выделению жира, белка и сахара со стулом. Если инсулинопроизводящие клетки поджелудочной железы повреждаются, то может развиться диабет.
Как диагностируется хронический панкреатит?
Диагностика может быть сложной, но новые технологии могут помочь. Анализы, определяющие панкреатическую функцию, помогают врачу решить, выделяет ли поджелудочная железа достаточно пищеварительных ферментов.
Использование ультразвукового исследования, эндоскопической ретроградной холангиопанкреатографии (ЭРХПТ) и компьютерной аксиальной томографии помогает врачу увидеть проблемы, указывающие на хронический панкреатит.
Другие проблемы включают кальциноз поджелудочной железы, при которой ткань твердеет от выделения нерастворимых солей кальция. На поздних стадиях болезни, когда развивается диабет и мальабсорбция, врач может назначить анализ крови, мочи, и стула, чтобы поставить диагноз хронического панкреатита и определить его развитие.
Как лечится хронический панкреатит?
Облегчить боль – это первый шаг при лечении хронического панкреатита. Следующий шаг: это планирование диеты, которая ограничивает содержание углеводов и жиров, поступающих с едой.
Врач может назначить принимать панкреатические ферменты с едой, если поджелудочная железа не выделяет их достаточно. Ферменты должны приниматься с едой, чтобы помочь организму переваривать пищу и восстановить вес. Иногда инсулин или другие препараты необходимы, чтобы контролировать уровень глюкозы в крови.
В некоторых случаях необходима хирургическая операция, чтобы ослабить боль. Люди с панкреатитом должны прекратить употреблять алкоголь, им следует применять прописанную диету и принимать медикаменты.
Панкреатит у детей
Хронический панкреатит редко развивается у детей. Травма поджелудочной железы и наследственный панкреатит – это две известные причины панкреатита в детстве. У детей с муковисцидозом, прогрессирующей и неизлечимой болезнью легких, может развиваться панкреатит. Но не все причины панкреатита в детском возрасте известны.
Источник: https://unotices.com/page-answer.php?id=20847
Опасен ли панкреатит у детей?
Под термином «панкреатит» подразумевают заболевание, в основе которого лежит воспалительный процесс, развивающийся в поджелудочной железе. По-латыни поджелудочную железу называют «pancreas», воспаление ее ткани — панкреатит. Чтобы разобраться в сути заболевания, необходимо знать функциональную роль поджелудочной железы в организме ребенка.
Совет!
Итак, располагается данная железа непосредственно под желудком и кзади от него, отсюда и название. Выделяют две основные физиологические функции поджелудочной железы, в зависимости от типа секреции: Эндокринная: выработка особых гормонов (инсулин и глюкагон), регулирующих обмен глюкозы в крови.
Гормоны попадают непосредственно в кровь и оказывают действие на органы и ткани организма. В данном случае поджелудочная выступает в роли железы внутренней секреции. Экзокринная: выработка достаточно агрессивных ферментов, обеспечивающих переваривание пищи и расщепляющих белки, жиры и углеводы, попавшие в пищеварительный тракт.
В данном случае поджелудочная выступает в роли железы внешней секреции, поскольку ферменты, или сок железы, выделяются в просвет кишки, а не в кровоток. В механизме развития панкреатита ведущую роль оказывают именно ее экзокринные ферменты.
При неблагоприятных условиях и воздействии повреждающих факторов данные ферменты могут быть синтезированы в избыточном количестве, их отток может быть затруднен, они могут быть преждевременно активированы в самой железе и т. п.
Собственно самим активированным ферментам не важно, что переваривать — пищу или ткань поджелудочной железы. К таким провоцирующим причинам врач может отнести массу факторов: пороки развития, травмы, желчекаменная болезнь, гельминтозы, воспалительные заболевания, аллергии, отравления, опухоли и т. д.
Однако, в некоторых случаях причину панкреатита у ребенка установить не представляется возможным. Симптомы панкреатита у ребенка, заболевший панкреатитом, может предъявлять следующие жалобы: Боль — ведущая жалоба при развитии панкреатита.
Ее характер весьма разнообразен в зависимости от тяжести течения, однако при остром течении заболевания характерна интенсивная боль. Локализация такой боли, как правило, соответствует расположению железы, она сосредоточена в верхней половине живота, жгучая, давящая, охватывает животик с обеих сторон, может отдавать в ребра и спину.
Положение ребенка в таком случае вынужденное: он лежит на боку или на животе, ноги приведены к корпусу, тело несколько согнуто. Важное уточнение, данная боль, как правило, развивается после приема жирной и пряной пищи, а также алкоголя.
Болевой приступ сопровождают симптомы нарушения пищеварительной функции.
Такие симптомы, как снижение аппетита, метеоризм, диарея, рвота и тошнота — частые спутники панкреатита. Лихорадка при данном заболевании встречается редко, температура тела, как правило, остается в норме. При хроническом панкреатите симптомы могут быть разнообразными, они также связаны с расстройством пищеварения и могут быть вызваны нарушением режима питания и стрессом.
Как врач диагностирует панкреатит у ребенка?
Узнать подробнее В диагностике панкреатита врач опирается на данные клинической картины, лабораторных анализов и инструментальных исследований. В общем анализе крови обращает на себя внимание увеличение лейкоцитов и СОЭ, в биохимическом анализе крови повышены ферменты поджелудочной железы.
Важно!
Анализ кала также играет важную роль в диагностике данного заболевания. Ультразвуковое исследование поджелудочной железы позволяет визуализировать орган и оценить состояние его паренхимы. Разумеется, панкреатит у ребенка может протекать под маской другой патологии, как, например, язвенной болезни, холецистита, аппендицита и др.
Подход к лечению панкреатита у ребенка При неосложненном панкреатите врач назначает консервативное лечение, включающее постельный режим и голод от 1 до 3 суток. Пища не должна стимулировать активность поджелудочной железы. Из медикаментозного лечения врач назначает обезболивающие, спазмолитические препараты и лекарства, снижающие секрецию поджелудочной железы.
Все препараты вводят внутривенно, в виде капельниц и инъекций. После лечебного голодания пищу ребенку дают постепенно, часто и малыми порциями. Строгое соблюдение диеты и исключение из рациона продуктов, провоцирующих развитие панкреатита, является важным этапом лечения и профилактики данного заболевания.
Однако в ряде случаев панкреатит протекает тяжело, осложняется, и без хирургического лечения уже не обойтись. Могут развиться некрозы железы, кисты и абсцессы. Лечение осложненного панкреатита базируется на удалении участков некроза, дренировании абсцессов.
Назначаются антибактериальные препараты для борьбы с инфекцией.
Прогноз для здоровья ребенка при панкреатите всецело зависит от тяжести течения заболевания, своевременности оказания медицинской помощи и тщательном соблюдении пациентом рекомендаций, полученных от врача. Панкреатит довольно часто переходит в хроническую форму, и периоды ремиссии могут сменяться периодами обострения.
Профилактика панкреатита у ребенка
Профилактика панкреатита включает следующие правила: Соблюдение ребенком режима питания Исключение из рациона пищи, провоцирующей развитие панкреатита Строгое соблюдение дозировок применяемых лекарственных средств Своевременное обследование и лечение заболеваний органов пищеварения Особенно важно соблюдение профилактических мер в том случае, если ребенок уже болел панкреатитом.
Панкреатит — это достаточно серьезное заболевание, которое требует не только лечения, но и профилактики. Родителям следует помнить, что данное заболевание может перейти в хроническую форму и беспокоить ребенка длительный период времени.
Профилактика панкреатита является важной составляющей, позволяющей избежать повторных приступов заболевания. Все рекомендации, которые дал вам врач, следует строго соблюдать. Предупреждение заболевания всегда проще и дешевле его лечения.
Источник: https://medaboutme.ru/mat-i-ditya/publikacii/stati/detskie_bolezni/opasen_li_pankreatit_u_detey/
Чем опасен панкреатит? Симптомы и лечение
Панкреатит – это воспаление поджелудочной железы, вызванное несоблюдением диет, приёмов большого количества алкоголя и наследственными факторами. Также воспаление провоцируется плохим оттоком желчи и стрессом.
Приступы панкреатита
Приступ панкреатита чаше всего случается после приёма пищи и продолжается несколько часов, иногда болевые ощущения в верхней части живота продолжаются несколько дней. Приступ панкреатита крайне опасен тем, что может способствовать отмиранию части поджелудочной железы, и спровоцировать осложнения.
Хронический панкреатит
Воспаление поджелудочной железы может иметь хронический характер, с периодами обострения, когда боль в животе усиливается и распространяется на спину, больной чувствует постоянную тошноту, стул разжижается.
Панкреатит острый
Панкреатит может быть выражен простым отёком поджелудочной железы, и при своевременном лечении опасности не представлять. Однако может развиться некроз участка поджелудочной железы, вследствие чего образуются гнойники и кровоизлияния.
Внимание!
Подобные тяжёлые случаи зачастую приводят к летальному исходу. Причиной же чаще всего становятся камни в протоках железы, вследствие чего начинает развиваться пищеварительный процесс прямо в железе. Даже при очень активном лечении очень высока вероятность смерти больного.
Различают следующие формы острого панкреатита: геморрагический панкреатит – кровоизлияния в ткань железы; острый холециотопанкреатит – сочетание острого холецистита и панкреатита; гнойный панкреатит – в железе очаги гнойного расплавления; иптерстициальный панкреатит – острый отек поджелудочной железы; острый панкреонекроз – железа плотная с очагами распада. Чаще всего панкреатиту подвержены женщины пожилого возраста и люди, страдающие ожирением.
Симптомы и течение панкреатита
Постоянный симптом панкреатита – это сильная боль в верхней части живота, усиливающаяся по мере развития болезни. У больного частые приступы тошноты, рвота, в рвотных массах видна примесь желчи. Также наблюдается небольшое повышение температуры тела, проступает холодный липкий пот.
Язык становится сухим с толстым слоем налёта, кожа сильно бледнеет, черты лица заостряются, появляются чёрные круги под глазами. При осмотре живота, видно, что не происходит обычных сокращений желудка и кишечника.
При остром панкреатите возможны осложнения, распространяющиеся на другие органы: воспаление лёгких, язвы желудка и двенадцатиперстной кишки, эрозии кишечника. Часто панкреатиту сопутствует гепатит, повышение уровня сахара в крови и появление его в моче.
Распознавание острого панкреатита
Повышение амилазы в моче, увеличение или уменьшение сахара в крови, высокий уровень диафрагмы, увеличенная поджелудочная железа, метеоризм кишечника. При более тяжёлых случаях, когда диагностика, не в состоянии выявить заболевание проводится лапароскопия.
Лечение панкреатита
При подозрении на панкреатит необходима срочная госпитализация и быстрое оказание первой помощи. В первые 4 дня больному запрещается, есть, питьё должно быть щелочным (раствор соды или минеральные воды), проводится промывание желудка холодной водой. Проводятся инъекции мочегонных средств и обезболивающих. Проводят курс лечения антибиотиками, при не результативности попыток лечения проводят хирургическое вмешательство.
Источник: http://tvoymalysh.com.ua/view/5164
Что такое панкреатит и чем он опасен
Заболевание панкреатит
Панкреатитом принято называть воспалительные процессы, которые протекают в поджелудочной железе. Такое заболевание может иметь, как хроническую форму, так и беспокоить длительное время, вызывая за собой острые болезненные ощущения, которые отличаются особо сильными проявлениями боли и значительной тяжестью в своих дальнейших последствиях.
Необходимо осознавать, что поджелудочная железа предназначена для исполнения важнейших функций для человеческого организма. Ведь именно на нее возложена эндокринная функция, которая ответственна за выработку и формирование в организме гормонов.
Также поджелудочная железа наделена еще и экзокринной функцией, которая обуславливает вырабатывание пищеварительных ферментов, которые, в свою очередь, необходимы для оптимального переваривания белка, попадающего в организм человека.
Такие ферменты необходимы также для нормального усвоения жиров и других всевозможных компонентов, которые попадают в пищеварительную систему вместе с той пищей, которую мы едим. Когда организм человека поражается таким заболеванием, как панкреатит, то одновременно нарушается отток секрета, который производится для поджелудочной железы.
Тогда же организм преждевременно активирует выработку ферментов пищеварения в то время, когда они еще не успели попасть через проток в двенадцатиперстную кишку. Как результат, поджелудочная железа приступает к перевариванию самой себя.
Внимание!
Также к процессу присоединяются и все те органы и сосуды, которые локализированы в области вырабатываемых пищеварительных ферментов. Именно такие процессы организма и провоцируют очень сильную боль, а впоследствии приводят еще и уменьшению стенок, которые расположены близко к аорте, что и приводит к возможным случаям ее полного либо частичного разрыва.
Если говорить о причинах панкреатита, то, как правило, такой болезнью, чаще всего, страдают те люди, которые употребляют чрезмерное количество алкогольных веществ. Но алкоголь не является единственным фактором, который провоцирует развитие панкреатита. Также болезнь может прогрессировать и в качестве результата желчекаменной болезни.
Поскольку в том случае, когда камень способствует перекрытию протоки, через которой производятся указанные ферменты, то они не могут направиться по направлению к двенадцатиперстной кишке. Также необходимо рассмотреть и симптомы панкреатита, которые говорят о наличие воспалительных процессов в пищеварительной системе организма.
Как правило, наиболее выраженными проявлениями данного заболевания считаются болезненные ощущения особой силы. Обычно такие боли концентрируются в районе живота, но могут также отдавать в область спины. Кроме болезненных симптомов панкреатита, больные также могут страдать регулярными поносами, а пища, употребляемая внутрь, не будет усваиваться организмом.
Помимо прочего, больные подвержены частой рвоте, а также они быстро теряют массу тела. Жидкий стул, который часто встречается у пациентов, подразумевает под собой также наличие в нем остатков пищи, которая не смогла перевариться.
Пациентам, как правило, предназначают обследования в форме проведения УЗИ. Такая процедура способна показать возникающие неровности и возможные образования, кистообразной формы. Кстати, при протекании данного заболевания возможны и последствия в форме всевозможных осложнений.
Например, в некоторых случаях при панкреатите возможны появления кистообразных пузырей, внутри которых находится жидкость. По своему визуальному значению они чем-то напоминают гроздь винограда. Диаметр каждого такого пузыря в отдельности способен доходить до средних шести сантиметров.
Если у больного были обнаружены подобные образования, то жидкость внутри них устраняется путем хирургического вмешательства, при этом задействуется желудок. Если вы заметили у себя наличие острого панкреатита и его проявления, то важно моментально обратиться в скорую помощь, которая окажет правильное лечебное воздействие на организм.
Совет!
До того, как скорая помощь приедет к пациенту, больному необходимо дать абсолютный покой и не давать ему пищу и жидкость. Но даже после того, как приступ резкой боли пройдет, то не следует игнорировать госпитализацию.
Поскольку при повторном приступе здоровье человека может наблюдать самые печальные и негативные последствия. Чтобы излечить панкреатит, медицинские эксперты назначают препараты с болеутоляющим воздействием. Также назначаться могут и различные спазмолитики, которые помогают больному избавиться от отечностей.
Источник: https://finleaks.ru/chto-takoe-pankreatit-i-chem-on-opasen/
Мертвая хватка острого панкреатита
Первый же приступ острого панкреатита может оказаться фатальны. Лето — это сезон пикников на природе, свадебных торжеств, выпускных вечеров и т.д. Обилие аппетитных запахов, разнообразие блюд, алкоголь и далеко не железная поджелудочная железа — те обстоятельства, разумно совместить которые бывает очень проблематично.
Вплоть до развития острого панкреатита. Это весьма серьезное, часто угрожающее жизни заболевание, которое сопровождается увеличением и отеком поджелудочной железы, в некоторых случаях разрушением (некрозом) и гнойным воспалением.
Ни один другой орган не способен взять на себя работу поджелудочной, поэтому гибель ее ткани для организма потеря невосполнимая. Алкоголь, жирная и острая пища, желчнокаменная болезнь — вот основные пусковые факторы острого панкреатита.
Под их влиянием усиленно вырабатываются ферменты, которые при определенных условиях могут запустить процесс самопереваривания железы. Кроме того, алкоголь и продукт его распада ацетальдегид сами по себе являются токсичными для поджелудочной веществами. Все начинается с сильной боли опоясывающего характера в верхних отделах живота, отдающей в спину, тошноты, рвоты (не приносящей облегчения), отсутствия аппетита, вздутия живота.
В некоторых случаях предвестником может быть состояние дискомфорта, когда обычно говорят: «Меня мутит», с кратковременной нечеткой болью в животе, жидким стулом, общей слабостью, сердцебиением, лихорадкой. К сожалению, иногда первый же приступ панкреатита заканчивается панкреонекрозом и даже смертью пациента.
Поэтому при появлении характерных признаков и симптомов заболевания немедленно обращайтесь к врачу или вызовите его на дом. Ведь чем раньше поставлен правильный диагноз и начато соответствующее лечение, тем больше шансов на благоприятный исход.
Важно!
До медицинского осмотра, чтобы не смазать клиническую картину и не затруднить последующую диагностику, категорически запрещено применение любых анальгетиков и жаропонижающих (анальгин, кеторол, нимесулид, индометацин и т.п.), тепла на область живота в виде грелки, компресса, слабительных, клизм, народных средств, антибиотиков и кишечных антисептиков.
Кроме того, следует отказаться от еды и питья, которые способствуют дополнительному раздражению поджелудочной железы. Лучше приложить к больному месту пузырь со льдом, завернутый в полотенце. Чтобы предотвратить заболевание или его рецидив, опасность которого очень велика в течение всей жизни пациента, необходимо придерживаться диеты с исключением острых, жирных, жареных блюд, отказаться от алкоголя.
Рекомендованы овощи — отварные или тушеные, печеные яблоки, хорошо проваренные вегетарианские супы, нежирное мясо, рыба и птица, желательно отварные или на пару, паровые творожные запеканки, жидкий кисель, компот или некрепкий чай, сухие бисквиты.
Совет!
Важной составляющей рациона должны стать хорошо разваренные каши, например, гречневая или овсяная. Кисломолочные продукты разрешены, но они не должны быть слишком кислыми. Нужно избегать стрессовых ситуаций, а если это невозможно, не запивать и не заедать их.
Питание должно быть полноценным, но не обильным. Людям, страдающим хроническим калькулезным холециститом или желчнокаменной болезнью, необходимо как можно раньше избавиться от этого заболевания, не ожидая такого грозного осложнения, как острый панкреатит. А избежать его довольно просто: старайтесь не переедать и не переусердствовать в употреблении алкогольных напитков.
Источник: https://www.sb.by/articles/mertvaya-khvatka-ostrogo-pankreatita.html
Опасен ли панкреатит для жизни
Воспаление поджелудочной железы или панкреатит относится к самым опасным патологиям. При неправильном лечении или несоблюдении диеты это заболевание может привести к серьезным последствиям вплоть до летального исхода. Связано это с особенностями расположения и функционирования поджелудочной железы. Ведь она вырабатывает ферменты, которые расщепляют белки, жиры и углеводы. А из-за воспалительного процесса нарушается их выработка, в результате чего ухудшается переваривание пищи. Кроме того, эти ферменты могут активироваться внутри самой железы, разрушая ее ткани и окружающие органы.
Какие могут быть осложнения
Поджелудочная железа вырабатывает ферменты, необходимые для переваривания пищи. Это амилаза, липаза и протеаза. Они поступают по протокам в двенадцатиперстную кишку, где активируются и расщепляют белки, жиры и углеводы пищи до более мелких структур. Кроме того, часть ее клеток нужна для выработки гормонов, прежде всего, инсулина. Он необходим для нормального усвоения глюкозы и транспортировки ее в ткани. Из-за воспалительного процесса клетки железы гибнут, заменяются фиброзной тканью, поэтому снижается количество ферментов и гормонов.
Панкреатит может протекать в острой или хронической форме. Острое воспаление проходит тяжело, с повышением температуры, сильными болями и нарушением пищеварения. Чем раньше начато лечение этого заболевания, тем благоприятнее прогноз.
При этом у женщин реже развиваются осложнения, так как они ответственней относятся к своему здоровью, соблюдают диету и следуют рекомендациям врача. У мужчин же обострения случаются чаще, что приводит к более быстрому разрушению тканей поджелудочной железы. Особенно велик риск развития серьезных осложнений у тех, кто злоупотребляет алкоголем.
Есть несколько самых распространенных осложнений, которые часто сопровождают панкреатит:
- гнойные процессы – абсцесс, флегмона, сепсис, перитонит;
- внутреннее кровотечение из-за разрушения стенок сосудов;
- тромбозы вен;
- закупорка желчных протоков и застой желчи;
- появление кист и других опухолей;
- склероз или фиброз поджелудочной;
- сахарный диабет;
- кишечная непроходимость;
- нарушение работы почек;
- патологии других органов.
Последствия острого панкреатита
При остром панкреатите воспаление развивается быстро и без своевременного лечения может стать причиной серьезных осложнений. Такая форма заболевания отражается на работе всех органов. Ведь пищеварительные ферменты поступают в кровь, что вызывает симптомы интоксикации. Появляющиеся токсины могут проникнуть в мозг, в результате чего развивается токсическая энцефалопатия.
Если из-за воспалительного процесса нарушен отток панкреатического сока, он накапливается в железе. При этом ферменты продолжают вырабатываться, а воспалительный процесс вызывает их активацию. Они начинают переваривать ткани самой железы – развивается панкреонекроз. В результате повреждаются сосуды, что становится причиной кровотечения, или же стенки железы. Из-за этого ее содержимое попадает в брюшную полость и развивается перитонит. Возможно появление абсцессов печени, флегмоны забрюшинного пространства, желудочно-кишечных кровотечений.
Серьезными последствиями острого панкреатита является также шоковое состояние. При наличии инфекции развивается инфекционно-токсический шок, после кровотечения – гиповолемический. Но наиболее часто встречается болевой шок, так как боли при остром воспалении бывают очень сильными.
Причиной этого становится увеличение печени и нарушение ее дезинтоксикационных функций. В результате на почки падает большая нагрузка. Без своевременной медицинской помощи больной впадет в кому. Последствием этого может стать летальный исход. Чаще всего причиной смерти становится позднее обращение к врачу, в результате чего развивается почечная или сердечно-сосудистая недостаточность, появляется гнойное воспаление или кровотечение. Возрастает риск летального исхода с возрастом, при алкогольной интоксикации или нарушении диеты.
Последствия хронической формы
Не все больные знают, чем опасен панкреатит в хронической форме. Многие считают, что если болей нет, то и лечиться необязательно. Но несоблюдение диеты приводит к постепенному отмиранию клеток поджелудочной железы. Это негативно отражается на работе всех органов. Особенно сильно панкреатит влияет на систему пищеварения. Ведь из-за нарушения выработки ферментов пища поступает в кишечник не расщепленной. Питательные вещества хуже усваиваются, поэтому у больного может развиваться анемия, слабость, сонливость, снижение работоспособности. Он худеет, теряет аппетит.
У больных хроническим панкреатитом наблюдается повышенная утомляемость, снижение артериального давления. Если не нарушена выработка инсулина, уровень сахара в крови падет. В результате этого развивается кислородное голодание, из-за чего прежде всего страдают клетки головного мозга.
Опасность хронического панкреатита в том, что из-за недостатка питательных веществ и постоянной интоксикации повышается восприимчивость к инфекциям. Воспаление поджелудочной железы может осложниться гнойным процессом, иногда появляются абсцессы, гнойники или свищи. Из-за этого возможно заражение крови. Кроме того, больной становится уязвим перед вирусными заболеваниями. А на фоне постоянного плохого самочувствия у него развивается депрессия, возможет даже психоз.
Ее клетки заменяются фиброзными, развивается фиброз. Кроме того, начинают образовываться опухоли. Чаще всего это кисты или псевдокисты, но осложнением хронического панкреатита может стать онкология.
Еще одним серьезным последствием воспаления поджелудочной железы является сахарный диабет. Он возникает, когда воспалительный процесс приводит к разрушению клеток, отвечающих за выработку инсулина.
Влияние на систему пищеварения
Самым частым осложнением панкреатита является нарушение работы желудочно-кишечного тракта. Снижение выработки основных пищеварительных ферментов приводит к ухудшению переваривания пищи. Из-за этого наблюдается недостаток многих витаминов и минералов. Кроме того, происходит нарушение работы кишечника, часто развиваются язвы или эрозии на его стенках. Больной постоянно испытывает дискомфорт, у него часто появляется диарея, запоры, метеоризм. В самых тяжелых случаях это состояние приводит к кишечной непроходимости.
Длительный воспалительный процесс может провоцировать заболевания соседних органов. Чаще всего страдает желчный пузырь. Желчные протоки выходят в двенадцатиперстную кишку вместе с протоками поджелудочной, поэтому поражаются воспалительным процессом в первую очередь. Развивается холецистит, дискинезия желчевыводящих путей, желчнокаменная болезнь. А если увеличенная железа перекрывает протоки, может возникнуть застой желчи и развивается механическая желтуха. В этом случае спасти больного может только операция.
Частыми спутниками панкреатита являются также гастрит, язвенная болезнь, эрозии пищевода, гастродуоденальный рефлюкс. Иногда может начаться перерождение клеток печени и развитие липоматоза.
Сердечно-сосудистая и дыхательная системы
Когда в кровь попадают ферменты поджелудочной железы, это негативно отражается на работе всех органов. Воспалительный процесс в поджелудочной железе может нарушить работу сердечно-сосудистой системы. Это связано с недостаточностью функций печени, нехваткой необходимых микроэлементов и с увеличением размеров железы. В результате нарушается ритм сердца, снижается свертываемость крови. Последствием этого может стать тахикардия, мерцание предсердий, частые кровотечения. Возникают также спазмы сосудов, может снизиться артериальное давление.
Интоксикация и недостаток некоторых микроэлементов в крови приводит к снижению количества кислорода. Это негативно отражается на состоянии дыхательной системы. Развивается гипоксия, в легких может накапливаться жидкость. Любая простуда приводит к тяжелой пневмонии.
Сахарный диабет
Хронический воспалительный процесс в поджелудочной железе часто приводит к повреждению островков Лангерганса. Именно там располагаются клетки, в которых происходит выработка инсулина. Без него глюкоза не поступает в клетки, а остается в крови. Постоянное повышение ее уровня становится причиной развития сахарного диабета 1 типа. Причем возникает заболевание не сразу, поэтому при панкреатите необходимо постоянно контролировать уровень сахара.

Панкреатит – это заболевание, при котором определяется высокий процент смертности. Основной причиной летального исхода считается развитие тяжёлых осложнений. Последствия воспалительного процесса имеют довольно серьёзный и опасный характер, по этой причине не стоит относиться к подобному расстройству пренебрежительно и поверхностно. При проявлении симптоматики острого приступа или в периоды обострения хронической формы необходимо немедленно обращаться за помощью к специалистам.
Осложнения при панкреатите будут отличаться в зависимости от формы заболевания. Из этого следует, что для острого и хронического воспалительного процесса последствия будут различными.
Осложнения острой формы
Осложнения острого панкреатита делятся на ранние и поздние. Ранние развиваются вместе с первыми проявлениями клинической картины панкреатита. Поздние зачастую появляются примерно через несколько недель и в большинстве случаев связаны с присоединением вторичной инфекции.
Ранние осложнения острого панкреатита обуславливаются проникновением панкреатических ферментов и частичек омертвевших тканей поражённого органа в кровоток. Первое место по распространённости занимает гиповолемический шок, основными факторами возникновения которого считаются сильная интоксикация организма и ярко выраженный болевой синдром. Ещё одним из самых распространённых последствий является ферментативно-разлитой или асептический панкреатит. Его опасность заключается в накоплении ферментов, которые агрессивно влияют на брюшную полость.
К другим ранним осложнениям можно отнести:
- дыхательную недостаточность;
- плеврит – это состояние, во время которого происходит воспаление плевры, что сопровождается скоплением жидкости в её полости;
- ателектаз одного из лёгких;
- острую печёночную недостаточность – проявляются желтоватым оттенком кожных покровов и слизистых оболочек;
- острый токсический гепатит – поражение печени, которое развивается влиянием шока и патологическим воздействием ферментов. Особую группу риска составляют пациенты с панкреатитом, у которых уже есть хронический воспалительный процесс печени, желчного пузыря или желчевыводящих протоков;
- нарушение работы сердечно-сосудистой системы;
- внутренние кровоизлияния;
- развитие воспаления в брюшине. При острой форме протекания воспаления тканей поджелудочной перитонит делится на асептический и гнойный;
- расстройства со стороны психики – формируются на фоне сильной интоксикации, которая нередко поражает головной мозг. В большинстве случаев, на второй или третий день от начала появления симптомов основного расстройства, развивается психоз. Его продолжительность составляет несколько суток;
- тромбоз сосудов.
Поздние осложнения острого панкреатита начинают формироваться после нормализации состояния больного, что достигается при помощи комплекса консервативных и хирургических способов лечения. Данные осложнений продлевает время нахождения больного в условиях стационара, а также значительно уменьшает процент благоприятного прогноза при остром панкреатите.

Поздние последствия острого панкреатита:
- формирование абсцессов или гнойников брюшной полости;
- появление панкреатических свищей – сообщений близлежащих внутренних органов;
- парапанкреатит – воспаление гнойного характера тканей, окружающих поражённый орган;
- некроз органа;
- развитие псевдокист — представляют собой формирование капсулы из соединительной ткани;
- пилефлебит – вовлечение в патологию воротной вены;
- возникновение опухолей зачастую злокачественного характера;
- заражение крови – это то, чем опасен острый панкреатит наиболее всего.
Осложнения хронической формы
Осложнениями при хроническом панкреатите зачастую становятся поражения органов, которые функционально связаны с поджелудочной железой. Среди такой группы последствий выделяются:
- гепатит реактивного характера;
- развитие холестаза с желтухой или без;
- холецистит;
- гнойный холангит.
По причине близости железы к диафрагме нередко выражаются такие осложнения хронического панкреатита, как пневмония или реактивный плеврит.
Гастроэнтерологами и онкологами доказана связь между хронической формой заболевания и формированием раковых опухолей поджелудочной. У пациентов, страдающих от подобного расстройства более чем двадцать лет, частота развития онкологии варьируется от 4 до 8%.
Возникновение вторичного сахарного диабета довольно долго считалось одним из самых распространённых осложнений при хроническом панкреатите. С каждым годом протекания подобного недуга вероятность появления сахарного диабета возрастает на 3%. Однако, если появление воспаления имело алкогольную этиологию, то риск значительно увеличивается.
К другим последствиям, которыми опасен хронический панкреатит, относят:
- появление эрозий и язв слизистой органов пищеварительной системы;
- железодефицитную анемию;
- ГЭРБ;
- портальную гипертензию;
- асцит – скопление большого количества жидкости в брюшной полости;
- варикозное расширение вен пищевода;
- постгеморрагическую анемию;
- спадение тканей лёгкого – на фоне его сдавливания увеличенной в объёмах поджелудочной;
- формирование камней в протоках;
- перитонит;
- септическое состояние.

Прогноз
Осложнённый панкреатит острого течения характеризуется высоким процентом смертности. Её показатели могут достигать до 15%, а при развитии тяжёлых последствий, в частности панкреонекрозе – увеличивается до 70%.
Основным фактором наступления смерти от панкреатита являются гнойно-септические осложнения, которые нередко протекают в комплексе с полиорганной недостаточностью и сильнейшей интоксикацией.
Не последнюю роль в прогнозе острого панкреатита играет потребление пациентом алкогольных напитков. В случаях полного отказа от спиртосодержащих напитков десятилетняя выживаемость наблюдается более чем 80% пациентов. Но когда больной продолжает употреблять алкоголь, подобный показатель снижается в два раза.
При некрозе тканей органа смертельный исход наступает в 50% случаев.
Прогноз хронического панкреатита во многом зависит от нескольких факторов, а именно:
- возрастной категории пациента;
- индивидуального характера течения болезни;
- общего состояния поражённого органа;
- наличия или отсутствия осложнений.
Выживаемость пациентов с хронической формой в период десяти лет достигает значений в 70%, двадцать лет – 45%. Вероятность формирования онкологии – 4% на каждые 25 лет протекания болезни.
Инвалидность достигает значений в 15%.
Профилактика
Предупреждение осложнений при остром течении составляет борьба с ярко выраженной болезненностью и интоксикацией. При хроническом течении профилактическими мероприятиями являются:
- пожизненный отказ от вредных привычек;
- соблюдение назначений лечащего врача относительно рациона;
- своевременное лечение сопутствующей патологии ЖКТ;
- санаторно-курортное лечение.
Помимо этого, пациентам с хронической формой рекомендуется регулярно проходить обследование у гастроэнтеролога.
Каков прогноз для больного с хроническим панкреатитом?
Плохими прогностическими факторами, связанными с хроническим панкреатитом являются возраст, табакокурение, длительное употребление алкоголя, наличие цирроза печени.
Согласно зарубежным данным, 10-летняя выживаемость пациентов с хроническим панкреатитом составляет приблизительно 70%, а 20-летняя — 45%. Риск развития рака поджелудочной железы у пациентов с хроническим панкреатитом за 20-летний период равняется 4%.
Что такое панкреатит? Это опасно? Излечима ли эта болезнь?
ПАНКРЕАТИТ — воспаление поджелудочной железы. Различают острый и хронический панкреатит. Острый панкреатит — острое воспалительно-некротическое поражение поджелудочной железы — занимает 3-е место по частоте встречаемости среди острой хирургической патологии органов брюшной полости. Заболевание поражает лиц цветущего возраста, обычно старше 30 лет, и стариков, склонных к ожирению, а также тех, кто злоупотребляет алкоголем. Женщины болеют в три раза чаще, чем мужчины. У детей заболевание встречается крайне редко. Ведущими этиологическими факторами острого панкреатита считают желчнокаменную болезнь, употребление алкоголя, травмы поджелудочной железы. В основе патогенеза острого панкреатита лежит активация протеолитических ферментов (главным образом, трипсина) не в просвете кишечника, а в самой поджелудочной железе с развитием ее самопереваривания. Под действием липазы происходят переваривание жиров и образование жировых некрозов в поджелудочной железе. При ее распаде и освобождении ферментов возникают кровоизлияния, некрозы в окружающих железу тканях. В некоторых случаях развивается диффузный перитонит с характерным геморрагическим выпотом. Гиповолемия, а также выброс из поджелудочной железы в кровь биологически активных веществ (активированных ферментов, кининов, гистамина) , расширяющих сосуды, повышающих проницаемость сосудистой стенки, уменьшающих сократимость миокарда, приводят к развитию шока. Заболевание развивается внезапно, обычно после обильного приема жирной, мясной пищи и (или) алкоголя. Наиболее характерный клинический симптом острого панкреатита — резчайшая боль. Она настолько интенсивна при наиболее тяжелой форме — панкреонекрозе, что влечет за собой шок с резким падением кровяного давления, бледностью, холодным потом. Боль обычно быстро нарастает, не ослабевая ни на минуту, и часто не купируется даже после инъекции наркотических анальгетиков. Это объясняется близостью поджелудочной железы к солнечному сплетению и переходом на него воспалительного процесса. Даже отечная форма панкреатита часто сопровождается резкой болью; реже боль умеренная или незначительная. Боль локализуется в глубине эпигастральной области. Часто больные отмечают опоясывающий ее характер, иррадиацию в спину и оба подреберья. Отмечено, что при преимущественном поражении головки поджелудочной железы боль иррадиирует в правое подреберье, при поражении хвоста имеет левостороннюю локализацию. Прогноз при отечной форме острого панкреатита благоприятный, при панкреонекрозе — очень серьезный (летальность достигает 50 — 60%). Профилактика заключается в соблюдении рационального режима питания, борьбе с алкоголизмом, своевременном лечении заболеваний пищеварительной системы. Хронический панкреатит .Прогноз при адекватном лечении и соблюдении указанных рекомендаций благоприятный. Профилактика заключается в соблюдении рационального режима питания, своевременном лечении заболеваний пищеварительной системы, в том числе острого панкреатита.
почитайте википедию
Заболевание поджелудочной железы. Если не лечить -опасно
воспаление поджелудочной железы. довольно опасно.
воспаление поджелудочной железы. лечить надо обязательно.
это воспаление поджелудочной железы. болезнь излечима, но очень сложно.
Панкреатит это воспаление поджелудочнои железы. очень серьезная болезнь, нужно придерживаться диеты, кушать не жирную пищу, если не лечить то может перерасти в острую форму, которую невозможно вылечить. берегите себя:)
