аллергия на мороз.Как люди реагируют на холод?
Как люди реагируют на холод? Странный вопрос, скажете вы. Ежатся, зябнут, могут ощутить мурашки по коже и даже задрожать. Но некоторых людей даже теплая одежда не спасает от красной зудящей сыпи, волдырей и даже лихорадки и ломоты в суставах! Так выглядит аллергия на холод.
Точной статистики по аллергии на мороз нет. Известно, что проявляется она чаще всего в возрасте от 14 до 30 лет и около 70% страдающих от нее — женщины. Реакция возникает, когда столбик термометра опускается до +4°С и ниже. Во влажном воздухе и при сильном ветре проявления острее, так как холод ощущается острее.
Я не могу определить, красная сыпь, возникающая на моей коже зимой – аллергия на мороз или признак другой проблемы. Можно ли определить точно?
Страдают прежде всего открытие участки тела — нос, мочки ушей, лицо, кисти рук. Но высыпания могут появиться и под одеждой, если человеку достаточно холодно. Сначала появляется классическая крапивница — красная сыпь с отечностью, волдырями и зудом.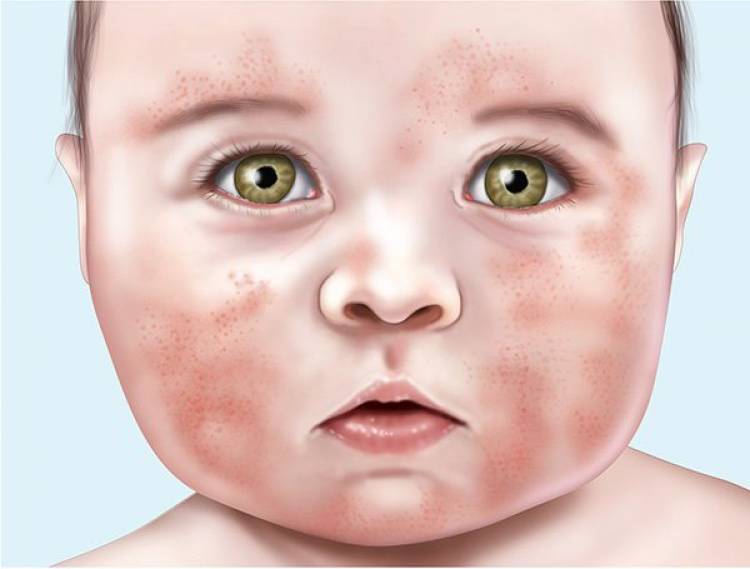
Конечно, все эти симптомы могут быть связаны и с другими причинами. Чтобы убедиться, что виноват холодный воздух, делают «тест на мороз». На тыльную сторону ладони кладут кусочек льда и держат 2-5 минут. Если через некоторое время после снятия на этом месте появится припухлость и сыпь — это признак аллергии. Отличить аллергию на мороз от других состояний эффективно помогут некоторые анализы.
Прежде у меня не было аллергии на холод. Волдыри на коже, которые я расчесываю до боли, стали возникать после 25 лет. Чем объяснить появление этих зудящих пятен?
Первичная холодовая аллергия возникает сама по себе, причины ее точно не установлены. Есть данные, что в течение 10 лет после первого приступа реакция на холод исчезает сама по себе примерно у 25% людей.
Есть данные, что в течение 10 лет после первого приступа реакция на холод исчезает сама по себе примерно у 25% людей.
Бывает так называемая вторичная аллергия на холод, которая возникает вследствие других заболеваний. Например, после того как человек, особенно ребенок, переболел ветряной оспой, пневмонией, инфекционным мононуклеозом. Развивается она и на фоне хронических заболеваний, особенно иммунных нарушений, болезней печени и желудочно-кишечного тракта, гельминтозов.
Хотя медицина не уверена в причинах первичной холодовой аллергии, механизм реакции вполне понятен. Под влиянием холода — неважно, из воздуха, воды или с какой-то поверхности— в сосудах кожи усиленно вырабатываются особые иммунные соединения криоглобулины. Они и дают такую кожную реакцию.
С одной стороны, стратегия борьбы с аллергией на холод вроде бы понятна: одеваться теплее, поменьше бывать на холоде, не купаться в холодной воде и т.п. Но порой обстоятельства сильнее нас, а выйти на мороз и начать задыхаться от отека Квинке — не лучший исход.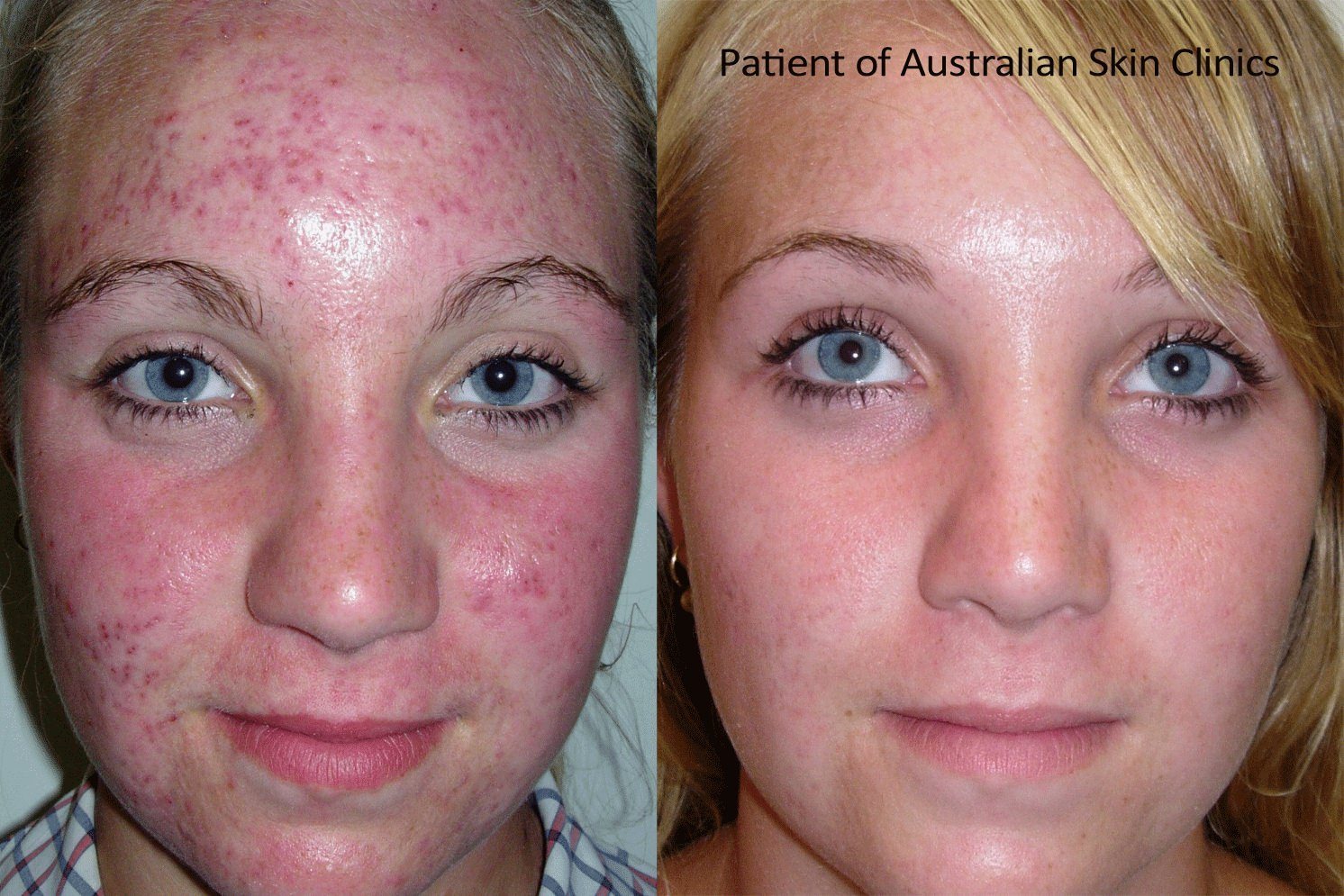
Поэтому лучше все-таки обратиться к аллергологу, провести диагностику и получить рекомендации по снятию острого состояния.
Собираюсь на прием к аллергологу. Какие анализы надо подготовить заранее?
Действительно, для экономии времени можно провести исследования некоторых показателей крови еще до визита к врачу и прийти к нему уже с готовыми результатами.
Можно выбрать или биохимический анализ печени, или обследование печени, так как половина тестов совпадает.
Биохимический анализ крови, базовый позволит оценить общее состояние печени и риска атеросклероза сосудов. На его основании сразу станет понятно, можно ли предполагать первичную аллергию на мороз, или эта реакция явно следствие какого-то заболевания.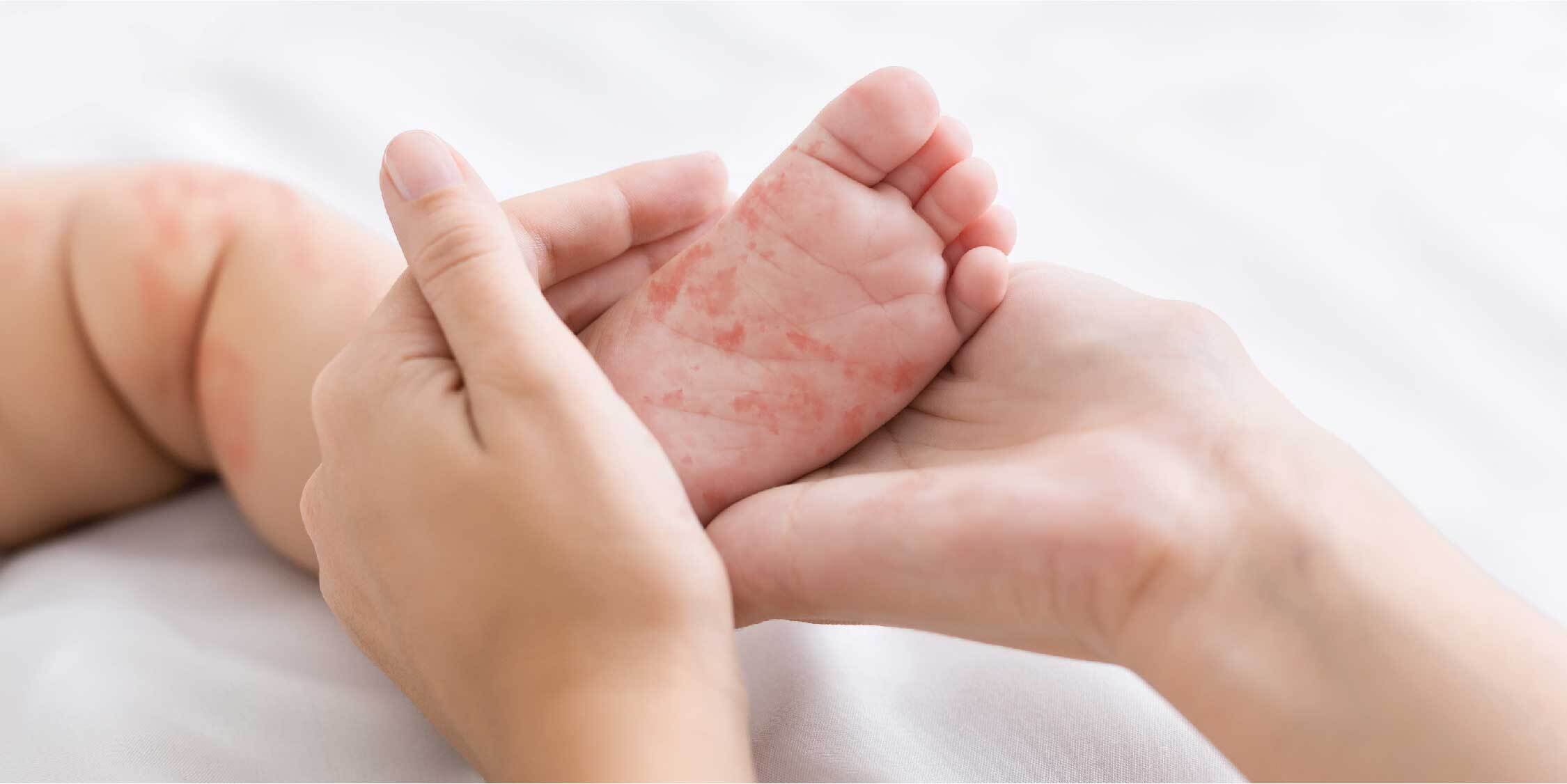
Обследование печени, базовый — комплекс тестов, который позволяет оценить состояние клеток печени и ее работу. Обычно его назначают при повышенной утомляемости и присутствии тяжести или болей в правом подреберье. При наличии реакции на холод позволит установить, не является ли аллергия следствием токсического, вирусного или иного поражения печени. Сдается так же, как биохимический анализ крови.
Криоглобулины — исследование, которое обнаружит те самые иммунные комплексы, которыми организм отвечает на мороз. Их лучше проверить, так как их наличие в кроки сопровождается повреждением почек. Могут указывать так же на вирусный гепатит и некоторые другие заболевания. Анализ сдается с утра после 8-часового голода, пить обычную воду можно без ограничений.
Если есть подозрение на синдром Рейно, часто связанный с ревматическмми заболеваниями, необходимо сдать ревматологический расширенный комплекс лабораторных тестов.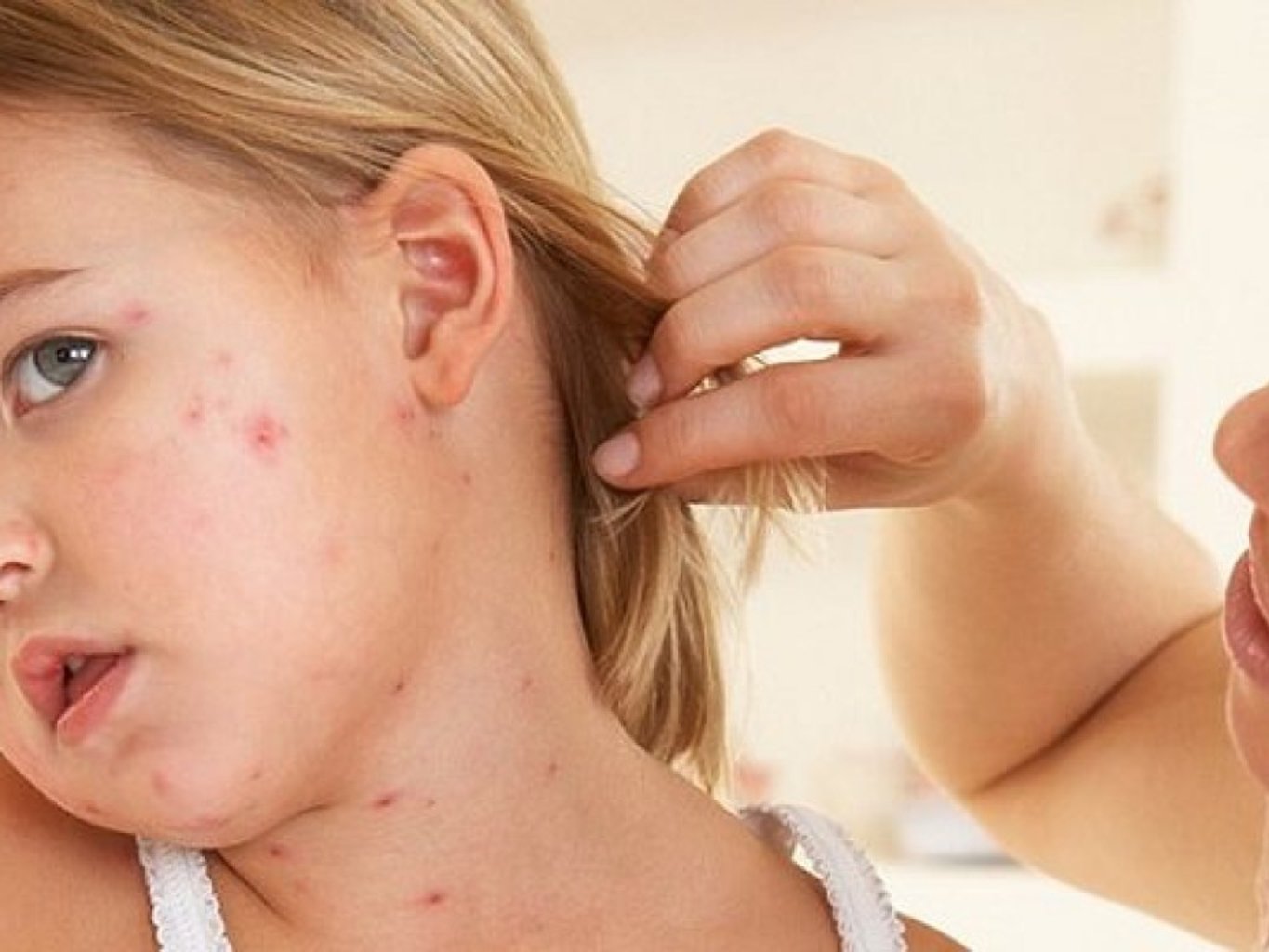
Ускорьте постановку диагноза и исключите серьезные заболевания, сдав все анализы за один раз в удобно расположенном офисе лаборатории.
Эти крошечные прыщи на моем лице — аллергическая реакция?
Волдыри на коже могут возникать по самым разнообразным причинам, от аллергических реакций до акне. Однако по некоторым определяющим характеристикам вы можете найти отличия между аллергической реакцией и другой сыпью на лице.
В частности, аллергический контактный дерматит (АКД) чаще всего вызывает небольшие красные высыпания, которые могут чесаться. Они обычно локализуются в зоне, с которой контактирует аллерген.
Изучать признаки сыпи и симптомы, которые при этом возникают, важно, чтобы помочь определить причину появления высыпаний на вашем лице. Это поможет вам правильно выбрать специалиста, который и подберет корректную стратегию лечения.
Аллергический контактный дерматит проявляется как характерная красная сыпь, которая сильно чешется. Могут также появляться маленькие красные волдыри рядом с сухой кожей, покрытой коркой.
Могут также появляться маленькие красные волдыри рядом с сухой кожей, покрытой коркой.
Вы можете подозревать возникновение этого типа аллергической реакции, если пользовались новым мылом, лосьоном или косметическим средством и вскоре после этого возникла сыпь.
Контактный дерматит также может развиться в результате контакта с веществами в растениях и украшениями.
Если у вас развился этот тип аллергической реакции, она будет наблюдаться на тех частях лица, которые контактируют с раздражающими веществами.
Кроме красного цвета и зуда, сыпь при аллергическом контактном дерматите может сопровождаться крошечными неровностями. Визуально это напоминает ожог, а в тяжелых случаях могут появляться волдыри на коже.
По мере заживления кожи сыпь может стать сухой и покрыться коркой.
Симптомы АКД похожи у младенцев и маленьких детей. Вы можете увидеть на их коже очень сухую красную сыпь, набухшую и с трещинами. При этом ребенок будет вести себя беспокойно из-за боли, жжения и зуда.
Часто вы можете и не подозревать, что у вас есть чувствительность к этому веществу. Возникновение сыпи является признаком того, что данного раздражителя следует избегать в будущем.
Сыпь на лице может быть вызвана и аллергией на продукт, который вы раньше долгое время употребляли без проблем. Так может проявляться крапивница.
Однако, если ваше лицо не контактировало с любыми необычными веществами, а вы уверены, что не употребляли потенциально аллергенную пищу, ваша сыпь может вовсе не являться аллергической реакцией.
Другие виды сыпиДругие возможные причины сыпи на лице включают:
- Акне. Вы можете увидеть комедоны и, иногда, — воспалительные поражения, такие как кисты и пустулы. Или могут появиться красные волдыри на коже.
- Экзема. Одна из ее разновидностей — атопический дерматит — проявляется красными высыпаниями, которые сильно чешутся.

- Фолликулит. Это название инфицированных волосяных фолликулов. Они часто появляются у людей, которые бреются.
Кроме того, фолликулит могут вызывать клещи рода демодекс, которые часто поселяются в волосяных фолликулах или сальных железах на коже человека, в том числе на лице. Подхватить таких клещей можно, в частности, от домашних любимцев, тех же собак.
- Крапивница — это зудящие бледно-розовые волдыри на коже, напоминающие пузырьки от ожога крапивой. Они могут быть большими или маленькими, красными или телесного цвета.
Часто крапивница вызывается лекарствами или недавней болезнью. Во многих случаях точная причина крапивницы не определяется.
- Лекарственная аллергия. У некоторых людей возникают аллергические реакции на лекарства, которые они принимают. В большинстве случаев это экзантематозная медикаментозная реакция, которая обычно безвредна.
Впрочем, в других случаях такая реакция может быть очень серьезной. Например, когда развивается состояние, называемое медикаментозной реакцией с эозинофилией и системными симптомами (DRESS), или синдромом Стивенса-Джонсона.
- Милия. Это небольшие кисты, которые развиваются в результате попадания кератина под кожу. Они безвредны.
- Розацеа. Длительное воспалительное состояние кожи, которое вызывает румяность, образование папул, пустул, отечность.
Контактный дерматит может быть классифицирован как контактный дерматит от раздражения или аллергический контактный дерматит.
Контактный дерматит от раздражения развивается под влиянием таких факторов, как хлорная известь, медицинский спирт, вода и моющие средства. Другие раздражители включают бытовую химию, химикаты в игрушках и мебели, удобрения.
Реакции от сильных раздражителей развиваются почти сразу после контакта с кожей. А вот длительное умеренное влияние, такое как многократное мытье рук, может не вызывать значительный дерматит в течение нескольких дней.
Аллергический контактный дерматит вызывается иммунной реакцией, которую производит ваш организм, когда кожа контактирует с определенным веществом.
Красители, ароматизаторы и растительные вещества являются потенциальными источниками АКД. Другие возможные причины этой реакции на вашем лице — никель, формальдегид, перуанский бальзам.
В отличие от контактного дерматита, вызванного раздражением, развитие аллергического контактного дерматита может занять от 1 до 3 дней. Это затрудняет определение аллергенов, вызывающих такую сыпь.
Младенцы и маленькие дети также могут быть подвержены аллергическому контактному дерматиту на лице. Некоторые его причины — ароматические отдушки, солнцезащитные средства и химические вещества в детских салфетках.
Как лечитьЛечение контактного дерматита является в значительной степени профилактическим.
Если у вас появилась сыпь на лице после применения определенных средств для ухода за кожей, косметики или других веществ, следует немедленно прекратить их использование. То же самое касается детских салфеток и других средств ухода за детьми.
Если у вас начала появляться сыпь от аллергической реакции, аккуратно вымойте кожу нежным мылом и остудите теплой водой. Лечение фокусируется на выявлении вещества и дальнейшем его избежании.
Лечение фокусируется на выявлении вещества и дальнейшем его избежании.
Некоторые высыпания могут сочиться и образовывать корку. Вазелин (или смесь вазелина и минерального масла) могут помочь успокоить кожу и защитить лицо от растрескивания.
При всем том, использование на лице любой мази может вызвать акне. Поэтому, если вы к нему склонны, применяйте такие продукты только после консультации с врачом.
Возможно, вы захотите использовать продукт из линейки гипоаллергенных кремов, в котором нет веществ, вызывающих аллергический контактный дерматит.
Уменьшить покраснение и воспаление могут местные кортикостероиды. Мази и кремы с ними также помогают при зуде. Однако применение кортикостероидов имеет особенности, поэтому использовать их следует также после консультации с врачом.
Лучший способ лечения аллергического контактного дерматита у ребенка — определение причины реакции. Иногда это трудно сделать. В таких случаях важно соблюдать минималистский подход к уходу за кожей.
Для этого избегайте использования средств для мытья тела и моющих средств с ароматизаторами. Применяйте детские влажные салфетки для чувствительной кожи.
Обязательно часто увлажняйте кожу с помощью гипоаллергенного крема. Если сыпь не проходит, запишитесь на прием к дерматологу.
Крапивница и отёк Квинке — Лечение аллергии и астмы в Аллергомед
Крапивница – это заболевание, вызываемое различными факторами, характеризующееся появлением кожной сыпи, первичным элементом, которой является волдырь.
Отек Квинке (гигантская крапивница, ангионевротический отек) – это наследственное или приобретенное заболевание, характеризующееся отеком кожи, подкожной клетчатки, а так же слизистой оболочки различных органов и систем (дыхательной, пищеварительной, мочевыделительной).
Наиболее частые причины крапивницы и отеков Квинке
- Пищевые продукты: рыба, рыбная икра, ракообразные (раки, креветки, крабы), молоко, яйца, орехи, бобовые, цитрусовые, шоколад, мед, сыр, клубника, пищевые красители и консерванты.

- Лекарственные препараты: антибиотики, витамины группы В, белковые препараты (плазма, кровь, иммуноглобулин), миорелаксанты, рентгеноконтрастные вещества, противовоспалительные препараты и т.д.
- Укусы насекомых.
- Паразиты (простейшие, гельминты).
- Инфекционные агенты: вирусы (гепатита В и С), бактерии, грибы. У большинства больных имеются очаги инфекции в ЛОР – органах, ротовой полости, пищеварительной системе, в урогенитальном тракте.
- Физические факторы давление, холод, тепло, инсоляции, физические нагрузки.
- Химические вещества: соли металлов (хром, никель, кобальт), латекс, мази, кремы, бытовая химия.
- Аэроаллегены: бытовые (домашняя пыль), эпидермальные, пыльцевые (см. раздел Аллергический ринит – классификация аллергенов).
- Психогенные факторы (нервно- психическое перенапряжение, острая стрессовая ситуация, хроническая тревога).
- Болезни пищеварительной системы, опухолевые заболевания, коллагенозы, порфирия.

- Часто причину крапивницы и отека Квинке выявить не удается. В этом случае говорят об идиопатической крапивнице.
Основные симптомы
Крапивница и отек Квинке бывают острые и хронические.
Крапивница характеризуется появлением волдырей различного размера, сопровождающихся кожным зудом. Волдыри появляются внезапно и исчезают через несколько часов или дней. Часто повышается температура тела, появляется слабость, может понижаться артериальное давление.
Отек Квинке проявляется плотными безболезненными инфильтратами, локализующимися на лице (губы, веки), в полости рта ( мягкое небо, язык, миндалины). Примерно у четверти больных наблюдается поражение дыхательных путей (гортани, трахеи, бронхов). Появляется лающий кашель, приступы удушья и асфиксия. В 30% случаев появляются отеки пищевода, желудка, кишечника, что проявляется в тошноте, рвоте, нарушении глотания, болями в животе, метеоризмом, кишечной непроходимостью. Локализация процесса может проявляться со стороны мочевыделительной и нервной систем, что соответственно будет проявляться задержкой мочи и симптомами головокружения, тошнотой, рвотой, заторможенностью.
Диагностика крапивницы
- Характерный аллергологический анамнез.
- Эозинофилия крови.
- Повышение уровня иммуноглобулина Е.
- Положительные провокационные тесты на холод, на физическое усилие, на вибрацию и т.д.
- Требуется полное обследование желудочно-кишечного тракта, а в некоторых случаях необходимы иммунологические исследования.
Лечение крапивницы и отека Квинке
- Исключение аллергенов или причинно значимых факторов болезни.
- Лекарственная терапия назначается в зависимости от выявленной причины крапивницы или отека Квинке.
- Нелекарственная терапия (см. немедикаментозные методы лечения).
Несмотря на то, что крапивница и отеки Квинке являются одними из наиболее трудно излечимых аллергических патологий, эффективность комплексного лечения составляет 95-98% хороших и отличных результатов.
В клинике «Аллергомед» существуют уникальные методики лечения этих патологий.
ᐈ Аллергические реакции и кожная сыпь
Аллергены могут попасть в организм несколькими путями:
- через контакт с кожей
- перорально, например, с едой
- через инъекцию
- при вдыхании
Как только аллерген попадает в организм, он может вызвать воспалительную реакцию, включая и сыпь на коже.
Контактный дерматит возникает, когда человек прикасается к чему-то, на что у него аллергия.
Как правило, человеку необходимо повторно контактировать с аллергеном, прежде чем возникнет реакция. Сыпь может появиться через 24–48 часов. Практически любое вещество в окружающей среде может вызвать аллергическую реакцию с кожной сыпью.
Поговорим о наиболее распространенных причинах аллергии
Ядовитые растения
Американский фонд астмы и аллергии (AAFA) заявляет, что ядовитый плющ, ядовитый дуб и ядовитый сумах являются наиболее распространенными триггерами контактного дерматита. В течение нескольких дней после контакта с одним из этих растений у человека может появиться выступающая над кожей зудящая красная сыпь. Сыпь обычно образует линию на руках, ногах или областях, где растение коснулось кожи.
Химикаты
Некоторые химические вещества могут вызвать аллергическую реакцию при контакте с кожей человека:
- латекс и резина
- краски для волос
- пропиленгликоль
- формальдегид
- отдушки
- клеи
- никель, золото и кобальт
Химическая сыпь часто напоминает ожог. Она может проявляться отеком или волдырями, а также шелушащимися или сухими пятнами овальной формы. Аллергическая реакция обычно ограничивается участком кожи, непосредственно соприкасающимся с аллергеном.
Она может проявляться отеком или волдырями, а также шелушащимися или сухими пятнами овальной формы. Аллергическая реакция обычно ограничивается участком кожи, непосредственно соприкасающимся с аллергеном.
Лекарственные препараты
Любой препарат может вызвать аллергическую реакцию.
Лекарства, которые чаще вызывают аллергическую сыпь, включают: антибиотики, такие как пенициллин и сульфамидные препараты, неомицин и бацитрацин, аспирин и другие нестероидные противовоспалительные препараты (НПВП), кодеин, антигипертензивные лекарства, противозачаточные таблетки.
При аллергических реакциях немедленного типа сыпь обычно выглядит как крапивница – приподнятые красные высыпания на коже. Реакция на лекарства часто начинается на туловище и может распространяться на руки, ноги, ладони, подошвы, возникать на слизистых оболочках рта.
Отсроченные аллергические реакции и сыпь могут появиться через несколько дней или недель. Аллергическая реакция может возникнуть даже после прекращения приема лекарства. Антибиотики для местного применения, такие как неомицин и бацитрацин, также могут вызывать контактный дерматит.
Антибиотики для местного применения, такие как неомицин и бацитрацин, также могут вызывать контактный дерматит.
Продукты питания и пищевые добавки
К продуктам, вызывающим большинство аллергических реакций, относятся:
- арахис
- соя
- пшеница
- молоко
- орехи (грецкие орехи, миндаль, кедровые орехи, бразильские орехи, пекан, кешью, фисташки)
- яйца
- рыба и моллюски
- кунжут
Респираторные аллергены
В более редких случаях у человека может развиться крапивница при вдыхании аллергена.
Примеры респираторных аллергенов включают:
- пыльца
- споры плесени
- пылевые клещи
- перхоть животных
Другие симптомы, возникающие при аллергических реакциях, могут включать: зуд, боль, жжение, субфебрильную температуру, отек, хрипы или затрудненное дыхание.
Диагностика
Врач обычно может диагностировать сыпь, вызванную аллергической реакцией, путем сбора истории болезни человека и исследования сыпи.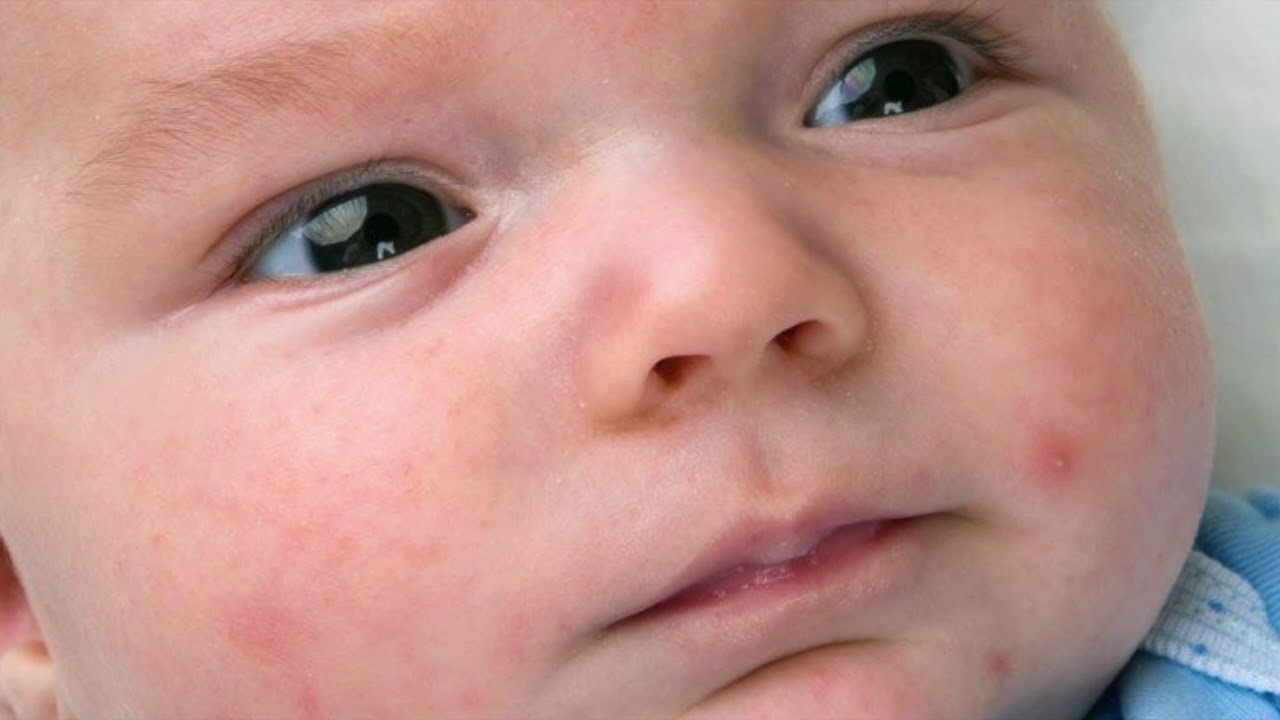 Также проводятся кожные пробы на аллергию и другие аллергологические тесты.
Также проводятся кожные пробы на аллергию и другие аллергологические тесты.
Лечение
Американская Академия аллергии, астмы и иммунологии (AAAAI) утверждает, что время от начала аллергической реакции до ее исчезновения может занять 14–28 дней, даже в случае лечения (в зависимости от типа реакции).
Варианты лечения включают:
- кремы с кортикостероидами
- нестероидные кремы
- прохладные компрессы
- овсяные ванны
- безрецептурные лосьоны против зуда
- безрецептурные антигистаминные препараты
- рецептурные пероральные кортикостероидные препараты
- инъекции адреналина
Когда обратиться к врачу?
Человек должен обратиться к врачу, если у него:
- сыпь возникает внезапно и быстро распространяется
- сыпь появилась после начала приема нового лекарства
- имеются сопутствующие симптомы, такие как сильный зуд, боль или жар
- появляются большие волдыри или отек
- симптомы аллергической реакции сохраняются несмотря на попытки лечения
В некоторых случаях аллергическая реакция может привести к анафилаксии или отеку дыхательных путей. AAFA заявляет, что лекарственные, пищевые аллергены и укусы насекомых являются наиболее частыми причинами анафилаксии.
AAFA заявляет, что лекарственные, пищевые аллергены и укусы насекомых являются наиболее частыми причинами анафилаксии.
Анафилаксия — это неотложная ситуация.
Человеку требуется неотложная помощь, если он испытывает такие симптомы:
- затрудненное дыхание или ощущение отека горла
- отек лица, губ или языка
- спутанность сознания или потеря сознания
- падение артериального давления
- синеватый оттенок кожи
- рвота или диарея
- спазмы в животе
- головокружение
- спутанность сознания
Человек, у которого была анафилаксия в анамнезе, всегда должен иметь при себе инжектор EpiPen.
Берегите себя и обращайтесь за консультацией к врачу вовремя!
Аллергия на нервной почве — Медицинский центр Здоровое Поколение (Днепр)
Аллергия – это неадекватная реакция организма на внешние раздражители, вызванная дисфункцией иммунной системы.
Пониженный иммунный статус может объясняться изменениями в центральной нервной системе.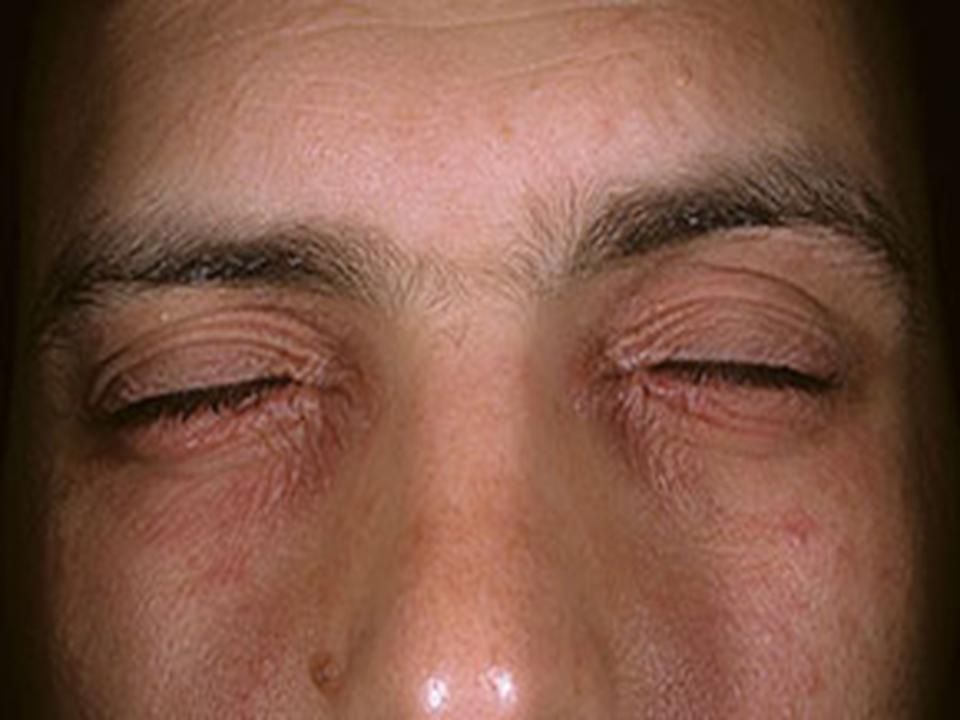 Поэтому в последнее время стал выставляться диагноз «аллергия на нервной почве». Интенсивность аллергического состояния зависит от эмоциональной и психической устойчивости человека.
Поэтому в последнее время стал выставляться диагноз «аллергия на нервной почве». Интенсивность аллергического состояния зависит от эмоциональной и психической устойчивости человека.
Аллергии на нервной почве чаще всего подвергаются женщины, которые сильнее мужчин реагируют на негативные обстоятельства.
Хронические заболевания, преклонный возраст – вот эти факторы, которые снижают защитные силы организма, а значит, способствуют возникновению аллергического состояния.
Длительные тяжелые переживания могут быть причиной аллергии даже у человека с крепкой нервной системой.
Есть основания полагать, что важным фактором, провоцирующим аллергические реакции, может быть наследственная предрасположенность.
Пациенты с диагнозом «аллергия на нервной почве» характеризуются повышенным уровнем тревожности и раздражительности.
Они легко внушаемые, быстро утомляются.
У них наблюдается нарушения функций желудочно-кишечного тракта и мочевого пузыря, скачки артериального давления.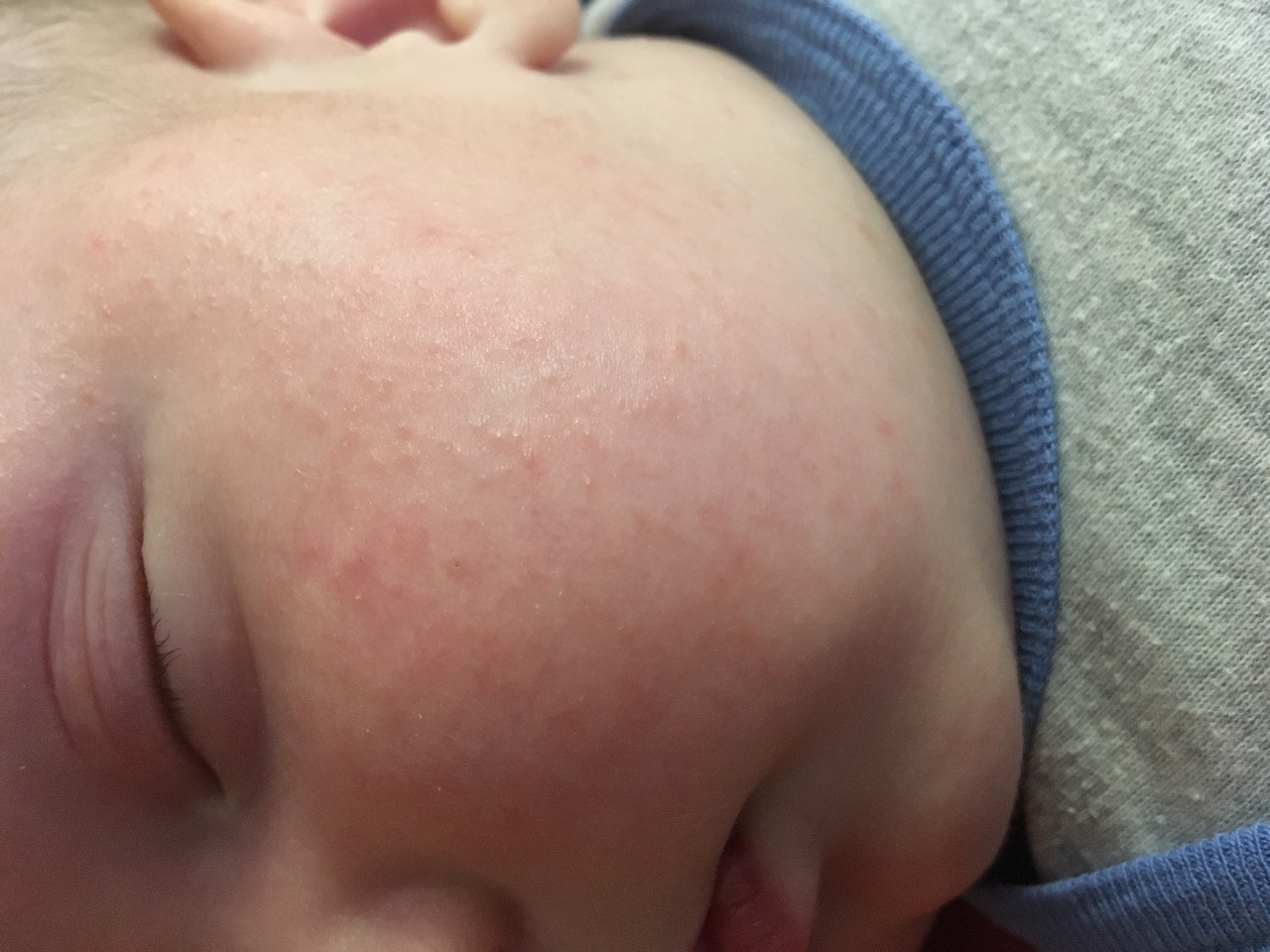
Клиническое проявление аллергии на нервной почве может иметь различную форму и интенсивность.
Чаще всего она проявляется кожными реакциями: дерматитом, экземой, псориазом.
Высыпания имеют форму папул или волдырей.
При этом типе аллергии пациент страдает от сильного зуда.
Состояние больного может усугубляться головокружением, головными болями, тошнотой, рвотой и нарушением сознания. В редких случаях аллергия на нервной почве проявляется симптомами бронхиальной астмы.
При аллергии на нервной почве наиболее затруднительно выявление провоцирующего фактора.
Чтобы правильно установить причину кожных реакций, пациентам назначаются тесты на химические, физические, биологические антигены. Применяется специальное исследование крови на уровень гистамина и некоторых других веществ, определяющих иммунный статус организма.
Задача врача состоит в том, чтобы активировать механизмы десенсибилизации и при помощи нейрогуморальной системы избавить пациента от этого заболевания.
Поэтому лечение аллергии нервного происхождения проводится комплексно с использованием различных методов:
- медикаментозного,
- рефлексо-мануальной терапии (точечного массажа, иглоукалывания),
- психо-терапевтических техник,
- гомеопатии.
Больному назначаются успокоительные лекарственные препараты, настои лекарственных трав с седативным действием.
Большое значение имеет профилактика аллергического состояния путем устранения провоцирующих факторов.
Маленькие дети, слабо защищенные от психологических атак, также находятся в группе риска по заболеванию аллергией этой этиологии.
Детские аллергологи медицинского центра «Здоровое поколение» уделяют большое внимание профилактике аллергии у детей, потому что предупредить заболевание значительно легче, чем его лечить.
Например, если у ребенка появляются кожные высыпания от посещения детского сада, может возникнуть необходимость изменить дошкольное учреждение.
В любом случае своевременная и правильная диагностика повысит терапевтический эффект.
«Аллергия» на холод: причины, симптомы, лечение
04 февраля 2020
Аллергия аллергии рознь. Что испытывает организм человека при аллергической реакции на цветение, и как бороться с такой аллергией знают многие. Но что делать, когда симптомы аллергии (слезотечение, шелушение, зуд и покраснение кожи, отеки) возникают во время сильных морозов или перепадов температуры?
Причины холодовой аллергии
Современная медицина пока еще не готова дать точный ответ о причинах аллергии на холод. Известно лишь, что при определенных факторах у особо чувствительных людей возникает странная реакция организма, связанная с резкой переменой температур зимой, при контакте с холодной водой и т.д., употреблении холодных напитков и пищи.
Данное заболевание может развиться после антибиотикотерапии, параллельно с течением инфекционных или паразитарных заболеваний. Кроме того, она имеет наследственный характер.
Провокаторами холодовой аллергии являются: стресс, нарушение обменных процессов, слабый иммунитет, аллергия на другие раздражители, эндокринные, онкологические, хронические (синусит, гайморит, дисбактериоз кишечника), кожные (нейродермит, экзема, псориаз) заболевания.
Основные симптомы холодовой аллергии
Заболевание можно разделить на 4 клинические формы:
- Хроническая форма заболевания протекает остро и сопровождается сильным зудом на открытых участках (лицо, кисти рук, встречается на всем теле). Зудящие участки отекают, напоминая по виду волдырь, сменяющийся высыпаниями красного цвета. Они выглядят как комариные укусы или ожоги от крапивы.
При тяжелом развитии болезни наблюдаются: общее недомогание, озноб, выраженная слабость, сердцебиение, мышечная и суставная боль. Симптомы и протекание данной формы могут сохраняться в течение всего холодного периода.
- Рецидивирующая форма особенно связана с реакцией холодной воды на кожу, поэтому проявляется осенью, зимой или ранней весной.
- Рефлекторная аллергия развивается при общем охлаждении всего организма. Но случается и местная чувствительность, проявляющаяся сыпью вокруг участка, который контактировал с холодом.
- Наследственная форма бывает крайне редко. Она характеризуется появлением зуда, а также жжения и сыпью, которые появляются не сразу, а спустя несколько часов и даже более после пребывания на холоде. Эти симптомы могут сопровождаться ознобом, лихорадкой, болью в суставах, лейкоцитозом. Подобная реакция обычно возникает из-за ветра и не нуждается в лечении (проходит в течении нескольких дней).
Другие проявления «аллергии» на холод и полезные советы
- Крапивница (покраснение кожи, зуд, образование волдырей).
В такой ситуации рекомендуется нахождение в сухом и очень теплом помещении, теплая и сухая одежда (непосредственно прилегающая к телу, должна быть из льна или хлопка), горячее питье и антигистаминные препараты.
- Насморк, появляющийся при нахождении на холодным воздухе. Вместо капель для носа лучше применить точечный массаж и тепло.
- Конъюнктивит, сопровождающийся покраснением глаз, слезоточивостью и зудом. Однако в тепле все проявления сразу проходят. Таким больным видимо придется отказаться от контактных линз, нанесения декоративной косметики.
- Мигрень, спровоцированная холодом. Чтобы головные боли зимой не носили постоянный характер, рекомендуется носить головной убор (в зависимости от сезона) и не увлекаться холодными напитками и десертами. В противном случае мигрень грозит перейти в хроническую форму.
- Радикулит – еще одна реакция на холод, поэтому лучше всего утепляться. Для профилактики – теплая ванна, теплое питье, согревающая мазь.
- Затрудненное дыхание обычно проходит в тепле. Если реакция продолжительная, важно незамедлительно проконсультироваться с пульмонологом или аллергологом. Находясь на улице в мороз, прикрывать нос и рот шарфом, рукавицей и дышать только носом.
Главный вывод из всего вышесказанного – непременно утепляться!
Диагностика заболевания
При появлении симптомов холодовой аллергии необходимо посетить терапевта и иммунолога-аллерголога. Пройдя комплексное обследование, назначенное врачом-специалистом, устанавливается точная причина аллергических реакций.
Самый простой тест на холодовую аллергию можно провести самостоятельно в домашних условиях. Это так называемые холодовые пробы: приложите к запястью кубик льда на 10-15 минут и, если, кожа отреагирует появлением сыпи и зуда, значит необходимо обратиться к аллергологу.
Однако, отсутствие реакции еще не является 100% показателем, если проблемы по-прежнему продолжают беспокоить. Поскольку некоторые формы данного заболевания невозможно выявить с помощью этого теста и могут понадобиться другие исследования: тест на криоглобулины, общий и биохимический анализ крови, анализ мочи, ревмопробы и др.
Как снизить проявления холодовой аллергии
В силах медицины лишь немного снизить проявления аллергии, возникающей под воздействием холода.
Итак, что можно сделать местно:
- Перед выходом на улицу в холодную погоду, на детскую кожу наносят детский крем, взрослым рекомендуют обработать участки кожи жирным кремом.
- Губы смазывают гигиенической помадой, специально предназначенной для защиты слизистой каймы губ в морозную стужу.
- Хорошим защитным эффектом обладает барсучий жир, содержащий ненасыщенные жирные кислоты и витамины группы В, А, необходимые для питания и восстановления кожи. Так же, как и любой крем, барсучий жир можно наносить на кожу за 20-30 минут, уделяя основное внимание щекам, губам, носу, рукам.
- Теплая одежда: перчатки, варежки (лучше непромокаемые для малышей), шарфы, капюшоны, – все эти детали прекрасно предохранят от ветра и помогут дольше сохранить тепло.
- Лекарственные травы в виде настоев и отваров (корень лопуха, трехцветная фиалка, листья грецкого ореха, сосновые шишки). Полученным настоем протирают обветренную, потрескавшуюся кожу.
- Укрепить иммунитет и снизить реакцию организма на холод можно с помощью постепенного закаливания: прохладное обтирание. Однако, пациентам с сильными проявлениями аллергии следует воздержаться от этой методики, поскольку все это грозит такими побочными результатами как: анафилактический шок, отек Квинке, отек гортани.
Какой препарат подойдет именно вам, должен решать врач.
Будьте здоровы!
Источник: Софья Милованова, журналист
Причины возникновения сыпи у детей
Естественно, что грамотно определить причину возникновения высыпания, поставить диагноз и назначить лечение ребенку может только детский врач-педиатр, дерматолог или аллерголог. Но оказать первоначальную помощь, снять зуд и помочь малышу могут и сами родители, зная основные признаки и причины возникновения сыпи. На первом этапе важно определить, какой характер носит высыпание — инфекционное, аллергическое или не относящееся ни к одному из вышеперечисленных.
Причины возникновения высыпаний у детей:
1. Угри новорожденных. Впервые могут возникнуть у новорожденных в возрасте 1 — 2 месяца. Как правило, такие высыпания носят гормональный характер, не заразны и не являются аллергией. Сыпь в виде прыщиков, иногда с белой точкой посередине появляется на голове, теле грудничка. Если нет гнойных отделений, то высыпание проходит самостоятельно и не требует лечения. Угри могут возникнуть и у подростков. Они чаще всего появляются на лице в виде черных точек и связаны с гормональными изменениями в организме подростка и усиленной работой сальных желез. Для предотвращения угревой сыпи существуют косметические лосьоны, гели для умывания и другие средства. При воспалении лучше обратиться за консультацией к детскому дерматологу или косметологу, т.к. может понадобиться лечение антибиотиками;
2. Крапивница – это аллергическая реакция на коже ребенка, сопровождающаяся зудом и появлением волдырей на различных участках тела, в некоторых случаях может повышаться температура и нарушаться стул ребенка. Волдыри появляются внезапно и также быстро могут исчезать, но иногда они проходят только через несколько дней. Причинами появления крапивницы могут быть различные факторы: гормональные нарушения, сбои в работе печени, почек, потребление продуктов, вызвавших аллергическую реакцию (рыба, яйца, цитрусовые и т.д.), укусы насекомых, реакция на солнечные лучи, перемену температур, эмоциональные стрессы и т.д.. Крапивница может быть хронической и не проходить в течение длительного времени, и острой – исчезающей через несколько часов. Для лечения крапивницы важно выявить основную причину, вызвавшую ее;
3. Пищевая аллергия проявляется в виде пятен розовато-красного цвета. Является немного выпуклой, отечной в местах расчесывания и сопровождается зудом. Локализуется, как правило, на щечках младенца, но может появляться и на других частях тела. Может возникнуть как у грудничков, так и у подростков. Если малыш находится на грудном вскармливании, то возникшая аллергия связана с продуктами, употребленными мамой. Если новорожденный на искусственном вскармливании, то аллергическая реакция может появиться на смесь. У детей старшего возраста пищевую аллергию могут вызывать рыба, яйца, орехи, шоколад, клубника и другие продукты питания;
Аллергия, как правило, сопровождается отеками, которые в свою очередь при ненадлежащем лечении и несвоевременном оказании помощи вызывают удушье. При возникновении аллергии любого характера требуется консультация педиатра для помощи в подборе оптимальной смеси малышу, или детского дерматолога — аллерголога для направления на лабораторные исследования детей старшего возраста;
4.Бытовая аллергия. Может возникнуть как у новорожденных, так и у детей постарше. Проявляется, как правило, в виде прыщиков по всему телу и сопровождается слезоточением, чиханием. Причинами возникновения такой реакцией организма может быть стиральный порошок и другие моющие средства, пыль, растения, шерсть животных и т.д. Аллергическая сыпь отличается от инфекционной тем, что при ней ребенок не температурит, у него нет общих недомоганий, нет потери аппетита, сонливости;
5. Потница. Возникает в основном у детей грудного возраста. Проявляется в виде красных прыщиков по всему телу, особенно в паховой зоне. Пораженные места необходимо мазать специальным детским кремом, чаще устраивать крохе воздушные ванны и менять подгузник;
6. Розеола (инфекционная эритема) – детское острое вирусное заболевание, поражающее только детей до 2 — х лет. Очень часто розеолу путают с ОРВИ или краснухой. В начале болезни у малыша резко повышается температура, которая держится 3 — 5 дней и после этого ребенок покрывается красно — розовой сыпью, исчезающей за 5 — 7 дней. Это не опасное заболевание, оно не требует лечения и в случае ее появления ребенку следует давать только жаропонижающие препараты;
7. Ветрянка. Это распространенное детское инфекционное заболевание, требующее лечения. Инкубационный период этого заболевания может длиться от 11 до 21 дня. Возникает в любом возрасте. Сопровождается сыпью на коже и слизистых оболочках в виде красных пятен, в центре которых локализуются волдыри с желтоватой жидкостью. Сопровождается зудом. По мере протекания заболевания, волдыри лопаются, образуются корочки, оставляющие рубцы, если ребенок расчесал волдырь и занес инфекцию. Заболевание может вызывать также повышение температуры и головную боль;
8. Корь – это острое инфекционное заболевание, встречающееся довольно редко в связи с применением прививок. Кроме того этот вирус редко активизируется у малышей до 8 месяцев, т.к. их защищает переданный матерью иммунитет. Болезнь начинается с симптомов обычного простудного заболевания — кашель, слезоточение, чихание и повышение температуры до 40 С. Далее у ребенка появляются белые пятна на слизистой поверхности щек, выделения из носа, сильная головная боль, светобоязнь. Затем в течение нескольких дней возникают красные пятна различной формы на лице, шее, около головы и далее по всему телу. Заболевание заразно в течение недели с момента появления первых признаков. Вирус опасен такими осложнениями, как: менингит, воспаление легких, развитие глухоты, поражение мозга и даже смерть;
9. Скарлатина – это острое инфекционное стрептококковое заболевание. Начинается с воспаления горла, высокой температуры, увеличения миндалин, в некоторых случаях с налетом. Далее появляется мелкая точечная сыпь на спине, груди, коленях, подмышках, в паху и быстро распространяется по всему телу и лицу. Белой остается только область вокруг рта. Горло и язык становятся очень красными. К концу болезни начинается шелушение кожи на пальцах ног и рук;
10. Краснуха – это острое инфекционное заболевание. Болезнь начинается с незначительного повышения температуры и увеличения лимфатических узлов в околоушной и шейной области. Также появляется мелкая сыпь на лице и за ушами, а затем по всему телу. Краснуха очень опасна для беременных женщин, а у детей старшего возраста и подростков могут наблюдаться осложнения. У малышей заболевание протекает в достаточно легкой форме;
11. Менингит — это воспаление оболочек головного и спинного мозга. Сыпь при менингите не является основным признаком. Однако при этом заболевании высыпания появляются на задней стенке глотки, а также на бедрах, спине, ягодицах в виде красной сыпи различной формы. При менингите наблюдаются такие симптомы, как очень высокая температура, сильная головная боль, рвота, светобоязнь, напряжение мышц шеи. При малейших подозрениях на менингит родители должны срочно обратиться к врачу. Своевременная помощь при этом заболевании спасет ребенку жизнь;
12. Стрептодермия – это кожное инфекционное заболевание, возбудителем которого является стафилококк. Болезнь поражает, как правило, околоносовую и околоротовую область. В начале появляются покраснения вокруг носа и рта, затем маленькие пузырьки с жидкостью. Когда они лопаются, остаются желтые корочки. Заболевание может сопровождаться повышением температуры;
13. Герпес — это инфекционное заболевание, сопровождающееся возникновением пузырьков на коже и слизистых оболочках, у детей чаще всего располагается на губах. Это заболевание крайне редко проявляется у новорожденных, т.к. им передается материнский иммунитет. Ему подвержены дети, начиная с 3 — 4 лет. Помимо сыпи, болезнь может сопровождаться болью в горле, повышением температуры.
Кожных высыпаний и заболеваний у детей великое множество, они могут быть очень похожими, но одни совершенно безобидны для здоровья вашего ребенка, другие же несут угрозу не только общему состоянию, но и детской жизни! Не рискуйте, и при малейших сомнениях, при появлении каких-либо пятен, сыпи и других симптомов обращайтесь к детскому врачу-педиатру, который при необходимости направит Вас с ребенком к детскому дерматологу, аллергологу, неврологу или другому узкопрофильному специалисту в зависимости от характера сыпи и тяжести протекания кожного заболевания.
Наши клиники в Санкт-Петербурге
Медицентр Юго-ЗападПр.Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Распространенные причины и варианты лечения
Если ваша обувь слишком тесна или вы коснулись горячей плиты, результат будет слишком знакомым: болезненный карман кожи, заполненный жидкостью. Один такой волдырь обычно легко вылечить дома, но если вы заметили признаки инфекции, пора обратиться к врачу.
Что вызывает волдыри?
Трение. Волдыри могут появиться, когда что-то трется о вашу кожу, например ручку инструмента или новую пару обуви. В отличие от натоптышей и мозолей, которые появляются после длительного трения, волдыри от трения возникают в результате кратковременного интенсивного контакта с небольшой площадью.
Ожоги . Вы можете получить волдырь, если подойдете слишком близко к пламени или пару, или если коснетесь горячей поверхности. Сильный солнечный ожог также может вызвать появление волдырей.
Холод. Чрезвычайно низкая температура на коже может вызвать появление волдырей. Например, вы можете получить такую, если ваш врач отмерзнет бородавку.
Раздражители или триггеры аллергии . На вашей коже могут появиться волдыри при контакте с определенными химическими веществами, косметикой и многими растительными аллергенами. Вы можете слышать, как ваш врач назвал эту проблему раздражающим или аллергическим контактным дерматитом.
Реакции на лекарства . Иногда волдыри могут быть реакцией на лекарство, которое вы принимаете. Когда ваш врач прописывает новое лекарство, всегда сообщайте ему о любых реакциях на лекарства, которые у вас были в прошлом. И позвоните своему врачу, если у вас образовался волдырь после приема лекарства.
Аутоиммунные болезни. Волдыри могут быть вызваны тремя заболеваниями, которые ограничивают вашу иммунную систему — защитой вашего организма от микробов:
- Pemphigus vulgaris, возможно опасное для жизни кожное заболевание, вызывает болезненные волдыри во рту или на коже.После того, как лопнут, они становятся сырыми и покрываются коркой.
- Буллезный пемфигоид вызывает менее серьезные волдыри, которые заживают быстрее и не опасны для жизни. В основном это случается у пожилых людей.
- Герпетиформный дерматит вызывает маленькие зудящие волдыри. Это долгосрочное заболевание, которое обычно начинается в молодом возрасте. Это связано с чувствительностью к глютену.
Инфекция . Волдыри — частый симптом таких заболеваний, как ветряная оспа, герпес, опоясывающий лишай и кожная инфекция, называемая импетиго.
Гены . Есть редкие генетические заболевания, при которых кожа становится хрупкой и покрывается волдырями.
Как лечить волдыри
Если оставить волдырь в покое, он часто проходит через 1-2 недели. Пока он заживает, держитесь подальше от активности, которая вызвала волдырь.
Некоторые шаги, которые вы можете предпринять, чтобы помочь процессу заживления:
Наденьте свободную повязку. Он защищает ваш волдырь, пока он заживает.
Держите его мягким. Если волдырь трется о обувь, вы можете предотвратить его ухудшение, используя подкладку под повязкой.
Обычно дренировать волдырь не нужно, но вы можете это сделать, если он большой и сильно болит. Если вы решили это сделать, воспользуйтесь небольшой иглой, которую вы простерилизовали медицинским спиртом. Затем проткните край волдыря. После этого промойте пятно водой с мылом и залейте вазелином.
Когда звонить врачу
Обращайте внимание на признаки заражения волдыря.Позвоните своему врачу, если боль станет более болезненной или вы заметите:
- Вытекание гноя
- Отек
- Покраснение
Зудящие шишки, заполненные прозрачной жидкостью: причины и лечение
Волдыри — зудящие шишки, заполненные прозрачной жидкостью — также называются пузырьками и могут развиваться как признак многих распространенных высыпаний. Везикулы появляются на поверхности кожи, когда жидкость попадает под эпидермис, который является верхним слоем.
Когда сыпь появляется на том же месте, что и несколько волдырей, это называется везикулярной сыпью.В некоторых случаях пузыри могут объединяться в более крупные одиночные пузырьки. Когда они лопаются, жидкости обычно кристаллизуются и оставляют после себя остаточную корку.
Ветряная оспа
Джоан Грин / Getty Images
Ветряная оспа — это зудящая сыпь, вызванная вирусом ветряной оспы. С момента внедрения вакцины против ветряной оспы два десятилетия назад болезнь не наблюдалась так часто, как раньше.
Классическая сыпь при ветрянке больше похожа на каплю росы.У человека обычно бывает от 100 до 300 из них, расположенных либо на коже, либо на слизистых оболочках горла, глаз, ануса или гениталий. Сыпь будет развиваться через 10-21 день после контакта с вирусом и через 1-2 дня после появления первых симптомов (лихорадка, головная боль, усталость, потеря аппетита).
В течение следующих восьми-двенадцати часов пузыри, заполненные жидкостью, станут мутнее и лопнут, оставив желтоватую корку. Новый урожай волдырей может иногда образовываться там, где зажили старые, и даже может оставлять постоянный шрам (известный как оспина).
Вирус ветряной оспы легко передается при кашле, чихании или контакте с лопнувшими волдырями. Любой, кто переболел ветряной оспой, даже если он был вакцинирован, в дальнейшем рискует заболеть опоясывающим лишаем.
Битумная черепица
CMSP / Gettty Images
Опоясывающий лишай (опоясывающий лишай) — болезненная сыпь, вызванная реактивацией того же вируса, который вызывает ветряную оспу. Первоначальные симптомы могут включать жжение, зуд или ноющие ощущения на одной стороне тела.Также часто встречается утомляемость.
Поскольку вирус встроен в нервные клетки, реактивация будет развиваться по нервному пути, известному как дерматом. Дерматомы являются парными и отвечают за обслуживание определенного участка кожи на одной стороне тела.
По мере того, как волдыри начинают разрываться вдоль связки нервов, возникает постоянная и часто мучительная боль. Волдыри заживают в течение семи-десяти дней, но постоянная боль (известная как постгерпетическая невралгия) может длиться недели, месяцы или даже годы.
Жидкость в волдырях может передавать вирус другим людям, которые не болели ветряной оспой или не получали вакцину от ветряной оспы или опоясывающего лишая.
Противовирусные препараты могут значительно сократить продолжительность или тяжесть вспышки опоясывающего лишая.
Rhus Dermatitis (ядовитый плющ)
Сыпь от ядовитого плюща на руке. Джоди Якобсон / Getty ImagesRhus dermatitis вызван воздействием маслянистого химического вещества под названием урушиол, которое содержится в некоторых растениях, включая ядовитый плющ, ядовитый дуб и ядовитый сумах.
Зудящая сыпь с волдырями образуется на участках кожи, подвергшихся воздействию масел. Хотя жидкость из волдырей не может передать сыпь другим людям, контакт с токсичными маслами на коже или одежде может.
Rhus-дерматит и другие формы аллергического контактного дерматита обычно лечатся местными стероидами. Сыпь заживает сама по себе примерно через три недели, обычно без рубцов. Лосьоны с каламином, отпускаемые без рецепта, могут еще больше облегчить симптомы.
Поп или не поп?
Каким бы соблазнительным это ни было, не следует лопать волдырь.Его цель — защитить кожу под ней во время заживления, а появление волдыря может впустить бактерии и привести к кожной инфекции.
Генитальный герпес
Простой герпес на половом члене. DermNet / CC BY-NC-NDГенитальный герпес чаще всего вызывается вирусом, известным как вирус простого герпеса 2 (HSV-2). Симптомы обычно начинаются с покалывания или жжения. Вскоре после этого начнут развиваться волдыри, вызванные герпесом, и превратиться в болезненные язвы. Поскольку волдыри у женщин часто скрыты, генитальный герпес иногда ошибочно принимают за инфекцию мочевого пузыря или дрожжевую инфекцию.
Жидкость в пузырьках герпеса может передавать вирус другим людям во время секса или интимного контакта. Хотя противовирусные препараты могут сократить продолжительность вспышки, нет ни одного, которое могло бы избавить организм от ВПГ-2.
Герпес
CDCГерпес, также известный как волдыри при лихорадке или оральный герпес, чаще всего вызывается вирусом простого герпеса 1 (ВПГ-1). После того, как человек подвергся воздействию ВПГ-1, вирус останется в организме навсегда и время от времени реактивируется, вызывая образование одной или нескольких волдырей.
Причины вспышки герпеса включают потрескавшиеся губы, стресс, усталость, чрезмерное пребывание на солнце и лихорадку.Герпес может быть болезненным и заживает от семи до 14 дней.
Жидкость в волдырях герпеса может передавать вирус другим людям через поцелуи, оральный секс или совместное пользование чашками, посудой или предметами личной гигиены.
Противовирусные препараты могут помочь облегчить симптомы и уменьшить продолжительность и / или тяжесть вспышки. Также доступны лекарства местного действия.
Дисгидротическая экзема
Дисгидротическая экзема.Getty Images / Юлия Михалицкая
Дисгидротическая экзема, также известная как помфоликс, представляет собой зудящую сыпь, которая в основном появляется на руках и ногах.Это не заразно и часто наблюдается у людей с атопическим дерматитом. Хотя причина неизвестна, считается, что она связана с нарушением иммунной функции.
Везикулярная сыпь имеет вид, напоминающий пудинг из тапиоки, и для ее заживления может потребоваться до трех недель (часто остаются красные, сухие и потрескавшиеся чешуйки). Известно, что появляются большие болезненные волдыри, затрудняющие ходьбу, если они возникают на ногах. Сыпь чаще всего лечится местными стероидами.
Чесотка
стр.Marazzi / Science Photo Libary / Getty Images
Чесотка — это сыпь, вызванная крошечным клещом, который прячется под кожей. Красная неровная сыпь часто превращается в крошечные пузырьки, заполненные жидкостью. Чаще всего чесоточная сыпь наблюдается на запястьях, между пальцами, под мышкой и вокруг талии.
Вы можете передать чесотку через контакт кожа к коже (хотя для этого обычно требуется нечто большее, чем быстрое объятие или рукопожатие). Заражение также может происходить из-за зараженной одежды и постельных принадлежностей.Чесотку обычно лечат антипаразитарными лосьонами, убивающими как клеща, так и его яйца. Также доступны пероральные препараты.
Импетиго
Библиотека научных фотографий / Getty Images
Импетиго — распространенная бактериальная инфекция, поражающая верхние слои кожи, вызываемая бактериями Streptococcus или Staphylococcus . Самый распространенный тип возникает на лице или конечностях и характеризуется язвами, которые быстро превращаются в пузырьки.Когда волдыри лопаются, они оставляют после себя корку медового цвета.
Существует менее распространенная форма импетиго, вызывающая большие волдыри, известная как буллы, в первую очередь у новорожденных и детей младшего возраста. Лечение импетиго обычно включает использование антибиотиков широкого спектра действия.
Импетиго также может быть вызвано MRSA, штаммом Staphylococcus , который устойчив к стандартным антибиотикам и может потребовать более агрессивного, комбинированного лечения.
Интерфейсный дерматит (Id). Реакция
.HKPNC / Getty Images
Реакция интерфейсного дерматита (Id) — это зудящая сыпь с небольшими пузырями, заполненными жидкостью, которые развиваются в ответ на первичную инфекцию, обычно грибковую.Чаще всего это происходит по бокам пальцев, но также может быть на груди или руках.
Спортивная стопа, стригущий лишай или зуд спортсмена — это лишь некоторые из инфекций, связанных с реакцией Id. Лечение основной инфекции обычно устраняет сыпь.
Домашние средства от зуда
Пока лечится основное заболевание, вы можете столкнуться с усиливающимся зудом. Тем не менее, у вас есть много вариантов, как справиться с этим самостоятельно.
Общие домашние средства от зуда включают:
- Нанесение увлажняющего крема (убедитесь, что в нем нет ароматизаторов и добавок)
- Использование местного анестетика, содержащего прамоксин
- Использование местных средств лечения, содержащих ментол или каламин
- Нанесение геля алоэ вера или кокосового масла
- Наложение холодных компрессов или пакетов со льдом на 5-10 минут за раз
- Принятие успокаивающей овсяной ванны
Часто задаваемые вопросы
Как называются бугорки, заполненные прозрачной жидкостью?
Маленькие шишки, наполненные прозрачной жидкостью, известны как волдыри или пузырьки.Пузырьки могут быть размером от кончика булавки до 5 миллиметров в ширину. Множественные пузырьки на одном участке кожи известны как везикулярная сыпь.
Что вызывает зудящие водянистые бугорки на коже?
Зудящие водянистые бугорки на коже могут быть вызваны:
- аллергическая реакция на лекарства, пищу или что-то, к чему вы прикасались
- аутоиммунное заболевание
- бактериальная, грибковая или вирусная инфекция
- ожог
- контакт с химическим раздражителем
- экзема
- трение
Что это за маленькие зудящие волдыри на моих пальцах?
Маленькие зудящие волдыри на пальцах, руках и ногах часто возникают из-за дисгидротического дерматита, состояния кожи, тесно связанного с экземой.Дисгидротический дерматит обычно начинается внезапно в виде скопления вестикул, напоминающих тапиоку.
Контактный дерматит также может вызвать зудящие волдыри на пальцах или любой части тела. Пузыри от контактного дерматита могут быть скоплениями или отдельными волдырями. Они часто очень зудят и легко открываются.
Могу ли я лопать волдыри от дисгидротической экземы?
Дисгидротическая экзема, также известная как экзема помфоликса или дерматит, характеризуется появлением крошечных волдырей, которые очень зудят.Эти волдыри часто лопаются сами по себе. Не рекомендуется намеренно выталкивать волдыри при дисгидротической экземе. Однако более крупные волдыри может удалить врач с помощью стерильного шприца.
Причины, диагностика и лечение везикул
Везикула, также известная как волдырь или везикулярное поражение, образуется, когда жидкость попадает под эпидермис, образуя пузырчатый мешок. Окружающая кожа удерживает жидкость на месте, но везикула может очень легко раскрыться и выпустить жидкость.
Джоан Грин / Getty ImagesПузырьки имеют диаметр менее одного сантиметра и могут содержать жидкость или воздух. Они могут быть признаками ветряной оспы, ранних стадий экземы, контактного дерматита, опоясывающего лишая и простого герпеса.
Причины
Везикулы возникают по разным причинам. Некоторые считаются незначительными, например трение. Если вы когда-либо носили новую пару обуви, занимались спортом или занимались физическим трудом, вы, вероятно, имели дело с волдырями.Другие незначительные причины включают аллергические реакции, контактный дерматит, воздействие химикатов, герпес, ожоги и экзему.
Если у вас есть стойкие, большие легионы, которые размножаются или меняют форму или цвет, обратитесь к врачу. Некоторые причины являются серьезными и требуют посещения врача, если пузырьки являются результатом существующего состояния, в том числе:
- Аутоиммунные расстройства
- Ветряная оспа или опоясывающий лишай
- Герпес
- Импетиго
Внешний вид
Типичный пузырек выглядит как небольшой пузырек жидкости под кожей.Чем крупнее пузырек, тем больше вероятность его разрыва, что может быть довольно болезненным. Это также может вызвать воспаление в окружающей области. Если волдырь лопается преждевременно до заживления подлежащей кожи, это создает больший риск заражения. Волдыри размером более одного сантиметра технически называются буллами (булла — единственное число).
Диагностика
Пузырьки легко распознать, поскольку они появляются на поверхности кожи. Во многих случаях ваша недавняя история болезни и / или состояния, которые у вас есть, являются достаточной информацией, чтобы врач мог сразу поставить диагноз.Однако, если причина неизвестна, врач может взять образец жидкости или назначить биопсию кожной ткани.
Лечение
Как бы соблазнительно это ни было, не ковыряйте и не царапайте какие-либо поражения. Важно, чтобы эта область была чистой, а пузырьки закрыты, чтобы кожа под ними могла зажить. Если везикула опухла и болезненна, врач может слить жидкость стерильным способом, позволяя коже эффективно заживать без риска инфицирования.
Лечение везикул зависит от причины.Во многих случаях везикулы лечат лекарствами, отпускаемыми без рецепта, или они могут зажить самостоятельно. Серьезные случаи часто сопровождаются более серьезными симптомами, такими как воспаление или инфекция, и соответственно назначают лекарства. Везикулы, вызванные аутоиммунными заболеваниями, можно лечить антибиотиками для борьбы с инфекцией и кортикостероидами для уменьшения воспаления.
Профилактика
Везикулы не всегда можно предотвратить. Те, которые вызваны генетикой или вирусной инфекцией, могут появиться снова в будущем.Правильный уход позволяет лечить пузырьки по мере их появления, но если они вызваны серьезным заболеванием, они, скорее всего, вернутся.
Если ваша аллергия вызывает образование пузырьков, избегайте известных вам аллергенов и не делитесь с другими такими вещами, как соломинки, чашки и средства по уходу за губами.
Чесотка: обзор и многое другое
Чесотка — это заболевание, вызываемое Sarcoptes scabiei, клещом. Для него характерно ощущение зуда, которое может сопровождаться или не сопровождаться сыпью.Чесотка одинаково поражает мужчин и женщин, встречается у людей всех возрастов и распространяется среди людей всех этнических групп и в географических регионах по всему миру.
Фактически, по оценкам, ежегодно во всем мире происходит не менее 300 миллионов случаев чесотки.
Чесотку можно лечить, и она обычно не связана с вредными проблемами со здоровьем, хотя кожная инфекция или рубцевание могут возникнуть в результате чрезмерного расчесывания и, как следствие, бактериальной инфекции.Взаимодействие с другими людьми
Веривелл / Эмили РобертсСимптомы чесотки
Первым в списке признаков и симптомов чесотки является сильный зуд, который начинается в течение нескольких дней после контакта с клещом, но может начаться в течение нескольких недель после этого. Инкубационный период, время между контактом с клещом и появлением симптомов, составляет короче, если у вас раньше была инфекция.
Чаще всего зуд поражает подмышки, локти, запястья, пальцы, грудь, ягодицы или гениталии и обычно не затрагивает лицо.Зуд обычно присутствует постоянно, но часто более заметен ночью.
Зуд при чесотке может сопровождаться видимой сыпью, которая может проявляться в виде небольших красных шишек, рубцов или чешуйчатых повреждений. У вас могут появиться порезы и царапины в результате частого расчесывания зудящей кожи.
Симптомы могут быть хуже, если у вас аллергическая реакция на клеща. У очень маленьких детей может быть более обширное поражение, включая лицо, голову, ладони и подошвы, а у взрослых — нет.
Передовая форма чесотки, норвежская чесотка, характеризуется участками корки, содержащими большое количество клещей.
Причины
Чесотка вызывается вторжением клеща в кожу, которое происходит при прямом контакте кожа к коже с кем-то, кто страдает этим заболеванием. Это может быть и часто является сексуальным контактом, но другие виды тесного и продолжительного контакта с кожей также связаны с распространением чесотки (как это часто бывает в условиях скопления людей).Быстро обнять кого-то или пожать руку, как правило, вы не рискуете.
Клещ не живет дольше одного-двух дней на неодушевленных предметах, поэтому редко можно заразиться чесоткой, прикасаясь к предметам, которые контактировали с кем-то, кто болел или болел чесоткой.
Тем не менее, хотя это не является обычным явлением, зараженное постельное белье или одежда могут вызвать новую инфекцию.
Паразитический клещ крошечный, обычно слишком маленький, чтобы его можно было увидеть невооруженным глазом. Самка клеща зарывается под кожу и откладывает от 10 до 25 яиц перед смертью.Яйца вылупляются через три дня, и личинки выходят на поверхность кожи. Личинки созревают за 10–14 дней.
Диагностика
Решение врача — это обычно все, что используется для диагностики чесотки, и он или она специально учитывает наличие сильного зуда, а также появление и расположение сыпи. Возможно, очевидно, что ваша сыпь, скорее всего, связана с чесоткой, если вы живете с кем-то или контактировали с кем-то, кто болеет чесоткой. Вы можете использовать приведенное ниже руководство для обсуждения с врачом, чтобы помочь вам начать разговор со своим врачом о чесотке и о том, что лечение, которое может потребовать ваш диагноз.
Руководство по обсуждению доктора чесотки
Получите наше руководство для печати к следующему визиту к врачу, которое поможет вам задать правильные вопросы.
Отправить руководство по электронной почтеОтправить себе или любимому человеку.
Зарегистрироваться
Это руководство для обсуждения с доктором отправлено на адрес {{form.email}}.
Произошла ошибка. Пожалуйста, попробуйте еще раз.
Сыпь
Сыпь, вызываемая чесоткой, часто может быть похожа на другие высыпания. Опять же, чесоточная сыпь обычно возникает на запястьях, между пальцами, в подмышках, вокруг талии и в области гениталий.Хотя сыпь в этих местах не является прямым подтверждением чесотки, это, безусловно, повышает ее вероятность.
DermNet / CC BY-NC-NDСыпь вызывает появление красных папул с небольшими прикрепленными линиями, называемыми норами, которые, по сути, отслеживают путь клеща. Поскольку клещ обычно не путешествует далеко под кожей, норы могут быть видны, а могут и не быть видимыми. Сыпь также может вызывать сильное воспаление кожи с волдырями, покраснением и зудом. Фотографии чесотки могут дать вам хорошее представление о том, как может выглядеть сыпь при чесотке.
Диагностические тесты
Не существует хороших тестов, которые могли бы диагностировать чесотку, но врач может соскрести небольшую часть сыпи и исследовать ее под микроскопом на наличие клещей или яиц клещей; чешуйчатая кожа — лучшие образцы. Однако часто клещ и яйца не визуализируются, даже если человек болен чесоткой.
Некоторые передовые микроскопические методы могут улучшить чувствительность диагностики.
Лечение
Следующие варианты лечения могут помочь избавиться от сыпи при чесотке.
- Перметрин 5% крем: Стандартная терапия первой линии для большинства людей, включая беременных или кормящих женщин и детей старше 2 месяцев. Обильно нанесите его от верхней части шеи на подошвы ног перед сном и смойте утром. Важно знать, что перметрин — самое безопасное средство для лечения беременных.
- Ивермектин: Альтернативная терапия, но не рекомендуется для детей весом до 33 фунтов. Этот пероральный препарат используется для лечения других паразитов.Используемая доза рассчитывается в зависимости от вашего веса, и лекарство принимается в два приема с интервалом в две недели. В настоящее время он не одобрен FDA для лечения чесотки, но есть исследования, которые показывают, что он эффективен, и Центры по контролю за заболеваниями (CDC) рекомендуют его использовать для людей, у которых не улучшаются методы лечения чесотки, разработанные FDA. утверждено.
- Серная мазь (осажденная сера): Еще одно безопасное средство второй линии для беременных. Он также используется в качестве лечения первой линии для новорожденных младше 2 месяцев.
Лекарства убивают клещей, но остаются в коже, пока организм не разрушит их и не поглотит. Этот процесс может занять около четырех недель, и часто чесотка вызывает сильный зуд в течение этого времени. Местные стероиды, применяемые к особенно раздражающим пятнам, и пероральные антигистаминные препараты, такие как Бенадрил (дифенгидрамин Hcl), могут помочь уменьшить зуд.
Профилактика
Как уже упоминалось, лучший способ предотвратить чесотку — избегать тесного контакта с больными.Тем не менее, многие случаи чесотки передаются от одного человека к другому еще до того, как первый человек даже узнает, что он был поражен.
Если вы были в тесном контакте с кем-то, у кого была диагностирована чесотка, вам также следует пройти лечение — независимо от того, проявляются ли у вас признаки и симптомы чесотки или нет. Часто лечение проходят целые домохозяйства, даже если чесоткой болен только один человек. Если ваш лечащий врач рекомендует лечить всю вашу семью, все должны получать лечение одновременно.
Всю одежду, постельное белье и полотенца, которыми пользуется человек с чесоточной сыпью, следует постирать в горячей воде и высушить в горячей сушилке. Очень высокая температура уничтожает клеща, не давая ему распространиться.
Если вы не можете мыть определенные предметы, вы можете избежать контакта и положить их в полиэтиленовый пакет на три дня, чтобы обеззаразить их. Клещ может выжить в течение нескольких месяцев на теле человека, но только в течение нескольких дней на предметах, что делает усилия по обеззараживанию предметов эффективными, если все сделано правильно.Взаимодействие с другими людьми
Слово Verywell
Если у вас чесотка, зуд и сыпь могут вызывать сильный дискомфорт. Вы сможете выздороветь намного быстрее и комфортнее, если обратитесь за медицинской помощью, как только вы узнаете, что могли подвергнуться воздействию, или как только у вас начнутся признаки или симптомы заболевания — в зависимости от того, что наступит раньше.
Чесотка может быть стигматизирована, поскольку многие не знают, как именно она вызвана. Если вас это беспокоит, возможно, вам будет полезно заранее сообщить о своем диагнозе и тех, на кого он может повлиять, объяснить шаги, которые вы предпринимаете для защиты общих пространств, и рассказать о том, что вы узнали о том, насколько легко его можно распространять.
Интерфейсный дерматит (ID) Реакция: обзор и многое другое
Интерфейсный дерматит (ID) — это реакция, характеризующаяся зудящей сыпью с небольшими пузырями, заполненными водой. Обычно он появляется по бокам ваших пальцев. ИН — это не одно заболевание, а скорее результат иммунологического инсульта или аллергической реакции, которая возникает где-то в другом месте вашего тела. Например, грибковая инфекция на ноге активирует вашу иммунную систему, а ваш иммунный ответ вызывает ID.
Интерфейсный дерматит получил свое название, потому что он возникает в определенной области кожи — дермо-эпидермальном соединении, a.к.а. интерфейс. Он находится между внешним слоем кожи (эпидермис) и средним слоем (дермой).
Симптомы интерфейсного дерматита
Интерфейсный дерматит обычно включает в себя некоторые или все из следующего:
- Везикулярные поражения: Маленькие, заполненные жидкостью пятна, которые могут быть только в одной области или широко распространены
- Макулопапулезные или скарлатинообразные высыпания: Красные пятна с выступающими красными бугорками
- Узловатая эритема: Глубокие, приподнятые, похожие на синяки участки на голенях
- Синдром Свита: Лихорадка и болезненные высыпания на голове, шее, туловище и руках
- Каплевидный псориаз: Маленькие каплевидные пятна / шишки красного и чешуйчатого цвета; наиболее часто встречается у детей и молодых людей
- Многоформная эритема: Розовато-красные пятна, напоминающие мишени
Независимо от того, где возникла причина, идентификационная реакция чаще всего возникает на боковых сторонах пальцев.В некоторых случаях это на груди или руках.
Сопутствующий зуд часто бывает довольно сильным.
Примеры внешнего вида
Идентификационная реакция может отличаться от человека к человеку по внешнему виду, поскольку основная причина может отличаться.
Узловатая эритема на ногах. DermNet / CC BY-NC-ND Многоформная эритема кистей рук. DermNet / CC BY-NC-ND Каплевидный псориаз на спине. DermNet / CC BY-NC-NDПричины
Считается, что ИН вызывается реакцией, похожей на аутоиммунное заболевание, при котором ваша иммунная система, по сути, дает сбои.
Исследования показывают, что при интерфейсном дерматите Т-клетки иммунной системы становятся аутоагрессивными. Другими словами, ваши собственные клетки атакуют вас и нацелены на нижнюю часть эпидермиса (базальную мембрану).
Почему определенные заболевания или лекарства вызывают у некоторых людей запуск аутоагрессивных Т-лимфоцитов, пока не ясно. Грибковые инфекции являются наиболее частыми триггерами, в том числе:
Однако интерфейсный дерматит также может возникать в результате бактериальной, вирусной или паразитарной инфекции, опухолей или даже лекарств.Укусы пауков даже были связаны с ID.
В некоторых случаях реакция интерфейсного дерматита может быть первым признаком инфекции, которую необходимо лечить.
У некоторых людей может развиться интерфейсный дерматит как реакция на аллергический контактный дерматит, состояние, которое возникает при контакте кожи с аллергеном. Контактный дерматит вызывает зудящую красную сыпь, иногда с бугорками, волдырями или потрескавшейся кожей. прямо там, где произошел контакт.
Интерфейсный дерматит также обычно наблюдается при:
Некоторые другие заболевания, которые являются воспалительными, инфекционными или злокачественными, также могут включать изменения интерфейса.
Хотя сыпь при ID-реакции не может передаваться от одного человека к другому, основное заболевание, вызвавшее реакцию, может быть заразным.
Диагностика
Если у вас какой-либо тип дерматита, вашему врачу может быть сложно определить, какой именно дерматит, потому что многие типы имеют одинаковые или очень похожие симптомы. Аналогичные проявления могут иметь и многие другие кожные заболевания.
Проблемы с кожей, которые могут показаться похожими на ID, включают:
Если основная причина очевидна, ваш врач может диагностировать ID только по внешнему виду.Но, учитывая вышесказанное, часто требуется тестирование.
Исследования показывают, что интерфейсный дерматит наиболее точно диагностируется на основании подтвержденного наличия состояния, связанного с реакциями ID, а также биопсии кожи, чтобы подтвердить поражение дермато-эпидермального соединения и исключить определенные типы дерматита.
Чтобы определить основное состояние, если оно неочевидно, ваш врач может выполнить:
- Соскобы с пораженного участка
- Кожный посев на бактерии, грибки или вирусы
- Кожные пробы на аллергию для исключения контактного дерматита
- Анализы крови на системные заболевания
Лечение
Как лечить реакцию интерфейсного дерматита, во многом зависит от того, что ее вызвало.
Реакции на ИН, вызванные инфекцией или аллергической реакцией, обычно проходят после устранения причины.
Если причиной является длительное заболевание, такое как аутоиммунное заболевание, вы можете получить облегчение с помощью лечения этого заболевания или прямого лечения симптомов ИН.
Лечения, используемые для уменьшения самих симптомов ИН, включают:
- Крем кортикостероид
- Устные стероиды
- Кремы антигистаминные при подозрении или подтверждении аллергической реакции
- Пероральные антигистаминные препараты при подозрении или подтверждении аллергической реакции
Возможные методы лечения лекарствами в будущем
Многообещающее новое лечение — это биологически продуцируемый белок под названием serpina3n.В исследованиях на животных он предотвращал и лечил реакции ИН. Потребуется дополнительная работа, прежде чем это лечение можно будет считать безопасным и эффективным для людей.
Новый класс иммунодепрессантов, называемых ингибиторами Янус-киназы (JAK), также рассматривается как возможное лечение ID. Некоторые ингибиторы JAK уже представлены на рынке, поэтому, если результаты исследований останутся положительными, они могут в конечном итоге начать выписываться не по назначению для Я БЫ.
Аллергический контактный дерматит: Обзор — InformedHealth.org
Введение
Ряд химических или растительных веществ может вызывать раздражение кожи. Покраснение, жжение или зуд — это нормальные кожные реакции, например, на агрессивные чистящие средства.
Аллергический контактный дерматит (иногда называемый просто «контактной аллергией») — это другое дело. Здесь иммунная система чрезмерно реагирует на определенные вещества — иногда в очень небольших количествах — которые обычно не вызывают реакции. Общие примеры включают определенные металлы, ароматизаторы и латексную резину.
Контактная аллергия может привести к серьезным кожным реакциям. В отличие от многих других видов аллергии, реакция возникает не сразу, а обычно через один-три дня. И контактные аллергии развиваются постепенно в течение длительного периода времени в результате многократного контакта с веществом, которое их вызывает. Некоторые люди больше не могут выполнять ту же работу, что и раньше.
Симптомы
Контактная аллергия вызывает экзему (дерматит). Типичные симптомы включают:
При тяжелых аллергических реакциях кожа может болеть и ощущаться стянутой.Также могут образоваться волдыри. Если пузыри лопаются, кожа «плачет» (сочится жидкостью), образуются корки, которые затем отслаиваются.
Сначала симптомы затрагивают только ту часть тела, которая соприкасается со спусковым крючком. Часто это руки, особенно пальцы и тыльная сторона ладоней. Другие области, которые часто поражаются, включают лицо (особенно веки и губы), шею, голени и ступни. Тяжесть кожной аллергической реакции будет в основном зависеть от того, с каким веществом контактировала кожа и как долго.
При контактной аллергии аллергические реакции могут позже возникнуть и в других частях тела, которые не контактировали с аллергеном (триггер).
Вызывает
К веществам, которые обычно вызывают контактную аллергию, относятся следующие:
Металлы (например, никель и кобальт)
Латексная резина
Клеи (например, липкие вещества в штукатурках)
Растения (например, ромашка и арника)
Ароматы (в косметике, например, губные помады, парфюмерия и мыло)
Чистящие средства и растворители
Эфирные масла
Лекарства, наносимые на кожу
Организм уже вырабатывает антитела для борьбы с триггером (аллергеном) при первом контакте с ним.Это заставляет кожу более чувствительно реагировать на вещество при повторном контакте с ним. Заметные симптомы начинают появляться только со временем, после неоднократного контакта с веществом. Например, у парикмахеров может развиться контактная аллергия на вещества, с которыми они контактируют каждый день, такие как краски для волос или растворы для химической завивки. Некоторые люди обычно более склонны к аллергии. У них может развиться контактная аллергия в более короткие сроки.
Распространенность
Около 8% всех взрослых имеют контактную аллергию.Они чаще встречаются у женщин, чем у мужчин. Контактная аллергия является причиной 10% всех профессиональных заболеваний. Они обычно поражают парикмахеров, косметологов, медперсонал, пекарей, офисных работников, слесарей и каменщиков.
Outlook
Контактная аллергия обычно впервые возникает в зрелом возрасте. Симптомы часто проходят, если их лечить и избегать триггеров. Но контактная аллергия также может перерасти в хронический контактный дерматит. Затем кожа становится толстой и твердой, с болезненными трещинами.
Диагноз
Невозможно определить, есть ли у кого-то контактная аллергия, только по симптомам. Но аллергические высыпания часто немного отличаются от высыпаний, вызванных другими причинами. Например, сыпь без четко очерченных краев с большей вероятностью может быть признаком аллергической реакции. А аллергические высыпания часто возникают на разных участках тела.
Врач спросит вас, с какими веществами вы контактировали за несколько дней до появления симптомов и подвергались ли вы неоднократному воздействию определенных веществ в прошлом.Чтобы узнать, действительно ли это аллергическая реакция, можно провести пластырь. Это включает нанесение вещества на кожу с помощью пластыря, который наклеивается на спину на один-два дня. Если на месте пластыря появилась сыпь, вероятно, у вас аллергия на это вещество. Однако на самом деле патч-тесты могут привести к развитию контактной аллергии. Поэтому тем более важно, чтобы врач был хорошо осведомлен о контактной аллергии и внимательно подходил к выбору веществ для анализа.
Лечение
Аллергические кожные реакции обычно лечат стероидными кремами, мазями или растворами.
Но главное избегать контакта с веществом, вызывающим реакцию. Например, если у вас аллергия на никель, убедитесь, что в украшениях, пуговицах или ремнях, которые касаются вашей кожи, нет никеля. Если вы не можете избежать контакта с веществом на рабочем месте, вам могут помочь такие вещи, как перчатки или защитная одежда. Возможно, вам также придется переключиться на другие занятия на работе.
Если вы подозреваете, что у вас контактная аллергия, связанная с работой, неплохо было бы попросить вашего врача проинформировать страхование ответственности вашего работодателя. Страхование покроет определенные расходы, такие как расходы на защитные меры, если аллергия будет признана связанной с работой.
Дополнительная информация
Когда люди болеют или нуждаются в медицинской консультации, они обычно сначала идут к своему семейному врачу. Прочтите о том, как найти подходящего врача, как подготовиться к приему и о чем нужно помнить.
Источники
Biedermann T, Heppt W, Renz H, Röcken M (Ed). Аллергология. Берлин: Спрингер; 2016.
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения.Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты можешь найти подробное описание того, как наша информация о здоровье создается и обновляется в наши методы.
Обычные кожные высыпания | Everyday Health
Кожная сыпь — это опухшая, воспаленная или раздраженная область кожи.Кожная сыпь может включать неровности кожи, похожие на прыщи или язвы; пятнистая, чешуйчатая или красная кожа; и зудящая или жгучая кожа. Аллергены, тепло и определенные заболевания (некоторые из них более серьезные, чем другие) могут вызывать подобные кожные реакции. Некоторые кожные высыпания возникают сразу же, в то время как другим требуется время, чтобы развиться. Некоторые, как правило, возникают на лице, а другие — на руках, ногах или торсе. Местоположение, внешний вид и цвет кожной сыпи — все это факторы, влияющие на правильный диагноз и правильное лечение.
Важно отметить, что слово « сыпь может означать множество вещей для множества разных людей», — говорит Уитни Хай, доктор медицины, директор дерматопатологии Медицинской школы Университета Колорадо в Денвере. и представитель Американской академии дерматологии. «Для дерматолога сыпь — чрезвычайно широкий термин, варьирующийся от заболевания соединительной ткани, такого как волчанка, до инфекций и чего-то очень очевидного» — например, после использования нового стирального порошка вы замечаете покраснение и раздражение в подмышках; когда вы снова переключаетесь на старое моющее средство, оно исчезает.
Некоторые высыпания могут быть относительно безвредными, и с ними легко справиться дома, в то время как другие могут быть более проблематичными. Так как же узнать, когда обратиться к врачу за медицинской помощью? Изабела Джонс, доктор медицины, дерматолог из Центра дерматологии и ухода за кожей McLean в Маклине, штат Вирджиния, рекомендует обратиться за медицинской помощью, если также присутствуют какие-либо из следующих симптомов:
- Лихорадка, которая «может указывать на наличие инфекции, серьезную реакцию на нее. лекарство или ревматологическое заболевание », — говорит д-р.Джонс.
- Волдыри или открытые язвы на коже, рту или гениталиях. «Некоторые доброкачественные высыпания, такие как ядовитый плющ, могут вызывать образование небольших волдырей на коже. Однако во многих случаях волдыри и открытые язвы могут указывать на серьезное или опасное для жизни состояние, которое требует немедленного вмешательства », — отмечает она.
- Сыпь, болезненная, которая распространяется по всему телу или быстро распространяется.



